|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Этиология, локализация и патогенез. Карбункул наиболее часто развивается у больных пожилого возраста, страдающих сахарным диабетом, на фоне истощенияКарбункул наиболее часто развивается у больных пожилого возраста, страдающих сахарным диабетом, на фоне истощения, авитаминоза и т. д. Как и при фурункуле, наиболее часто возбудителем является золотистый стафилококк. Карбункулы обычно бывают одиночными. Наиболее частая их локализация – кожа затылка, спины и поясницы. Крайне опасны карбункулы лица, нередко сопровождающиеся теми же осложнениями, что и «злокачественные» фурункулы. Обычно выделяют две стадии: инфильтрации и гнойного расплавления. Качественное и количественное отличие от фурункула заключается в массивном некрозе кожи и особенно подкожной клетчатки в зоне воспаления. Указанное заболевание может возникнуть при несвоевременном или неправильном лечении фурункула у больных, страдающих диабетом.
Развитие карбункула обусловлено внедрением стафилококков извне в волосяные фолликулы. Постепенно инфекция проникает в лимфатические сосуды глубоких отделов дермы и подкожно-жировой клетчатки и вызывает гнойно-некротическое воспаление. Так же как и при фурункуле, при карбункуле развитие воспалительного процесса сопровождается множественными тромбозами сосудов не только кожи, но и подкожной клетчатки, что существенно способствует некрозу и гнойному расплавлению. Патогистология. Обнаруживается глубокий некроз нижних отделов дермы и гиподермы. Некроз постепенно распространяется периферически. Эти очаги некроза отмечаются в мощном инфильтрате, образованном нейтрофилами.
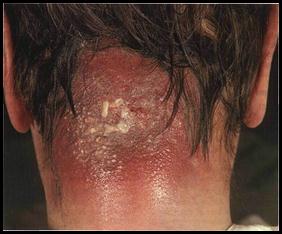
4.2.2 Клиническая картина В начале развития карбункула в коже обнаруживается несколько отдельных плотных элементов, которые сливаются в один инфильтрат. Последний увеличивается, иногда достигая размеров 8-10 см. Поверхность его приобретает полушаровидную форму, кожа становится напряженной, в центре инфильтрата окрашена в синюшный цвет: выражена местная болезненность. Это первая стадия развития инфильтрата, которая длится 8-12 дней. Затем в области инфильтрата формируется несколько пустул, покрышки которых вскрываются, и образуется несколько отверстий, придающих карбункулу вид, напоминающий решето (симптом «сита» или симптом «медовых сот»). Через эти отверстия выделяются гной и некротические массы зеленого цвета с примесью крови. Постепенно все большие участки центра карбункула подвергаются некрозу. Отторгшиеся массы образуют обширный дефект ткани - формируется глубокая язва, иногда доходящая до мышц. Вторая стадия - стадия нагноения и некроза - длится от 14 до 20 дней. Далее язва заполняется грануляционной тканью и образуется, как правило, грубый глубокий рубец, спаянный с подлежащими тканями. Крупные рубцы остаются и после оперативного вмешательства, если его проводят по поводу карбункула. Обычно бывают одиночные карбункулы. Их развитие сопровождается высокой температурой до 39-40оС, мучительными болями рвущего, дергающего характера, ознобом, недомоганием. Злокачественное течение карбункула может наблюдаться в старческом возрасте, у истощенных больных, страдающих выраженным диабетом, при нервно-психических переутомлениях. В этих случаях появляются невралгические боли, явления соматогенного делирия, лихорадка септического характера. Смерть чаще может наступить от сепсиса. При локализации в области носа, верхней губы возможны тяжелые менингеальные осложнения. 4.2.3 2.3. Лечение Местное лечение. При карбункуле в начальной стадии возможно назначение консервативной терапии (аналогично лечению стадии инфильтрации при фурункуле). Однако этот период очень короткий. Основным же методом лечения карбункула является хирургический, причем применять его нужно как можно раньше.Оперативное вмешательство при карбункуле заключается в рас- сечении и иссечении карбункула, эта операция направлена на полное удаление некротизированных тканей. Производится крестообразный (или Н-образный) разрез. Кожные лоскуты отсепаровывают, иссекают всю некротизированную клетчатку в пределах здоровых тканей, вскрывают гнойные затеки, промывают рану 3% раствором перекиси водорода и вводят тампоны с антисептиками. В последующем производят перевязки и лечение по принципам лечения гнойной раны. Общее лечение. Применение общих методов лечения обязательно.Необходимо проводить антибиотикотерапию, дезинтоксикацнонную терапию (обычно достаточно инфузионной терапиис применением кровезаменителей дезинтоксикационного действия), иммунокоррекцию (антистафилококковый γ-глобулин и др.). У больных сахарным диабетом необходим контроль уровня глюкозы в крови и его коррекция.
4.3 3. Гидраденит Гнойный процесс может изолированно поражать железы - придатки кожи, в частности - потовые железы. Гидраденитом (от греч. hidros - пот и aden - железа) («сучье вымя»)называется гнойное воспаление апокриновых потовых желез. Представляет собой, как правило, односторонний процесс. Апокриновые потовые железы у человека располагаются в области подмышечных впадин, в перианальной области, на лобке, в паху, вокруг сосков и вокруг пупка. До периода полового созревания эти железы остаются неразвитыми, поэтому развитие гидраденита исключается до наступления пубертатного периода. Дата добавления: 2015-02-02 | Просмотры: 1484 | Нарушение авторских прав |