|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
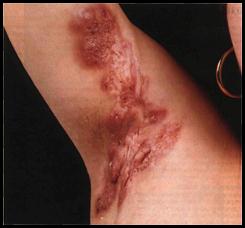
Этиология, локализация и патогенезВ этиологии гидраденита решающее место отводится золотистому стафилококку. Предрасполагающими факторами являются: общее ослабление организма, повышенная потливость и наличие щелочной реакции пота в области подмышечных впадин, паховых складок, перианальной области, особенно при несоблюдении личной гигиены, мацерации, микротравмах, порезах при бритье, наличии расчесов вследствие зудящих дерматозов у лиц, страдающих нервными и эндокринными (диабет, дисфункция половых желез) нарушениями, снижении местной сопротивляемости. Болеют представители всех рас. Тяжелая форма заболевания чаще встречается у негроидной расы. К старости функция указанных желез угасает, поэтому у стариков гидраденит не встречается; у женщин он бывает чаще, чем у мужчин.У мужчин чаще поражается промежность, у женщин - подмышечные впадины. Нередко гидраденит наблюдается и у матери, и у дочери. В семейном анамнезе иногда прослеживаются абсцедирующие угри или гидраденит, либо и то, и другое. Патогенез неясен. Механизм может быть следующим: формирование в протоке апокриновой потовой железы роговой пробки приводит к расширению протока потовой железы и волосяного фолликула, как следствие, - тяжелое воспаление потовой железы. За ним следует размножение бактерий в расширенном протоке железы, происходит разрыв протока или железы с распространением инфекции: распространение гнойного процесса сопровождается разрушением тканей, возможно развитие изъязвления и фиброза, образование свищевых ходов.
Патогистология. Процесс локализуется на границе собственно кожи и подкожной клетчатки. Гнойный инфильтрат, состоящий в ранней стадии преимущественно из нейтрофилов, а затем из лимфоцитов и плазматических клеток, охватывает апокриновые железы и окружающую их соединительную ткань. Далее инфекция по ходу лимфатических сосудов распространяется на другие апокриновые железы, а также на эккриновые (мерокриновые) железы, приводя к их гнойному расплавлению и гибели. 4.3.2 Течение и клиническая картина В начале заболевания при пальпации определяют одиночные небольшие плотные узлы, располагающиеся в толще дермы или гиподерме. В этом периоде больные ощущают легкий зуд или небольшую болезненность. Узлы быстро увеличиваются в размере, спаиваются с кожей, приобретают грушевидную форму и выбухают в виде сосков, отсюда берет свое начало народное название патологии – «сучье вымя»; кожа становится синюшно-багровой, появляется отек тканей, болезненность значительно усиливается. Нередко изолированные узлы сливаются, размягчаются, появляется флюктуация, после чего наступает их самопроизвольное вскрытие с выделением сливкообразного гноя с примесью крови. Некротический стержень не образуется. Иногда возникает разлитой плотный, доскообразный инфильтрат, напоминающий картину флегмоны. В этом случае болезненность возникает не только при движении, но и в покое, делая больного неработоспособным. Развитие гидраденита сопровождается, как правило, общим недомоганием, умеренным подъемом температуры, выраженной болезненностью. После вскрытия узлов уменьшается чувство напряжения и боли, спустя несколько дней происходит рубцевание язв (процесс рассасывания инфильтрата более длительный). Однако рецидивы болезни нередки и придают процессу затяжное течение. Гидраденит подмышечных впадин чаще всего односторонний, но может быть одновременно двусторонним. Средние сроки течения гидраденита -10- 15 дней, однако чаще отмечается длительное рецидивирующее течение (особенно у тучных, страдающих гипергидрозом, диабетом людей, а также у пациентов, уделяющих недостаточное внимание гигиене кожи). Чаще всего гидраденит протекает в легкой форме: на пораженных участках периодически появляются красные болезненные узлы, которые затем самопроизвольно рассасываются. Такие больные не обращаются к врачу, а со временем, обычно после 35 лет, наступает самостоятельное выздоровление. Но иногда заболевание неуклонно прогрессирует: боль становится постоянной, образуются свищи и рубцы, снижается трудоспособность. 4.3.3 Лечение Лечение гидраденита начинают консервативно, однако нередко требуется хирургическое лечение. Консервативное лечение. Назначают один из антибиотиков: пенициллин 500 000 ЕД в/м каждые 4 часа, ампициллин 0,25г 4 раза/сут., цефазолин 0,25-0,5 г в/м каждые 8ч., эритромицин 250-500 мг 4 раза в сутки, тетрациклин 250-500 мг 4 раза в сутки вплоть до нивелирования клинической симптоматики. Также назначают иммуностимуляторы, витамины, средства для улучшения микроциркуляции тканей (актовегин, солкосерил). Местно – примочки с димексидом, трипсин, химотрипсин. Для рассасывания старых рубцов может быть местно назначен контрактубекс в виде мази, и др. Хирургическое лечение. При развитии гнойного расплавления необходимо оперативное вмешательство, целью которого является вскрытие и дренирование очага. При лечении гидраденита необходимо принять меры для предотвращения инфицирования близлежащих от гнойника потовых желез, что достигают тщательной обработкой кожи антисептиками с элементами дубления (этиловым спиртом, 2% борным спиртом, бриллиантовым зеленым и пр.). 4.4 Абцесс Абсцесс (лат. abscessus - гнойник, нарыв), ограниченное скопление гноя в тканях или органах вследствие их воспаления с расплавлением тканей и образованием полости. Представляет собой одну из наиболее распространенных форм гнойной хирургической инфекции, которая может развиться в различных тканях и органах. 4.4.1 Этиология и патогенез Причиной возникновения абсцессов является проникновение в ткани гноеродных микробов через ссадины, уколы, раны, а также при осложнении воспалительных заболеваний (острого аппендицита, перитонита, пневмонии и др.). Микроорганизмы могут попадать в ткани и при лечебных манипуляциях (инъекциях), производимых без должного соблюдения правил асептики. Абсцессы могут возникать при сепсисе вследствие гематогенного метастазирования (метастатические абсцессы). Особенностью абсцесса как ограниченного гнойного процесса является наличие пиогенной оболочки - внутренней стенки гнойника, выстланной грануляционной тканью. Пиогенная оболочка отграничивает гнойно-некротический процесс и продуцирует экссудат. Способность окружающих тканей создавать такую оболочку - есть проявление нормальной неспецифической защитной реакции организма, направленной на изолирование гнойного процесса. Абсцессы могут образовываться в подкожной клетчатке, в полостях тела (межпетельный абсцесс брюшной полости, поддиафрагмальный абсцесс и др.), в органах (абсцесс мозга, абсцесс печени, абсцесс легкого). Они могут достигать огромных размеров (некоторые абсцессы могут содержат до 500, и даже 1000 мл гноя). 4.4.2 Клиническая картина Клиническая картина состоит из местных и общих проявлений. Местные симптомы определяются локализацией абсцесса. Характерным является болевой синдром и нарушение функции вовлеченных в воспалительный процесс органов и структур. При поверхностном расположении над областью гнойника, как правило, отмечается явная припухлость и гиперемия кожи. Только при глубоком расположении абсцесса эти симптомы отсутствуют. Важным признаком является симптом флюктуации. Этот симптом отсутствует, когда стенка абсцесса очень толста, а полость небольшая и находится в глубине. Существенную помощь для диагностики могут оказать ультразвуковое и рентгеновское исследование, а также диагностическая пункция.
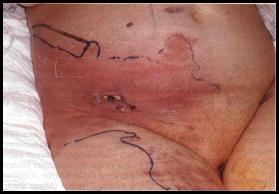
Выраженность симптомов интоксикации зависит от размеров и локализации абсцесса. При обширных абсцессах наблюдается выраженная общая реакция: повышение температуры, слабость, потеря аппетита, бессонница, изменение формулы крови. Характерны колебания утренней и вечерней температуры с амплитудой до 1,5-3,0°С. При метастатических абсцессах, как правило, тяжесть состояния обусловлена основными проявлениями сепсиса. 4.4.3 Лечение Диагноз абсцесса служит показанием для оперативного вмешательства, целью которого независимо от локализации гнойника является вскрытие, опорожнение и дренирование его полости. Пункция абсцесса с аспирацией гноя и последующим введением в полость абсцесса антибиотиков, ферментных препаратов может применяться лишь по строгим показаниям, при определенных локализациях процесса под контролем ультразвукового исследования. При вскрытии абсцесса выбирают кратчайший оперативный доступ с учетом анатомо-топографических особенностей органа. Для этого нередко вскрывают абсцесс по игле: первоначально пунктируют абсцесс, затем по игле рассекают ткани. Во время операции по возможности подходят к нижнему полюсу гнойника, чтобы создать хорошие условия для дренирования. Если полость абсцесса обширна, ее обследуют пальцем, разделяя перемычки и удаляя секвестры тканей. Полость абсцесса дренируют одним или несколькими резиновыми или полиэтиленовыми трубками и вводят в нее тампоны, смоченные раствором протеолитических ферментов, антисептиков, антибиотиков. При больших размерах абсцесса для адекватного дренирования; делают дополнительные разрезы - контрапертуры. После вскрытия абсцесса проводится лечение гнойной раны с учетом фазности течения раневого процесса. Помимо оперативного, применяютобщее лечение, которое включает все компоненты лечения гнойной хирургической инфекции. Назначают антибиотики (с учетом чувствительности микрофлоры), дезинтоксикационную терапию (инфузионная терапия, переливание кровезаменителей, плазмы, а иногда и экстракорпоральные методы детоксикации), проводят иммунокоррекцию (по показаниям). 4.5 Флегмона Флегмоной (от греч. phlegmone - жар, воспаление) называется острое разлитое гнойное воспаление жировой клетчатки и клетчаточных пространств (подкожного, межмышечного, забрюшинного и др.). В отличие от абсцесса, при флегмоне процесс не ограничивается, а распространяется по рыхлым клетчаточным пространствам. 4.5.1 Этиология и патогенез Возбудителями флегмоны обычно являются грамположительные и грамотрицательные кокки, но ее могут вызывать и другие микробы, которые проникают в клетчатку через случайные повреждения кожи, слизистых оболочек или гематогенным путем. Это могут быть различные гноеродные микроорганизмы, но чаще - стафилококки, стрептококки, энтеробактерии, протей, кишечная палочка. Флегмона является самостоятельным заболеванием, но может быть и осложнением различных гнойных процессов (карбункул, абсцесс, рожистое воспаление, остеомиелит, сепсис и др.). Воспалительный экссудат распространяется по клетчатке, переходя из одного фасциального футляра в другой через отверстия для сосудисто-нервных пучков. Благоприятными факторами, способствующими возникновению флегмоны, являются: пренебрежение правилами асептики, антисептики, поверхностное введение концентрированных растворов в подкожно-жировую клетчатку короткими иголками, общее тяжелое состояние больного, нарушения обмена веществ, сниженный иммунитет, эндокринная патология. По характеру экссудата различают гнойную, гнойно-геморрагическую и гнилостную формы флегмоны. По локализации флегмоны делят на поверхностные (поражается подкожная клетчатка до собственной фасции) и глубокие (поражаются глубокие клетчаточные пространства).
Глубокие флегмоны обычно носят специальные названия. Так, воспаление околопочечной клетчатки называется паранефритом, околоматочной - параметритом, околопрямокишечной – парапроктитом, клетчатки средостения- медиастинитом. В особую группу выделяют постинъекционные абсцессы и флегмоны. Причиной развития постинъекционных абсцессов и флегмон является нарушение правил асептики при парентеральном введении лекарственных средств. В последнее время большое распространение получили постинъекционные флегмоны у наркоманов. Это связано как с грубыми нарушениями асептики, так и с резким снижением иммунитета на фоне наркомании. Особенно опасны такие флегмоны при попытках введения препаратов в глубокие вены (бедренную или плечевую). В таких случаях воспалительный процесс часто осложняется аррозивным кровотечением из крупных магистральных сосудов. Развитие флегмоны начинается с серозной инфильтрации подкожной жировой клетчатки. Экссудат быстро приобретает гнойный характер, образуются участки некрозов, которые затем сливаются. Некроз и расплавление клетчатки приводят к абсцедированию флегмоны. Изменения в тканях при флегмоне зависят от характера возбудителя: гнилостная и анаэробная инфекция приводит к некрозу тканей с образованием пузырьков газа. При кокковой микрофлоре идет гнойное расплавление тканей. Воспалительный процесс при флегмоне не имеет тенденции к отграничению, как это наблюдается при абсцессе, а наоборот, имеет широкое распространение. Воспалительный процесс в жировой клетчатке проходит определенные стадии развития, начиная с серозного отека, с последующим образованием воспалительного инфильтрата и некроза тканей. 4.5.2 Клиническая картина Обычно клиническая картина флегмоны характеризуется быстрым появлением и распространением болезненной припухлости, разлитым покраснением кожи над ней, болями, нарушением функции пораженной части тела, высокой температурой (до 40°С) и другими признаками воспаления и интоксикации. Припухлость представляет собой плотный инфильтрат, который затем размягчается в центре. Появляется флюктуация. При абсцедировании флегмоны можно определить размягчение инфильтрата, симптом флюктуации. Регионарные лимфатические узлы увеличены, болезненны. В некоторых случаях вокруг инфильтрата определяется сеть красных полос или тяжей (сетчатый, или тубулярный, лимфангиит). Активные и пассивные движения конечностей, поворот головы, перемена положения тела вызывают резкое усиление болей в области флегмоны. Клиническое течение флегмоны редко бывает благоприятным. Чаще встречаются ее злокачественные формы, когда процесс быстро прогрессирует, захватывая обширные участки подкожной, межмышечной клетчатки и сопровождается тяжелой интоксикацией. Температура обычно имеет постоянный характер. Отмечаются высокий лейкоцитоз и сдвиг лейкоцитарной формулы влево. При глубоких флегмонах наблюдаются характерные симптомы, связанные с поражением близлежащих внутренних органов. При глубоко расположенных (межмышечных) флегмонах конечности ее объем увеличивается по сравнению со здоровой. Измерение сантиметровой лентой позволяет более точно определить увеличение объема конечности. Иногда наблюдается выбухание ткани в зоне расположения флегмоны. При пальпации определяется глубокий, резко болезненный инфильтрат. Попытки к движению конечностью резко болезненны, иногда возникает защитная (болевая) контрактура мышц в виде вынужденного положения конечности, при котором боль выражена в меньшей степени. Регионарные лимфатические узлы увеличены и болезненны. Обнаружение при пункции гноя подтверждает диагноз глубокой межмышечной флегмоны. На шее при слабовыраженной общей клинической картине гнойного воспаления может определяться инфильтрат деревянистой плотности с синеватой окраской кожи над ним-деревянистая флегмона. Инфильтрат малоболезненный, спаян с кожей, фасцией, апоневрозом, абсолютно неподвижен, увеличивается медленно. Нагноение инфильтрата отмечается крайне редко. Заболевание течет медленно, температура тела субфебрильная, явления интоксикации слабо выражены. Дата добавления: 2015-02-02 | Просмотры: 2013 | Нарушение авторских прав |