|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Классификация рожистого воспаленияСуществует несколько классификаций рожистого воспаления, в соответствие с которыми выделяют следующие его формы. По характеру местных проявлений: · эритематозная, · эритематозно-буллезная, · эритематозно-геморрагическая, · буллезно-геморрагическая. По тяжести течения: · легкая, · средней тяжести, · тяжелая. По характеру распространения: · локализованная, · блуждающая, · метастатическая. По частоте возникновения: · первичная, · повторная, · рецидивирующая. 4.6.3 Клиническая картина Инкубационный период длится от нескольких часовдо нескольких суток. В течение рожи выделяют три периода: · начальный период, · период разгара заболевания, · период реконвалесценции. Начальный период. В большинстве случаев заболевание начинается с общих симптомов тяжелой интоксикации, которые предшествуют местным изменениям. Это является отличительной чертой рожистого воспаления и часто служит причиной диагностических ошибок (пациентам ставят диагноз острой респираторно-вирусной инфекции, пневмонии и пр.). Отмечается резкое повышение температуры тела до 39-41°С), выраженный озноб, тошнота, рвота, головная боль, слабость. Параллельно с этим, а чаще к концу первых суток появляются умеренные боли в области регионарных лимфатических узлов (паховых), и только затем начинает разворачиваться характерная местная картина рожистого воспаления. Период разгара заболевания. Период характеризуется яркими местными проявлениями. При этом вначале сохраняются общие симптомы интоксикации, которые наблюдаются обычно в течение 4-5 суток. Местные проявления зависят от формы заболевания. При эритематозной форме выявляется четко отграниченная яркая гиперемия, отек и инфильтрация кожи, местный жар. Граница зоны гиперемии очень четкая, а контуры неровные, поэтому воспалительные изменения кожи при роже сравнивают с «языками пламени», «географической картой». При эритематозно-геморрагической форме на фоне описанной выше эритемы появляются мелкоточечные кровоизлияния, имеющие тенденцию к слиянию, что придает гиперемии синюшный оттенок. При этом сохраняются все местные воспалительные изменения, а синдром интоксикации наблюдается длительнее и выражен в большей степени. При эритематозно-буллезной форме на фоне эритемы выявляются пузыри, заполненные серозным экссудатом, богатым стрептококками. Эта форма является более тяжелой: чаще встречаются осложнения, более выражена интоксикация. Буллезно-геморрагическая форма - наиболее тяжелая. На фоне эритемы определяются пузыри, заполненные геморрагическим экссудатом. Пузыри часто сливаются, кожа становится синюшно-черного цвета. Часто наблюдаются обширные некрозы кожи, возможно развитие вторичной инфекции. Период реконвалесценции. Исчезают общие признаки интоксикации, постепенно стихают местные воспалительные явления, но еще в течение 2-4 недель сохраняется отек, утолщение, шелушение и пигментация кожи. Кроме приведенной симптоматики рожи, отмечаются увеличение и болезненность регионарных по отношению к пораженному участку кожи лимфатических узлов (регионарный лимфаденит). Также возможно развитие лимфангиита. Изменения периферической крови при роже сопровождаются лейкоцитозом, нейтрофилезом с палочноядерным сдвигом, повышением СОЭ. Общие симптомы заболевания (лихорадка, интоксикация и др.) сохраняются 3-10 сут. Их продолжительность в значительной мере определяется сроками начала рациональной этиотропной терапии. Воспалительные изменения кожи при эритематозной форме заболевания сохраняются 5-8 сут, а при других - 10-15 сут и более. Легкая форма рожи характеризуется кратковременной (в течение 1-3 сут), сравнительно невысокой (до 39,0°С) температурой тела, умеренно выраженной интоксикацией и эритематозным поражением кожи одной анатомической области. Среднетяжелая форма рожи протекает с относительно продолжительной (4-5 сут) и высокой (до 40,0°С) лихорадкой, выраженной интоксикацией (резкая общая слабость, сильная головная боль, анорексия, тошнота, рвота и др.) с обширным эритематозным, эритематозно-буллезным, эритематозно-геморрагическим поражением больших участков кожи. Тяжелая форма рожи сопровождается большой продолжительности (более 5 сут) очень высокой (40,0°С и выше) лихорадкой, резкой интоксикацией с нарушением психического статуса больных (делириозное состояние), эритематозно-буллезным, буллезно-геморрагическим поражением обширных участков кожи, часто осложняющимся флегмонозными, гангренозными явлениями, сепсисом, пневмонией, инфекционно-токсическим шоком, инфекционно-токсической энцефалопатией и др. Рецидивирующей считается рожа, возникшая на протяжении 2 лет после первичного заболевания на прежнем участке кожных покровов. Повторная рожа развивается более чем через 2 года после предыдущего эпизода заболевания. Рецидивирующая рожа наблюдается в 15-45% случаев (реже встречается у молодых людей, и чаще - у пожилых). Как правило, она локализуется на нижних конечностях, кожа которых чаще других участков тела подвергается травматическим воздействиям. В наибольшей степени рецидивированию рожи способствует нерациональное лечение первично возникшего заболевания, грибковые, гнойничковые поражения, хронические болезни кровеносных и лимфатических (слоновость, лимфостаз) сосудов, переохлаждения и профессиональные вредности. 4.6.4 Осложнения Различают осложнения рожистого воспаления в остром и в отдаленном периодах. Осложнения в остром периоде. В остром периоде при переходе воспалительного процесса на подкожную клетчатку развивается флегмона. Диагностика этого осложнения и определение показаний к операции затруднено в связи с маскирующим действием самого рожистого воспаления. Геморрагические формы рожистого воспаления часто осложняются обширными некрозами кожи, что в последующем требует выполнения кожной пластики. При рожистом воспалении нередко наблюдается восходящий тромбофлебит и особенно лимфангиит и лимфаденит. Иногда возможна генерализация процесса с развитием сепсиса. Все осложнения лечат в соответствии с принятыми для них принципами. Осложнения в отдаленном периоде. В отдаленном периоде, особенно при рецидивирующей форме заболевания, возможно формирование лимфедемы конечностей - хронического заболевания, связанного с нарушением лимфооттока от конечности и сопровождающегося склерозирующими процессами в коже и подкожной клетчатке, вплоть до развития слоновости. Лечение лимфедемы зависит от стадии заболевания и характера нарушения лимфооттока (выявляется методами рентгеноконтрастной и paдиоизотопной лимфографии). Возможно оперативное лечение (формирование лимфовенозных анастомозов, а на поздних стадиях - операции резекционного характера: иссечение избыточных, склеротически измененных участков кожи и подкожной клетчатки), а также комплекс консервативных мероприятий (физиотерапия, отводящий массаж, пневмомассаж, бинтование эластическими бинтами, применение препаратов, улучшающих венозный и лимфатический отток и пр.). 4.6.5 Лечение Общее лечение заключается в применении антибиотикотерапии, занимающей ведущее место в современном комплексном лечении стрептококковых инфекций, в частности, рожистого воспаления. Задача антибиотикотерапии облегчается тем, что гемолитические стрептококки и в настоящее время полностью сохраняют высокую чувствительность к препаратам пенициллина (бензилпенициллин, ампициллин, и др.), стрептоциду и другим сульфаниламидам, бисептолу, а часто и к тетрациклиновым антибиотикам, левомицетину, эритромицину и другим. Менее чувствительны стрептококки к аминогликозидным антибиотикам: стрептомицину, гентамицину, мономицину, канамицину и другим. Однако назначения антибиотиков тетрациклинового ряда, левомицетина и даже эритромицина в большинстве случаев следует избегать, учитывая их преобладающее бактериостатическое действие. Преимущественно бактерицидное действие, свойственное препаратам группы пенициллина, препаратам нитрофуранового ряда или бисептолу, оказывается в терапии рожи более ценным. Назначение антибиотиков следует комбинировать с назначением фуразолидона, стрептоцидом и другими сульфаниламидами. Химиотерапию стрептококковых инфекций, особенно тяжелых, следует дополнять назначением биостимуляторов: метилурацила, а при его отсутствии - пентоксила или декариса (левамизол). Слабее действуют препараты алоэ и другие аналогичные вещества. Назначают и поливитаминные препараты, плацентарный гамма-глобулин, переливание крови и плазмы. Необходимы местное и симптоматическое лечение, а также десенсибилизирующая терапия. Лимфотропная антибиотикотерапия рожи.Учитывая выраженную преимущественную локализацию возбудителя рожистого воспаления в лимфатической системе, показано применение эндолимфатического способа введения антибиотиков непрямым методом, так как общепринятая антибиотикотерапия приводит к купированию острого воспалительного процесса при эритематозной форме воспаления на 5-7-е, а при эритематозно-буллезной-на 10-12-е сутки и позже. При эритематозной форме рожистого воспаления почти у всех больных основной группы температура тела, гиперемия кожи, отек уменьшались уже на 2-3-и сутки, тогда как у больных контрольной группы после общепринятой антибиотикотерапии эти показатели снижались только на 5-6-е сутки. Число лейкоцитов в крови больных основной группы нормализовалось на 2-4-е, а у больных контрольной группы - на 5-7-е сутки. На 4-5-е сутки у больных основной группы воспаление полностью купировалось. Рецидива рожистого воспаления в течение 1-1,5 лет у них не наблюдали. Таким образом, лимфотропная антибиотикотерапия рожистого воспаления нижних конечностей является простым, общедоступным и экономичным методом. Однократное введение терапевтической дозы антибиотика приводит к уменьшению расхода лекарственных средств почти в 6 раз. Длительность стационарного лечения каждого больного сокращается в среднем на 4,8 дня. Широкое применение при этом заболевании антибиотиков и сульфаниламидов дало возможность несколько сократить число летальных исходов. Однако рожистое воспаление занимает сравнительно большой удельный вес в структуре инфекционной заболеваемости. Многие авторы указывают на недостатки антибиотикотерапии, так как при ней остается довольно высокая частота повторных заболеваний и рецидивов рожи. Нарастающее количество антибиотико-резистентных штаммов, особенно у 6oльныx с рецидивирующей рожей, не обеспечивает полной санации организма от возбyдителя. Все это приводит к необходимости изыскивать новые, более эффективные методы лечения, которые воздействовали бы на очаг поражения и стимулировали защитную активность организма. Так как в патогенезе рожи значительную роль играет недостаточность иммунного ответа, то это побуждает к включению в комплексную терапию рожи иммуностимуляторов. В литературе имеются сообщения об эффективном применении в лечении этого заболевания пирогенала и продигиозана. Десенсибилизирующие препараты и витамины группы В, С, Р назначают в течение 2-3 недель. При выраженной интоксикации проводят инфузионную терапию и короткие (3-6 дней) курсы глюкокортикоидов. Важное место в терапии рожи занимает местное лечение, проводимое по следующей методике. При эритематозно-буллезной форме назначают повязки с растворами фурациллина, риванола, микроцида. При затянувшейся репарации - повязки с соком каланхоэ, маслом шиповника, УФО. При осложненных деструктивных формах рожи (флегмонозная, гангренозная) после частичного механического удаления гангренозных участков назначают препараты протеолитического действия (3-5%-ные растворы химотрипсина и химопсина, ируксоловую мазь). В период грануляций ран применяют повязки с 10%-ной метилурациловой мазью, стрептоцидовой или синтомициновой эмульсией, маслом шиповника, проводят УВЧ (8-10 сеансов). При регионарном лимфадените накладывают повязки с мазью Вишневского на воспаленные лимфатические узлы после предварительного облучения УВЧ. При осложнении рожи тромбофлебитом применение антикоагулянтов непрямого действия (синкумар, дикумарин), повязки с гепариновой мазью. Одновременно с местной санацией рожистого очага необходимо проводить санацию других очагов инфекции (потертости, ссадины, трещины, трофические язвы, микозы и др.). В период выздоровления при наличии остаточных явлений (инфильтрация, лимфостаз) целесообразно назначать физиотерапию (10- 12 сеансов) - парафин, электрофорез с хлористым кальцием, лидазой, гепарином, антибиотиками и др. При стойком нарушении лимфообращения рекомендуется повторное проведение физиотерапии через 3-6-12 мес. Чтобы повысить неспецифическую резистентность организма преимущественно при рецидивирующей форме рожи в комплекс лечебных мероприятий включается пирогенал. Пирогенал назначают сразу же после нормализации температуры, вводят только внутримышечно во избежание анафилактических реакций, которые наблюдаются при комбинированном (внутривенном и внутримышечном) введении препарата. Максимальная разовая доза составляет 800 МПД, курс лечения в зависимости от терапевтического эффекта - 4-13 инъекций. Курсовая доза препарата колебалась от 300 до 16000 МПД. В последние годы в клиническую практику внедряется отечественный препарат димексид, обладающий способностью резко повышать прохождение лекарственных препаратов через кожу и создавать максимальные концентрации их в месте аппликации. Наряду с этим димексид потенцирует действие антибиотиков, восстанавливает чувствительность микрофлоры к ним, обладает самостоятельным антибактериальным эффектом, стимулирует неспецифические факторы резистентности, регенерацию кожи при деструктивных процессах. Эти ценные качества димексида обосновывают его применение в лечении больных рожей. Наилучший эффект отмечается при использовании димексида в эритематозной стадии воспалительного процесса, что подчеркивает необходимость его раннего назначения. Особенно ощутимы результаты применения димексида у больных с буллезной и пустулезной рожей (быстрое обратное развитие процесса и образование струпа). При геморрагических формах рожистого воспаления следует соблюдать осторожность в применении димексида, так как возможно нарастание геморрагического компонента. Таким образом, оптимальным способом лечения является апликационное применение димексида с антибактериальными, антигистаминными, глюкокортикоидными препаратами и новокаином на область поражения и регионарные лимфатические узлы в сочетании с общей антибиотикотерапией. Укрепление сосудистой стенки необходимо при геморрагических формах. Применяют аскорбиновую кислоту, аскорутин. 4.6.6 Профилактика Предусматривает предупреждение микротравм, опрелостей, переохлаждений, тщательное соблюдение личной гигиены, а также лечение грибковых и гнойничковых заболеваний кожи. Для профилактики рецидивирующей рожи важно эффективное лечение первично возникшего заболевания. Страдающим рецидивирующей рожей показана бициллинопрофилактика. При наличии сезонности в возникновении заболевания ее начинают за 1 мес до начала неблагоприятного сезона (ежемесячно вводят по 1,5 млн ЕД бициллина-5 внутримышечно в течение 3-4 мес). При частых рецидивах рожи, не связанных с сезоном, рекомендуется непрерывная (круглогодичная) бициллинопрофилактика. Бициллин-5 вводят на протяжении 2-3 лет. Профилактика рецидивов-отличительная черта терапии рожистого воспаления. Основным в профилактике последующих рецидивов является полноценное комплексное лечение первичного рожистого воспаления. Кроме этого, при наличии частых рецидивов (некоторые больные переносят до 4-5 рецидивов в год в течение многих лет) необходимо профилактическое лечение в холодном периоде. При этом кроме бициллинопрофилактики используют: 3. 1.УФ- или лазерное облучение крови, 4. 2.Курс лимфотропного (или эндолимфатического) введения антибиотиков. Препараты выбора - цефалоспорины и линкомицин (клиндамицин). 5. 3.Введение пролонгированных, антибиотиков (бициллин-5 по 3-4 введения 1,5 млн. ЕД с интервалом 1 месяц). 6. 4.Иммунотерапия (иммуноглобулины, ронколейкин). 7. 5.При развитии лимфедемы - коррекция лимфооттока, нарушение которого способствует обострению заболевания. 4.7 Эризипелоид (Свиная рожа) Эризипелоид (erysipeloides), свиная краснуха, или свиная рожа, эритема ползучая - бактериальная инфекция, характеризующаяся воспалением всех слоев кожи. 4.7.1 Этиология и патогенез Возбудитель заболевания - палочка свиной рожи (Erysipelothrix rhusiopathiae) - грамположительній микроорганизм. Бактерия широко распространена в природе и патогенна для позвоночных (млекопитающие, птицы, рыбы) и беспозвоночных (ракообразные, моллюски, насекомые). Возбудитель является сапрофитом. Переносчиков нет. Заболевание незаразное.
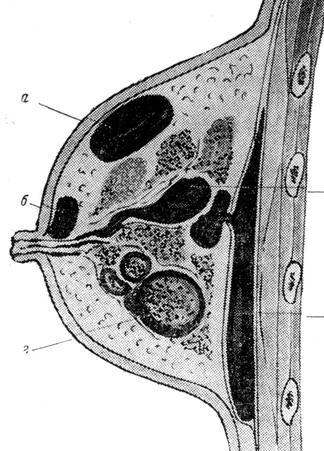
Бактерия проникает через микротравматические повреждения кожи при разделке инфицированного мяса животных. Инкубационный период длится 3-7 дней. Наиболее часто поражаются люди, непосредственно связанные с обработкой мяса, рыбы, дичи, т.е. рабочие мясной, рыбной, консервной и кожевенной промышленности, домашние хозяйки. Заболевание не относится к числу редких, но часто упускается врачами из виду как самостоятельная нозологическая единица, и диагностируется как «рожа пальца», «дерматит», «панариций», и др. В коже развивается серозное воспаление всех слоев с присоединением лимфангита и отека тканей со скоплением в зоне воспаления тучных клеток. 4.7.2 Течение и клиническая картина Чаще поражаются пальцы рук. С 1-го дня заболевания на тыльной поверхности пальца появляется болезненное зудящее пятно розово-красного цвета, с резкими границами, возвышающееся над окружающей кожей. Через несколько дней зуд нарастает, а спустя 2-3 нед. спадает отек, зуд прекращается, гиперемия исчезает, остается лишь шелушение кожи. Воспаление может распространяться на тыльную сторону кисти и на другие пальцы с присоединением лимфангиита и лимфаденита. Иногда возникает острый артрит межфаланговых суставов. Общее состояние страдает мало, температура тела обычно не повышается и только при смешанной инфекции может быть высокой. Выздоровление обычно наступает самостоятельно через 3 нед. При попадании возбудителя в кровоток крайне редко развиваются инфекционный эндокардит или артрит. При проведении дифференциального диагноза необходимо иметь в виду такие заболевания, как рожа и острый лимфангит. Последние, однако, сопровождаются более выраженными общими явлениями с высокой температурой тела. От панариция эризипелоид отличается меньшей остротой течения, наличием зуда, отсутствием локальной болезненности. Заболевание может перейти в хроническую форму, наблюдается также и рецидивирующее течение болезни. 4.7.3 Лечение и профилактика В качестве лечения применяют иммобилизацию кисти, антибиотики в виде внутримышечных инъекций, УФ-облучение кожи, эффективны футлярные новокаиновые блокады с одновременным введением антибиотиков. Антибиотики Препарат выбора: бензатинбензилпенициллин, 1,2 млн ЕД в/м однократно (по 0,6 млн ед в каждую ягодицу). Препарат резерва: эритромицин, по 250- 500 мг внутрь 4 раза в сутки в течение 7 сут. Профилактика заболевания сводится к улучшению санитарно-гигиенических условий работы на предприятиях мясной и рыбной промышленности, к защите рук от микротравм и инфицирования. 4.8 Гнойный мастит 4.8.1 Этиология и патогенез. Это заболевание чаще всего встречается у лиц женского пола в послеродовый период и в период лактации. В большинстве случаев оно развивается на второй неделе пуэрперия. Отмечена преимущественная локализация процесса в правой молочной железе, редко обе железы. Примерно в 80% случаев возбудителем заболевания является золотистый стафилококк. Естественно, в возникновении процесса принимают участие различные, благоприятствующие этому факторы. Непосредственно после родов организм родильницы весьма чувствителен к инфекциям. Родильницы, перенесшие кровопотерю, нередко подвержены вторичной анемии и гипопротеинемии. В последние годы во многих странах участилось количество случаев пуэрперальных (послеродовых) маститов. Основными причинами столь резкого увеличения численности заболевших являются внутрибольничные инфекции, немотивированное и бесконтрольное применение антибиотиков в послеродовом периоде, недостаточные профилактические мероприятия, направленные на предупреждение и лечение лактостаза в процессе грудного вскармливания. Инфекция может возникнуть эндогенным или экзогенным путем, гораздо чаще она бывает экзогенной. Входными воротами служат трещины соска (50%) и ареолы, ссадины, экземы соска, и другие микротравмы, возникшие при вскармливании грудью, и др. Экзогенная инфекция чаще его проникает лимфогенным путем, но иногда - галактогенным и гематогенным. В патогенезе заболевания ведущую роль играет застой молока (т.е. лактостаз).
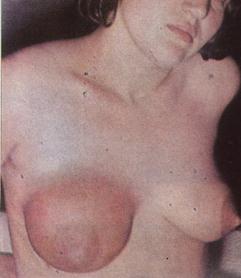
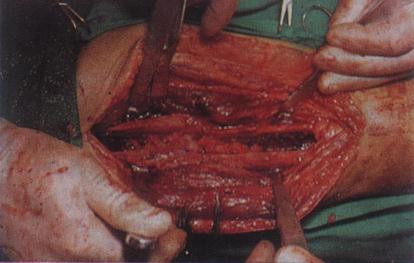
4.8.2 Клиника мастита Начало заболевания острое, появляется боль в молочной железе, температура тела повышается до 38°С и более; многократно отмечается озноб. Пораженная молочная железа увеличена, кожа над областью инфильтрата гиперемирована, горячая на ощупь, подкожные вены расширены, на сосках трещины, подмышечные лимфатические узлы увеличены и чувствительны при пальпации. В начале заболевания инфильтрат в молочной железе не имеет четких границ, позднее он начинает определяться отчетливее, затем происходит его размягчение (нагноение). Нагноение сопровождается дальнейшим ухудшением состояния больной, температура становится ремиттируюшей, усиливается интоксикация, в периферической крови нарастают лейкоцитоз и СОЭ. Появление флюктуации указывает на образование гноя. Для уточнения диагноза гнойного мастита необходима пункция. 4.8.3 Лечение и профилактика Лечение начинают при первых признаках заболевания. При наличии гнойного мастита оперативное лечение является первоочередной задачей. Оперативное лечение предусматривает широкое вскрытие гнойного очага с минимальной травматизацией молочных протоков. Своевременное и правильное выполнение операции предотвращает распространение патологического очага, в значительной степени способствует сохранению железистой ткани и достижению удовлетворительных косметических результатов. После вскрытия гнойного очага назначают антибиотики (полусинтетическне пенициллины, цефалоспорины и др.). При участии анаэробной микрофлоры в развитии гнойного мастита могут быть эффективны линкомицин, клиндамицин, эритромицин, рифампицин, левомицетин, а также метронидазол. Антибиотики при гнойном мастите целесообразно применять в сочетании с поливалентным стафилококковым бактериофагом. С целью повышения специфической иммунологической реактивности при стафилококковом мастите назначают антистафилококковые гамма-глобулин, плазму, адсорбированный анатоксин. Неспецифическую защиту организма стимулируют путем переливания плазмы, введения иммуноглобулина или полиглобулина. Проводят инфузионную дезинтоксикационную терапию. В комплексной терапии мастита также используют антигистаминные препараты, анаболические стероиды. Глюкокортикоиды назначают одновременно с антибиотиками при резистентных к терапии формах мастита, склонности к артериальной гипотензии и септическому шоку. При серозном и инфильтративном мастите показаны масляно-мазевые компрессы с использованием вазелинового и камфорного масел, бутадионовой мази, линимента бальзамического (по А.В. Вишневскому). Профилактика заключается в тщательном соблюдении личной гигиены в послеродовом периоде, своевременном сцеживании молока. 4.9 Газовая гангрена Газовая гангрена - острое воспалительное заболевание, развивающееся вследствие попадания в ткани микроорганизмов, размножающихся без доступа воздуха. Характерны прогрессирующее нарастание отека, газообразование в тканях, омертвение последних, тяжелое состояние в результате отравления бактериальными токсинами и продуктами распада. Анаэробная инфекция встречается главным образом как осложнение ран в военное и реже - в мирное время. Термин «анаэробная инфекция» имеет несколько синонимов: газовая гангрена, анаэробная гангрена, госпитальная гангрена, голубая рожа и др. Во время Великой Отечественной войны анаэробная инфекция встречалась у 1,5-2 % раненых. Из всех умерших в лечебных учреждениях армии от огнестрельных ран у 10,5 % причиной смерти была анаэробная инфекция. 4.9.1 Этиология. Возбудителями газовой (анаэробной) инфекции являются следующие 4 вида анаэробных бактерий: Clostridium perfringens, Clostridium oedematiens, histolyticus, septicum, которые, проникая в глубокие раны с размозженными тканями, могут легко размножаться без доступа кислорода воздуха. Освобождающиеся при гибели анаэробных бактерий вещества, а также токсины, образуемые анаэробами, обусловливают общую интоксикацию организма. 4.9.2 Клиника. Болезнь развивается остро. Повышается температура тела до 39- 39,5 °С, наблюдаются одышка, падение АД. Черты лица заострены, кожа бледная, желтовато-цианотичная, серая. Жалобы больных скудные. Вследствие интоксикации больной может быть эйфоричным. В первый же день появляется боль в ране и по ходу сосудов, чаще распирающего характера. Рана сухая, отделяемое из нее скудное, типа мясных помоев. Ткани в ране имеют вид вареного или гнилостно распадающегося мяса. Скопление газа в тканях выявляется как при ощупывании (крепитация), так и при рентгенографии. Кожа пораженного участка приобретает пятнистую окраску, начиная от белой и заканчивая синевато-багровой, местами черной. В крови быстро развивается анемия, нарастает лейкоцитоз, отмечаются сдвиг лейкоцитарной формулы влево, анэозинофилия, токсическая зернистость нейтрофилов, лимфопения, моноцитоз. 4.9.3 Лечение и профилактика Лечение складывается из чисто хирургических вмешательств и введения под кожу антитоксических сывороток. Операцию производят в срочном порядке под общим обезболиванием. Делают широкие (так называемые «лампасные») разрезы тканей и вскрывают очаги, удаляя некротизированные ткани, особенно мышцы. Ампутацию выполняют в случаях тяжелой прогрессирующей интоксикации. В особо запущенных случаях после ампутации делают длинные (лампасные) разрезы через культю и выше. Рану после операции промывают антисептиками-окислителями - раствором калия перманганата, перекиси водорода, накладывают повязки с гипертоническим раствором натрия хлорида, с противогангренозным бактериофагом. Применяют подкожные инъекции одновременно четырех различных антитоксических сывороток antiperfringens- 50 000 АЕ, antioedematiens - 50 000 АЕ; antihistolyticus- 30 000 АЕ; antisepticus- 50 000 АЕ. В среднем на курс лечения затрачивают до 500 000 АЕ. Наряду с сывороткой больному необходимо вводить внутривенно антибиотики широкого спектра действия, проводить инфузионную терапию (нативная плазма, дезинтоксикационные растворы, 5 % и 40 % растворы глюкозы с инсулином), вводят сердечные средства, назначают препараты, снижающие температуру тела (анальгин), витамины группы В, аскорбиновую кислоту до 800 мг в сутки, применяют метод форсированного диуреза для детоксикации и т. п. Наибольшая летальность (53%) наблюдается при поражении головы, груди, живота, таза. При поражении нижних конечностей она составляет 36 %, верхних - 27 %. Эффективным способом лечения таких больных является гипербарическая оксигенация. Профилактика. Мерами профилактики служат: возможно более быстрая хирургическая обработка ран, введение антигангренозных сывороток и антибиотиков. 4.10 Остеомиелит Остеомиелит - гнойная инфекция кости, поражающая все ее слои от надкостницы до костного мозга. Различают 2 разновидности остеомиелита: · гематогенный остеомиелит · травматический остеомиелит Гематогенный остеомиелит возникает в результате проникновения гноеродной микрофлоры в кость гематогенным путем из отдаленного очага инфекции в организме (напр., хронич. периодонтит). Острый гематогенный остеомиелит проявляется обычно в детском и юношеском возрасте в период интенсивного роста костей. Мальчики болеют в 2-3 раза чаще, чем девочки. Острым гематогенным остеомиелитом может быть поражена любая кость. Процесс локализуется преимущественно в длинных трубчатых костях, реже поражает плоские и еще реже - короткие кости. Наиболее часто поражаются бедренная, большеберцовая и плечевая кости. В зависимости от пораженного отдела различают остеомиелит метафизарный, диафизарный и эпифизарный. Проникновение возбудителя в кровь при гематогенном остеомиелите может происходить различными путями - через слизистые оболочки ротовой полости, лимфоидное кольцо глотки, пораженную кожу. Большие значение в возникновении гематогенного остеомиелита имеют предшествующие гнойные процессы в других органах. Острый гематогенный остеомиелит начинается как диффузный воспалительный процесс в костном мозге, распространяющийся на гаверсовы каналы и надкостницу. Воспалительный процесс вначале развивается не в костной ткани, а в сосудисто-соединительном аппарате кости. Воспаление имеет характер флегмоны, сопровождающейся некрозом костного мозга и впоследствии - компактной пластинки. Гнойное расплавление и отграничение очагов воспаления приводит к формированию гнойников, возникающих уже на 3-й - 4-е сутки. При прогрессирующем остеомиелите вслед за образованием поднадкостничного абсцесса следует прорыв гнойного скопления через надкостницу в окружающие мягкие ткани и через кожу наружу. После прорыва абсцесса состояние больного быстро улучшается, температура тела снижается, процесс принимает хроническое течение. В благоприятных случаях, особенно при раннем применении антибиотиков, абсцедирование может не наступить и ликвидация очага поражения происходит еще до образования секвестров. Классификация. В зависимости от клинического течения выделяют три формы гематогенного остеомиелита: I) токсическую или адинамическую. Развивается быстро, молниеносно, преобладают общие септические явления, ведущие к быстрой смерти больных (в первые дни до развития местных явлений; 2) септикопиемическую, или тяжелую. Яркая картина острых местных изменений в кости сочетается с общими явлениями сепсиса; 3) легкую, или местную, при которой местные воспалительные явления преобладают над изменениями общего состояния. Клиника гематогенного остеомиелита. При токсической форме на фоне быстрого подъема температуры тела и нарушения общего состояния быстро наступают потеря сознания, судороги, адинамия, падение сердечной деятельности. Местные явления обычно не успевают развиться, так как больные умирают в первые 2-3 дня. В настоящее-время при современных способах лечения антибиотиками широкого спектра действия токсическая форма встречается очень редко.
При септикопиемической форме нарушение общего состояния развивается одновременно с местными изменениями. В течение первых 2 сут боль в конечности становится локальной. Пораженная конечность согнута в вынужденном положении (болевая контрактура). Активные движения в ней отсутствуют, пассивные ограничены. В мягких тканях вокруг области поражения кости быстро нарастают отек и гиперемия кожи. Появление отека соответствует началу образования поднадкостничного абсцесса, воспалительные изменения кожи возникают после прорыва абсцесса в мягкие ткани. В это время удается определить глубокую флюктуацию. Одновременно может развиться сочувственный артрит одного или обоих прилежащих суставов. Реактивный серозный выпот в сустав может инфицироваться и превратиться в гнойный. Развивается гнойный артрит. Местная форма остеомиелита отличается преобладанием локальных изменений и отсутствием септических явлений. Состояние удовлетворительное, лихорадка умеренного типа, воспалительные изменения в кости носят ограниченный характер. Для диагностики гематогенного остеомиелита большую ценность представляет рентгенологическое исследование, однако начальные изменения в костях - остеопороз, утолщение и отслойка надкостницы - выявляются на 2-3-й неделе от начала заболевания. Лечение острого гематогенного остеомиелита комплексное и проводится в условиях стационара. При транспортировке больного необходимо обеспечить иммобилизацию больной конечности стационарной или импровизированной транспортной шиной. Для лечения в условиях стационара используют антибиотики широкого спектра действия в максимальной дозировке внутримышечно или внутривенно, витаминотерапию, сердечные средства, введение 5 % раствора глюкозы, гемодеза, плазмы крови, 1 % раствора норсульфазола внутривенно. Местно делают ранние разрезы с вскрытием костномозгового канала. Показаны активная аспирация гноя, надежное дренирование и постоянное капельное введение изотонического раствора натрия хлорида с антибиотиками широкого спектра действия к месту поражения в кости. Диета должна быть калорийной, молочно-растительной, с достаточным количеством витаминов, солей кальция. Показано обильное питье. В случае отказа от пищи назначают парентеральное питание. Травматический остеомиелит развивается при проникновении микрофлоры непосредственно в кость из раны, что происходит наиболее часто при открытых переломах конечностей. Бактерии заносятся не гематогенным путем, а непосредственно через раневой канал. Входными воротами для инфекции могут быть открытые переломы, травмы, связанные с оперативным вмешательством на костях, иногда введение спицы или наложение скелетного вытяжения. Наиболее часто (70 % случаев) травматический остеомиелит развивается при огнестрельных переломах костей (огнестрельный остеомиелит). Развитию инфекции способствуют, помимо открытого повреждения кости, повреждения мягких тканей, сосудов, нервов и надкостницы. В области перелома мягкие ткани становятся мало жизнеспособными, ухудшается кровоснабжение, могут быть гематомы, инородные тела (куски одежды, осколки). Размозженные мягкие ткани подвергаются некрозу, сопровождающемуся обильным гнойным отделяемым. Нередко образуются гнойные затеки, флегмоны и флебиты. Большое количество продуктов распада и токсины вызывают длительный спазм артерий, повреждения нервов. Костные отломки и концы кости, лишенные надкостницы и питания, являются первичными секвестрами, которые в гнойной ране подвергаются не воспалению, а гнилостному разложению, что усиливает интоксикацию. В дальнейшем воспалительный процесс с мягких тканей переходит на живую кость, что сопровождается образованием вторичных и третичных секвестров. При наличии трещин в кости воспаление распространяется выше и ниже очага повреждения, нередко переходит на сустав. Костный мозг на периферических концах отломков костей замещается соединительной тканью. Вследствие нарушения трофики, а также из-за больших дефектов кости и гибели надкостницы костная мозоль или не развивается, в связи с чем образуется ложный сустав, или развивается медленно, бывает непрочной, поэтому нередко возникают вторичные переломы. Клиника травматического остеомиелита. В начале заболевания наблюдается картина местного гнойного воспаления, принимающего вялый и затяжной характер. Температура тела повышается до 38-39 °С. Отмечаются обильное выделение гноя с ихорозным запахом, рост температуры тела в течение первого месяца, в более поздний период лейкоцитоз отсутствует. На 2-3-м месяце развивается сепсис, для которого характерна картина раневого истощения при нарастающей анемии. Обращают на себя внимание нарастающее исхудание больного, потеря массы тела, прогрессирующее снижение гемоглобина и числа эритроцитов при нормальном количестве лейкоцитов, апатия. Местно определяются вялые грануляции, ихорозный гной, отеки конечностей, флебиты, свищи, затеки гноя. Отсутствует сращение на месте перелома. Течение острое и хроническое. Длительное лихорадочное состояние при гноящейся ране. Нередки рецидивы через много лет. Диагностика травматического остеомиелита. Большое значение имеют анамнез и затяжное течение нагноительного процесса в ране. Основным методом диагностики является рентгенологическое исследование, выявляющее остеонекроз и остеолизис кости и явления регенерации со стороны надкостницы. Нужно учитывать, что рентгенологические данные бывают убедительны через 1 мес. с момента заболевания. При хроническом остеомиелите ценные данные о динамике процесса дают повторные рентгеновские снимки, которые следует повторять через каждые 3-4 нед. Профилактика и лечение травматического остеомиелита: ранняя первичная хирургическая обработка раны и раннее раскрытие гнойной полости, вскрытие всех затеков, удаление нежизнеспособных тканей, особенно костных отломков; иммобилизация; противовоспалительная терапия, а также комплексная общеукрепляющая, терапия. Если после раскрытия гнойной полости септическое состояние не ликвидируется и нарастает истощение, показана ампутация конечности. При хроническом остеомиелите операция рекомендуется при ограничении очага поражения зоной склероза, образовании секвестральной капсулы, наличии секвестров и сращении перелома. При огнестрельном остеомиелите во избежание вспышки столбняка или анаэробной инфекции повторные хирургические вмешательства необходимо производить после профилактического введения противостолбнячной, а иногда и противогангренозной сыворотки. Дата добавления: 2015-02-02 | Просмотры: 4908 | Нарушение авторских прав |