|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Переломы (FRACTURAE)Перелом кости (fractura ossis)-частичное или полное нарушение целости кости, вызванное быстродействующей силой или возникающее вследствие патологического состояния кости и сопровождающееся повреждением мягких тканей. Принята следующая классификация - переломов (см. рис. 9.4). Важно принципиально различать следующие виды переломов: 1. Открытые - перелом кости сопровождается повреждением кожных покровов, что создает условия для его инфицирования и ухудшает процесс восстановления костной ткани. 2. Переломы со смещением отломков, когда требуется обязательная репозиция для восстановления анатомической формы кости. 3. Осложненные переломы, при которых отмечается повреждение органов, расположенных в непосредственной близости к месту перелома (повреждение ткани мозга при переломе костей черепа, повреждение мочевого пузыря при переломе костей таза и пр.). Клиника и диагностика переломов костей. Основными симптомами перелома являются: 1. боль 2. нарушение функции конечности 3. деформация и укорочение конечности 4. подвижность кости в зоне травмы 5. крепитация костных отломков. Боль в зоне перелома возникает сразу после травмы. Она несколько уменьшается в покое и усиливается при всяком движении. Боль тем интенсивнее, чем значительнее повреждение тканей в зоне перелома. Локализация места перелома кости, устанавливается с помощью ее пальпации на всем протяжении. Место перелома имеет более выраженную болезненность по сравнению с окружающими его участками тканей. Нередко боль в месте перелома выявляется при создании осевой нагрузки на кость (напрмер, на позвоночный столб). Нарушение функции конечности - не всегда типичный симптом перелома. Чаще всего он выявляется при переломах костей конечностей. Деформация конечности в зоне расположения перелома имеет место при смещении костных отломков. Чем больше смещение, тем выраженнее деформация конечности. Однако следует помнить, что отсутствие этого признака не исключает наличие перелома конечности. Подвижность костных отломков - абсолютный признак перелома, наиболее часто встречается при диафизарных переломах. Крепитация отмечается при патологической подвижности костных отломков и вызывается трением их концов друг о друга. Проверять наличие данного признака следует с большой осторожностью. Обширные и множественные переломы костей нередко сопровождаются нарушением общего состояния больного: вследствие боли и кровопотери развивается картина шока, опасным осложнением может быть жировая эмболия (при попадании жировой ткани в просвет сосудов наподобие тромбов). Для полноценной диагностики перелома необходимо правильно провести физикальное обследование больного и сделать рентгенограмму поврежденного сегмента. Осмотр больного с травмой должен производиться при обязательном освобождении его от одежды. При этом необходимо обращать внимание на состояние симметричных участков тела- осматривать поврежденный участок и такой же участок вне зоны травмы. Во время осмотра необходимо обращать внимание на общее состояние больного, чтобы не пропустить сопутствующие изменения со стороны внутренних органов, возникшие вследствие травмы: внутреннее кровотечение, пневмоторакс, травму мозга и проч., а также со стороны органов расположенных в зоне самого перелома: повреждение нервных стволов, Пальпация зоны предполагаемого перелома должна производиться с большой осторожностью, особенно когда хотят установить наличие признака патологической подвижности и крепитации. Рентгенограмма кости должна быть выполнена в двух проекциях - передней и боковой. При переломе позвоночника боковой снимок особенно необходим для выявления компрессионного перелома тела позвонка.
Рисунок 9.4 Классификация переломов Регенерация костной ткани. Процесс образования костной мозоли. Различают два вида регенерации: физиологическую и репаративную. Физиологическая регенерация выражается в постоянной перестройке и обновлении костной ткани: гибнут, рассасываются старые и формируются новые структуры кости в период физиологического роста человека. Репаративная регенерация происходит при повреждении костной ткани и направлена на восстановление её анатомической целостности и функций. Источники и фазы репаративной регенерации.Восстановление костной ткани происходит путём пролиферации клеток камбиального слоя надкостницы, эндооста, малодифференцированных клеток костного мозга и мезенхимальных клеток (клетки адвентиции врастающих сосудов). Выделяют четыре фазы репаративной регенерации. Первая фаза - катаболизм тканевых структур, пролиферация клеточных элементов. В ответ на травму кости и окружающих её тканей возникает типовой процесс заживления раны, первоначально в виде гидратации направленный на расплавление и рассасывание погибших клеток. Возникает посттравматический отёк, который усиливается к 3-4-му дню, а затем медленно уменьшается. Включаются механизмы репродукции и пролиферации клеточных элементов. Вторая фаза - образование и дифференцировка тканевых структур. Характеризуется прогрессирующей пролиферацией и дифференцировкой клеточных элементов, вырабатывающих органическую основу костного регенерата. При оптимальных условиях образуется остеоидная ткань, при менее благоприятных - хондроидная, которая впоследствии замещается костной. По мере развития и обызвествления костной ткани происходит резорбция хондроидных и фибробластических структур. Третья фаза - образование ангиогенной костной структуры (перестройка костной ткани). Постепенно восстанавливается кровоснабжение регенерата, происходит минерализация его белковой основы. К концу этой стадии из остных балок образуется компактное вещество кости. Четвертая фаза - полное восстановление анатомо-физиологического строения кости. Дифференцируются кортикальный слой, надкостница, восстанавливается костномозговой канал, происходит ориентировка костных структур в соответствии с силовыми линиями нагрузки, то есть кость принимает свой первоначальный вид. Виды костной мозоли. Различают четыре слоя костной мозоли: · периостальный; · эндостальный; · интермедиарный; · параоссальный. Механизм образования всех перечисленных слоев мозоли типовой, однако их функции разные. Первые два вида мозоли образуются быстро, особенно периостальная, что связано с особенностью регенерации. Основная их функция - фиксация отломков в месте перелома. Оба этих вида мозоли являются приспособительным и временным процессом. Их образование еще не свидетельствует о сращении костных отломков, а лишь подготавливает условия для этого. Истинное сращение отломков происходит за счёт интермедиарной мозоли, после чего ткани пери- и эндостальной мозолей подвергаются резорбции. Виды сращения перелома. Образование периостальной и эндостальной мозолей обеспечивает временную фиксацию костных отломков. Таким образом, создаются условия для роста костного регенерата. В дальнейшем сращение перелома может осуществляться двумя путями. Выделяют первичное и вторичное сращения перелома. Первичное сращение. Если костные отломки точно сопоставлены и надёжно фиксированы, регенерат не травмируется и хорошо кровоснабжается. репаративная регенерация начинается сразу с образования интермедиарной мозоли, представленной костной тканью. Таким образом происходит полноценное костное сращение в ранние сроки. Такой тип сращения отломков получил название первичного костного сращения. Вторичное сращение. Сохраняющаяся подвижность костных отломков неизбежно сопровождается травматизацией и нарушением микроциркуляции образующегося регенерата. При таких условиях регенерат замещается вначале хрящевой тканью, образование которой требует меньшей оксигенации и меньшего количества биологически активных веществ. Впоследствии эта хрящевая ткань замещается костной. Такой вид сращения получил название вторичного. Отличительные его черты: образование выраженной периостальной мозоли и временное образование хрящевой мозоли. Оказание помощи при переломах на догоспитальном этапе фельдшером и врачом бригады скорой помощи. Первоочередным мероприятием является обезболивание. При единичных переломах мелких костей в/в или в/м вводят ненаркотические анальгетики: 2-4 мл 50% раствора анальгина, или 5 мл ренальгана. При множественных переломах, при переломах крупных костей необходимо применение наркотических анальгетиков: в/в вводят 1-2 мл 2% раствора промедола или 1-2 мл 1% раствора морфина гидрохлорида. При тяжелых сочетанных переломах, сопровождаемых тяжелой ЧМТ опийные анальгетики противопоказаны, в этом случае вводят в/в 4 мл 5% раствора трамадола или оксибутират натрия (ГОМК) в дозе 70-100 мг/кг массы тела. ГОМК эффективен и при в/м введении. В случае наличия раны на коже обязательно накладывается асептическая повязка. При сильном кровотечении выполняются, необходимые мероприятия по его временной остановке. После выполнения обезболивания приступают к транспортной иммобилизации, целью которой является предупреждение дальнейшего смещения костных отломков, что, в свою очередь, исключает возможность травмирования острыми отломками костей магистральных сосудов и крупных нервных стволов, предупреждает переход закрытого перелома в открытый и усугубление травматического шока. Иммобилизация частей тела для транспортировки больного с переломом костей проводится любым, имеющимся под руками материалом (рис.9.5). Оптимально для этой цели использовать специальные средства-транспортные шины (лестничные шины, или шины Крамера).
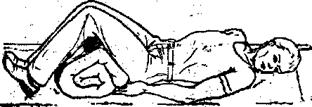
Рисунок 9.5 Транспортная иммобилизация при переломе диафиза бедра подручным материалом Всегда следует помнить, что при наложении любой шины иммобилизуют минимум 2, оптимально 3, сустава, между которыми находится поврежденная кость. Если используют подручные средства, необходимо помнить, что транспортная шина должна быть достаточно прочной, чтобы не сломаться во время транспортировки и противостоять движению костных отломков, несмотря на возможное сокращение мышц поврежденной конечности. Длина шины должна соответствовать участку конечности, подлежащему иммобилизации. Из специальных транспортных шин наибольшее распространение получила проволочная шина Крамера (иногда ее называют лестничной). Шина Дитерихса, применявшаяся в прежние времена, сегодня утратила широкое применение, так как ее наложение технически сложнее, требует намного больше времени и перевязочного материала. При отсутствии штатных шин и каких-либо подручных материалов поврежденную конечность прибинтовывают к здоровой (ногу) или к туловищу (руку). При переломе плечевой кости или ключицы накладывают повязку Дезо (см. раздел 7 «Десмургия»). При подозрении на перелом позвоночника пострадавшего транспортируют в положении на спине на жестких носилках (щите, двери). При подозрении на перелом шейного отдела позвоночника дополнительно накладывают воротник Шанца. При подозрении на перелом костей таза пострадавшего транспортируют на жестких носилках в позе «лягушки»: под колени подкладывают валик, ноги разведены и ротированы кнаружи (рис.9.6).
Рисунок 9.6 Поза «лягушки» В случае, если имеется перелом диафиза бедра либо перелом костей таза, у пострадавшего практически всегда наступает острая кровопотеря, от которой он может погибнуть в считанные минуты (кровопотеря при переломе диафиза бедра может достигать 3,0-3,5 л крови, костей таза - до 5,0 л). Поэтому при таких повреждениях требуется безотлагательное проведение инфузионной терапии (солевые и коллоидные растворы в/в струйно в 1-2 вены), введение глюкокортикоидов (4-16 мг дексаметазона или 30-240 мг преднизолона в/в струйно или добавить в систему для инфузий), сердечных средств (1 мл 0,06% раствора коргликона).
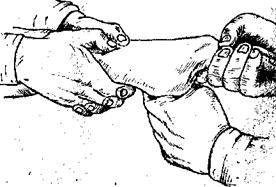
Рисунок 9.7 Ручная репозиция при переломе лучевой кости в типичном месте Лечение переломов на госпитальном этапе. Лечение переломов костей имеет главную цель - восстановить анатомическую целостность поврежденной кости и физиологическую функцию поврежденного органа (конечности). Для выполнения этой задачи необходимо правильное сопоставление костных отломков и фиксация их в неподвижном состоянии, что создаст условия для процесса регенерации костной ткани в зоне перелома. Несоблюдение этих трех требований приводит к отрицательному результату лечения. Под правильным сопоставлением костных отломков следует понимать близкое соприкосновение поверхностей перелома при сохранении анатомической оси кости. Если при переломе имеет место смещение костных отломков, то его необходимо устранить- репонировать костные отломки. Различают консервативные и оперативные методы лечения переломов. Консервативный метод предполагает выполнение репозиции костных отломков закрытым способом, а оперативный - посредством хирургического вмешательства (открытым способом). Консервативное лечение переломов может быть осуществлено одномоментно (одномоментная репозиция - фиксационный метод) и постепенно (с помощью скелетного вытяжения либо аппаратного метода). Фиксационный метод. Обязательным условием при проведении одномоментной закрытой репозиции костных отломков является придание органу физиологического положения (чаще речь идет о физиологическом положении конечности), что не удается выполнить без хорошей анестезии зоны перелома. В настоящее время для обезболивания широко применяется местная анестезия. Для этого в зону перелома (гематома между костными отломками) при строжайшем соблюдении норм аспетики применяют футлярные новокаиновые блокады по А.В. Вишневскому. Существуют методики выполнения футлярных блокад плеча, предплечья, бедра, голени. Нередко используют и наркоз с применением миорелаксантов. Для успешного выполнения репозиции необходимо: 1. четкое представление о характере смещения костных отломков, что обеспечивает качественная рентгенография; 2. полное расслабление мускулатуры органа, чему способствует хорошая анестезия области перелома; 3. хорошая фиксация центрального отломка и адекватное приложение силы к периферическому отломку, который сопоставляется с центральным; 4. обязательное использование помощника. Фиксация отломков. После того как отломки поставлены в правильное положение, необходимо их фиксировать на такой срок, пока не произойдет сращение, т.е. консолидация. Фиксацию отломков кости удается выполнить с помощью гипсовых повязок (при закрытой одномоментной репозиции или после репозиции с помощью скелетного вытяжения) или путем использования металлических конструкций (при открытой репозиции), о Гипс (серно-кислый кальций) - очень мелкий порошок, обладающий высокой гигроскопичностью. При смешивании с водой (5 частей гипса, 3 части воды) он застывает в течение 5-10 мин.
Рисунок 9.8 Проведение спицы дрелью в дистальный метафиз бедра. Гипсовые бинты лучше готовить из широко- или среднепетлистой марли в виде полос длиной до 3 м, шириной 7-15 см для конечностей и 20-25 см для туловища. Марлевый бинт натирают гипсом на столе рукой или скатанным бинтом, следя за равномерным распределением порошка, чтобы предупредить появление неровностей и шероховатостей при наложении бинта на конечность. Скатывать заполненный гипсом бинт надо не туго, а рыхло, иначе при смачивании он плохо пропитается водой. В настоящее время в практику все больше входят готовые гипсовые бинты, выпускаемые промышленно. Перед наложением на органы гипсовый бинт опускается в таз с теплой водой. Как только в воде перестанут выделяться пузырьки воздуха, гипсовый бинт захватывают с двух концов руками, вынимают из воды, слегка отжимают и используют по назначению. Для приготовления гипсовой лонгеты сначала измеряется длина области, где будет находиться лонгета (обычной бинтовой лентой). Мерка располагается на столе и по ней делается лонгета, состоящая из нескольких слоев гипсового бинта. Слои бинта тщательно расправляются гладящими движениями кисти: приготовленная лонгета прикладывается к конечности, моделируется по форме и прибинтовывается марлевыми бинтами. Такая лонгета не оказывает влияния на кровообращение конечности. При наложении циркулярной гипсовой повязки производится круговое бинтование конечности. При этом необходимо, чтобы не было натяжения и не образовывались складки. Каждый последующий тур бинта должен захватывать половину предыдущего. По мере наложения повязки ее осторожно разглаживают ладонью. Для получения прочной повязки, обеспечивающей хорошую фиксацию перелома, достаточно наложить 5-7 слоев гипсового бинта. При наложении гипсовой повязки пальцы конечности должны быть оставлены открытыми для контроля за их внешним видом (определяется состояние кровообращения в тканях ниже повязки, нет ли цианоза, отека). Для достижения хорошей иммобилизации перелома должны быть фиксированы суставы, в образовании которых участвует сломанная кость, а конечности придается физиологическое положение. После наложения гипсовой повязки нужно тщательно следить за состоянием кровообращения конечности: в пальцах должны сохраняться движения, кожа их должна иметь нормальный цвет, быть теплой на ощупь, не отечной, сохранять чувствительность.
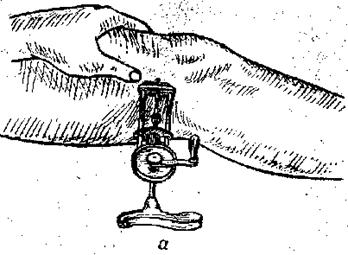
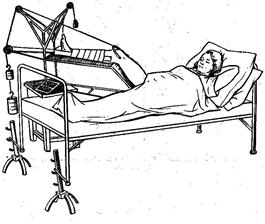
Рисунок 9.9 Спица проведена через дистальный метафиз бедра При появлении отека кожи пальцев, ее похолодании необходимо расслабить повязку (разрезать ее или ослабить лонгету) и добиться исчезновения патологических симптомов; следует быть очень внимательным к жалобам больного на боли в конечности, на которую наложена гипсовая повязка, и не стремиться снять боли инъекцией анальгетиков до выявления ее причины. Достоинствами данного метода следует считать его простоту, дешевизну, возможность больного самостоятельно передвигаться и в большинстве случаев лечиться амбулаторно. Недостатками фиксационного метода следует считать длительное обездвиживание конечности с развитием атрофии мышц и артрозо-артрита фиксированных суставов, невозможность удержания костных отломков в больших массивах мышц (бедро, голень, плечо), и наконец, трудности наблюдения за состоянием мягких тканей, скрытых под гипсом. В тех случаях, когда одномоментная репозиция не удается (особенно это относится к переломам костей нижних конечностей), приходится прибегать к постепенной репозиции отломков костей с помощью скелетного вытяжения. Репозиция с помощью скелетного вытяжения применяется для устранения смещения костей при переломе бедренной кости и костей голени. Скелетное вытяжение осуществляется путем тяги, точкой приложения которой является кость. Для скелетного вытяжения применяется специальная конструкция. Техника скелетного вытяжения заключается в следующем. Под местным обезболиванием или под наркозом в условиях операционной при соблюдении строгой асептики с помощью специальной дрели спица проводится в определенную точку дистального отломка кости (рис. 9.8) и к ней прикрепляется скоба. Кожные раны в месте проведения спицы обрабатываются раствором антисептика и закрываются асептической повязкой. После этого больной перевозится и палату, где укладывается на функциональную кровать, на которую помещается специальная шина Беллера для придания конечности физиологи-ческого положения (рис. 9.10).
Рисунок 9.10 Больная на скелетном вытяжении (вытяжение шиной Белера) Шина устанавливается в таком положении, чтобы периферический отломок кости располагался по направлению оси центрального отломка. Нижний конец кровати поднимают на 25-30 см, чтобы тело больного служило противотягой для груза, прикрепленного к скобе. Свободное положение суставов на шине позволяет начинать раннее движение (со 2-3-го дня) для лучшей регенерации кости. Контроль репозиции осуществляется с помощью динамического рентгеновского исследования. Достоинствами данного метода следует считать точность и контролируемость процесса репозиции, что позволяет устранять даже сложные виды смещения костных отломков, недостатками - инвазивность лечения, длительное вынужденное положение в постели, приводящее к развитию пролежней, гипостатической пневмонии и атрофии мышц опорно-двигательного аппарата. Аппаратные методы остеосинтеза. В последние время при лечении переломов широкое распространение получили аппараты для внеочагового репонирования и фиксации переломов (аппараты Илизарова, Гудушаури, Волкова-Оганесяна и др.).
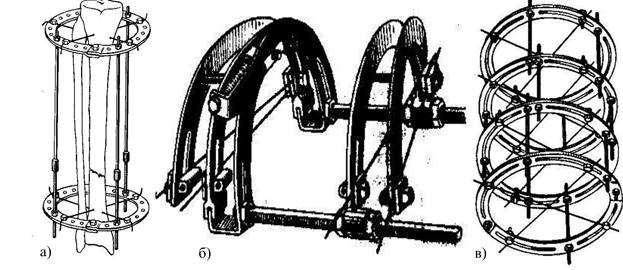
1. Точная репозиция отломков. 2. Постоянное и надежное обездвиживание отломков. 3. Отсутствие дополнительной травмы тканей в области патологического очага, сохранение кровоснабжения и источников репаративной регенерации костной ткани (ввиду проведения закрытого остеосинтеза без вмешательства на самих отломках). 4. Постепенное проведение всех манипуляций (компрессии, дистракции, встречного сдавления, перемещения отдельных фрагментов и т.д.). Обычно компрессия или дистракция проводится не более чем на 1 мм/сут (в несколько приемов). 5. Достижение обездвиживания отломков аппаратом постоянным натяжением спиц с помощью компрессии, дистракции или осевого вытяжения. 6. Ранняя дозированная нагрузка на конечность, функция в суставах В связи с отсутствием вмешательства на патологическом очаге не наносится дополнительная травма источникам остеогенеза, сохраняются сосуды и нервы, что создает оптимальные условия для репаративной регенерации тканей. В тех случаях, когда в плане операции предусматривается создание промежуточного костного фрагмента, он попадает в условия костного «трансплантата», связанного с окружающими тканями, с сохранением артериального и венозного кровотока и иннервации, что выгодно отличает метод, с биологической точки зрения, от свободной костной пластики. К аппаратному методу прибегают, как правило, при неэффективности консервативных методов (репозиция и гипсовая иммобилизация и др.) или при невозможности их применения. Остеосинтез аппаратами также применяют у больных, когда нежелательно нанесение дополнительной травмы. Он показан при многооскольчатых, многофрагментарных переломах длинных трубчатых костей (особенно костей голени), при множественных и сочетанных переломах костей, а также переломах, сопровождающихся обширным повреждением мягких тканей, ожогом и нагноением. Этот метод может найти применение и при других видах переломов, как замена скелетного вытяжения. Особенно целесообразно остеосинтез аппаратами применять при лечении ложных суставов, осложненных остеомиелитом, а также при опасности вспышки «дремлющей» инфекции при вмешательствах в области патологического очага. Он показан при лечении ложных суставов (особенно костей голени), осложненных обширными рубцами, когда вмешательство на костных отломках угрожает развитием некроза кожи и подлежащих тканей. Применением одной или нескольких поперечных остеотомий с последующей дистракцией аппаратом достигают восстановления длины трубчатых костей. Кроме того, дистракция с помощью аппарата после остеотомии позволяет постепенно удлинить укороченную конечность, культю или отдельные кости (кисть). При тугих (фиброзных) ложных суставах, сопровождающихся укорочением, это достигается путем растяжения тканей, соединяющих отломки, с одномоментной ликвидацией ложного сустава. Постепенное разгибание или сгибание в суставах с применением специальных аппаратов дает возможность устранять порочное положение конечности, а одновременная разгрузка суставов позволяет восстановить подвижность в них. Методика применения аппаратов. В зависимости от сроков применения аппаратов при острой травме различают: первичный, отсроченный, ранний вторичный, отсроченный вторичный, поздний аппаратный остеосинтез по поводу замедленной консолидации, несросшегося или неправильно сросшегося перелома. Первичный аппаратный остеосинтез - остеосинтез в течение первых суток (24 ч) после перелома кости. Первичный остеосинтез, как правило, выполняется в порядке оказания экстренной (неотложной) помощи при поступлении больного в лечебное учреждение, но не позже суток после травмы. Отсроченный аппаратный первичный остеосинтез - остеосинтез в период 2 - 7 сут после перелома. В этот период концы отломков кости окружены излившейся кровью, сгустками крови и подвижны. При открытом вмешательстве сгустки крови легко удаляются. Ранний вторичный аппаратный остеосинтез - остеосинтез в период 8 - 14 сут (2-я неделя) после перелома. Этот период совпадает с началом организации излившейся крови, образования остеогенной ткани. Образующиеся грануляционная и остеогенная ткани, еще нежные по своему строению, при медленном изменении положения отломков легко деформируются. При открытых вмешательствах образующаяся ткань легко удаляется острой ложкой. Отсроченный вторичный аппаратный остеосинтез - остеосинтез в период 15 - 21 сут (3-я неделя) после перелома. В этот период происходит склерозирование, рубцевание грануляционной ткани, уплотнение остеогенной ткани с началом ее обызвествления. При медленном изменении положения отломков, но при применении более значительных усилий, вновь образовавшиеся ткани постепенно деформируются. При открытом вмешательстве для выделения концов отломков, удаления части образовавшихся тканей при сопоставлении отломков приходится прибегать к режущим инструментам. Поздний аппаратный остеосинтез - в период от 22 сут до среднего срока сращения перелома данной кости. Он производится по поводу срастания перелома при неправильном положении отломков. Аппаратный остеосинтез по поводу замедленной консолидации (обычно в сочетании с неправильным положением отломков). Он проводится в период от среднего срока сращения данной кости (при отсутствии костного сращения). Аппаратный остеосинтез по поводу несросшегося перелома кости - в период после удвоенного среднего срока сращения данной кости при отсутствии костного сращения. Разновидности аппаратов. Различают большое количество разнообразных аппаратов для чрескостного остеосинтеза. Наиболее широкое распространение имеют аппараты Илизарова, Гудушаури, Демьянова и др. (см. рис.9.11).
Рисунок 9.11 Аппараты для остеосинтеза: а-Илизарова, б-Гудушаури, в-Демьянова. Оперативное лечение переломов заключается в обнажении концов кости в зоне перелома, сближении их и фиксации методом интра- и экстрамедуллярного остеосинтеза. Она осуществляется в тех случаях, когда не удается репозиция перелома закрытым способом. Обычно это возникает при наличии препятствия к вправлению отломков (попадание мышц между концами сломанной кости - интерпозиция). К открытой репозиции также приходится прибегать и тогда, когда один из отломков является местом прикрепления мощных мышц (надколенник, бугор пяточной кости, локтевой отросток), и у больных преклонного возраста, так как длительное неподвижное пребывание их на скелетном вытяжении может привести к образованию пролежней и застойных явлений в легких. Чаще всего оперативное лечение переломов производят после стихания острых явлений, развивающихся при травме (рассасывается гематома, окружающие перелом ткани вступили в фазу регенерации). Обязательным условием, которое необходимо выполнять при оперативном лечении переломов, является бережное отношение к надкостнице, чтобы сохранить ее питание. Для осуществления интрамедуллярного (внутрикостного) остеосинтеза используют металлические спицы и стержни (штифты) разных конструкций. Этот вид остеосинтеза обеспечивает стабили положение отломков.
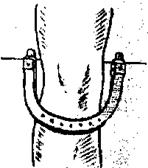
Рисунок 9.12 Экстрамедуллярный остеосинтез металлическими пластинами и шурупами. Для экстрамедуллярного (накостного) остеосинтеза применяют проволочные швы, пластинки с шурупами или болтами и многие другие конструкции. На рис. 9.12 представлен остеосинтез шурупами и пластиной. Фиксация обнаженных отломков, сопоставленных друг с другом, производится или путем образования выступов и углублений в концах отломков, позволяющих как бы «сколотить» отломки, или при помощи специальных металлических приспособлений. Преимуществами оперативного метода с помощью металлоостеосинтеза следует признать его высокую эффективность и надежность, отсутствие длительной иммобилизации пациента, возможность более раннего перевода на амбулаторное лечение, удлинять кость при необходимости, наиболее эффективно осуществлять лечение ложных суставов. Основным недостатком фиксации отломков с помощью металлических конструкций является оставление в тканях инородного тела, что при осложнении операции инфекцией приводит к развитию остеомиелита. Общее лечение переломов состоит в создании условий покоя для нервной системы больного, правильной организации питания, тщательном уходе за больным и проведении симптоматической терапии. Большое внимание должно быть уделено лечебной физкультуре. Дата добавления: 2015-02-02 | Просмотры: 2362 | Нарушение авторских прав |
 Аппаратный метод лечения обеспечивает создание оптимальных условий для сращения костей, восстановления анатомического строения и функции конечности путем чрескостного введения спиц, закрепленных в опорах аппарата (кольца, дуги, рамки и.т. д.). Основными преимуществами метода являются следующие:
Аппаратный метод лечения обеспечивает создание оптимальных условий для сращения костей, восстановления анатомического строения и функции конечности путем чрескостного введения спиц, закрепленных в опорах аппарата (кольца, дуги, рамки и.т. д.). Основными преимуществами метода являются следующие: