 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Хирургическое лечение хронического панкреатита.В настоящее время имеются следующие показания к хирургическому лечению хронического панреатита: 1. Постоянные или часто повторяющиеся боли, не поддающиеся терапевтическому воздействию. 2. Местные осложнения хронического панкреатита, которые не поддаются консервативному лечению. 3. Патология желчных путей (холелитиаз, папиллит, парапапиллярные дивертикулы. 4. Изменения в протоках ПЖЖ, препятствующие оттоку секрета. 5. Механическая желтуха. 6. Подозрение на рак ПЖ. Выбор оптимальной операции имеет решающее значение для исхода лечения. В настоящее время известны 7 различных видов операций при хроническом панкреатите. 1. Удаление пораженной части железы при необратимых воспалительных, дегенеративных и фиброзных изменениях паренхимы и (или) протоковой системы. 2. Создание свободного оттока секрета ПЖ при патологических изменениях главного панкреатического протока. 3. Коррегирующие операции на органах смежных с ПЖ – в первую очередь желчных путях и ДПК. 4. Операции с целью устранения локальных осложнений панкреатита. 5. Вмешательства на вегетативной нервной системе. 6. Трансплантация ПЖ. Для лечения хронического панкреатита применяются следующие варианты резекции поджелудочной железы: 1) дистальная, или каудальная резекция ПЖ; 2) дистальная субтотальная резекция ПЖ; 3) резекция среднего отдела ПЖ с сохранением головки и хвостовой части органа; 4) панкреатодуоденальная резекция; 5) тотальная дуоденопанкреатэктомия. Дистальную резекцию поджелудочной железы как самостоятельную операцию целесообразно применять лишь в тех относительно редких случаях хронического панкреатита и его осложнений, когда патологический процесс захватывает исключительно дистальную половину поджелудочной железы, в то время как ее головка представляется нормальной по данным внешнего осмотра, пальпации и панкреатикографии. Подобные формы изолированного «левостороннего» панкреатита, часто сопровождающиеся образованием кист и свищей поджелудочной железы, возникают нередко после тупой травмы живота, вследствие которой наступает сужение или облитерация главного панкреатического протока, обычно в области перешейка поджелудочной железы, либо подобные изменения протока возникают вследствие перенесенного панкреонекроза. В анамнезе больных с подобной разновидностью хронического панкреатита часто отмечаются безуспешные паллиативные операции наружного и внутреннего дренирования панкреатических протоков и кист, рецидивы болей, стойкие незаживающие свищи. Только радикальная операция — резекция хвоста и тела поджелудочной железы, осуществляемая обычно в этих случаях в довольно трудных технических условиях,— может избавить больных от их страдания. Дистальная резекция, как правило, включает в себя как обязательный этап спленэктомию, что обусловлено тесными анатомическими взаимоотношениями железы с селезеночными сосудами, особенно с веной. Схема операции представлена на рисунке 5.
Рисунок 5. Схема дистальной резекции ПЖ. Еще одной разновидностью частичного удаления ткани поджелудочной железы при хроническом панкреатите и его осложнениях является резекция среднего отдела поджелудочной железы. При этой операции культю головки железы ушивают наглухо, а оставшуюся хвостовую часть органа имплантируют в петлю тощей кишки; либо с тонкой кишкой анастомозируют как проксимальную, так и дистальную культи железы. Идея этой операции весьма заманчива, поскольку, удалив участок основного поражения в поджелудочной железе, удается сохранить как естественные анатомические отношения и функцию магистральных желчных протоков, БДС и двенадцатиперстной кишки, так и дистальный отдел железы, особенно богатый инсулярной тканью. Вместе с тем техническое выполнение этого вмешательства, в частности сохранение хвостовой части железы, в подавляющем большинстве случаев технически весьма затруднительно. Удалить средний отдел железы без повреждения селезеночных сосудов довольно сложно, а их перевязка хотя и допустима, но может сопровождаться нарушением питания хвостовой части железы и быть одной из причин недостаточно гладкого заживления панкреатоеюноанастомоза. В связи с этим обычно более целесообразно при поражении тела поджелудочной железы резецировать его вместе с хвостовой частью, что существенно не ухудшает функциональных результатов операции, но гораздо проще технически и выполнимо практически во всех случаях. Панкреатодуоденальная резекция (ПДР), или парциальная дуоденопанкреатэктомия, считалась хирургическим вмешательством, мало подходящим для лечения хронического панкреатита. Эффективному применению ПДР при панкреатите препятствует целый ряд технических затруднений, связанных с воспалительной инфильтрацией окружающих тканей. Это значительно усложняет и делает травматичным выделение железы и двенадцатиперстной кишки. Большие трудности возникают и при выполнении реконструктивного этапа операции. Вместе с тем, имеется довольно значительное число больных хроническим панкреатитом, как правило, первичным, где основные и весьма выраженные анатомические изменения — цирроз, литиаз, псевдокистоз — сосредоточены в основном в головке поджелудочной железы, причем в патологический процесс могут вовлекаться такие жизненно важные образования, как дистальный отдел общего желчного протока (протяженный полный тубулярный стеноз при псевдотуморозном пакреатите), двенадцатиперстная кишка (стеноз), воротная вена (сдавление), реже — артериальные ветви гастродуоденальной и верхней брыжеечной артерии (ложные аневризмы). К моменту развития указанных осложнений хронический панкреатит длиться уже несколько лет, все методы консервативного лечения исчерпаны, а применение других видов оперативного лечения малоэффективно. ПДР в этой ситуации становится вполне закономерным методом лечения наиболее тяжелых случаев хронического панкреатита с преимущественным поражением головки. Схема операции представлена на рисунке 14 и 15. В настоящее время в лечении «головчатого» панкреатита выполняют дуоденосохраняющую парциальную резекцию головки поджелудочной железы (Bеgеr H.G, 1989)
Особое место в хирургическом лечении хронического панкреатита занимают операции, направленные на восстановление оттока секрета ПЖ, и, прежде всего, различные варианты панкреатоеюностомии. Продольная панкреатоеюностомия. Операция состоит в том, что с тощей кишкой анастомозируют не только главный панкреатический проток, а всю рассеченную поджелудочную железу. Это обеспечивает свободный отток в кишку панкреатического секрета из мельчайших протоков, что предотвращает угрозу обострения панкреатита после операции, создает условия для стихания патологического процесса и, главное, обеспечивает прекращение или уменьшение болей. Достоинством операции является сохранение функционирующей ткани поджелудочной железы, как островковой, так и ацинозной, что предотвращает развитие диабета и в определенной степени создает условия для улучшения перевариваемости пищи в связи с повышением выброса панкреатического секрета в кишечник. Несомненные преимущества этой операции перед другими способами внутреннего дренирования дают возможность рассматривать продольную панкреатоеюностомию как метод выбора во всех случаях панкреатита, где препятствие оттоку секрета поджелудочной железы локализуется на протяжении главного панкреатического протока, более чем в 2 см от его устья. Необходимым условием для обеспечения успеха операции является расширение ГПП не менее чем до 5 мм (в норме его диаметр на уровне тела не превышает 1-2 мм). Схема операции по типу представлена на рисунке 6 а) и б).
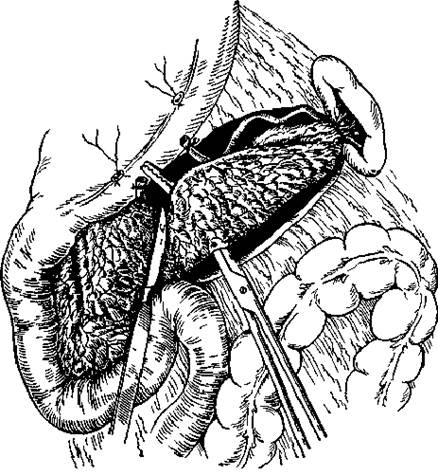
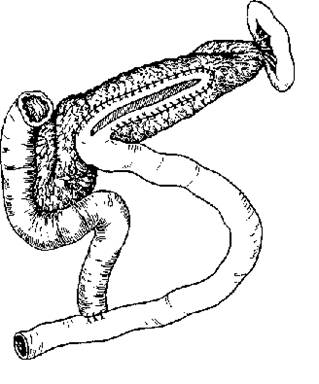
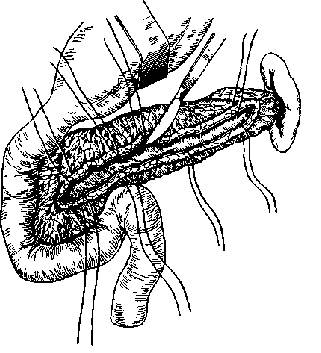
Рисунок 6. Этапы продольной панреатоеюностомии – а) рассечение вирсунгова пртока; б) наложение панкреатоеюноанастомоза. Первый этап операции заключается в пересечении желудочно-ободочной связки и обнажении передней поверхности ПЖ. Затем пальпаторно, пункционно или под контролем интраперационного УЗИ находят ГПП на уровне тела ПЖ. Он проецируется по длиннику ПЖ на границе верхней и средней 1/3. Производится вскрытие ГПП на протяжении не менее чем 8 см (рисунок 6 а). Удаляются конременты, которые как бы инкрустируют ГПП и его мелкие притоки. Следующим этапом операции является выделение петли тощей кишки по методу Ру. Выделенная петля проводится позадиободочно и подшивается к ПЖ по ходу вскрытого ГПП (рисунок 6 б). С целью предотвращения рефлюкса пищи к зоне панкреатоеюноанастомоза, еюноеюноанастомоз по типу «конец в бок» накладывается в 70 см от места пересечения тощей кишки (зона анастомоза обозначена стрелкой). Другими более сложными методиками разгрузки ГПП является продольная панреатоеюностомия в сочетании с резекцией дистального отдела поджелудочной железы (рисунок 7), а также терминолатеральный панкреатоеюноанастомоз (рисунок 8).
В начале 80-х годов были предложены, изучены в эксперименте и применены в клинических условиях разнообразные способы окклюзии протоковой системы поджелудочной железы. Экспериментальные исследования показали, что после заполнения протоков поджелудочной железы различными полимерными материалами (цианоакрилатами, быстротвердеюшими аминокислотами, в частности, проламином; неопреном) наблюдается закономерное возникновение атрофии экзокринной паренхимы железы без некротических изменений в органе и при сохранении островковой ткани. Принципиально данная методика может быть использована в 3 вариантах: I. Тотальная окклюзия протоковой системы целой поджелудочной железы. II. Интраоперационная тотальная окклюзия протоковой системы культи поджелудочной железы после ее резекции. III. Окклюзия протоковой системы поджелудочной железы через наружные панкреатические свищи. К сожалению, в настоящее время данная методика не находит широкого применения в клинической практике. Причиной этому служит большой процент панреанекрозов, возникающих после окклюзии ГПП. Операции на вегетативной нервной системе. Поскольку упорный болевой синдром представляет собой наиболее яркое клиническое проявление хронического панкреатита, заставляющего больного обращаться к врачу, стремление устранить или облегчить боли является одной из главных задач хирурга. В ряде случаев применение дренирующих операций и резекций ПЖ оказывается невозможным или нецелесообразным, и для устранения болей приходится прибегать к операциям, целью которых является пересечение путей проведения болевых импульсов,— к вмешательствам на вегетативной нервной системе и в первую очередь на ее симпатическом отделе. С целью курирования болевого приступа выполняются следующие виды вмешательств: - левосторонняя спланхникэктомия в комбинации с резекцией левого полулунного узла; - правосторонняя спланхникэктомия; - различные разновидности ваготомии; - «химической невротомия» - спирт-новокаиновая блокада чревного сплетения по В. В. Виноградову. Следует, однако, акцентировать внимание на том, что операции на вегетативной нервной системе в целом занимают весьма скромное место в проблеме хирургического лечения хронического панкреатита и редко применяются в изолированном виде. Дата добавления: 2015-11-25 | Просмотры: 732 | Нарушение авторских прав |

 А) Б)
А) Б)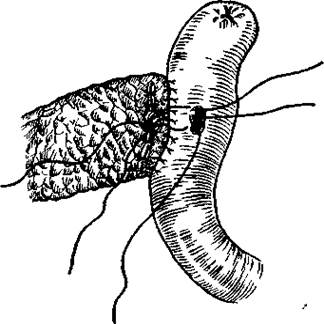
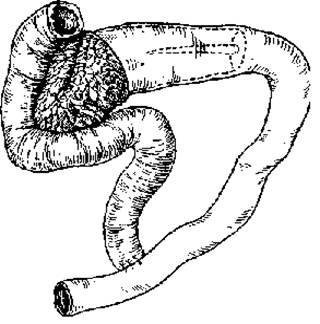 Рисунок 7. Рисунок 8.
Рисунок 7. Рисунок 8.