 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
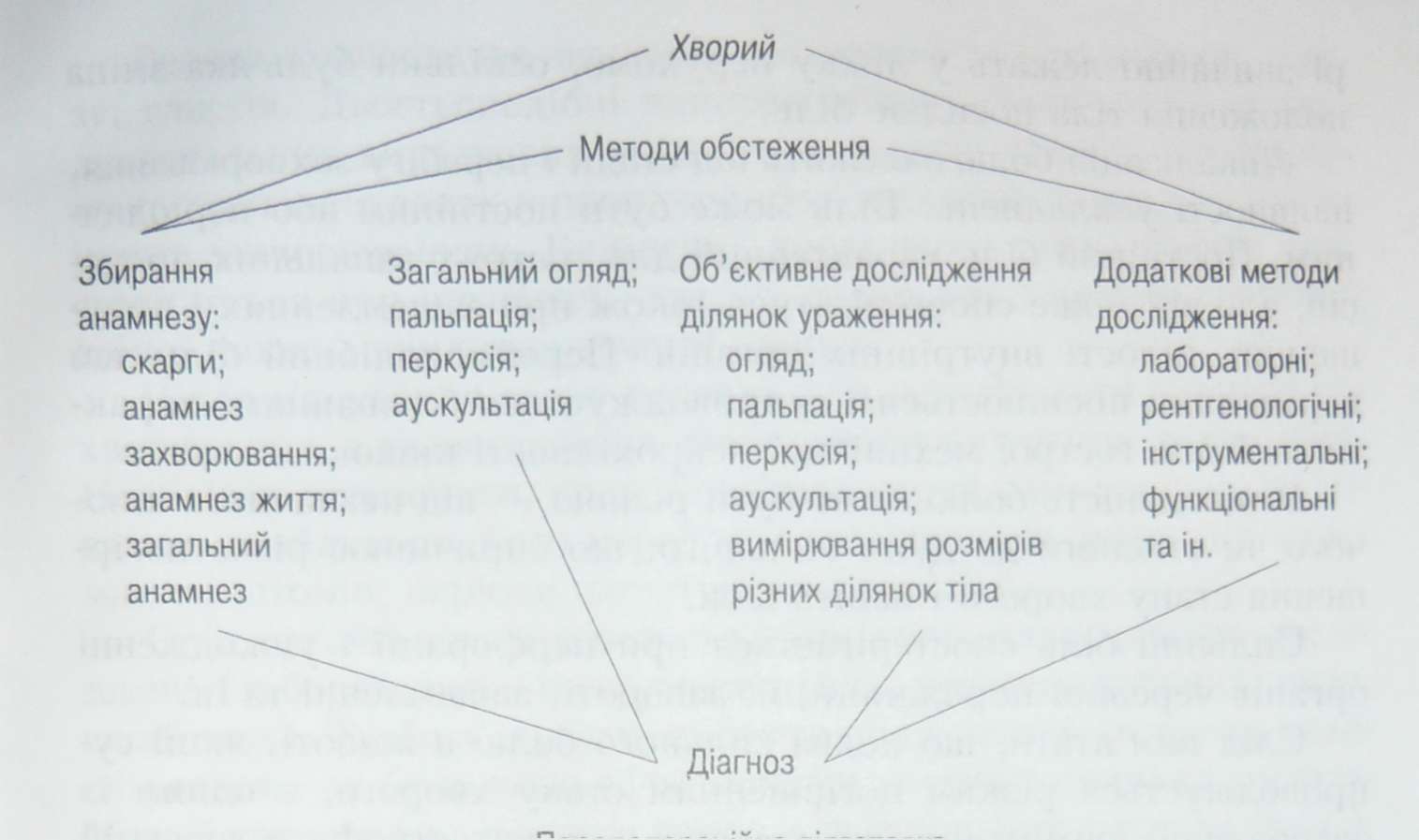
Лікування хворого в хірургічному відділенні. Діагностика хірургічної патологіїПлан 1.Обстеження хворих із хірургічною патологією. Збирання анамнезу. Об'єктивне дослідження органів і систем. Лабораторні і спеціальні методи дослідження. 2.Діагностичні завдання в роботі фельдшера. Оцінка стану хворого. 3.Медична карта стаціонарного хворого. Успішне лікування хворих неможливе без встановлення правильного діагнозу. Фельдшер повинен уміти обстежити хворих, які вперше звернулися за медичною допомогою, і встановити попередній діагноз. Обстеження хворого з хірургічною патологією — складний процес, мета якого — встановлення діагнозу, оцінка стану всіх органів і систем організму. Обстеження хворого з хірургічною патологією має певні особливості. У зв'язку зі швидким перебігом деяких захворювань і можливістю розвитку важких ускладнень необхідно якомога швидше встановити діагноз і розпочати лікування хворого. Методику обстеження хворих із хірургічною патологією можна подати у вигляді такої схеми: Обстеження хворого розпочинають із з'ясування паспортних даних. Необхідно уточнити прізвище, ім'я та по батькові хворого, вік, професію, місце проживання, дату і час госпіталізації, ким направлений хворий, попередній діагноз. Далі уважно вислуховують скарги хворого. Виділяють 3 групи скарг: скарги на біль; скарги загального характеру; скарги, зумовлені порушенням функцій внутрішніх органів. За наявності скарг на біль уточнюють її локалізацію, іррадіацію, тривалість (постійний, періодичний, нападоподібний), інтенсивність (сильний, слабкий, заважає або не заважає роботи сну), характер (ниючий, ріжучий, колючий, тупий, гострий).
Схема 1. Методика обстеження хворого з хірургічною патологією З'ясовують, коли з'являється біль (під час ходьби, їди, нервового збудження, у певному положенні тіла та ін.), як при цьому змінюється загальний стан пацієнта (слабість, непритомність, порушення сну, зменшення апетиту та ін.), які явища супроводжують біль (нудота, блювання, відчуття нестачі повітря, серцебиття). Розрізняють вісцеральний і соматичний біль. Вісцеральний біль виникає внаслідок подразнення вегетативної нервової системи, соматичний — унаслідок подразнення соматичних нервів. Вісцеральний біль проявляється колікою (печінковою, нирковою, кишковою та ін.) різної інтенсивності, має розлитий невизначений характер, локалізується в ділянці ураженого органа, іррадіює в певну ділянку тіла. Так, для печінкової коліки характерна іррадіація вгору — у праву лопатку, плече і праву надключичну ділянку, для ниркової — униз, у праве стегно і статеві органи. Хворі, як правило, збуджені, нерідко спостерігаються нудота і блювання. Соматичний біль, на відміну від вісцерального, постійний, має точну локалізацію і супроводжується напруженням м'язів. Хво- рі звичайно лежать у ліжку нерухомо, оскільки будь-яка зміна положення тіла посилює біль. Локалізація болю залежить від стадії і перебігу захворювання, наявності ускладнень. Біль може бути постійним або періодичним. Постійний біль характерний для гострих запальних процесів, але він може спостерігатися також при защемленнях і пору- шеннях цілості внутрішніх органів. Переймоподібний біль, що періодично посилюється і супроводжується блюванням, характерний для гострої механічної непрохідності кишок. Інтенсивність болю може бути різною — від незначного ниючого чи стисного до дуже сильного, що спричинює різке погіршення стану хворого і навіть шок. Сильний біль спостерігається при перфорації і ушкодженні органів черевної порожнини, їх завороті, защемленні та ін. Слід пам'ятати, що поява сильного болю в животі, який супроводжується різким погіршенням стану хворого, є одним із загрозливих симптомів, що свідчить про катастрофу в черевній порожнині. Цих хворих треба негайно госпіталізувати. До скарг загального характеру відносять скарги на слабість, підвищену втомлюваність, схуднення, головний біль, порушення сну, зниження апетиту та працездатності. Певні особливості мають скарги, зумовлені порушенням функцій внутрішніх органів (органів дихання — задишка, ядуха, кашель; органів травлення - відрижка, гикавка, нудота, блювання). Блювання найчастіше зустрічається при гострих захворюваннях органів черевної порожнини. Воно може бути одноразовим (рефлекторного характеру), наприклад, при гострому апендициті, і повторним, наприклад, при гострому холециститі і панкреатиті. При гострому панкреатиті блювання може бути нестримним. Блювання є симптомом гострої кишкової непрохідності. Дослідження випорожнень має велике значення при гострих захворюваннях і ушкодженнях органів черевної порожнини. Так, при механічній непрохідності нижніх відділів товстої кишки припиняється відходження газів, випорожнень немає. Припинення відходження газів спостерігається також при перитоніті і паралітичній непрохідності кишок. Слід зазначити, що часті рідкі випорожнення можуть спостерігатися при гострому апендициті в дітей, інвагінації кишок, тромбозі мезентеріальних судин, пневмококовому перитоніті тощо. Велике діагностичне значення має наявність у калі крові, слизу, глистів. Дьогтьоподібні випорожнення бувають при гастро- дуоденальних виразкових кровотечах, цирозі печінці, ерозивному гастриті, виразках кишок, тромбозі мезентеріальних судин та інших захворюваннях. Виділення крові через пряму кишку спостерігається при інвагінації кишок, заворотах і вузлах сигмоподібної кишки, пухлинах товстої кишки. Після з'ясування скарг хворого слід деталізувати анамнез захворювання, з приводу якого виконується хірургічне втручання. Необхідно встановити, коли з'явилися перші симптоми захворювання, особливості його перебігу (послідовність розвитку окремих симптомів, періоди загострення і ремісії). Слід ознайомитися з результатами проведених раніше досліджень (лабораторних, інструментальних, рентгенологічних, ендоскопічних). Треба з'ясувати, які методи лікування застосовувалися раніше і чи були вони ефективними, а також причину госпіталізації хворого (погіршення стану, для уточнення діагнозу та ін.). Початок захворювання може бути гострим, раптовим. Можливе загострення хронічної хвороби. Так, перфорація виразки шлунка або дванадцятипалої кишки може бути першим проявом захворювання. У разі перфорації хронічної виразки шлунка чи дванадцятипалої кишки анамнестичні дані можуть значно полегшити діагностику. Не слід переоцінювати анамнестичні дані, до яких треба ставитися критично. Так, у хворих на виразкову хворобу шлунка або дванадцятипалої кишки може розвинутися не тільки перфорація виразки, а й інші гострі захворювання органів черевної порожнини, зокрема гострий холецистит або гострий апендицит. Дуже важливо знати, які лікувальні заходи були проведені перед госпіталізацією хворого. Так, уведення наркотичних аналь- гетиків може змінити (навіть стерти) клінічну картину гострого захворювання органів черевної порожнини, а приймання проносних — різко погіршити перебіг хвороби. Під час збирання анамнезу життя з'ясовують короткі біографічні дані, освіту, особливості фізичного і розумового розвитку, професію (з якого віку працює, умови праці, тривалість робочого дня і графік робочого процесу, наявність несприятливих професійних факторів), умови життя, режим харчування, шкідливі звички (куріння, зловживання алкоголем, вживання наркотиків, з якого віку і як часто), перенесені захворювання і травми. Уточнюють алергологічний і спадковий анамнез. Об'єктивне обстеження хворого включає огляд, пальпацію, перкусію та аускультацію. Огляд хворого є простим, але достатньо інформативним методом обстеження. Необхідно звернути увагу на ходу хворого, вираз його обличчя, положення тіла, вираз очей, колір шкіри і склер. Після того, як хворий роздягнувся, треба порівняти здорову й уражену ділянки тіла, а також перевірити, чи є на тілі висипання і синці. Положення в ліжку лежачих хворих може бути активним, пасивним чи вимушеним. Активним називається таке положення, коли хворий може самостійно рухатися — вставати, сідати. Якщо ж хворий самостійно не може змінити своє положення в ліжку, то таке положення називається пасивним. Вимушеним називається таке положення, яке хворий займає для полегшення своїх страждань. При гострих запальних процесах, перфораціях порожнистих органів хворий займає вимушене положення в ліжку. Він лежить на спині або на боці. При розривах селезінки або печінки спостерігається симптом "іванця-киванця": хворий лежить у ліжку тільки на лівому (при розривах селезінки) або правому (при розривах печінки) боці. Температура тіла при хірургічній патології може бути нормальною і навіть зниженою. Високою температурою (39—40 °С) супроводжуються запальні процеси різної локалізації і сепсис. Слід звернути увагу на стан свідомості хворого. У клінічній практиці розрізняють такі форми розладів свідомості: ступор (це стан оглушення, коли хворий погано орієнтується в просторі і повільно, із запізненням відповідає на запитання), сопор (це стан сплячки, з якого хворого можна тимчасово вивести голосним запитанням, після чого він знову засинає), непритомність (раптова короткочасна втрата свідомості, зумовлена гострим недокрів'ям головного мозку), кома (непритомний стан, який характеризується тривалою втратою свідомості, відсутністю реакції на зовнішні подразники, втратою рефлексів і чутливості, розладом дихальної і серцевої діяльності). Поява у хворого галюцинацій (уявлень, не пов'язаних з реальними обставинами) називається маренням. Марення буває буйним і тихим. Далі звертають увагу на конституціональні особливості хворого. Розрізняють нормостенічну, гіперстенічну та астенічну кон- ституцію. Після закінчення загального огляду хворого слід оглянути окремі частини його тіла: голову, шию, грудну клітку, живіт, кінцівки та ін. Звертають увагу на стан шкіри і слизових оболонок. Шкіра може бути нормального забарвлення, блідою, ціанотич- ною, гіперемійованою (гіперемія, або почервоніння, шкіри), жовтяничною. На шкірі хворого можна виявити висип, рубці, гнійні ураження. Надмірне накопичення рідини в тканинах і позаклітинному просторі називається набряком. Ступінь його може бути різним — від незначних набряків під очима вранці після сну до анасарки (набряк усього тіла). Накопичення рідини в плевральній порожнині називається гідротораксом, у порожнині перикарда — гідроперикардом, у черевній порожнині — асцитом. При виснажливих захворюваннях, злоякісних пухлинах чи білковому голодуванні виникають кахектичні набряки. Потім проводять обстеження за системами. Під час дослідження серцево-судинної системи визначають пульс, вимірюють АТ. Необхідно виключити стенокардію та інфаркт міокарда, що можуть супроводжуватися сильним болем у черевній порожнині. При захворюваннях серця треба пам'ятати про можливість тромбозу та емболії мезентеріальних судин. При важких захворюваннях серцево-судинної системи слід оцінити стан хворого і вибрати найбільш раціональний метод лікування, а в разі неминучості операції провести відповідну передопераційну підготовку. Велике діагностичне значення має визначення частоти пульсу. Брадикардія рефлекторного характеру (вагусний пульс) спостерігається при вузлоутвореннях і заворотах кишок у перші години захворювання. Для гострих запальних процесів, перитоніту і гострих кровотеч характерне прискорення пульсу. Невідповідність між частотою пульсу і температурою тіла — дуже несприятлива ознака. Зменшення наповнення і прискорення пульсу, артеріальна гіпотензія свідчать про важкий стан хворого, що найчастіше є наслідками шоку, гострої крововтрати та інтоксикації. Під час дослідження органів дихання звертають увагу на частоту і глибину дихання. Легені досліджують за допомогою перкусії та аускультації. Своєчасна діагностика запальних і специфічних захворювань легень і плеври (наприклад, туберкульозу) необхідна для правильної оцінки стану хворого, вибору раціо- нального методу знеболювання, проведення відповідної передопераційної підготовки і післяопераційного лікування. Дослідження органів травлення починають з огляду язика. При гострих захворюваннях органів черевної порожнини внаслідок зневоднення і порушення салівації язик стає сухим. При перитоніті та гострій механічній непрохідності кишок язик також сухий. Під час огляду живота звертають увагу на його форму, участь в акті дихання, локалізацію зовнішніх черевних гриж. Живіт може бути рівномірно здутим (наприклад, при паралітичній непрохідності кишок унаслідок розвитку перитоніту). Для гострого панкреатиту характерний обмежений парез поперечної ободової кишки. При часткових заворотах тонкої кишки, заворотах сигмоподібної кишки, вузлоутвореннях кишок виявляють асиметрію живота. У хворих з механічною кишковою непрохідністю можуть кон- туруватися роздуті перистальтичні петлі кишок. Визначення рухливості черевної стінки під час дихання має важливе діагностичне значення. При пе рфораціях порожнистих органів живіт унаслідок напруження м'язів передньої черевної стінки трохи втягнутий і не бере участі в акті дихання. При розвитку гострого запального процесу в черевній порожнині спостерігається обмеження рухливості передньої черевної стінки відповідно до локалізації патологічного процесу. При розлитому гнійному перитоніті живіт не бере участі в акті дихання. Під час огляду шкіри живота можна виявити розширені вени, що свідчить про портальну гіпертензію. Петехії та крововиливи можуть спостерігатися при захворюваннях крові і судин. Досліджуючи сечову систему, слід оглянути поперекову ділянку і ділянку сечового міхура. При запаленні навколониркової клітковини, пухлинах, гідро- та піонефрозі можуть спостерігатися випинання в поперековій ділянці. При затримці сечі сечовии міхур переповнений, збільшений. Визначають симптом Пастернацького (болючість під час постукування поперекової ділянки) з обох боків. Слідпам'ятати, що болючість у поперековій ділянці може спостерігатися при гострому панкреатиті і ретроцекальному апендициті. Під час пальпації за ходом сечоводу можна виявити різку болючість (за наявності каменя або запалення). Спеціальні методи дослідження (цистоскопія, хромоцистоскопія, екскреторна урографія) показані при захворюваннях і ушкодженнях сечової системи. Під час дослідження прямої кишки уважно оглядають її стінки, передміхурову залозу, сечовий міхур і прямокишково-матко- ву (прямокишково-міхурову) западину (дугласів простір). При гострій кишковій непрохідності виявляють зіяння прямої кишки (симптом Обухівської лікарні) і кров'янисті виділення (інвагінація, заворот сигмоподібної кишки, тромбоз мезентеріальних судин, пухлини та ін.). Пальпацію слід проводити теплими руками, обережно, намагаючись не викликати у хворого неприємних відчуттів і сильного болю. За допомогою пальпації можна виявити болючість у різних ділянках тіла, місцеве підвищення або зниження температури, патологічні утворення, визначити ступінь напруження м'язів. За допомогою пальпації досліджують голосове дрижання, серцевий поштовх, стан периферійних лімфатичних вузлів та ін. Під час пальпації визначають також товщину підшкірної жирової клітковини (на животі над правим підребер'ям). Необхідно провести дослідження периферійних лімфатичних вузлів. Спочатку пальпують лімфатичні вузли на шиї, потім у над- і підключичних ямках, пахвових і пахвинних ділянках. Визначають величину лімфатичних вузлів, їх форму, рухливість, болючість, характер поверхні. Під час пальпації грудної клітки можна виявити локальну болючість. Пальпація дозволяє визначити ширину міжребрових проміжків і напрямок ребер, виявити їх патологічну рухливість, голосове дрижання, верхівковий серцевий поштовх. У клінічній практиці використовують поверхневу та глибоку пальпацію живота. Фельдшер повинен сісти справа від хворого, на рівні його ліжка. Хворий має лежати не напружуючись, на невисокій подушці, руки покласти вздовж тулуба, ноги не повинні звисати з ліжка або упиратися в його спинку. Живіт хворого оголюють від мечоподібного відростка до лобка. Пальпацію виконують теплими сухими руками. Руку кладуть на живіт і м'яким, обережним натискуванням обстежують його. Хворий під час обстеження повинен спокійно і рівно дихати. При захворюваннях органів черевної порожнини за допомогою поверхневої пальпації визначають локалізацію болю. Поверхнева пальпація жи- вота дозволяє також виявити напруження черевної стінки, асцит, грижі, пухлини в черевній стінці та черевній порожнині. Звичайно поверхневу пальпацію починають з лівої пахвинної ділянки, рухаючись проти годинникової стрілки до правої пахвинної ділянки. Якщо локалізація болю відома, то пальпацію живота слід починати з безболісних ділянок. При патологічних змінах можуть спостерігатися резистентність черевної стінки та напруження м'язів живота. Під час діагностики захворювань органів черевної порожнини важливо виявити больові точки на передній стінці живота (під мечоподібним відростком, у надчеревній ділянці, у правому підребер'ї тощо). При перитоніті виникає симптом Щоткіна —Блюмберга, який виявляють таким чином: обережно натискають кінчиками пальців на черевну стінку, після чого пальці швидко відривають від поверхні живота (при перитоніті біль у цей момент значно сильніший, ніж під час натискування на черевну стінку). Глибоку пальпацію проводять за методикою, розробленою В.П. Образцовим і М.Д. Стражеском. Глибока пальпація живота дозволяє обстежити поверхню органів черевної порожнини, визначити їх розміри, рухливість і болючість. При вираженому напруженні м'язів живота глибоку пальпацію виконати важко. Глибоку пальпацію краще проводити під час видиху, коли м'язи черевної стінки розслаблюються. При цьому пальці з кожним видихом занурюються разом із черевною стінкою все глибше і ковзають по нерухомому органу або орган ковзає під нерухомими пальцями під час дихання. Пальпацію органів черевної порожнини починають з кишок, зокрема сигмоподібної кишки (пальпується тяж циліндричної форми з гладкою поверхнею завтовшки з палець, не болючий, рухливий). Під час обмацування сліпої кишки можна виявити утворення циліндричної форми завтовшки до 2 —3 см, яке в нормі не болюче, еластичне. Шлунок розміщений у надчеревній ділянці. У горизонтальному положенні хворого нижня межа шлунка розташована на 2 —3 см вище від пупка, а у вертикальному - на кілька сантиметрів нижче. Під час пальпації печінки визначають її величину, розміщення нижнього краю, особливості поверхні. Фельдщер повинен сісти справа біля ліжка хворого, покласти чотири пальці лівої руки на поперекову ділянку, а долоню правої руки — на черевну стінку по середньоключичніи лінії. Тиснути на черевну стінку потрібно не сильно, на вдиху, з кожним вдихом усе більше заглиблюючись у підребер'я. У нормі нижній край печінки на висоті вдиху пальпується на 1 — 2 см нижче від ребрової дуги по середньоключичній лінії. Він м'який, гострий, рівний і неболючий. Жовчний міхур у здорових людей не пальпується. Під час пальпації селезінки хворий повинен лежати, краще на правому боці. У здорової людини селезінка не пальпується, її можна виявити тільки в разі збільшення органа. Пальпацію нирок виконують у горизонтальному і вертикальному положеннях хворого. У здорових людей пропальпувати нирки теж не вдається. Під час пальпації в надлобковій ділянці можна виявити сечовий міхур (якщо він наповнений сечею). Важливим об'єктивним методом обстеження хворих є перкусія. Розрізняють два види перкусії: безпосередню та опосередковану. Під час безпосередньоїперкусії постукування виконують одним або кількома пальцями безпосередньо по тілу хворого. Під час опосередкованоїперкусії постукують не по тілу хворого, а по пальцю або плесиметру, прикладеному до відповідної ділянки тіла. Перкусія дає змогу виявити пневмоперитонеум, метеоризм, випіт, кров, шлунково-кишковий вміст (при перфораціях і розривах порожнистих органів). Велику роль відіграє визначення печінкової тупості. її відсутність свідчить про пневмоперитонеум. При метеоризмі внаслідок паралітичної непрохідності кишок спостерігаються рівномірне підвищення тимпанічного тону і згладженість печінкової тупості. Одним з методів обстеження хворого є аускультація. Цей метод інформативний при перитоніті, аневризмах і стенозі артерій, кишковій непрохідності. Обов'язково необхідно оцінити загальний стан хворого. Він може бути задовільним, середньої важкості, важким або вкрай важким. Визначення status localis (місцеві зміни) є особливістю обстеження хворого з хірургічною патологією. Місце розвитку патологічного процесу потрібно уважно оглянути (виявити припухлість, рану, випинання, новоутворення, деформацію, виразку; визначити їх локалізацію, розміри, колір шкірних покривів у даній ділянці і вираженість судинного малюнка). Під час пальпації необхідно визначити болючість, місцеву температуру, характер межі патологічного процесу, пульсацію магістральних артерій. Досліджують також лімфатичні вузли. У разі виявлення новоутворення необхідно визначити його консистенцію (м'якоеластич- на, щільноеластична, кам'янистої щільності), характер поверхні (гладенька, горбкувата), рухливість. За допомогою перкусії виявляють зміни перкуторного звуку (тимпаніт, притуплення). Для виявлення судинних шумів у ділянці новоутворення і деяких симптомів (перистальтики кишечнику, ослаблення дихальних шумів, шуму плеску) проводять аускультацію. Ураховз'ючи скарги хворого, дані анамнезу захворювання і життя, а також результати об'єктивного обстеження хворого, встановлюють попередній діагноз. У діагнозі вказують основне захворювання і його ускладнення, а також супутні захворювання. Диференціальна діагностика — це аналіз виявлених симптомів і синдромів, порівняння їх з подібними проявами інших захворювань. Вона складається з 5 основних етапів: 1.Виявлення провідних симптомів або синдромів у клінічній картині захворювання в даного хворого. 2.Урахування всіх можливих захворювань, які характеризуються такими самими провідними симптомами або синдромами. 3.Порівняння клінічної картини в обстежуваного хворого з клінічною картиною інших захворювань, з якими проводиться диференціальна діагностика. 4.Послідовне виключення захворювань на підставі невідповідності їх ознак із тими проявами, іцо спостерігаються у даного хворого. 5.Встановлення остаточного діагнозу захворювання на підставі скарг хворого, даних анамнезу та об'єктивного обстеження хворого, а також результатів додаткових обстежень. У ньому зазначають основне захворювання, супутні захворювання, ускладнення. Застосовують такі додаткові методи обстеження хворих: І. Лабораторні методи: 1.Клінічні аналізи. 2.Біохімічні аналізи (дослідження вмісту різних хімічних речовин: білірубіну, креатиніну, білка, іонів). 3.Цитологічне дослідження (визначення кількості і виду клітин). 4.Гістологічне дослідження (морфологічне дослідження біопта- ту, яке дозволяє точно визначити характер патологічного процесу). 5.Бактеріологічне дослідження (виявлення патогенних мікроорганізмів). 6.Серологічні й імунологічні дослідження. Найчастіше проводять клінічний і біохімічний аналіз крові, загальний аналіз сечі. II.Рентгенологічні методи. 1.Рентгенографія. 2.Рентгеноскопія. 3.Рентгенологічне дослідження з уведенням контрастної речовини. 4.Рентгенологічне дослідження з подвійним контрастуванням. 5.Оглядова рентгенографія органів черевної порожнини, сечовидільної системи. 6.Комп'ютерна томографія. III.Ультразвукове дослідження. Його проводять за допомогою спеціальних апаратів — ехоскопів. Завдяки використанню допплєрівського ефекту в апаратах останнього покоління стало можливим обстеження судин. IV.Ендоскопічне дослідження. Ендоскопічні методи застосовують для огляду внутрішньої поверхні порожнистих органів, а також зовнішньої поверхні органів і тканин, які розміщені в порожнистих і клітковинних просторах. Існують ендоскопи двох видів: жорсткі — з металевими оптичними трубками і гнучкі — з трубками зі скловолокна, які складаються з великої кількості найтонших світлопровідних ниток (тому вони одержали назву фіброскопії). Для обстеження хворих використовують гастроскопію, бронхоскопію, ректороманоскопію, трансверзоколоно- скопію, торакоскопію, медіастиноскопію, цистоскопію тощо. V.Електрофізіологічні методи. До них відносять електрокардіографію, фонокардіо- і фоноангіографію, реографію, міо- гастрографію, електроенцефалографію тощо. VI.Радіоізотопне дослідження. Сцинтиграфія, або сканування, дозволяє визначити просторовий розподіл радіоактивного ізотопу в органі. Під час обстеження хворих із захворюваннями щитоподібної залози використовують радіоактивний 131I. Перспективним методом є дослідження ядерно-магнітного резонансу. Метод базується на реєстрації електромагнітних хвиль. Він дозволяє одержати зображення м'яких тканин, розрізните сіру і білу речовини мозку, пухлинні і здорові клітини. Медична карта стаціонарного хворого. Вона складається з таких частин: 1.Паспортна частина. 2.Скарги. 3.Історія хвороби (anamnesis morbi). 4.Історія життя (anamnesis vitae). 5.Об'єктивне обстеження хворого. 6.Описання органа або частини тіла, де локалізується патологічний процес (status localis). 7.Попередній діагноз: основне захворювання, супутнє захворювання, ускладнення. Після встановлення попереднього діагнозу і його обґрунтування складають план обстеження і лікування хворого. Ознайомившись із планом обстеження хворого, медична сестра або фельдшер проводять підготовку хворого до спеціальних досліджень. 8.Результати додаткових досліджень і висновки консультантів. 9.Клінічний діагноз: основне захворювання, супутнє захворювання, ускладнення. 10.Передопераційний епікриз, 11.Протокол операції.
вклеюють в історію хвороби бланки з даними клінічних аналізів і додаткових досліджень.
Продовження
Продовження
Дата добавления: 2015-12-15 | Просмотры: 3633 | Нарушение авторских прав |
 Передопераціина підготовка Операція
Передопераціина підготовка Операція
 12. Щоденник спостережень.
12. Щоденник спостережень.