|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
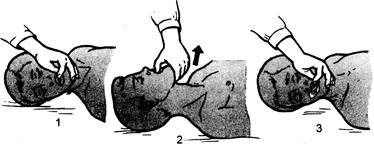
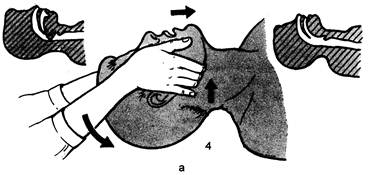
Обеспечение проходимости дыхательных путейВосстановление проходимости дыхательных путей — первый и очень важный этап реанимации, так как, не обеспечив проходимости дыхательных путей и возможности ИВЛ, дальнейшие мероприятия становятся бесполезными. Для обеспечения проходимости дыхательных путей существует множество приемов — от самых простых до наиболее сложных, требующих специального реанимационного оборудования. Здесь целесообразно рассмотреть основные приемы реанимационных мероприятий. Более сложные из них: коникотомия, трахео-стомия и др. рассматриваются в главе 14. Если больной без определяемого пульса на сонной артерии и без дыхания лежит на спине, то поступление воздуха в легкие при искусственном дыхании будет невозможным в результате западения языка. Техника приемов. Пальцами одной руки захватывают подбородок, а другая рука находится на лбу по линии волосистой части головы. Подбородок поднимают, вы- талкивая нижнюю челюсть вперед. Другой рукой разгибают голову, что обеспечивает приоткрывание рта. Возможен и прием «разгибание головы — подъем шеи». Он очень прост, но не всегда эффективен. Одна рука поддерживает снизу шею, а другая находится на границе волосистой части головы. Если же этот прием неэффективен, его дополняют приемом Эсмарха, который дает возможность открыть рот и провести его санацию. Оказывающий помощь становится на колени у головы больного, пальцами обеих рук захватывает углы нижней челюсти и перемещает ее вперед, большие пальцы давят на подбородок и тем самым открывают рот. Указательным и средним пальцами левой руки исследуют ротоглотку и удаляют инородные тела. Эти приемы при отсутствии инородных тел в дыхательных путях, как правило, достаточны для осуществления основных этапов СЛР. Оба приема — разгибание головы и Эсмарха — рекомендуются в качестве единого приема, обеспечивающего приоткрывание рта [Сафар П., Бичер Н.Дж., 1997]. Это тройной прием, включающий в себя три компонента (разгибание головы назад; открывание рта; выдвижение нижней челюсти вперед), может быть оценен как эффективный ручной прием для обеспечения проходимости ВДП (рис. 47.2). При утоплении, аспирации жидкости (вода, кровь, желудочное содержимое и др.) у детей и взрослых для освобождения дыхательных путей применяют дренажную позицию. При отсутствии сознания, но восстановленном самостоятельном дыхании пострадавшего поворачивают на бок, не смещая голову, плечи и туловище относительно друг друга. Это положение называют «безопасным» или «восстановительным». Оно уменьшает опасность полной обструкции, облегчает OT-хождение секрета из полости рта и
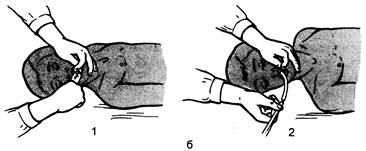
Рис. 47.2. Восстановление проходимости дыхательных путей. а — открывание рта: 1 — скрещенными пальцами, 2 — захватом нижней челюсти, 3-е помощью распорки, 4 — тройной прием; б — очистка полости рта: 1 — пальцем, 2-е помощью отсоса. носа, но противопоказано при травме шейного отдела позвоночника. Для обеспечения проходимости дыхательных путей в течение длительного времени или при транспортировке пострадавшего, если нет возможности произвести интубацию трахеи, следует использовать воздуховоды. 47.2.2. Искусственная вентиляция легких И BJI должна быть начата как можно скорее, поскольку даже секунды решают успех реанимации. При отсутствии респиратора, дыхательного мешка или кислородной маски немедленно приступают к ис-
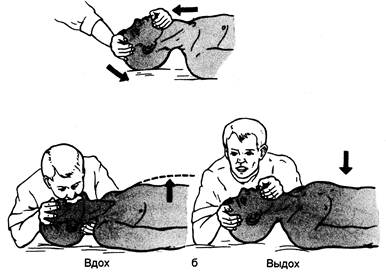
Рис. 47.3. Способы экспираторной ИBJl. а — «изо рта в рот»; б — «изо рта в нос». кусственному дыханию самыми элементарными способами — «изо рта в рот» или «изо рта в нос» (рис. 47.3). Способ «изо рта в рот». Разгибают голову больного, положив одну руку на линию волосистой части головы, большим и указательным пальцами этой руки зажимают ноздри. Другая рука располагается на кончике подбородка и рот раскры- вается на ширину пальца. Оказывающий помощь делает глубокий вдох, плотно охватывает своим ртом рот пострадавшего и вдувает воздух, наблюдая при этом за грудной клеткой больного — она должна подниматься при вдувании воздуха. Способ «изо рта в рот» без разгибания головы. В тех случаях, когда есть подозрение на повреждение шейного отдела позвоночника, ИВЛ осуществляют без разгибания головы. Для этого оказывающий помощь становится на колени позади пострадавшего, охватывает углы нижней челюсти и выдвигает ее вперед. Большими пальцами, расположенными на подбородке, открывает рот. Во время вдувания воздуха в рот больного утечку воздуха через нос предотвращают, прижимая свою щеку к ноздрям больного. Способ «изо рта в нос». Одна рука реаниматора располагается на волосистой части лба, другая — под подбородком. Голова должна быть разогнута, нижняя челюсть выдвинута вперед, рот закрыт. Большой палец располагают между нижней губой и подбородком больного, чтобы обеспечить закрытие рта. Спасатель делает глубокий вдох, плотно прижимает свои губы, охватывая нос пострадавшего, и вдувает в нос воздух; затем, отстранившись от носа и дождавшись конца выдоха, вновь вдувает воздух. Этот способ применяется при невозможности дыхания «изо рта в рот». Его преимущество в том, что дыхательные пути открыты, когда рот закрыт. Сопротивление дыханию и опасность перераздувания желудка и регургитации при нем меньше, чем при дыхании «изо рта в рот». Правила ИВЛ. При проведении СЛР искусственное дыхание начинают двумя вдохами. Каждый вдох должен продолжаться не менее 1,5— 2 с. Увеличение продолжительности вдоха повышает его эффективность, обеспечивая достаточное время для расширения грудной клетки. Во избежание перераздувания легких второе дыхание начинают только после того, как произошел выдох, т.е. вдуваемый воздух вышел из легких. Частота дыхания 12 в 1 мин, т.е. один дыхательный цикл каждые 5 с. Если проводится непрямой массаж сердца, то должна быть предусмотрена пауза (1—1,5 с) между ком- прессиями для вентиляции, что необходимо для предотвращения большого давления в дыхательных путях и возможности попадания воздуха в желудок. Несмотря на это, раздувание желудка все же возможно. Предотвращение этого осложнения в отсутствии интубации трахеи достигается поддержанием дыхательных путей в открытом состоянии не только во время вдоха, но и во время пассивного выдоха. При проведении ИВЛ нельзя надавливать на область эпи-гастрия, если желудок наполнен (это вызывает рвоту). Если все же произошел заброс содержимого желудка в ротоглотку, рекомендуется повернуть реанимируемого на бок, очистить рот, а затем повернуть на спину и продолжить СЛР. Объем вдуваемого воздуха зависит от возраста, конституциональных особенностей больного и составляет для взрослых от 600 до 1200 мл. Слишком большой объем вдуваемого воздуха повышает давление в ротоглотке, увеличивает опасность раздувания желудка, регургитации и аспирации. Слишком маленький ДО не обеспечивает необходимую вентиляцию легких. Избыточная частота дыхания и большой объем вдуваемого воздуха могут привести к тому, что оказывающий помощь устанет и у него возникнут симптомы гипервентиляции. Для того чтобы обеспечить адекватную вентиляцию, реаниматор должен плотно охватить своими губами рот или нос пострадавшего. Если голова недостаточно разогнута, то проходимость дыхательных путей нарушается, и воздух попадает в желудок. Признаки адекватной вентиляции. Во время вдувания воздуха в легкие происходят подъем и расширение грудной клетки, во время выдоха — выход воздуха из легких (слушают ухом), и грудная клетка занимает прежнее положение. Давление на перстневидный хрящ с целью предотвращения поступле- ния воздуха в желудок и регургита-ции (прием Селика) рекомендуется только для лиц с медицинской подготовкой. Эндотрахеальная интубация должна быть выполнена при первой возможности. Это завершающий этап восстановления и полного обеспечения проходимости дыхательных путей — надежная защита от аспирации, предупреждение расширения желудка, эффективная вентиляция. Если интубация невозможна, то подготовленный человек может использовать назо- или оро-глоточный воздуховод (воздуховод Гведела), а в исключительных случаях пищеводный обтуратор. ИВЛ должна проводиться очень тщательно и методично во избежание осложнений. Настоятельно рекомендуется применять защитные приспособления, уменьшающие опасность передачи заболеваний. При дыхании «изо рта в рот» или «изо рта в нос» применяют маску или защитную пленку для лица. Если есть подозрение на употребление контактных ядов или инфекционные заболевания, оказывающий помощь должен предохранить себя от прямых контактов с пострадавшим и для ИВЛ использовать дополнительные приспособления (воздуховоды, мешок «Амбу», маски, в идеале снабженные клапаном, направляющим пассивно выдыхаемый воздух в сторону от реаниматора). Несмотря на возможность обмена слюной между реанимируемым и реаниматором во время дыхания «изо рта в рот», вероятность инфи-цирования вирусом гепатита В или вирусом иммунодефицита человека в результате CJIP минимальна. При дыхании «изо рта в рот» имеется риск передачи вируса простого герпеса, менингококка, микобактерий туберкулеза и некоторых других легочных инфекций, хотя риск заболевания весьма незначителен. Необходимо помнить, что проведение ИВЛ, особенно при первич- ной остановке дыхания, может спасти жизнь пострадавшему. Дата добавления: 2014-12-11 | Просмотры: 2214 | Нарушение авторских прав |