|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Инвазивные методы восстановления проходимости дыхательных путейЭндотрахеалъная интубация. Интубация трахеи — важный и ответственный этап лечения больного. С помощью этого метода осуществляются восстановление проходимости дыхательных путей и ИВЛ. Интубацию трахеи можно осуществить через нос или рот. В экстренных ситуациях более предпочтительна оротрахеальная интубация, поскольку она может быть проведена быстрее, чем назотрахеальная интубация. Необходимо помнить, что все методы, применяемые в ИТ острых нарушений дыхания — неин-
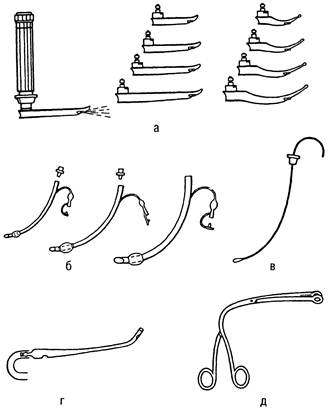
Рис. 14.9. Набор инструментов для интубации трахеи. а — ларингоскоп с набором клинков; б — интубацион-ные трубки; в — мандрен; г — наконечник для отсасывания; д — щипцы Мейджилла. вазивные и инвазивные, — требуют знания топографической анатомии — строения и размеров дыхательных путей. Прежде чем начать интубацию, внимательно осматривают рот, нос, шею больного, определяют степень релаксации мышц, подвижность шейного отдела позвоночника и ви-сочно-нижнечелюстного сустава. Инородные тела и зубные протезы удаляют, слюну и другие выделения изо рта и глотки аспирируют. Если больной находится в бессознательном состоянии, следует приподнять головной конец кровати для уменьшения опасности легочной аспирации. Голосовая щель — самая узкая часть полости гортани, поэтому голосовые связки могут быть легко травмированы при интубации. Следует сначала подобрать соответствующий размер интубационной трубки, но иметь под рукой весь набор трубок (табл. 14.2). Таблица 14.2. Приблизительные размеры эндотрахеальных трубок для лиц различного возраста
Для интубации трахеи необходим набор инструментов, представленный на рис. 14.9. Расстояния от резцов до голосовой щели и от резцов до бифуркации трахеи у людей варьируют, поэтому желательно в каждом случае применять индивидуально подобранную эндотрахеальную трубку. Для этого трубку размещают рядом с головой пациента, руководствуясь естественной кривизной и длиной трахеи. Кончик трубки должен располагаться на уровне яремной ямки, что соответствует середине длины трахеи. Следующими ориентирами являются угол нижней челюсти и угол рта. Расстояние от угла рта до яремной ямки соответствует расстоянию от резцов до середины трахеи. При проведении назотрахеальной интубации к этой длине прибавляют 2—3 см. Интубация может оказаться крайне трудной при несоблюдении правил положения головы и шеи больного с точным выравниванием по средней линии анатомических структур, при проведении ее во внебольничных условиях, при окклюзии дыхательных путей кровью, рвотными массами или другим инородным телом. Анестезия. Успешное выполнение интубации трахеи у больных с сохраненным или частично утраченным сознанием возможно только при хорошей анестезии. Адекватная анестезия делает интубацию трахеи более безопасной и облегчает последующий перевод больного на ИВЛ. Следует признать, что в ОРИТ более безопасна местная анестезия слизистой оболочки носа, глотки и заглоточного пространства, которая осуществляется путем впрыскивания из пульверизатора 3—4 мл 1 или 4 % раствора лидокаина или ксилокаина [Стауфер Дж.Л., 1986]. У больных, находящихся в бессознательном состоянии, более предпочтительна местная анестезия, так как она может помочь ликвидировать рефлексы с глотки и гортани. У больных, находящихся в состоянии клинической смерти, интубацию трахеи проводят без анестезии. Анестезия гортани и трахеи обеспечивается путем инъекции анестезирующего раствора непосредственно в гортань через крикотиреоид-ную мембрану. Данная методика применима как при оротрахеальной, так и при назотрахеальной интубации. Трансларингеальная анестезия больше всего подходит при назотрахеальной интубации слепым методом у больных, находящихся в сознании, хотя может быть применена и при оротрахеальной интубации. Трансларингеальную анестезию проводят тонкой иглой путем прокалывания крикотиреоидной мембраны в ее срединной части, ниже голосовых связок. Через иглу быстро вводят 2—5 мл 4 % раствора лидокаина в начале выдоха. Возникающий при этом кашель способствует лучшему распределению раствора на нижней поверхности голосовых связок и слизистой оболочке трахеи. После извлечения иглы место прокола крепко прижимают пальцем, чтобы не было подкожной эмфиземы и гематомы. Трансларингеальную анестезию не рекомендуется проводить у лиц с ожирением или с нарушенными анатомическими ориентирами щитовидного и перстневидного хрящей. Однако в руках опытного врача она более безопасна, чем общая анестезия с выключенным дыханием и сознанием. Во время интубации трахеи местная анестезия может быть дополнена внутривенным введением атарактика (седуксен, диазепам и др.) в дозе 5—10 мг без введения релаксантов. Общая анестезия с полной мышечной релаксацией часто используется при оротрахеальной интубации. Однако на фоне тяжелой ОДH и сердечной недостаточности применение сильнодействующих седативных средств представляет определенную опасность в связи с выключением защитных рефлексов с
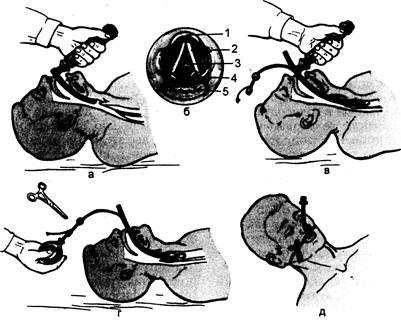
Рис. 14.10. Этапы оротрахеальной интубации. Положение головы при интубации трахеи: классическое (А), улучшенное (Б); а — прямая ларингоскопия; б — вход в гортань: 1 — надгортанник, 2 — голосовая связка, 3 — голосовая щель, 4 — черпаловидный хрящ, 5 — вход в пищевод; в — интубация трахеи; г — раздувание манжетки; д — фиксация интубационной трубки. дыхательных путей. Неудачи интубации и невозможность адекватной вентиляции легких через маску делают ситуацию неуправляемой. Полагаем, что этот метод анестезии может быть осуществлен только опытным врачом анестезиологом-реаниматологом при полном анестезиологическом обеспечении. Оротрахеалъная интубация. Больного укладывают на спину с поднятым затылком и запрокинутой головой для того, чтобы расположить клинок ларингоскопа и трахею по одной прямой линии, используя так называемое классическое или улучшенное положение (рис. 14.10). С помощью маски наркозного или дыхательного аппарата проводят принудительную вентиляцию легких с высоким FiCb. Пальцами правой руки открывают рот больного, используя прием скрещенных пальцев или «захвата» нижней челюсти. Взяв рукоятку ларингоскопа в левую руку, его клинок вводят в ротовую полость по правой ее стороне, проходят вниз справа от языка, смещая его кверху и влево, что позволяет осмотреть полость рта. При использовании прямого клинка рукоятку ларингоскопа смещают вверх и вперед под углом 45°, что позволяет осмотреть язычок, глотку и надгортанник, после чего осматривают гортань. Надавливание на щитовидный хрящ улучшает видимость голосовых связок. Не используя верхние зубы в качестве опоры, эндотрахеальную трубку, обработанную анестезирующим желе (лидокаиновая мазь), правой рукой медленно и осторожно проводят по правой стороне клинка ларингоскопа, а затем вводят в голосовую щель на 5—6 см ниже голосовых связок. При возникновении сопротивления продвижению трубки через гортань следует заменить трубку — она в этом случае должна быть на один номер меньше. Эндотрахеальную трубку не следует вводить по отражающему зеркалу клинка, так как это лишает врача визуального контроля и приводит к ошибкам интубации. При слишком глубоком введении прямого клинка последний входит в пищевод и гортань «выпадает» из поля зрения. При использовании ларингоскопа с изогнутым клинком последний вводят в пространство между основанием языка и надгортанником. Затем рукоятку ларингоскопа смещают вперед и вверх, натягивая при этом связку надгортанника и открывая вход в гортань. Если при этом голосовые связки не открываются, следует надавить на щитовидный хрящ, что способствует лучшей экспозиции входа в гортань. Если же и после этого голосовая щель не видна, а просматриваются только черпаловидные хрящи, то конец эндотрахеальной трубки направляют вслепую кпереди и к ним. Трубку легким движением направляют в гортань и проводят через голосовую щель. Следует избегать грубых манипуляций. Проталкивание трубки вслепую может привести к травматизации заглоточного пространства. Иногда в трубку вводят специальный направитель — проводник, конец которого не должен выступать за пределы интубационной трубки. После интубации этот проводник извлекают. Важно не повредить черпаловидные хрящи, надгортанник и глоточные синусы, что возможно при неправильном положении конца трубки и насильственном ее введении. Для того чтобы убедиться, что трубка находится в трахее, а не в главном бронхе или пищеводе, делают пробное вдувание в трубку. При правильно проведенной интубации дыхательные шумы прослушиваются с обеих сторон, и после прекращения вдувания следует отчетливый выдох. При аускультации легких наблюдают за симметричностью движений грудной клетки, чтобы убедиться, что трубка не прошла в один из главных бронхов. Однако аускультация не всегда служит надежным критерием для уточнения положения трубки, особенно у больных с эмфиземой, ослабляющей дыхательные шумы. При интубации главного бронха, чаще правого, возникает повышенное сопротивление во время вдоха и развивается гипоксемия. При интубации пищевода отсутствуют дыхательные шумы над легкими и появляются громкие булькающие звуки при аускультации живота. Несмотря на очевидность этих факторов, известны случаи поздней диагностики неправильного положения эндотрахеальной трубки и тяжелых осложнений. После выполнения оротрахеальной интубации начинают ИВЛ — вначале с помощью дыхательного мешка или меха. Давление в манжетке эндотрахеальной трубки устанавливают на уровне, обеспечивающем минимальное окклюзирующее давление. Проводят аускультацию легких. После интубации трубку надежно фиксируют на уровне резцов одним оборотом лейкопластыря, в этом месте обвязывают трубку узким бинтом вокруг головы больного. Можно также прикрепить трубку лейкопластырем к коже лица. После интубации быстро отсасывают секрет из трахеи и главных бронхов. Кашель и беспокойство больного можно устранить введением через трубку 5 мл 1 % раствора лидокаина. Назотрахеальная интубация. Подготовку к назотрахеальной интубации осуществляют по тем же правилам, что и при оротрахеальной. Тщательно анестезируют раствором лидокаина глотку, заглоточное пространство и вход в гортань, в том числе особенно тщательно — грушевидные синусы и голосовые связки. Дополнительно проводят анестезию обеих половин носа лидокаином или кокаином. Последний суживает сосуды и уменьшает толщину слизистой оболочки носа. Используют также введение анестетика в гортань путем прокола крикотиреоидной мембраны. Тщательно осматривают полость носа и выбирают наиболее удобную для интубации сторону. Для назотрахеальной интубации по сравнению с оротрахеальной применяют более узкие и длинные трубки. При несоблюдении этих правил легко повредить хрящи носа, раковины и перегородку. Пользуются только нижними носовыми ходами, самыми большими и широкими из всех остальных. Интубационную трубку обильно смазывают анестезирующей мазью (желе). Подбородок больного поднимают, шею сгибают. Направление трубки должно быть строго горизонтальным в соответствии с расположением нижнего носового хода. Трубку медленно вводят в нижний носовой ход, вогнутая сторона ее должна быть обращена кпереди. Размеры правого и левого носовых ходов могут быть различными. При возникновении препятствия движению трубки следует «перейти» к другой стороне
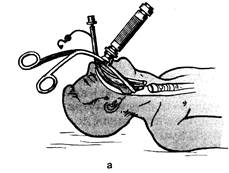
Рис. 14.11. Назотрахеальная интубация. а — с использованием щипцов Мейджилла; б — вслепую. больного. После проникновения трубки в носоглотку сопротивление ее продвижению снижается, и трубка легко проходит в заглоточное пространство. При направленной назотрахеальной интубации в ротовую полость вводят клинок ларингоскопа, удерживая его левой рукой. Правой же рукой под контролем зрения направляют конец трубки в гортань. Для захвата конца трубки и проведения ее через голосовую щель используют щипцы Мейджилла. Надавливание снаружи на щитовидный хрящ, произведенное ассистентом, облегчает осмотр голосовой щели. Трубку фиксируют как при оротрахеальной интубации (рис. 14.11). При «слепой» технике назотрахеальной интубации применяют в основном, как и при направленной назотрахеальной интубации, местную анестезию, добавляя небольшое количество седативных средств типа диазепама (5—10 мг) внутривенно с предварительным внутримышечным введением атропина в дозе 0,01 мг/кг. Назальную интубацию вслепую проводят в положении Фовлера, для чего приподнимают головной конец кровати на 45 ° (опасность регургитации); голова больного при этом слегка разогнута и установлена в фиксированном «гордом» положении. Ларингоскоп и щипцы Мейд-жилла должны быть наготове в случае неудачи слепой интубации. Желудочный зонд, если был введен ранее, удаляют. Назальную трубку вводят до уровня надгортанника, и дальнейшее ее продвижение контролируют путем выслушивания дыхательных шумов через проксимальный отдел трубки. При правильном продвижении интубационной трубки к голосовой щели дыхательные шумы возрастают и через трубку выходит выдыхаемый воздух. Максимум дыхательных шумов свидетельствует о том, что конец трубки находится над входом в голосовую щель. В момент вдоха, когда голосовая щель максимально раскрыта, трубку быстрым движением продвигают вперед. Этот завершающий этап назотрахеальной интубации при правильном нахождении трубки в трахее сопровождается появлением грубых дыхательных шумов и кашля, активным движением воздуха через трубку. Точное местонахождение трубки устанавливают вышеописанными методами. Причинами затруднений при назо- и оротрахеальной интубации могут быть обструкция носовых ходов, дефекты носовой перегородки, анкилоз височно-нижнечелюст-ного сустава, шатающиеся зубы, микрогнатия, переломы нижней челюсти, увеличенные миндалины, органические изменения надгортанника, эпиглоттит, круп, отек гортани, рак гортани, анкилозирующий спондилит, ревматоидный артрит и переломы шейного отдела позвоночника, короткая («бычья») шея, рубцовые контрактуры шеи. Больной, которому проведена интубация, полностью зависит от медицинского персонала, обеспечивающего его дыхание и нормальную функцию других органов. Больной, переведенный на ИBJI, должен находиться в ОРИТ, где ему оказывают круглосуточную квалифицированную медицинскую помощь. Осложнения при оро- и назотрахеальной интубации [по Стауффер Дж.Л., 1986] Во время интубации: боль; повреждение зубов, мягких тканей ротовой полости; кровотечение из носа; травма костной структуры носовых ходов и перегородки носа; рвота и аспирация; гипофарингеальная перфорация; повреждение голосовых связок; ларингоспазм; повреждение трахеи; повреждение пищевода; подкожная эмфизема; интубация бронха; медиастинальная эмфизема, медиастинит; пневмоторакс; интубация пищевода; раздувание желудка; гипоксемия; гипотензия или гипертензия; сердечная аритмия; острая сердечная или дыхательная недостаточность; • перераздутие манжетки. Во время нахождения трубки в трахее: • чувство дискомфорта; • неисправность трубки или манжетки; • самопроизвольная экстубация; смещение трубки; перегиб и скручивание трубки; повреждение губ, языка, мягких тканей ротовой полости; стоматит; некроз стенки трахеи; закупорка трубки секретом; воспаление и изъязвление гортани; пневмонии, ателектаз; формирование гранулем; синусит; отит; ринит; некроз крыльев носа; нарушения мукоцилиарного транспорта. Во время экстубации: • невозможность экстубации (неспавшаяся манжетка, отек гортани); • стридор (ларингоспазм, отек голосовых связок); • бронхоспазм; • задержка секрета; • аспирация. После экстубации: • охриплость голоса, иногда афония; моторная дисфункция гортани; гранулема гортани; подглоточный стеноз; стеноз трахеи; гранулема трахеи; расширение трахеи; трахеомаляция. Трахеостомия. В интенсивной терапии трахеостомию производят при длительной (многодневной) ИВЛ и невозможности поддержания проходимости дыхательных путей через интубационную трубку. Часто ее проводят по экстренным показаниям при частичной или полной обструкции ВДП. Трахеостомия — не простая операция, для проведения которой требуются определенные навыки. При осуществлении трахеостомии следует помнить о вероятности повреж- дения яремных вен и даже воздушной эмболии легочной артерии, трудно останавливаемом кровотечении из окружающих вен и артерий. В экстренных случаях предпочтительнее интубация трахеи, за исключением тех ситуаций, когда она невозможна: размозжения челюстно-лицевой области, гортани, неустранимой обструкции ВДП [Брукс Дж. Г., 1986; Стауффер Дж. Л., 1986]. Положение больного. Трахеостомию наиболее удобно выполнять в положении больного на спине с валиком, подложенным под плечи, если к этому нет каких-либо противопоказаний. Голову больного запрокидывают назад, шею вытягивают, гортань и трахею выдвигают кпереди. Мышцы передней группы натягиваются и в какой-то степени фиксируют трахею, что способствует более быстрому анатомическому ориентированию хирурга. Если больной интубирован, то найти трахею по интубационной трубке нетрудно. Обезболивание. При наличии интубационной трубки в трахее, как правило, применяют общее обезболивание, а в других случаях — местную анестезию. Инфильтрацию тканей 0,25 % раствором новокаина проводят по линии предполагаемого разреза или по обе стороны от нее в виде ромба с вершинами у краев разреза. При асфиксии операцию проводят без анестезии! Методика трахеостомии. Разрез кожи длиной 4—5 см выполняется строго по средней линии от середины перстневидного хряща вниз. После рассечения кожи, подкожной клетчатки и поверхностной фасции в ряде случаев становится видной срединная вена шеи, которая отводится тупым крючком в сторону. Рассекается поверхностный листок собственной (второй) фасции шеи, и вскрывается надгрудинное межапоневроти-ческое пространство. Во избежание повреждения яремной венозной дуги последняя тупым крючком отводится книзу или пересекается после лигирования. При экстренной трахеостомии допустимо пересечение вены между зажимами с последующим лигированием после завершения основного этапа операции. Клетчатка межапоневротического надгрудинного пространства тупо раздвигается в стороны, и рассекается глубокий листок собственной (третьей) фасции и вместе с ним париетальный листок четвертой фасции шеи. Открывается претрахеальное пространство. Мягкие ткани раздвигают тупым путем до трахеи по белой линии шеи. При этом постоянно контролируют пальцем положение трахеи, легко смещаемой в продольном и особенно в поперечном направлении. Кроме того, ей передается пульсация дуги аорты, которая перекидывается через левый бронх. Перешеек щитовидной железы тупо смещают вниз или вверх в зависимости от его положения. Не следует чрезмерно скелети-зировать полукольца трахеи, чтобы не нарушить кровоснабжение ее хрящей. Фиксацию трахеи осуществляют острым однозубым крючком за полукольцо трахеи, расположенное у верхнего угла раны. Технически это выполняется следующим образом. Однозубый крючок перед проколом трахеи помещают вертикально на межкольцевую мембрану. Длинник инструмента располагают под углом 30—40 °, открытым кверху по отношению к трахее, и фиксируют левой рукой. Давлением правой руки на дистальный конец прокалывают стенку трахеи. Крючок переводят в срединное положение с фиксацией трахеи и подтягиванием ее кпереди и вверх (этот прием значительно облегчает последующий разрез трахеи). Ограничивается глубина погружения лезвия скальпеля. Колюще-режущим движением снизу вверх вскрывают два полукольца трахеи (лучше второе и третье). Скальпель убирают, рану прикрывают салфеткой, интубационную трубку (если она находилась в трахее) подтягивают кверху, в трахею вводится трахеорасширитель Труссо из положения сбоку. Затем инструмент разворачивают ручками краниально и разводят бранши. Трахеорасширитель держат левой рукой, а правой вводят трахеостомическую трубку (также из положения сбоку), а затем разворачивают продольно до соприкосновения щитка с кожей и закрепляют вокруг шеи марлевыми тесемками, привязанными к щитку, которые завязывают на боковой поверхности шеи. Важно, чтобы диаметр трахеостомической трубки был несколько меньше диаметра трахеи. При большом диаметре трахеостомической трубки возможны осложнения: разрывы мембраны между полукольцами трахеи, перелом хрящей трахеи, отслойка слизистой оболочки, введение трубки в подслизистое пространство и некроз стенки трахеи от сдавления трубкой. Кожный разрез ушивают узловыми шелковыми швами, которые не должны плотно обхватывать трубку во избежание отека и быстрого развития воздушной эмфиземы мягких тканей шеи и средостения вследствие задержки воздуха, выходящего мимо трубки. Не следует пришивать щиток трахеостомической трубки к коже, так как может потребоваться срочная ее замена. Некоторые реаниматологи не пользуются ни однозубым крючком, ни расширителем Труссо. Перед разрезом полуколец трахеи их прошивают двумя провизорными шелковыми лигатурами, которые служат держалками. После рассечения полуколец трахеи от верхнего и нижнего концов срединного разреза в горизонтальном направлении рассекают межхрящевые промежутки по обе стороны на 0,4—0,5 см. Таким образом, образуются две «створки», которые легко разводятся и пропускают трахеостомическую трубку с манжеткой. Лигатуры, держащие створки, не отсекают — их выводят наружу, и они значительно облегчают смену трубки в течение 5—7 дней после операции. В тех случаях, когда предполагается длительное стояние трубки (канюли) в трахее, подшивают края разреза трахеи к краям кожной раны. Осложнения при трахеостомии: • кровотечение (повреждение венозных сплетений внутренней яремной вены или артерии щитовидной железы); • повреждение перешейка щитовидной железы; • повреждение (перелом) хрящей трахеи; • отслойка слизистой оболочки трахеи; • введение трахеостомической трубки в подслизистый слой трахеи; • несоответствие диаметров трахеостомической трубки и трахеи (повреждение слизистой трахеи или отсутствие должной вентиляции при слишком узком диаметре трубки); • повреждение перстневидного хряща; • длительно не заживающие повреждения гортани, при которых требуется пластическая операция; • аспирация кровью или регургитация; • асфиксия в момент затянувшейся трахеостомии; • затруднения при смене трахеостомической трубки вследствие несформированного трахеостомического канала (стомы); • воздушная эмболия; • нагноение трахеостомической раны; • подкожная эмфизема шеи, грудной клетки; • пневмоторакс; • медиастинит; • стеноз гортани. Коникотомия (крикотиреоидото-мия). Показанием к коникотомии является высокая механическая асфиксия с расположением препятствия на уровне голосовой щели и выше нее при невозможности интубации трахеи. В техническом плане эта операция является наиболее простой и легковыполнимой. Она быстро восстанавливает проходимость дыхательных путей. Для ее проведения необходимы лишь скальпель и минимальная подготовка. Положение больного при выполнении коникотомии такое же, как при трахеостомии. В экстренных ситуациях обезболивание не проводится, при плановой манипуляции чаще всего применяется местная анестезия. Методика крикотиреоидотомии. Анатомическими ориентирами при проведении коникотомии служат щитовидный и перстневидный хрящи гортани (рис. 14.12). Верхний край щитовидного хряща, выступающий на передней поверхности шеи в виде угла, хорошо прощупывается через кожу. Перстневидный хрящ, расположенный ниже щитовидного, также хорошо определяется при пальпации. Оба хряща спереди соединены между собой конусовидной мембраной, которая является основным ориентиром при крикотиреоидотомии и пункции. Делают поперечный надрез кожи длиной около 1,5 см строго над мембраной, отслаивают жировую клетчатку, рассекают мембрану в поперечном направлении и вводят в отверстие трубку с внутренним диаметром не менее 4—5 мм. Такой диаметр трубки достаточен для спонтанного дыхания (рис. 14.13). Можно использовать специальные коникотомы и иглы большого диаметра с насаженным пластмассовым катетером. Пункция крико-тиреоидной мембраны иглой меньшего диаметра не приводит к вое-
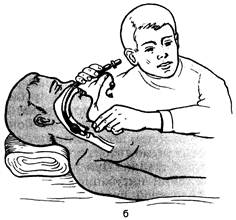
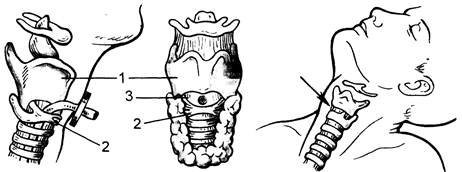
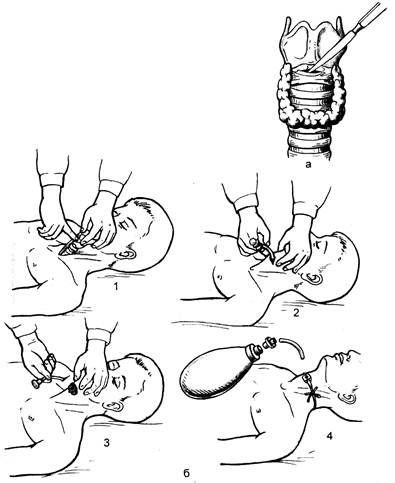
Рис. 14.12. Анатомические ориентиры при крикотиреоидотомии. 1 — щитовидный хрящ; 2 — перстневидный хрящ; 3 — перстнещитовидная мембрана. Место рассечения или пункции перстнещитовидной мембраны обозначено стрелкой и кружком. Рис. 14.13. Крикотиреоидотомия. а — рассечение перстнещитовидной мембраны в поперечном направлении; б — чрескож-ная Крикотиреоидотомия: 1 — место пункции, 2 — введение изогнутой коникотомической канюли с троакаром, 3 — извлечение троакара, 4 — фиксация канюли и подготовка к ивл.
становлению адекватного спонтанного дыхания, но позволяет обеспечить трансларингеальную ВЧ ИВЛ и сохранить жизнь больного на время, необходимое для завершения интубации трахеи. Крикотиреоидотомию не рекомендуется применять у детей раннего возраста [Стауффер Дж.Л., 1986]. Дата добавления: 2014-12-11 | Просмотры: 3761 | Нарушение авторских прав |