|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ВРОЖДЕННАЯ (СЕМЕЙНАЯ) СФЕРОЦИТАРНАЯ ГЕМОЛИТИЧЕСКАЯ АНЕМИЯ (БОЛЕЗНЬ МИНКОВСКОГО—ШОФФАРА), НАСЛЕДСТВЕННЫЙ СФЕРОЦИТОЗ
Врожденная офероцитарная гемолитическая анемия представляет собой семейное заболевание, наследуемое по доминантному типу. Хотя болезнь имеет врожденный характер, но в силу своего длительно латентного течения она выявляется обычно в более поздние периоды жизни. При этом желтуха иногда является единственным симптомом, по поводу которого больной обращается к врачу. Именно к этим лицам относится известное выражение Chauffard: «Они более желтушны, чем больны». В последнее время благодаря улучшившейся диагностике болезнь стала чаще выявляться в раннем детском возрасте. Среди членов одной семьи наряду с больными гемолитической болезнью встречаются лица, находящиеся в латентной стадии заболевания с едва заметными признаками гемолиза — еле уловимой субиктеричностью покровов — при наличии характерных изменений со стороны крови (микросфероцитоз эритроцитов и др. — см. ниже). Нередко заболевание выявляется под влиянием интеркуррентного внешнего фактора (инфекция, охлаждение, переутомление и т. п.), вызывающего обострение гемолиза. Клиническая картина. Центральное место в клинической картине принадлежит гемолитическому синдрому, который проявляется тремя кардиальными признаками: желтухой, спленомегалией и анемией. Первоначально единственным симптомом является желтуха, не сопровождающаяся никакими другими патологическими проявлениями. В дальнейшем развивается спленомегалия, а еще позднее — анемия. Огромный распад и регенерация кровяных клеток в период роста приводят к недостатку материала, необходимого для нормального развития организма, в результате чего наблюдается общая отсталость развития (спленогенный инфантилизм). В дальнейшем могут присоединиться симптомы, связанные с анемизацией больного: адинамия, вялость, головокружение, сердцебиения и пр. Желтуха изменяется в своей интенсивности, обостряясь в период гемолитических кризов. Содержание «непрямого» билирубина в крови не достигает особенно высоких цифр; обычно оно колеблется в пределах 2—3 мг% и даже в периоды обострения не превышает 6 мг%. Перехода этого билирубина в мочу не наблюдается — этим гемолитическая желтуха отличается от механической желтухи. Отсюда название этого вида желтухи: ахолурическая, т.е. желтуха без наличия желчных пигментов и желчных кислот в моче. Значительная часть билирубина, поступающего в кишечник, восстанавливается в уробилин. Приток большого количества уробилина из кишечника по воротной вене в печень вызывает функциональную перегрузку последней, вследствие чего часть уробилина поступает неизмененной в ток крови (уробилинемия) и выделяется из организма с мочой (уробилинурия). Большая часть уробилина выделяется из организма с калом; количество стеркобилина превышает норму в 10—25 раз, доходя до 3000 мг в сутки (рис. 49). Спленомегалия развивается вторично в связи с тем, что повышенный гемолиз эритроцитов в селезенке приводит к ее гиперплазии. Размеры селезенки меняются соответственно интенсивности гемолитического процесса, который протекает циклически. В тех случаях, когда болезнь проявляется в раннем возрасте, селезенка достигает огромных размеров; вес ее доходит до 3,5 кг (рис. 50). Случаи без выраженной спленомегалии представляют исключение. В связи с увеличением селезенки больные испытывают тягостное ощущение в левом подреберье. Печень при гемолитической желтухе увеличивается в меньшей степени. Гемолитическая болезнь нередко осложняется приступами печеночной колики вследствие образования пигментных камней в желчном пузыре и желчных протоках. По данным некоторых клиник, у 60% больных гемолитической болезнью, которым производится операция удаления селезенки, в желчном пузыре обнаруживают пигментные камни. В связи с приступами печеночной колики и вторичным застоем желчи в печени у больных могут наблюдаться симптомы ангиохолецистита и паренхиматозного гепатита с появлением «прямого» билирубина в крови. Обострениям болезни обычно предшествуют различные экзогенные факторы, как интеркуррентные инфекции, травмы, у женщин беременность. При обострениях обычно повышается температура. Повышение температуры неинфекционного характера; оно связано с интенсивными процессами распада крови. Отмечается наклонность к носовым кровотечениям.
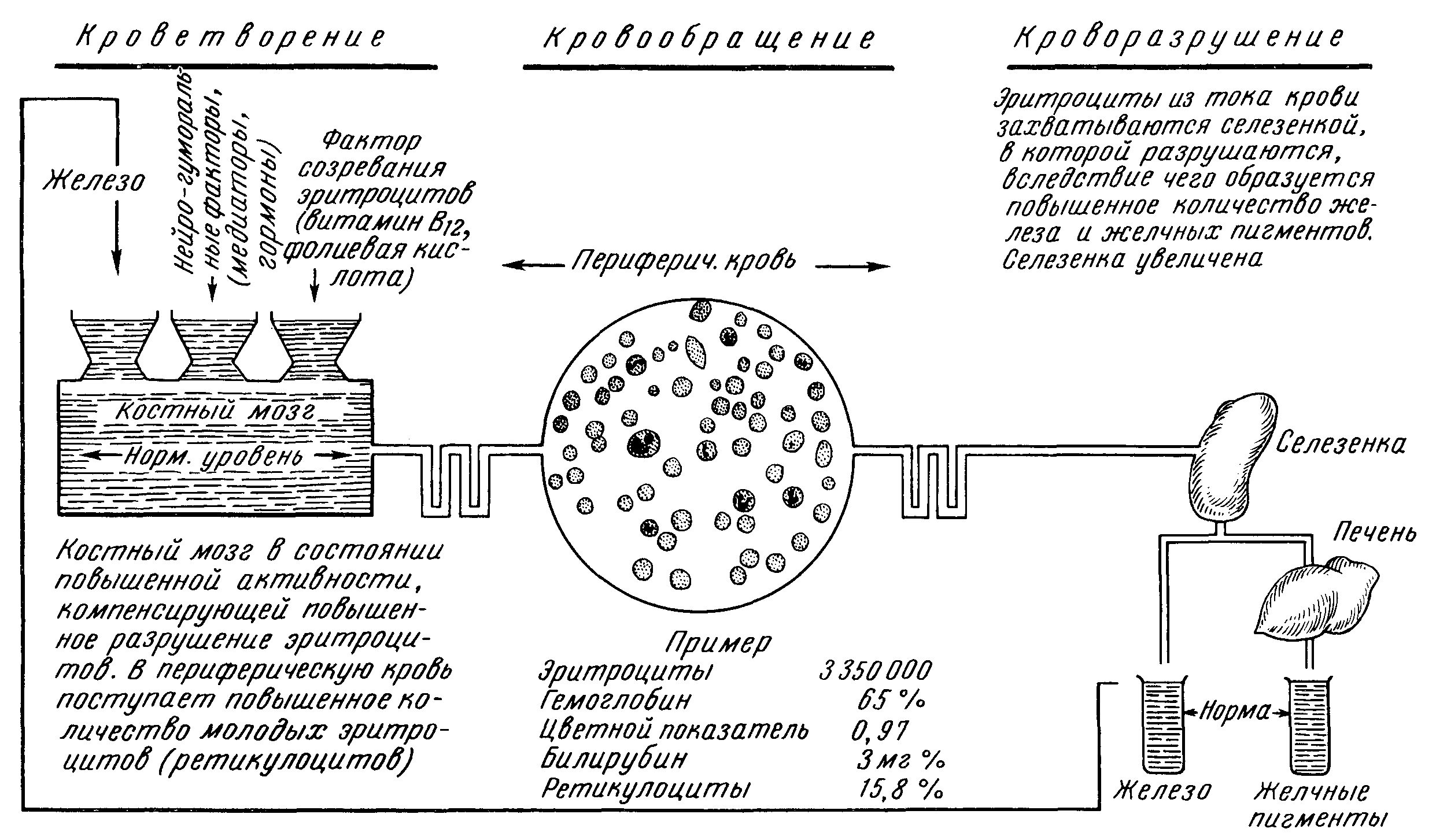
Рис. 49. Кроветворение и кроворазрушение при гемолитической болезни.
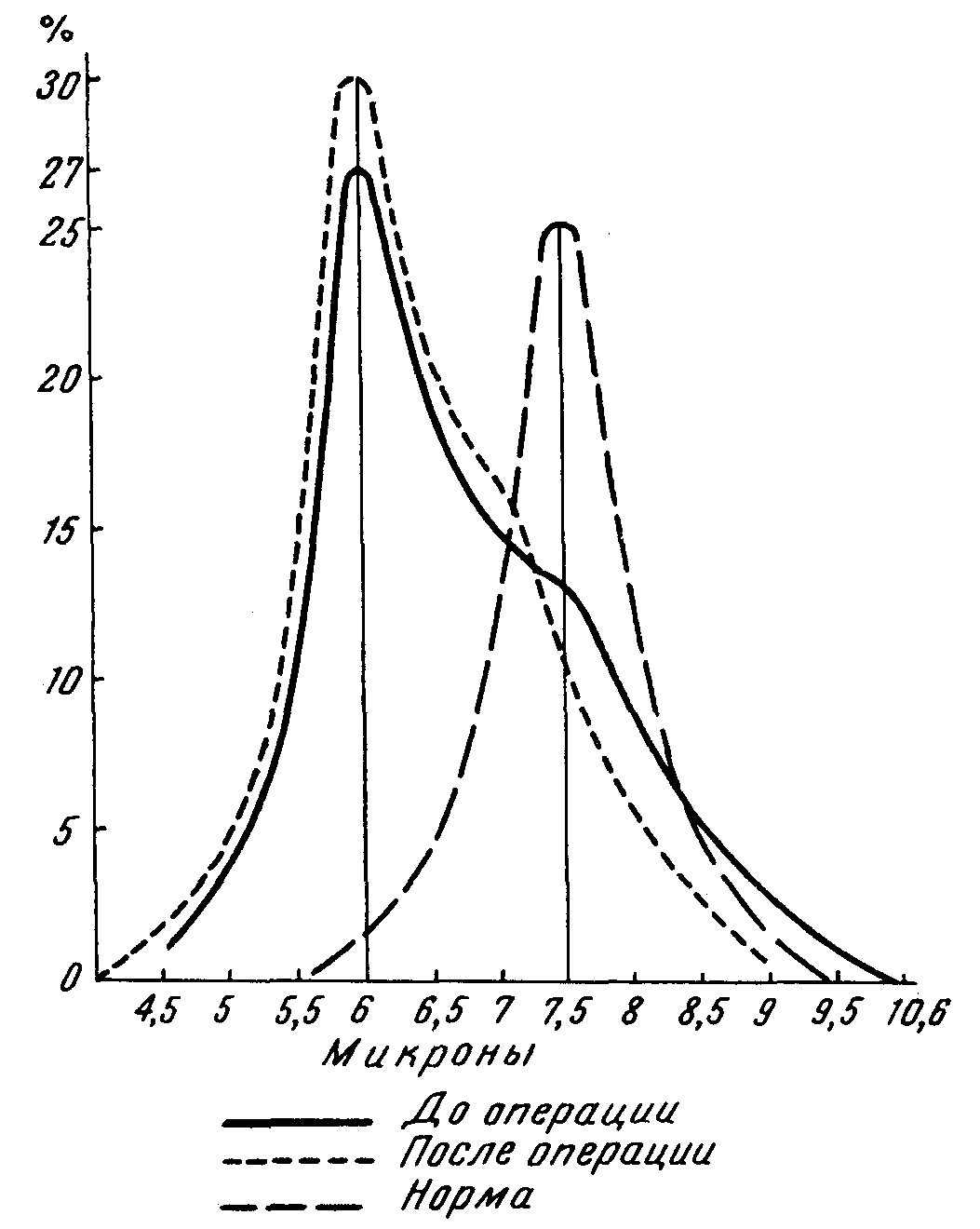
Нередко наблюдаются трофические язвы голени, не поддающиеся обычному лечению, но заживающие после спленэктомии. Патогенез этих язв следует связывать с процессами аутоагглютинации и распада нестойких эритроцитов в дистальных капиллярах конечностей, где в силу замедленного кровотока для сфероцитов создаются такие же условия, как в селезеночном кровообращении. В результате тромбирования капилляров распадающимися массами эритроцитов нарушается кровоснабжение конечностей и возникают язвы. В качестве симптомов, сопутствующих врожденной гемолитической болезни, описывается так называемый башенный или круглый череп с плоским седловидным носом, увеличенной дистанцией между углами глаз, узкими глазными щелями, микрофтальмией и высоким стоянием неба. Рентгенограммы костей черепа обнаруживают увеличение костномозговых диплоических пространств за счет уменьшения компактного вещества. Указанные изменения лицевого скелета отмечаются только в тех случаях, когда болезнь развивается в детском возрасте, и носят вторичный характер. Они являются следствием неправильного окостенения швов основания черепа, наступающего в результате повышенной активности и гиперплазии костного мозга в связи с усиленным гемолизом. Картина крови. При врожденной гемолитической желтухе картина крови характеризуется патологической триадой со стороны эритроцитов: 1) микросфероцитозом, 2) ретикулоцитозом и 3) пониженной осмотической резистентностью. При микроскопировании препаратов крови создается впечатление о малых размерах эритроцитов. Действительно, при измерении окулярмикрометром обнаруживается уменьшение диаметра большинства эритроцитов. Эритроцитометрическая кривая дает отклонение влево, т. е. в сторону микроцитоза, с более широким основанием, чем в норме, что объясняется присутствием единичных макроцитов (рис. 51). Однако при определении объема эритроцитов при помощи гематокрита получаются нормальные и даже повышенные цифры (до 128 мкм3 вместо нормальных 88 мкм3), что противоречит истинному микроцитозу. Кажущиеся малые размеры эритроцитов объясняются своеобразной сферической формой последних (так называемый сфероцитоз). Сфероциты имеют вид шарообразных, толстых и интенсивно окрашенных эритроцитов без центрального просветления.
Рис. 50. Больная О-ва. Врожденная микросфероцитарная гемолитическая анемия.
Другой отличительной особенностью врожденной гемолитической желтухи является резко пониженная резистентность эритроцитов по отношению к гипотоническим растворам поваренной соли. Начало гемолиза (минимальный гемолиз) соответствует 0,60—0,70 (вместо 0,48 в норме), конец (максимальный гемолиз) — 0,40 (вместо 0,32 в норме). Наблюдения последних лет устанавливают тесную взаимосвязь обоих явлений — сфероцитоза и пониженной осмотической резистентности эритроцитов и их общую зависимость от условий среды. Как известно, двояковогнутая форма эритроцита поддерживается нормальным состоянием его оболочки. Когда под воздействием гипотонического солевого раствора или какого-либо лизина оболочка эритроцита повреждается, последний набухает и изменяет свою двояковогнутую форму на сферическую. При этом объем эритроцита увеличивается. Установлено, что и нормальные, имеющие двояковогнутую форму эритроциты под воздействием лизолецитина (весьма активный липоидный гемолизин, образующийся в селезенке и обнаруживаемый в нормальной сыворотке крови) набухают, увеличиваются в объеме (до 120 мкм3) и становятся сферичными. По достижении известного критического объема сфероцита его растянутая до предела оболочка становится проницаемой и лопается — наступает эритролиз.
Рис. 51. Кривые диаметров эритроцитов при врожденной микросфероцитарной гемолитической анемии.
В свете указанных данных сфероцитоз эритроцитов следует рассматривать как начальную стадию эритролиза. Регенераторные симптомы со стороны эритроцитов достигают необычайной интенсивности в периоды гемолитических кризов. В эти периоды наблюдаются в большом количестве полихроматофильные эритроциты и даже нормобласты; количество ретикулоцитов превышает 50%; в отдельных случаях почти 100% эритроцитов являются ретикулоцитами (при учете и ретикулоцитов V группы (табл. 26). Напомним, что ретикулоциты имеют нормальные и даже чуть увеличенные плоскостные размеры: 7,5—8,5 мкм и больше в диаметре при нормальной толщине. Следовательно, ретикулоциты являются как бы антиподами микросфероцитов, это — макропланоциты. Между сфероцитозом и ретикулоцитозом не наблюдается параллелизма — напротив, в начальной фазе гемолитического криза, по мере того, как большинство эритроцитов становится сферическим, количество ретикулоцитов в периферической крови снижается. Обратная картина имеет место в конечной фазе гемолитического криза: в результате массивного распада эритроцитов отмечаются исчезновение сфероцитоза и повышение ретикулоцитоза как ответной реакции на повышенный распад крови. Соответственно динамике морфологических особенностей эритроцитов изменяется их осмотическая резистентность, понижаясь по мере сферуляции эритроцитов и повышаясь по мере их планизации. Со стороны белой крови больших изменений не наблюдается: в течение гемолитических кризов возникает незначительный лейкоцитоз (до 10000—15000) с нейтрофилезом. Количество тромбоцитов обычно варьирует в пределах нормы; иногда отмечается гипотромбоцитоз (ниже 100 000 в 1 мм3). Костномозговое кроветворение. По данным стернальных пунктатов, оно обнаруживает чрезвычайно интенсивную реакцию нормобластического типа. Эритронормобласты составляют абсолютное большинство — до 60—70% всех костномозговых клеток. Вымывание эритроцитов из костного мозга совершается в ускоренном темпе, благодаря чему в периферическую кровь поступают главным образом незрелые формы эритроцитов — полихроматофилы и ретикулоциты первых групп. Гиперплазия эритробластических элементов костного мозга наблюдается не только в плоских костях и эпифизах длинных костей, но и в диафизах последних. Развивается экстрамедулярный эритропоэз в селезенке и в других органах (по данным пункционных биопсий). Вслед за ретикулоцитарным кризом, когда большая часть нормобластов теряет ядра и поступает в периферическую кровь в виде ретикулоцитов, в костном мозгу обнаруживаются лишь родоначальные формы эритропоэза — базофильные эритробласты. В этой стадии костномозговой пунктат несколько напоминает картину «синего» костного мозга при обострении пернициозной анемии. Однако это сходство только кажущееся, так как при гемолитической анемии «синие» эритробласты переходят в нормобласты, а при пернициозной анемии — в мегалобласты. Последовательность изменений периферической крови и костного мозга при гемолитическом кризе может быть выражена в виде схемы.
Дата добавления: 2014-12-12 | Просмотры: 1349 | Нарушение авторских прав |