|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ГЕМОЛИТИЧЕСКАЯ БОЛЕЗНЬ НОВОРОЖДЕННЫХ (ЭРИТРОБЛАСТОЗ ПЛОДА)
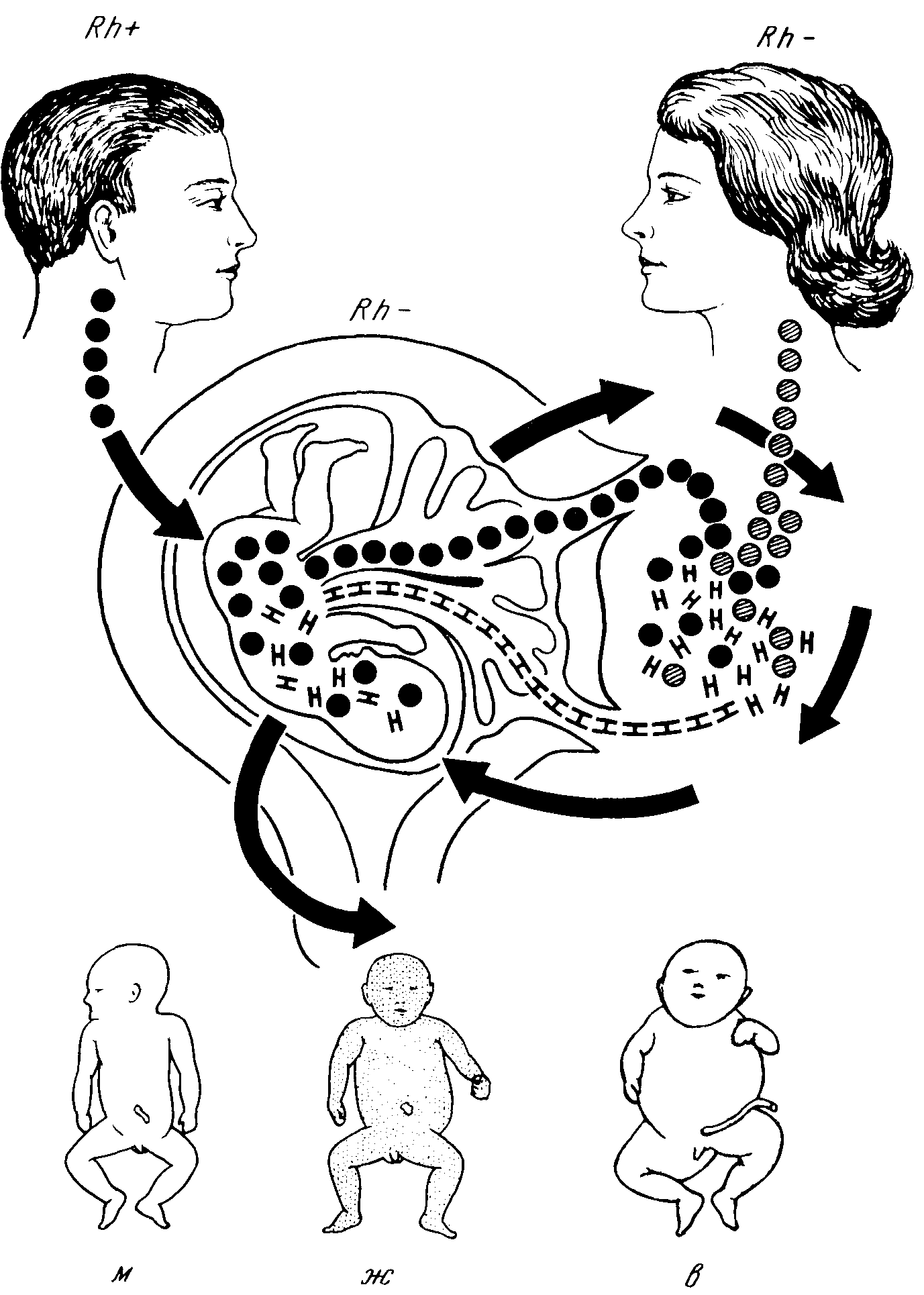
В отличие от физиологической желтухи новорожденных (icterus neonatorum simplex), свойственной подавляющему большинству (80—90%) новорожденных и дающей хороший прогноз, описываемая патологическая форма, известная также под названием «icterus neonatorum guavis», характеризуется исключительно тяжестью течения и, как правило, заканчивается смертью ребенка. Этиология и патогенез. Происхождение гемолитической болезни новорожденных стало известным с 1940г., когда Landsteiner и Wiener обнаружили в эритроцитах человека новый агглютиноген, идентичный агглютиногену крови обезьяны Macaccus rhesus, этот резус-фактор (Rho) является наследственным и содержится в крови у 85 % здоровых лиц независимо от их групповой принадлежности; у остальных 15% этот фактор отсутствует. В свете учения о резус-факторе патогенез гемолитической болезни новорожденных представляется в следующем виде: у резус-отрицательной женщины в период беременности резусположительным плодом (получившим резус-фактор от резусположительного отца) образуются антирезус-агглютинины (рис. 53). Материнские антитела проникают через плаценту в кровь плода и вызывают агглютинацию с последующим гемолизом эритроцитов. В результате у новорожденного в первые же часы жизни развиваются тяжелая гемолитическая желтуха и анемия с эритробластозом. Развитие эритробластоза плода следует рассматривать как проявление реакции костного мозга в ответ на сильнейший распад крови, который имеет место в организме плода. Подобный механизм развития гемолитической болезни новорожденных был доказан почти во всех случаях заболевания. Антирезус-агглютинины в крови резус-отрицательной матери сохраняются в течение многих лет (приводится срок в 22 года) после рождения ребенка с гемолитической желтухой и эритробластозом. Поэтому диагноз гемолитической болезни новорожденного может быть поставлен ретроспективно на основании обнаружения в крови матери антирезус-агглютининов. Так как дифференциация резус-фактора в эритроцитах плода начинается только с 3—4-го месяца внутриутробной жизни, то образование резус-антител в организме матери начинается не ранее IV—V месяца беременности. Поэтому при раннем прерывании беременности иммунизации женщины не наступает. Согласно новейшим исследованиям, образование противорезусных антител в организме матери происходит в основном в конце беременности и в период родов, когда вследствие повреждения плаценты в кровообращение резусотрицательной матери поступает основная масса резусположительных эритроцитов плода, вызывающих сенсибилизацию. Поэтому, как правило, гемолитическая болезнь новорожденных наблюдается не у первенцов, а чаще всего начиная со второй или третьей беременности (по мере накопления резус-антител с каждой беременностью). Следует, однако, помнить о том, что резус-конфликт может произойти и при первой беременности при условии предшествующей иммунизации резусотрицательной женщины введением резусположительной крови (в виде гемотрансфузии, изогемотерапии и даже гемоклизмы). Резус-антитела обнаруживаются и в молоке резусотрицательных женщин. Известны случаи рецидива гемолиза у грудных детей, вскармливаемых материнским молоком, содержащим резус-антитела. Спустя 2—3 недели после родов резус-антитела в молоке матери исчезают. Гемолитическая болезнь новорожденных встречается иногда и при наличии у обоих родителей резусположительной крови, но при несоответствии в разновидностях этого фактора (С, D, Е) или в случае несовместимости по некоторым другим, более редко встречающимся факторам (Duffy, Kell, Kidd и др.).
Рис. 53. Гемолитическая болезнь новорожденных. Схема резус-несовместимости (Поттер). Резус-фактор (Rh) от отца передается плоду, т. е. эритроциты плода, так же как эритроциты отца (обозначенные черными кружками), содержат агглютиноген резус. У Rh-отрицательной матери, эритроциты которой не содержат резус-агглэдтиногена (обозначены заштрихованными кружками), при соприкосновении с кровью плода через плацентарное кровообращение образуются антирезус-антитела (н). Последние, поступая в организм резусположительного плода, вызывают внутриутробный гемолиз. Гемолитическая болезнь новорожденных проявляется в форме тяжелой желтухи новорожденных (ж). Другие формы резус-несовместимости матеои и плода: внутриутробная смерть плода с его мацерацией (м) и водянка новорожденных (в).
В редких случаях гемолитическая болезнь новорожденных зависит от несоответствия крови матери и плода по группам системы АВО, когда через плаценту в кровь плода проходят анти-А или анти-В агглютинины, образовавшиеся в организме матери. Более часто, чем резус-несовместимость, несовместимость крови матери и плода по антигенам А и В оказывается причиной спонтанных абортов и гемолитической болезни новорожденных в Японии, где процент резусотрицательных лиц очень невысок. По данным Matsunaya, 1/5 часть беременностей при браках японских женщин группы О с мужчинами группы А, В и АВ осложняется иммунным конфликтом (спонтанным абортом, гемолитической болезнью новорожденного) вследствие несовместимости по системе АВО. По данным статистики гемолитическая болезнь новорожденных встречается один раз на 250—500 родов. Клиническая картина. Клиника выражается в резкой желтухе, увеличении селезенки и печени, появлении кожных геморрагии. Гемолитический характер желтухи доказывается непрямой гипербилирубинемией (до 20 мг% и выше) и избыточным содержанием желчных пигментов в кале и уробилина в моче. Наряду с гемолитической желтухой наблюдается анемия с огромным количеством эритробластов, достигающим 100—150 тысяч в 1 мм3, и высоким ретикулоцитозом. Со стороны белой крови отмечается лейкоцитоз с резко выраженным сдвигом нейтрофилов влево, вплоть до лейкемоидной реакции с появлением миелоцитов, промиелоцитов и миелобластов. По тяжести и клиническим проявлениям различают три формы гемолитической болезни новорожденных. 1. Гемолитическая болезнь с общей водянкой. Эта форма обычно заканчивается внутриутробной смертью плода. В случае рождения дети погибают в ближайшие часы или (реже) дни. 2. Гемолитическая болезнь с выраженной анемией и желтухой. Последняя быстро нарастает с первых часов жизни. При неблагоприятном течении заболевания, чаще всего на 2—3-й день жизни (и болезни), появляются признаки так называемой ядерной желтухи, обусловленные поражением подкорковых ядер мозга и мозжечка и выражающиеся в наступлении судорог опистотонуса, мышечной гипертонии, повышении температуры, нарушении дыхания и заканчивающиеся отеком легких и смертью. В более благоприятно протекающих случаях симптомов поражения нервной системы не наблюдается. 3. Гемолитическая болезнь с умеренной анемией и без выраженной желтухи. Диагноз гемолитической болезни новорожденных ставится на основании анамнестических, клинических и лабораторных (морфологических и серологических) данных. Прогноз. Предсказание зависит от тяжести течения и формы болезни. В случаях гемолитической болезни, протекающих с общей водянкой или ядерной желтухой, летальность весьма высока. В более легких случаях прогноз обычно благоприятный. В среднем летальность при гемолитической болезни новорожденных в нелеченых случаях составляла 70—80%. На вскрытии новорожденных, умерших от гемолитической болезни, наряду с явлениями желтухи и ишемии органов, а при отечной форме — водянки полостей и общего отека, обнаруживается особенно интенсивная желтушность в области продолговатого мозга и ядра подкорковой области головного мозга (ядерная желтуха). Микроскопически в последних обнаруживаются очаги некрозов. В печени, селезенке, почках, надпочечниках и других органах находят очаги экстрамедуллярного кроветворения наряду с гиперплазией красного костного мозга. Лечение новорожденного ребенка состоит в повторных переливаниях через родничок резусотрицательной крови дробными дозами — по 50—100 мл, с интервалами в 2—3 дня. Переливания резусположительной крови противопоказаны, поскольку в крови новорожденного содержатся антирезус-агглютинины, трансплантированные от матери через плацентарное кровообращение. По той же причине абсолютно недопустимы переливания материнской крови (невзирая на ее резусотрицательную принадлежность). В 1946 г. рядом авторов было предложено производить экссангвинацию-трансфузию, т. е. выпускание всей крови новорожденного с одновременным переливанием резусотрицательной крови (так называемое обменное переливание крови)[5]. При обменном переливании крови соблюдается равновесие между введенной и выпущенной кровью, но по окончании экссангвинации вводят дополнительно 50—100 мл крови. В общей сложности объем выпущенной крови составляет 300—400 мл, а объем перелитой крови — 400—600 мл, что соответствует двойному объему крови новорожденного. Метод обменных трансфузий дает возможность заменить кровь новорожденного на 75—80% донорской кровью. Благодаря этой процедуре удается освободить организм новорожденного от токсических продуктов распада эритроцитов — гипербилирубинемии, а также от материнских резус-антител, в результате чего прекращается гемолиз, исчезает желтуха и восстанавливается нормальная картина крови. Важно производить обменное переливание как можно раньше, в первые часы жизни новорожденного. Вместо цельной крови применяют кровь, обогащенную эритроцитами (что достигается отсасыванием 3/4 плазмы после отстаивания крови). С введением в практику переливания резусотрицательной крови с одновременной эксфузией резусположительной крови, содержащей резус-антитела, летальность при гемолитической болезни новорожденных снизилась почти до 6%. Заслуживают внимания сравнительные данные, полученные Diamond при переливании резусотрицательной крови от доноров-мужчин и доноров-женщин. Оказалось, что примерно на 150 переливаний мужской крови летальность среди новорожденных достигла 19,7%, тогда как примерно на 50 переливаний женской крови не наблюдалось ни одного летального исхода. Этот факт заставляет предполагать существование.в женской крови какого-то особого фактора, возможно, гормональной природы, тормозящего развитие гемолиза от резус-несовместимости. Практический вывод, вытекающий из этих наблюдений сводится к тому, что при осложнениях на почве резус-несовместимости предпочтительнее переливать женскую резусотрицательную кровь. Следует помнить, что непосредственно после обменной трансфузии наряду с общим улучшением состояния ребенка может наблюдаться некоторое усиление желтухи, которое вскоре исчезает. В остром, желтушном, периоде болезни рекомендуется адренокортикотропный гормон гипофиза в малых дозах (12—16 единиц в сутки) в течение 8—10 дней, а также обильное введение глюкозы — внутрь, внутривенно и подкожно. Целесообразно введение витамина С (по 100 мг в день). Профилактика. Предупреждение гемолитической болезни новорожденных заключается, во-первых, в организации учета и обследования всех беременных женщин с отягощенным анамнезом (выкидыши, мертворождения, желтуха новорожденных, предшествующие переливания крови, особенно сопровождавшиеся реакцией) и, во-вторых, в подготовке соответствующей резусотрицательной донорской крови для обменного переливания крови на случай появления на свет новорожденного с признаками гемолитической болезни. В качестве «ранней» профилактики целесообразно при гемотерапевтических мероприятиях уже с раннего детского возраста учитывать резус-принадлежность девочек. Важное профилактическое значение имеют акушерские мероприятия: в случае обнаружения у беременной высокого титра резус-антител разрешается досрочное родоразрешение — за 3—4 недели до родов — путем медикаментозной стимуляции родовой деятельности (Л. С. Персианинов). Немедленно после рождения живого младенца производится быстрая перевязка пуповины с целью уменьшить переход материнских резус-антител в кровоток ребенка. В настоящее время предпринимаются попытки предупреждения и лечения гемолитической болезни новорожденных путем применения специальных препаратов, нейтрализующих резус-антитела. Известны благоприятные случаи предупреждения резус-конфликта путем введения резусотрицательным беременным женщинам, начиная с VI месяца антигистаминных препаратов. Как средства, предупреждающие гемолитическую реакцию, могут быть рекомендованы димедрол или диазолин по 0,05—0,1 2—3 раза в день. Указанные средства назначают сенсибилизированной женщине за 3—4 недели до родов. Заслуживают внимания предпринятые группой американских исследователей: Кгеvans, Preda, Gorman, попытки путем однократной инъекции анти-Rh-гамма-глобулина высокого титра десенсибилизировать резус-отрицательных женщин после первой беременности резусположительным плодом. Первые клинические наблюдения над несколькими десенсибилизированными подобным образом женщинами, сообщенные авторами на XI Международном конгрессе гематологов в Сиднее (1966), дали обнадеживающие результаты. С целью профилактики резус-конфликта английскими учеными Finn и Clare на этом же конгрессе внесено предложение всем резусотрицательным женщинам в период родов резусположительного младенца вводить иммунный гамма-глобулин направленного действия, полученный от доноров, иммунизированных гамма-глобулином, добытым из крови женщин с высоким титром противорезусных антител.
Дата добавления: 2014-12-12 | Просмотры: 1233 | Нарушение авторских прав |