|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
В) Другие значимые побочные эффектыГастроинтестинальные нарушения. Вызывают: практически все препараты. Клиническая симптоматика: наиболее частые побочные эффекты, обычно регистрируются в начале лечения; тошнота при применении ZDV, диарея – ZDV, ddI, всех ИП (особенно NFV, SQV и LPV/r). Ведение пациентов: диета, симптоматическая терапия (лоперамид при диарее и др.). Нарушения ЦНС. Вызывают: EFZ (до 40% пациентов), редко другие ННИОТ. Клиническая симптоматика: возбуждение, бессонница, ночные кошмары, м. быть изменения настроения, депрессия, деперсонализация (чаще регистрируются в первые дни или недели, преходящи). Ведение пациентов: используют бензодиазепиновые транквилизаторы, при развитии панических атак и ночных кошмаров – галоперидол; прекращение лечения требуется только у 3% больных. Анемия и нейтропения. Вызывают: ZDV. Клиническая симптоматика: анемия развивается у 5-10% пациентов; нейтропения возникает реже (обычно при продвинутом СПИДе или при ранее имеющейся миелосупрессии). Наблюдение за развитием: проведение общего анализа крови ежемесячно. Ведение пациентов: отмена ZDV при развитии тяжелой анемии или нейтропении (<0,5 х 109/л) с заменой на другой НИОТ (АВС), в более легких случаях возможна редукция дозы ZDV. Метаболические нарушения (инсулинорезистентность/ гипергликемия, гиперлипидемия, липоатрофия, ожирение и липодистрофия). Вызывают: ИП и ННИОТ. Наблюдение за развитием: глюкоза крови до лечения и каждые 3-6 месяцев (или тест на глюкозу в моче; выполнение ГТТ до лечения не рекомендуется), наблюдение за клиническими симптомами гипергликемии, взвешивание, холестерин, липопротеиды и триглицериды до лечения и каждые 3-6 месяцев, антропометрические показатели и методы визуализации (КТ, УЗИ). Ведение пациентов: прием оральных гипогликемических препаратов; при гиперлипидемии диета, физическая нагрузка, гиполипидемические препараты; возможен переход на несодержащий ИП или ННИОТ режим. Почечные нарушения. Вызывают: IDV. Клиническая симптоматика: симптомы, связанные с выпадением кристаллов IDV в моче: кристаллурия (20% пациентов), нефролитиаз (10% пациентов) с развитием почечной колики, гематурия, редко интерстициальный нефрит. Наблюдение за развитием: слежение за развитием гематурии и появлением боли в пояснице, при подозрении на нефролитиаз – проведение УЗИ (конкременты рентген-негативны) и исследование функции почек. Ведение пациентов: для профилактики питьё не менее 1,5 литров жидкости в сутки; при развитии почечной колики возможна временная отмена IDV, однако при возобновлении приема частота повторного возникновения конкрементов высока (50%).
Список литературы 1. Ключарева А.А., Астапов А.А., Петрович И.В., Голобородько Н.В. Клинический протокол лечения детей с ВИЧ/СПИДом (инструкция по применению).- Минск: Белсэнс, 2005.- 77 с. 2. Клинические протоколы по лечению и помощи при ВИЧ/СПИДе для Европейского региона ВОЗ. Европейское региональное бюро ВОЗ, 2006. Доступно на: http://www.euro.who.int/aids/ treatment/20060801_1?language=Russian 3. О пересмотре ведомственных нормативных актов, регламентирующих вопросы по проблеме ВИЧ/СПИД. Приказ МЗ РБ от 16.12.1998 г. № 351. 4. Об утверждении перечня документов по оказанию медицинской помощи ВИЧ-инфицированным женщинам и детям. Приказ МЗ РБ от 05.09.2003 № 147. 5. Бартлетт Дж., Галант Дж. Клинические аспекты ВИЧ-инфекции 2005–2006. Медицинская служба Университета Дж. Хопкинса, 2006.- 464 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 6. Лечение ВИЧ-инфекции 2005. Под ред. К. Хоффмана, Ю.К. Рокстро, Б.С.Кампса. HIVMedicine, 2005. – 565 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 7. Зайхнер С., Рид Дж. Руководство по оказанию помощи ВИЧ-инфицированным детям. Кембриджский университет, 2006.- 784 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 3.2.6.3.2.: Подходы к проведению антиретровирусной терапии у взрослых и детей (Н.В. Голобородько)
Учебные вопросы: 1. Цели АРТ и общие подходы к ее назначению. 2. Показания к назначению АРТ. 3. Схемы первого ряда для проведения АРТ у детей.
1. Пациенты с ВИЧ-инфекцией получают этиотропное лечение, которое включает антиретровирусную терапию (АРТ) и терапию оппортунистических инфекций и опухолей. Кроме того, рекомендуется правильное питание, проводятся вакцинация и пассивная иммунотерапия, лечение неврологических и психических проявлений, лечение других осложнений ВИЧ-инфекции, паллиативное лечение и купирование боли. Определяющее значение в терапии ВИЧ-инфекции, безусловно, занимает АРТ. От ее наличия напрямую зависит продолжительность и качество жизни ВИЧ-инфицированных пациентов. Целями проведения АРТ являются: § максимальное и длительное подавление вируса; § восстановление или сохранение иммунитета; § улучшение качества жизни; § снижение связанной с ВИЧ заболеваемости и смертности. Вопрос о времени начала АРТ у ВИЧ-инфицированных пациентов дискутируется. Безусловно, раннее начало этиотропной терапии при ВИЧ-инфекции (как и при любой хронической инфекции) позволяет ожидать лучшего ответа на лечение, предотвратить формирование иммунодефицита и развитие клинических стадий болезни. Однако главным сдерживающим фактором, диктующим преимущественное начало терапии в более позднем периоде, является достаточно быстрое (несколько месяцев или лет) развитие лекарственной устойчивости ВИЧ к применяемым схемам терапии. Развитие устойчивости требует периодической смены схем терапии, что в условиях ограниченного количества препаратов (и групп препаратов) не всегда является простой задачей. В настоящее время при принятии решения о начале АРТ определяются: 1) тяжесть ВИЧ-инфекции и риск ее прогрессирования (по наличию клинических проявлений ВИЧ- инфекции, уровню вирусной нагрузки и CD4-клеток в плазме); 2) соотношение возможной пользы и риска терапии (возможные побочные эффекты АРТ и сложности приема; наличие подходящих форм выпуска лекарственных препаратов для детей и фармакокинетической информации о дозировании; влияние выбора начального режима АРТ на последующую терапевтическую тактику; наличие сопутствующих заболеваний, которые могут обостриться при проведении АРТ; потенциальные лекарственные взаимодействия и пр.); 3) ожидаемая приверженность – способность ребенка (или осуществляющего за ним уход взрослого) твердо придерживаться режима АРТ. Вопросы приверженности должны быть четко взвешены, обсуждены и разъяснены до начала АРТ. Главным фактором, определяющим необходимость начала АРТ, конечно, является тяжесть ВИЧ-инфекции на момент наблюдения и существующий риск ее прогрессирования. Оптимальным моментом начала АРТ, по-видимому, является момент вступления пациента в стадию клинической симптоматики, что вызвывается снижением клеточного иммунитета. У пациентов в бессимптомной стадии болезни клинические критерии (в отсутствие возможности и необходимости частого мониторинга лабораторных показателей) являются определяющими в оценке тяжести и риска прогрессирования ВИЧ-инфекции. Появление симптомов диктует необходимость проведения лабораторного обследования (с измерением вирусной нагрузки и уровня CD4-клеток) для определения необходимости назначения терапии. При наличии СПИД-индикаторных заболеваний АРТ может быть назначена и без лабораторного обследования, на основании только клинических критериев. И наоборот, тяжелая иммуносупрессия является показанием для назначения АРТ даже при отсутствии клиники СПИДа.
2. При использовании клинической классификации, предложенной ВОЗ в 2006 г., показания к началу АРТ формулируются следующим образом: - наличие у пациента клинической стадии 4 требует незамедлительного назначения АРТ, несмотря на возраст ребенка, уровень CD4 лимфоцитов и уровень Т-лимфоцитов; - наличие у пациента клинической стадии 3 требует назначения АРТ, хотя уровень CD4 лимфоцитов или возраст ребенка могут определять, как скоро терапия должна быть назначена; - наличие у пациента продвинутой стадии ВИЧ-инфекции по иммунологическим данным, что согласно классификации ВОЗ 2006 г. констатируется несколько раньше, чем в предыдущих классификациях – для детей младше 12 месяцев уже при уровне CD4 лимфоцитов < 24%, для детей старше 13 месяцев – при уровне < 20%. Для детей первого года жизни CDC в 1996 г. рекомендована несколько иная тактика назначения АРТ, старт АРТ намного более ранний – рекомендован при наличии уже начальных симптомов ВИЧ-инфекции. Такие же рекомендации для детей первого года жизни включены в протоколы ВОЗ 2006 г., но национальные рекомендации по началу АРТ для детей первого года жизни строятся на общих подходах аналогично с более старшими детьми. Повышение клинической стадии ВИЧ-инфекции (по любой классификации) свидетельствует об ухудшении прогноза. Необходимо помнить, что прогноз определяет максимально продвинутая стадия инфекции, зарегистрированная когда-либо у данного пациента, даже если в последующем пациент дал клиническое улучшение. Так например, пациенту, имевшему в анамнезе клиническую стадию 4, а на настоящий момент относимому к клинической стадии 2, несмотря на данное «улучшение» все так же показано назначение АРТ.
3. Схемы первого ряда для проведения АРТ у детей согласно национальным протоколам:
* Схемы АРТ с зидовудином противопоказаны детям с анемией. ** Ифавиренц используется у детей старше 3-х лет. *** Критерии выраженной анемии у детей: для ребенка младшего детского возраста (6 месяцев – 6 лет) – Hb <70 г/л; для ребенка старшего детского возраста (7–12 лет) – Hb <80 г/л; для ребенка старше 12 лет или подростка – Hb <90 г/л (гематокрит <30%). **** АРТ следует начинать не ранее чем через чем через 2 месяца интенсивной противотуберкулезной терапии. Если ситуация позволяет, АРТ лучше отложить до завершения полного курса противотуберкулезной терапии. Это позволяет избежать негативных последствий взаимодействия рифампицина с АРВ препаратами. Кроме того, при одновременном назначении АРТ и противотуберкулезных препаратов повышен риск несоблюдения схемы терапии. Более раннее начало АРТ может быть целесообразно, если у ВИЧ-инфицированного ребенка с туберкулезом наблюдаются выраженные проявления ВИЧ-инфекции и/или тяжелый иммунодефицит.
Список литературы 1. Ключарева А.А., Астапов А.А., Петрович И.В., Голобородько Н.В. Клинический протокол лечения детей с ВИЧ/СПИДом (инструкция по применению).- Минск: Белсэнс, 2005.- 77 с. 2. Клинические протоколы по лечению и помощи при ВИЧ/СПИДе для Европейского региона ВОЗ. Европейское региональное бюро ВОЗ, 2006. Доступно на: http://www.euro.who.int/aids/ treatment/20060801_1?language=Russian 3. О пересмотре ведомственных нормативных актов, регламентирующих вопросы по проблеме ВИЧ/СПИД. Приказ МЗ РБ от 16.12.1998 г. № 351. 4. Об утверждении перечня документов по оказанию медицинской помощи ВИЧ-инфицированным женщинам и детям. Приказ МЗ РБ от 05.09.2003 № 147. 5. Бартлетт Дж., Галант Дж. Клинические аспекты ВИЧ-инфекции 2005–2006. Медицинская служба Университета Дж. Хопкинса, 2006.- 464 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 6. Лечение ВИЧ-инфекции 2005. Под ред. К. Хоффмана, Ю.К. Рокстро, Б.С.Кампса. HIVMedicine, 2005. – 565 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 7. Зайхнер С., Рид Дж. Руководство по оказанию помощи ВИЧ-инфицированным детям. Кембриджский университет, 2006.- 784 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 3.2.6.3.3.: Антиретровирусная терапия у различных категорий больных (Н.В. Голобородько)
Учебные вопросы: 1. АРТ у беременных. 2. АРТ у детей разного возраста. 3. АРТ у пациентов с ко-инфекцией туберкулезом. 4. АРТ у прочих групп пациентов (потребители инъекционных наркотиков, пациенты с выраженной анемией, дети после проведения перинатальной профилактики невирапином).
С учетом существующих преимуществ и ограничений в использовании отдельных АРВ препаратов и режимов, экспертами предложены рекомендации по возможностям использования различных режимов АРТ в специальных группах пациентов.
1. Группа пациентов: беременные
Пациенты, принимающие АРТ, включающую в себя ифавиренц (EFZ), должны обеспечивать контрацепцию на фоне терапии. Причем следует помнить, что гормональные контрацептивы при взаимодествии с ифавиренцем могут ускорять свой метаболизм и контрацептивный эффект может не достигаться, поэтому пациентам следует пользоваться презервативами. Если схема АРТ женщины, которая планирует беременность (или забеременела и консультируется в первые 8 недель беременности), содержит ифавиренц: следует заменить ифавиренц на ингибитор протеазы (нельфинавир, саквиновир/ритонавир, лопинавир/ ритонавир или иной, выбор препарата определяется консилиумом с участием инфекциониста) или на абакавир; при СD4 <250 клеток/мкл возможно заменить ифавиренц на невирапин; следует продолжать лечение по этой схеме во время беременности, родов и после родов в дальнейшем. Новый препарат после отмены ифавиренца следует назначить сразу же, не допуская перерыва в лечении (чтобы предупредить риск развития резистентности к препаратам класса ННИОТ). Если беременная впервые наблюдается в сроке 8 недель и позже – то решение о замене ифавиренца следует принимать индивидуально с учетом того, что нервная трубка уже сформирована, а отмена препарата может вызвать повышение вирусной нагрузки. Прием беременной ифавиренца в первые 8 недель беременности не является показанием к прерыванию беременности. Если схема содержит комбинацию ставудина и диданозина: заменить ставудин на зидовудин 300 мг внутрь 2 раза в сутки или абакавир 300 мг внутрь 2 раза в сутки; следует продолжать лечение по этой схеме во время беременности, родов и после в дальнейшем.
2. Группа пациентов: дети разного возраста
Сложности проведения АРТ у детей: § расчет детских дозировок АРВ препаратов осуществляется на единицу массы тела или на площадь поверхности тела; примечание: расчет площади поверхности тела в м2 проводится по формуле: квадратный корень [рост в сантиметрах * вес в килограммах / 3600]; или более точно – по номограммам; § округление дозы проводится в большую сторону, поскольку ребенок будет расти и существует опасность приема субтерапевтической дозы; § проведение коррекции разовых и суточных доз в процессе роста ребенка осуществляется при повышении массы тела ребенка на каждые 10%, но не реже чем 1 раз в 6 месяцев; § обеспечение приверженности к приему АРТ у детей требует особого внимания родителей (ухаживающих за ребенком лиц); § планирование потребностей в АРТ для детей требует учета потерь препарата при дозировании (как при использовании сиропов, так и таблеток/ порошков) и потерь из-за отсутствия возможности использовать препарат полностью до истечения срока годности (при лечении ограниченного количества детей в условиях наличия упаковок сиропа, содержащих только большое число доз).
3. Группа пациентов: с ко-инфекцией туберкулезом
Основные факторы, которые необходимо учитывать при выборе схемы АРТ у больных туберкулезом – это эффективность препаратов, побочные эффекты и токсичность, а также удобство приема (что позволяет повысить приверженность). При проведении АРТ на фоне лечения туберкулеза необходимо помнить о взаимодействии рифампицина с некоторыми АРВ-препаратами, о сложности приема большого количества таблеток, о важности точного выполнения режима лечения, о токсичности препаратов, а также о возможности развития синдрома восстановления иммунитета в начале терапии. Предпочтительная схема АРТ первого ряда включает 2 НИОТ и 1 ННИОТ: зидовудин (или тенофовир) + ламивудин (или эмтрицитабин) + ифавиренц. Альтернативная схема АРТ первого ряда включает 3 НИОТ: зидовудин + ламивудин + абакавир (или тенофовир). Рекомендуемая доза ифавиренца для взрослых составляет 600 мг/сут, особенно для пациентов с массой тела ≤60 кг. У пациентов с массой тела >60 кг можно повысить дозу до 800 мг/сут, однако этот вопрос нуждается в дальнейшем изучении. Если ифавиренц недоступен, его можно заменить невирапином (200 мг 1 раз в сутки в первые 2 недели, затем 200 мг 2 раза в сутки). Необходимо контролировать функцию печени и проявления токсичности препаратов.
4. Прочие группы пациентов Потребители инъекционных наркотиков: § продолжающееся потребление наркотиков не является противопоказанием к назначению АРТ, вместе с тем, решение о начале АРТ принимается только при наличии уверенности, что пациент будет привержен к лечению, иначе проводить терапию нет смысла; § схемы АРТ следует составлять максимально простыми для приема, что позволит повысить приверженность (например, стандартная схема включает прием по 1 таблетке комбивира утром и вечером и прием 1 таблетки эфавира на ночь, все препараты можно принимать независимо от приема пищи, все таблетки небольшого размера и пр.); § следует информировать пациентов о лекарственных взаимодействиях АРТ препаратов и психоактивных веществ, о тактике совместного приема и помощи при развитии опасных ситуаций. Пациенты с выраженной анемией: вместо зидовудина следует назначать абакавир или ставудин. Дети после проведения перинатальной профилактики невирапином: в последующем не должны получать невирапин для лечения, так как даже однократный прием невирапина мог вызвать формирование резистентности к нему вируса, и в последующем препарат будет неэффективным.
Список литературы 1. Ключарева А.А., Астапов А.А., Петрович И.В., Голобородько Н.В. Клинический протокол лечения детей с ВИЧ/СПИДом (инструкция по применению).- Минск: Белсэнс, 2005.- 77 с. 2. Клинические протоколы по лечению и помощи при ВИЧ/СПИДе для Европейского региона ВОЗ. Европейское региональное бюро ВОЗ, 2006. Доступно на: http://www.euro.who.int/aids/ treatment/20060801_1?language=Russian 3. О пересмотре ведомственных нормативных актов, регламентирующих вопросы по проблеме ВИЧ/СПИД. Приказ МЗ РБ от 16.12.1998 г. № 351. 4. Об утверждении перечня документов по оказанию медицинской помощи ВИЧ-инфицированным женщинам и детям. Приказ МЗ РБ от 05.09.2003 № 147. 5. Бартлетт Дж., Галант Дж. Клинические аспекты ВИЧ-инфекции 2005–2006. Медицинская служба Университета Дж. Хопкинса, 2006.- 464 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 6. Лечение ВИЧ-инфекции 2005. Под ред. К. Хоффмана, Ю.К. Рокстро, Б.С.Кампса. HIVMedicine, 2005. – 565 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 7. Зайхнер С., Рид Дж. Руководство по оказанию помощи ВИЧ-инфицированным детям. Кембриджский университет, 2006.- 784 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 3.2.6.3.4.: Мониторинг проведения антиретровирусной терапии (Н.В. Голобородько)
Учебные вопросы: 1. Проведение клинико-лабораторного мониторинга терапии. 2. Критерии констатации неэффективности АРТ. 3. Проведение мониторинга приверженности к АРТ.
1. Мониторинг терапии проводится с целью контроля эффективности и выявления побочных эффектов. 1-й осмотр проводится через 2 недели после начала АРТ, 2-й осмотр – через месяц после первого осмотра, последующие осмотры – каждые три месяца, если нет потребности в более частых осмотрах. При каждом осмотре проводится контроль роста, веса, оценивается общее состояние, психомоторное развитие, наличие неврологических нарушений (включая симптомы энцефалопатии) и инфекционных заболеваний (вид и частота), проводится общий анализ крови; общий анализ мочи, определение активности печеночных ферментов (АЛТ, АСТ). Если схема содержит невирапин, то активность АЛТ и АСТ определяют каждые 4 недели в течение первых 18 месяцев лечения. Дополнительные исследования назначаются в зависимости от схемы АРТ и побочных эффектов препаратов. При каждом осмотре проводится контроль и оценка уровня приверженности к лечению. Уровень лимфоцитов CD4 определяют 1 раз в 3–4 месяца, если нет показаний для более частых исследований. Уровень вирусной нагрузки определяют при наличии такой возможности через 8-12 недель от начала АРТ (начальная оценка), через 4-6 месяцев от начала АРТ (оценка максимального эффекта) и далее каждые 3-6 месяцев (оценка стабильности достигнутого эффекта).
2. Неэффективность используемой схемы АРТ констатируется на основании клинических, иммунологических и/или вирусологических критериев. • Клинические критерии: – ребенок плохо прибавляет в весе и росте, или сначала прибавляет нормально, а затем перестает – кривая на диаграмме физического развития опускается и выходит за рамки стандартных процентилей, несмотря на обеспечение адекватного питания ребенка и при отсутствии других причин; – ребенок отстает в психомоторном развитии, либо появляются признаки энцефалопатии; – рецидивы инфекций на фоне АРТ (например, упорного кандидоза полости рта), либо развитие оппортунистической инфекции, либо прогрессирование ВИЧ-инфекции (например, переход клинической стадии 2 в стадию 4 по классификации ВОЗ 2006 г.). • Иммунологические критерии: – доля лимфоцитов CD4 возвращается к уровню, зарегистрированному до начала АРТ, или опускается ниже его; – уровень лимфоцитов CD4 снижается быстро и значительно – то есть за период менее 6 месяцев наблюдается снижение числа лимфоцитов CD4 более чем на 30% от максимальной, зарегистрированной через 6 месяцев и более от начала АРТ (например, если максимальная доля лимфоцитов CD4 составляла 40%, признак неэффективности АРТ – ее снижение до 28% и ниже); – у детей, имеющих выраженную иммуносупрессию (уровень лимфоцитов CD4 <15%), сохраняется снижение уровня CD4-клеток на 5% и больше (например, с 15% до 10%). • Вирусологические критерии (решение о неэффективности схемы АРТ принимается по данным 2 и более измерений): – после 8-12 недель терапии не достигнуто более чем десятикратное (1,0 log10) снижение уровня РНК ВИЧ от изначального; – отсутствие снижения уровня РНК ВИЧ до неопределяемого после 4-6 месяцев АРТ; – повторное появление определяемого уровня РНК ВИЧ у детей, ранее имевших неопределяемый уровень в ответ на проводимую АРТ; – повторное повышение уровня РНК ВИЧ у детей, развивших весомый ответ по снижению РНК ВИЧ, но сохраняющих низкие сывороточные уровни РНК ВИЧ; такое повышение будет требовать изменения схемы терапии, если достигнутый пик вирусной нагрузки превышает начальный ее уровень более чем в 3 раза (>0,5 log10) у детей старше 2 лет и более чем в 5 раз (>0,7 log10) у детей младше 2 лет. При констатации неэффективности схемы АРТ первого ряда следует отменить ее и перейти к использованию схемы второго ряда. Первая смена схемы АРТ осуществляется эмпирически (согласно рекомендациям национальных протоколов), при необходимости последующих смен схемы АРТ следует ориентироваться на результаты определения резистентности ВИЧ.
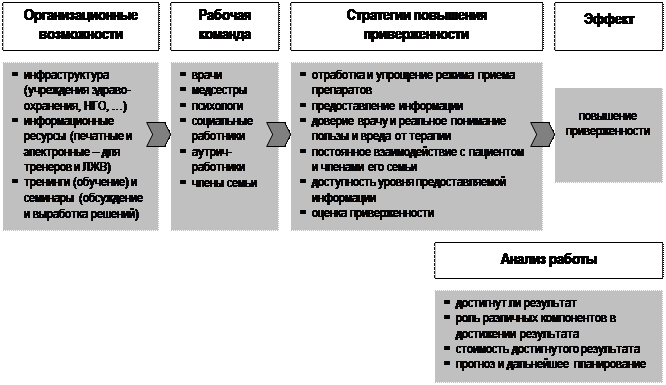
3. Приверженность к лечению – это психологическая готовность пациента начать лечение и ответственное отношение к нему в дальнейшем. Под приверженностью понимают в первую очередь четкое соблюдение пациентом предписаний врача, и она включает в себя четыре основные пункта: § все препараты нужно принимать вовремя; § все препараты нужно принимать в необходимой предписанной врачом дозе; § необходимо соблюдать рекомендации по диете; § нельзя принимать дополнительно другие лекарства без консультации с врачом.
Система реализации стратегий повышения приверженности
Стратегии повышения приверженности
Список литературы 1. Ключарева А.А., Астапов А.А., Петрович И.В., Голобородько Н.В. Клинический протокол лечения детей с ВИЧ/СПИДом (инструкция по применению).- Минск: Белсэнс, 2005.- 77 с. 2. Клинические протоколы по лечению и помощи при ВИЧ/СПИДе для Европейского региона ВОЗ. Европейское региональное бюро ВОЗ, 2006. Доступно на: http://www.euro.who.int/aids/ treatment/20060801_1?language=Russian 3. О пересмотре ведомственных нормативных актов, регламентирующих вопросы по проблеме ВИЧ/СПИД. Приказ МЗ РБ от 16.12.1998 г. № 351. 4. Об утверждении перечня документов по оказанию медицинской помощи ВИЧ-инфицированным женщинам и детям. Приказ МЗ РБ от 05.09.2003 № 147. 5. Бартлетт Дж., Галант Дж. Клинические аспекты ВИЧ-инфекции 2005–2006. Медицинская служба Университета Дж. Хопкинса, 2006.- 464 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 6. Лечение ВИЧ-инфекции 2005. Под ред. К. Хоффмана, Ю.К. Рокстро, Б.С.Кампса. HIVMedicine, 2005. – 565 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 7. Зайхнер С., Рид Дж. Руководство по оказанию помощи ВИЧ-инфицированным детям. Кембриджский университет, 2006.- 784 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 3.2.6.4.1.: Поражение нервной системы у ВИЧ-инфициро-ванных (Н.В. Голобородько)
Учебные вопросы: 1. Этиология и синдромология поражений НС при ВИЧ/СПИДе. 2. Очаговые образования на КТ (токсоплазмоз, лимфома, ПМЛ). 3. Грибковый менингит. 4. ЦМВ-ретинит.
1. Поражения нервной системы (НС) при ВИЧ-инфекции могут касаться как психической сферы (ВИЧ-энцефалопатия, нарушения сна при приеме EFV, тревога/ депрессия, психические нарушения, связанные с приемом наркотиков), так и собственно неврологической сферы (очаговые образования ЦНС, менингиты, невралгии, периферические полинейропатии, поражения глаз, синдром двигательных расстройств и пр.). Поражения НС при ВИЧ-инфекции могут вызывать: § сам ВИЧ: серозный менингит при остром ретровирусном синдроме, ВИЧ-энцефалопатия (СПИД-деменция), периферические нейропатии при СПИДе, Т-клеточные лимфомы ЦНС; § банальные возбудители: бактериальный менингит, поражения ЦНС при туберкулезе и сифилисе, герпетический энцефалит; § оппортунистические инфекции: токсоплазмоз ЦНС, грибковый менингит (криптококковый и кандидозный), прогрессирующая многоочаговая лейкоэнцефалопатия (ПМЛ, вызвана JC-вирусом), вызванные ЦМВ поражения ЦНС (ЦМВ-ретинит, энцефалит, синдром прогрессирующих двигательных расстройств), В-клеточные лимфомы ЦНС (связанные с ЭБВ-инфекцией) и пр.; § лекарственные поражения (нарушения сна при приеме EFV, периферические нейропатиии при приеме ddC, ddI, d4T, изониазида).
Причины головной боли при ВИЧ-инфекции (+/- в сочетании с прочими симптомами поражения ЦНС):
Алгоритм дифференциальной диагностике при синдроме головной боли при ВИЧ/СПИДе:
Причины прочих частых поражений НС при ВИЧ/СПИДе:
2. Очаговые образования на КТ следует дифференцировать в плане токсоплазмоза, лимфомы, туберкуломы, ПМЛ. Токсоплазмозный энцефалит проявляется формированием инкапсулированных паразитарных абсцессов в головном мозге, визуализируемых на КТ как очаговые образования в виде типичных кольцевидных усилений (чаще множественных, небольшого размера, расположенных перивентрикулярно и в области базальных ганглиев). Клинически токсоплазмоз ЦНС характеризуется полиморфизмом проявлений, обычно медленным их нарастанием (недели – месяцы), но неуклонным прогрессированием и рецидивированием. ВИЧ-инфицированным пациентам с длительно (более месяца) существующей головной болью или с прогрессирующими неврологическими нарушениями, не объясненными прочей причиной, следует проводить КТ для исключения токсоплазмоза ЦНС. Первичная профилактика токсоплазмоза ЦНС должна быть начата у ВИЧ-инфицированного пациента, инфицированного токсоплазмой (anti-toxo IgG позитивного) и имеющего иммунодефицит, достаточный для обеспечения реактивации токсоплазмы (CD4 <100 клеток/мкл). Первичная профилактика проводится триметопримом/сульфаметоксазолом (ТМП/СМЗ, и если пациент наблюдался ранее, то он к этому моменту будет уже получать ТМП/СМЗ для первичной профилактики пневмоцистоза, критерием назначения которой является снижение CD4 <200 клеток/мкл). При выявлении очагового образования на КТ в виде кольцевидных усилений ВОЗ предлагает устанавливать диагноз токсоплазмоза ЦНС и начинать терапию. Схемы лечения: § основная: [(пириметамин 200 мг, затем – 75-100 мг/сут per os) + (сульфадиазин 1,0-1,5 г per os каждые 6 часов) + (фолиновая к-та 10-15 мг/сут)] х 3-6 недель; § альтернативная: ТМП/СМЗ 10/50 мг/кг/сут per os или в/венно каждые 12 часов х 30 дней, при непереносимости сульфаниламидов назначают макролиды. Токсоплазмоз ЦНС обычно легко поддается терапии, и через 5-7 дней при наличии выраженного положительного эффекта от лечения диагноз токсоплазмоза ЦНС подтверждают ex juvantibus. При отсутствии эффекта от терапии пириметамином диагноз токсоплазмоза ЦНС считают сомнительным и пациенту показаны консультация фтизиатра (для исключения туберкуломы ЦНС) и проведение биопсии мозга для исключения лимфомы ЦНС и ПМЛ. Вторичная профилактика токсоплазмоза ЦНС (без нее рецидивы развиваются у 50 – 70% больных в год): § [(пириметамин 25-50 мг, per os ежедневно) + (сульфадиазин 500-1000 мг per os 4 р/сут) + (фолиновая к-та 10-25 мг/сут per os ежедневно)], проводится до достижения на фоне АРТ количества CD4>200 клеток/мл в двух исследованиях с интервалом >3 мес.
Лимфомы ЦНС. Чаще B-клеточные, высокодифференцированные (связанные с ЭБВ). Развиваются обычно при выраженном имунодефиците (CD4 < 50 клеток/мкл). Диагноз базируется на клинических данных, исследовании СМЖ и результатах биопсии мозга. На КТ определяются обычно единичные повреждения, чаще в сером веществе, но дифференцировать по КТ с токсоплазмозными очагами достаточно сложно. Лечение: лучевая терапия +/- химиотерапия. Результаты зависят от стадии заболевания и эффективности АРТ.
3. Грибковый менингит. Обычно вызывается дрожжевым капсульным грибом Cryptococcus neoformans, который попадает аэрогенно и вызывает субклинический процесс в лёгких. Диссеминация в ЦНС не зависит от характера лёгочного процесса, может проявляться самостоятельно в виде: § менингита (неспецифические симптомы: головные боли лобно-височной локализации, тошнота, головокружение, рвота, раздражительность, утомляемость, ослабление памяти, изменения поведенческий реакций, психические расстройства); § поражений ЧМН (снижение остроты зрения, диплопия, нейроретиниты, нистагм, анизокория, птоз, первичная атрофия зрительного нерва, паралич лицевого нерва); § криптококкомы (локальная гранулема мозговой ткани). Для самой частой формы – менингита – наиболее характерны упорная и выраженная головная боль в лобной и височной области и психические нарушения (снижение памяти, некритичность, эйфория, подавленность, изменения личностных характеристик). Диагностика. В мазках из СМЖ, окрашенных тушью выявляются окруженные неокрашенной капсулой дрожжевые клетки. Возможно определение растворимого глюкуроноксиломаннана в СМЖ, сыворотке, моче, лаважной жидкости методом латексной агглютинации. Первичной профилактики криптококкоза нет. Лечение менингита и/или криптококцемии: § начало терапии амфотерицином В с завершением флюконазолом (амфотерицин В 0,7-1,0 мг/кг/сут в/венно до исчезновения лихорадки, головной боли, тошноты и рвоты; затем отменить амфотерицин В и назначить флюконазол 400 мг per os 1 р/сут до завершения 8-10 недельного курса; § назначение только флюконазола (возможно при нормальном ментальном статусе, цитозе в СМЖ <20 кл/мкл, титре КРАГ<1:1024). Вторичная профилактика (рекомендованы как стандарты ведения пациента): флюконазол 200 мг per os ежедневно.
4. ЦМВ-ретинит регистрируется у 20-25% больных СПИДом с выраженной иммуносупрессией (CD4 <50 клеток/мл). Клинически проявляется лихорадкой, нарушением зрения (мушки, искривления и выпадения полей зрения) и развитием слепоты. При офтальмоскопии определяются периваскулярные экссудаты – небольшие пушистые белые пятна с нечеткими контурами на сетчатке («ватные пятна»), которые сразу не беспокоят, могут регрессировать и исчезать спонтанно; геморрагии. Поражение сначала одностороннее, при прогрессировании – двустороннее. Частая реактивация (что обычно случается при отсутствии проведения АРТ или развитии синдрома иммунного восстановления при старте АРТ без вторичной профилактики ганцикловиром) ведет к прогрессированию с формированием атрофий сетчатки с появлением скотом и слепоты клинически. Скрининг: у пациентов с CD4 <50 клеток/мл проведение офтальмоскопии каждые 3 месяца. Лечение и вторичная профилактика: – ганцикловир в/венно 10 (15) мг/кг/сут в 2 инъекциях 14-21 день; далее на период иммуносупрессии (вторичная профилактика) 5 мг/кг/сут в течение 5-7 дней в неделю (сначала в/венно 5 мг/кг ежедневно или 6 мг/кг 5 раз в неделю, курс – 3 месяца, затем внутрь 1 г каждые 8 ч во время еды – 3 месяца); или – валаганцикловир внутрь 900 мг 2 раза в день во время еды – 3 недели, затем – однократно в сутки (вторичная профилактика); или – формивирсен внутриокулярно 1 флакон (330 мкг) инъецируется в стекловидное тело, повторяют каждые 2-4 недели. Список литературы 1. Ключарева А.А., Астапов А.А., Петрович И.В., Голобородько Н.В. Клинический протокол лечения детей с ВИЧ/СПИДом (инструкция по применению).- Минск: Белсэнс, 2005.- 77 с. 2. Клинические протоколы по лечению и помощи при ВИЧ/СПИДе для Европейского региона ВОЗ. Европейское региональное бюро ВОЗ, 2006. Доступно на: http://www.euro.who.int/aids/ treatment/20060801_1?language=Russian 3. О пересмотре ведомственных нормативных актов, регламентирующих вопросы по проблеме ВИЧ/СПИД. Приказ МЗ РБ от 16.12.1998 г. № 351. 4. Об утверждении перечня документов по оказанию медицинской помощи ВИЧ-инфицированным женщинам и детям. Приказ МЗ РБ от 05.09.2003 № 147. 5. Бартлетт Дж., Галант Дж. Клинические аспекты ВИЧ-инфекции 2005–2006. Медицинская служба Университета Дж. Хопкинса, 2006.- 464 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 6. Лечение ВИЧ-инфекции 2005. Под ред. К. Хоффмана, Ю.К. Рокстро, Б.С.Кампса. HIVMedicine, 2005. – 565 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 7. Зайхнер С., Рид Дж. Руководство по оказанию помощи ВИЧ-инфицированным детям. Кембриджский университет, 2006.- 784 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 3.2.6.4.2. ТЕМА: Поражение респираторного тракта у ВИЧ-инфицированных (к.м.н., ассистент Оскирко А.Н.) Учебные вопросы: 1. Причины поражений респираторного тракта у ВИЧ-инфицированных. 2. Дифференциальная диагностика респираторной патологии у ВИЧ-инфицированных. 3. Бактериальные пневмонии. 4. Пневмоцистная пневмония. 5. Атипичные микобактериозы. 6. Лимфоидная интерстициальная пневмония.
Дата добавления: 2015-01-12 | Просмотры: 1240 | Нарушение авторских прав |