|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Клинические особенности вирусных гепатитов у беременныхПри ВГ на фоне беременности высока частота досрочного самопроизвольного прерывания беременности. Отягощающее влияние беременности на течение ВГ проявляется преимущественно во II ее половине. Из патологии родов наиболее значимо развитие массивной кровопотери, более часто регистрируемой при ГЕ. Для послеродового периода характерна повышенная частота гнойно-воспалительных заболеваний (эндометрит, мастит и экстрагенитальные). Наибольшее взаимное влияние с течением беременности имеет ГЕ. До 20-30% беременных с ГЕ имеют тяжелое течение заболевания или ФГ. Тяжелые манифестные формы ГЕ чаще регистрируются в поздние сроки беременности. При возникновении ГЕ позже 24 недели беременности часта материнская летальность (15-20%) [10]. Одним из главных направлений в лечении ВГ у беременных является своевременная диагностика угрозы прерывания беременности в остром периоде гепатита и проведение мероприятий, направленных на ее сохранение. При развитии родовой деятельности проводится борьба с ДВС и кровотечением в родах. Начавшиеся роды в острой стадии ВГ на любом сроке беременности необходимо вести как преждевременные. В родах следует стремиться к наименьшей травматизации матери и плода, укорочению и обезболиванию II периода родов. В раннем послеродовом периоде проводится профилактика кровотечений и гнойно-воспалительных осложнений у матери. Вопрос об искусственном прерывании беременности может быть рассмотрен после перенесенного тяжелого ОВГ в I триместре беременности. Искусственное прерывание беременности допустимо только в период реконвалесценции ВГ. Абсолютных показаний к прерыванию беременности из-за угрозы развития врожденных инфекций с формированием пороков развития у новорожденных вследствие перенесенных во время беременности ГА, ГВ, ГD, ГC нет. Течение ХВГ у беременных характеризуется, как правило, низкой активностью и редкостью обострений. Активность процесса в печени обычно снижается во второй половине беременности за счет физиологической иммуносупрессии (с обострением после родов). Факторами риска развития обострений или осложнений ХВГ на фоне беременности является наличие до ее наступления признаков активности печеночного процесса и/или холестаза, наличие ЦП, в особенности с признаками портальной гипертензии. Основой лечения ХВГ у беременных является патогенетическая терапия. После перенесенных энтеральных ВГ рекомендуют воздержаться от беременности в течение 6 месяцев, после парентеральных ОВГ – в течение 1 года. Однако при наступлении беременности в эти сроки она не прерывается. Следует также воздержаться от беременности на протяжении 6 месяцев после монотерапии ИФН и 1 года – после комбинированной терапии ИФН и рибавирином. Наличие ХГВ или ХГС (без декомпенсированного цирроза) не является противопоказанием для беременности – как зачатия, так и сохранения. Однако каждый клинический случай требует индивидуального решения в зависимости от активности, стадии, сопутствующей патологии и т.д. Беременность у больных с декомпенсированным активным ЦП с портальной гипертензией наблюдается крайне редко из-за нарушения репродуктивной функции и связана с высокой частотой осложнений (кровотечение из варикозно расширенных вен пищевода, что связано с повышением портального давления, а также частым развитием рефлюкс-эзофагита) и высокой перинатальной смертностью. Больные с ЦП должны получать рекомендации по контрацепции. При ремиссии ЦП, достигнутой в результате лечения, беременность бывает достижимой. Все коррекции сопутствующей патологии, а также осложнений ЦП (хирургическая коррекция портальной гипертензии, включая склерозирование расширенных вен пищевода) должны быть проведены до беременности. Беременным, имеющим высокий риск кровотечений из вен пищевода, прерывание беременности следует предлагать на ранних ее сроках, до 12 недель (в более поздние сроки беременности риск ее прерывания не оправдан).
СПИСОК ЛИТЕРАТУРЫ: 1. Вирусные гепатиты и острый жировой гепатоз беременных Е.А. Климова, Г.Н. Кареткина, В.Н. Кузьмин и др. // Рос. журн. гастроэнтерологии, гепатологии, колопроктологии. – 2003. -Т.13, №. 1. – С. 58-64. 2. Болезни печени и желчевыводящих путей. Руководство для врачей / Под ред. В.Т.Ивашкина. – М.: ООО Издат.дом «М-Вести», 2002. – 416 с. 3. Шерлок Ш., Дули Дж. Заболевания печени и желчных путей: Пр. р-во; Пер. с англ. Под ред. З.Г.Апросиной, Н.А.Мухина. – М.: ГЭОТАР-МЕД, 2002. – 864 с.
Литература 1. Игнатова ТМ. Хронические заболевания печени у беременных (обзор). Тер. архив – 2002 – №10 – с.55-59. 2. Игнатова ТМ, Апросина ЗГ, Шехтман МН, Сухих ГТ. Вирусные хронические заболевания печени и беременность. Акушерство и гинекология. – 1993 – №2 – С.20-24. 3. Климова ЕА, Кареткина ГН, Кузьмин ВН и соавт. Вирусные гепатиты и острый жировой гепатоз беременных. Росс. журнал гастроэнтерологии, гепатологии и колопроктологии – 2003 – №1 – С.58-64. 4. Клиника, диагностика, лечение и диспансеризация вирусных гепатитов у взрослых и детей. Методическое пособие. Блохина Н.П., Малышев Н.А., Чешик С.Г. и др. Москва, 2000. 5. Колгушкина ТН, Шостак ВА, Кирдик ВЭ. Гестоз: современные аспекты проблемы. Медицинские новости 2000; 9:22-36. 6. Линева ОИ, Осадченко ЕЮ, Нестеренко СА. Применение гептрала в комплексном лечении беременных с холестатическим гепатозом. Экспериментальная и клиническая гастроэнтерология – 2002 – №3 – С.33-38. 7. Мешкова РЯ. Руководство по иммунопрофилактике для врачей. Доступно на http://www.iacmac.ru/books/immun/imm10.shtml 8. О мерах по снижению заболеваемости вирусными гепатитами в Республике Беларусь. Приказ Министерства Здравоохранения Республики Беларусь от 20 апреля 1993 г. № 66. 9. Силивончик НН. Заболевания печени у беременных. Медицинские новости. – 1998 - №7 – С.9-14. 10. Фарбер НА, Мартынов КА, Гуртовой БЛ. Вирусные гепатиты у беременных. М, Медицина, 1990. – 208 с. 11. Шерлок Ш., Дули Дж. Заболевания печени и жёлчных путей: Практич. рук.: Пер. с англ. / Под ред. З.Г. Апросиной, Н.А. Мухина – М.: “ГЭОТАР Медицина”, 1999. – 864 с. 12. Шувалова ЕП, Рахманова АГ. Печеночная недостаточность при вирусном гепатите. 2-е изд., перераб. и доп. Ленинград, 1986 – 200с., ил. 13. Шумскене Й, Купчинскас Л, Кондрацкене Ю. Гепатологические и акушерские аспекты внутрипеченочного холестаза беременных. Гастробюллетень – №1 – 2001 – С.12-14. 14. Ющук Н.Д., Кузьмин В.Н. Вирусный гепатит С: диагностика и тактика ведения беременных. // Росс. журнал гастроэнтерологии, гепатологии и колопроктологии. – 2000. – №1. – С. 18-22. 15. Cheng Y-S. Pregnancy in liver cirrhosis and portal hypertension. Am J Obstst Gynecol 1977; 128:812-822. 16. Diaferea A, Nicastri P, tartagni M et al. Ursodeoxicholic acid in pregnancy women with cholestasis. Obstst Gynecol 1999; 52:133-140. 17. Floream A, Paternoster D, Zappala F et al. Hepatitis C virus infection in pregnancy. Brit J Obstst Gynaecol 1996; 103(4):325-329. 18. Frezza M, Centuri C, Cammareri G. S-adenosyl-methionine for the treatment of intrahepatic cholestasis of pregnancy. Results of a controlled clinical trial. Hepatogastroenterology 1990; 37:122-125. 19. Glasinovic JC, Marinovic I, Vela P. Association between infection and cholestasis in pregnancy. Ref Med Chile 1982; 110:547-549. 20. Knox TA, Olans LB. Liver disease in pregnancy – New Engl J Med 1996 – Vol335 – N8 – S569-574. 21. Mazella G, Nicola R, Francesco A. Ursodeoxicholic acid administration in patients with cholestasis of pregnancy: effect in primary bile acid in babies and mothers. HEPATOLOGY 2001; 33:504-508. 22. Michelsen PP, Van Damme P. Viral hepatitis and pregnancy. Acta Gastroenterology Belg 1999; 62:21-29. 23. Minola E, Presiani P, Amuso G. Clinical features of hepatitis C virus infection in pregnancy. Int J Gynecol Obstst 1997; 58:245-246. 24. Network EPHCV. Effects of mode of delivery and infant feeding on the risk of mother-to-child transmission of hepatitis C virus. Br J Obstet Gynaecol 2001;108:371-377. 25. Paccagnini S., Principi N., Massironi E. et al. Pediatr.Infect.J.-1995;14,3;195-199 26. Palma J, Reyes H, Robalta J. Ursodeoxicholic acid in the treatment of cholestasis of pregnancy: a randomized, double blind study controlled with placebo. J Hepatology 1997; 27:1022-1028. 27. Paternoster DM, Santarossa C, Grella P et al. Viral load in HCV RNA-positive pregnant women – Am J Gastroenterol 2001 – Vol96 – N9 – P2751-2754. 28. Reyes H. The spectrum of liver and gastrointestinal disease seen in cholestasis of pregnancy. Gastroenterology 1992; 21:905-921. 29. Riely CA. Liver disease in pregnant patient. Am J Gastroenterology 1999; 94:1728-1732. 30. Sadler L, Lane M, North R. Severe fetal intracranial hemorrhage treatment with cholestyramine for intrahepatic cholestasis of pregnancy. Brit J Obstst Gynaecol 1995; 102:169-170. 31. Serrano MA, Brites D, Larena MG et al. Beneficial effect of ursodeoxicholic acid on alterations induced by cholestasis of pregnancy in bile acid transport across the human placenta. J Hepatology 1998; 28:829-839. 32. Van Nuen AB, de Man RA, Heijting RA. Lamivudine in the last 4 weeks of pregnancy to prevent perinatal transmission in highly viremic chronic hepatitis B patients. J Hepatology 2000; 32:1040-1041. 33. Wirsing von Koning CH. Hepatitis viruses in pregnancy. Immune Infect 1993; 21:16-19.
3.2.6.1.: Клиника ВИЧ-инфекции (Н.В. Голобородько)
Учебные вопросы: 1. Естественное течение ВИЧ-инфекции. 2. Первые признаки Т-клеточного иммунодефицита у детей. 3. Признаки выраженного Т-клеточного иммунодефицита, оппортунистические и СПИД-индикаторные инфекции.
1. После заражения ВИЧ вирус разносится макрофагами лимфогенным путем по организму и уже на 1-5 сутки от момента заражения определяется в крови. Вирус активно размножается в крови и вскоре отмечается максимальный пик виремии. В среднем через 10-14 дней от заражения (у некоторых пациентов – через 3–4 недели, а в отдельных случаях – через период до 6 месяцев) организм в ответ на внедрение вируса развивает специфический иммунный ответ, и в крови появляются антитела к ВИЧ, которые нейтрализуют большую часть вирусов, и виремия резко снижается. В период максимальной виремии у ВИЧ-инфицированного пациента могут появиться клинические проявления острой ВИЧ-инфекции (острый ретровирусный синдром), чаще в виде гриппоподобного или мононуклеозоподобного синдромов. После снижения виремии и исчезновения симптомов острой ВИЧ-инфекции наступает обычно длительная асимптомная стадия. Клинических симптомов ВИЧ-инфекции нет или они минимальны (например, лимфаденопатия). Вместе с тем, в организме ежедневно образуются миллиарды новых вирусов и иммунная система напряженно работает, удаляя их. Виремия в этот период минимальна (вплоть до неопределяемой), может незначительно повышаться на фоне общего ослабления организма (например, во время острой респираторной инфекции или вакцинации), но затем снова снижается. Количество CD4 лимфоцитов плазмы крови (основная клетка-мишень, поражаемая ВИЧ) в пределах нормальных значений. Через годы клинической латенции наступает момент срыва компенсаторного механизма удаления вновь синтезируемых вирусов их организма, и количество вируса в крови растет. Неконтролируемое поражение вирусами CD4 лимфоцитов в конечном итоге приводит к снижению количества CD4 лимфоцитов в плазме крови – развитию Т-клеточного иммунодефицита. Появляются клинические проявления иммунодефицита, то есть наступают симптомные стадии ВИЧ инфекции (условно пре-СПИД и СПИД). Определение момента начала прогрессирования ВИЧ-инфекции (по клиническим и иммунологическим критериям) важно для своевременного старта АРТ.
2. Первые признаки Т-клеточного иммунодефицита у детей: § нарушение развития ребенка (физического, моторного и/или психического); § пролиферация лимфоидной ткани (полилимфаденопатия, спленомегалия и спленогепатомегалия); § поражения барьерных органов (инфекции дыхательной системы и ЛОР-органов, поражения кожи и мочевого тракта); § поражения костного мозга (гематологические проявления в виде цитопений); § рецидивирующий вирусный паротит. Как видно, первые проявления Т-клеточного иммунодефицита неспецифичны. Однако они протекают необычно, не так как у «здоровых» детей: длительно не разрешаются, плохо поддаются традиционной терапии, часто и быстро рецидивируют. Перечисленные проявления могут свидетельствовать о вхождении пациента в стадию пре-СПИДа.
3. Признаки выраженного Т-клеточного иммунодефицита: § рецидивирующие генерализованные инфекции; § СПИД-индикаторные инфекции; § СПИД-индикаторные злокачественные новообразования; § выраженная задержка развития (физического и прогрессирующая энцефалопатия), определяемые клинически. ВОЗ предлагает критерии определения выраженной задержки физического развития и прогрессирующей энцефалопатии, свидетельствующих о выраженном иммунодефиците. Оппортунистические инфекции (ОИ, от лат. «opportunus» – выгодный, удобный) – это инфекции, манифестно проявляющие себя в особых, благоприятных для своего развития условиях – например, в условиях Т-клеточного иммунодефицита. Особенности ОИ при ВИЧ-инфекции: § большинство ОИ вызываются условно-патогенной флорой: возбудители персистируют в организме с рождения или раннего детства, вызывая латентно протекающие эндогенные инфекции, которые реактивируются и генерализуются только на фоне иммунодефицита; § клинические проявления ОИ неспецифичны: лихорадка, кашель, головная боль, прочее (поэтому клиническая диагностика ОИ отталкивается не от типичной картины, а обычно от синдрома/ симптома); § роль лабораторного обследования вторична, ВОЗ предлагает проводить диагностику многих частых ОИ клинически, на основании простых критериев, без обязательного подтверждения инфекций лабораторно (пневмоцистная пневмония, кандидозный эзофагит, токсоплазмозный энцефалит, криптококковый менингит) – это позволяет рано начать специфическое лечение и окончательно подтвердить диагноз ex juvantibus. § хороший эффект от специфической терапии, но для исключения рецидивирования ОИ необходимо проведение длительной химиопрофилактики, которая может быть отменена только после констатации восстановления иммунитета (при проведении АРТ). СПИД-индикаторные инфекции (СПИД-ассоциируемые инфекции) – это инфекции, которые сопровождают стадию СПИДа у ВИЧ-инфицированных пациентов. Их большое количество, вот наиболее частые:
Не все из указанных инфекций специфичны для беларуских пациентов (наиболее характерные инфекции в таблице обозначены звездочками). Существует зависимость появления все новых ОИ от усугубления Т-клеточного иммунодефицита (по снижению количества CD4 лимфоцитов) [по G.Mills, 1990]:
Клиническая оценка ВИЧ-инфицированного пациента наряду с определением количества CD4 лимфоцитов положена в основу определения стадии ВИЧ-инфекции, и является основой при принятии решения о начале проведения АРТ.
Список литературы 1. Ключарева А.А., Астапов А.А., Петрович И.В., Голобородько Н.В. Клинический протокол лечения детей с ВИЧ/СПИДом (инструкция по применению).- Минск: Белсэнс, 2005.- 77 с. 2. Клинические протоколы по лечению и помощи при ВИЧ/СПИДе для Европейского региона ВОЗ. Европейское региональное бюро ВОЗ, 2006. Доступно на: http://www.euro.who.int/aids/ treatment/20060801_1?language=Russian 3. О пересмотре ведомственных нормативных актов, регламентирующих вопросы по проблеме ВИЧ/СПИД. Приказ МЗ РБ от 16.12.1998 г. № 351. 4. Об утверждении перечня документов по оказанию медицинской помощи ВИЧ-инфицированным женщинам и детям. Приказ МЗ РБ от 05.09.2003 № 147. 5. Бартлетт Дж., Галант Дж. Клинические аспекты ВИЧ-инфекции 2005–2006. Медицинская служба Университета Дж. Хопкинса, 2006.- 464 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 6. Лечение ВИЧ-инфекции 2005. Под ред. К. Хоффмана, Ю.К. Рокстро, Б.С.Кампса. HIVMedicine, 2005. – 565 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 7. Зайхнер С., Рид Дж. Руководство по оказанию помощи ВИЧ-инфицированным детям. Кембриджский университет, 2006.- 784 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 3.2.6.2.: Классификация ВИЧ-инфекции (Н.В. Голобородько)
Учебные вопросы: 1. Системы классификации ВИЧ-инфекции у детей. 2. Классификация ВИЧ-инфекции (ВОЗ, 1994 г.). 3. Классификация ВИЧ-инфекции у детей (ВОЗ, 2006 г.).
1. В современных классификациях ВИЧ-инфекции используют сочетанную оценку клинического симптомокомплекса и иммунного статуса – именно эти два показателя характеризуют стадию инфекции и определяют показания к назначению АРТ. Существует несколько используемых в мире классификаций ВИЧ-инфекции, которые по сути своей стереотипны. В приказе МЗ РБ от 05.09.2003 № 147 регламентированы две системы формулировки диагноза стадии ВИЧ-инфекции у детей – классификация CDC 1994 года и классификация ВОЗ 1994 года. Национальный клинический протокол лечения детей с ВИЧ/СПИДом содержит рекомендации, основанные на классификации ВОЗ 2006 года.
2. Классификация ВИЧ-инфекции (ВОЗ, 1994 г.): § инкубационный период; § острая ВИЧ-инфекция; § асимптомная или латентная стадия; § персистирующая генерализованная лимфаденопатия; § пре-СПИД или СПИД-ассоциированный комплекс; § СПИД.
3. Классификация ВИЧ-инфекции у детей до 12 лет (ВОЗ, 2006г.): Клинические стадии:
Иммунологические стадии:
Список литературы 1. Ключарева А.А., Астапов А.А., Петрович И.В., Голобородько Н.В. Клинический протокол лечения детей с ВИЧ/СПИДом (инструкция по применению).- Минск: Белсэнс, 2005.- 77 с. 2. Клинические протоколы по лечению и помощи при ВИЧ/СПИДе для Европейского региона ВОЗ. Европейское региональное бюро ВОЗ, 2006. Доступно на: http://www.euro.who.int/aids/ treatment/20060801_1?language=Russian 3. О пересмотре ведомственных нормативных актов, регламентирующих вопросы по проблеме ВИЧ/СПИД. Приказ МЗ РБ от 16.12.1998 г. № 351. 4. Об утверждении перечня документов по оказанию медицинской помощи ВИЧ-инфицированным женщинам и детям. Приказ МЗ РБ от 05.09.2003 № 147. 5. Бартлетт Дж., Галант Дж. Клинические аспекты ВИЧ-инфекции 2005–2006. Медицинская служба Университета Дж. Хопкинса, 2006.- 464 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 6. Лечение ВИЧ-инфекции 2005. Под ред. К. Хоффмана, Ю.К. Рокстро, Б.С.Кампса. HIVMedicine, 2005. – 565 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 7. Зайхнер С., Рид Дж. Руководство по оказанию помощи ВИЧ-инфицированным детям. Кембриджский университет, 2006.- 784 с. Доступно на: http://www.eurasiahealth.org/rus/aids/ 3.2.6.3.1.: Антиретровирусные препараты: классификация, механизм действия, побочные эффекты (Н.В. Голобородько)
Учебные вопросы: 1. Жизненный цикл ВИЧ и мишени действия АРВ препаратов. 2. Классификация АРВ препаратов. 3. Побочные эффекты АРВ препаратов: общая информация. 4. Некоторые отдельные побочные эффекты АРТ, слежение за их развитием и ведение пациентов.
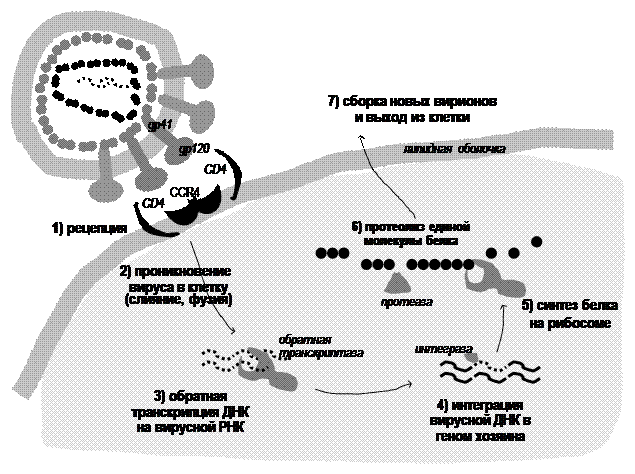
1. К настоящему времени достаточно полно изучен жизненный цикл ВИЧ, определены его ключевые этапы и потенциальные мишени для действия АРВ препаратов.
Доступные препараты воздействуют на несколько различных этапов репликации ВИЧ (проникновение, синтез белка и протеолиз белка), что позволяет при их комплексном применении достигать длительного подавления вирусной репликации.
Примечания. * - используемые в клинической практике группы препаратов; ** - препараты находятся на стадии клинических испытаний
2. АРВ препараты бывают трех основных классов: § НИОТ (нуклеозидные и нуклеотидные ингибиторы обратной транскриптазы); § ННИОТ (ненуклеозидные ингибиторы обратной транскриптазы) и § ИП (ингибиторы протеазы). В настоящее время в клинической практике имеются препараты нового класса – ингибиторы входа и слияния, а также проходят клинические испытания препараты других классов.
Классификация АРВ препаратов
Примечания. В рамках классов отдельные препараты приведены в порядке их появления в клинической практике. Торговые названия используемых / использовавшихся в Беларуси препаратов отмечены жирным шрифтом. Звездочками отмечены: (*) – брэндовые (выпускаемые непосредственно разработчиком) препараты, (**) – дженерические аналоги с установленной биоэквивалентностью брэндовым препаратам (прошедшие преквалификацию ВОЗ), (***) – дженерические аналоги, не прошедшие преквалификацию ВОЗ.
3. Побочные эффекты АРТ – постоянно встречающаяся и одна из наиболее важных проблем в лечении пациентов с ВИЧ-инфекцией. Лечение ВИЧ-инфекции на современном этапе – это постоянное балансирование между пользой длительного подавления вируса и риском развития побочных эффектов. До назначения схемы АРТ пациент должен быть информирован о возможности развития побочных эффектов препаратов, входящих в состав схемы, и об их первых симптомах. Около 20% больных отказываются начинать лечение, боясь побочных эффектов, а до 50% бросают лечение уже в первые месяцы его проведения из-за развития побочных эффектов. Ряд побочных эффектов связан со всеми АРВ препаратами определенного класса. Так, на фоне приема всех НИОТ могут возникать редкие, но тяжелые (и потенциально жизненно опасные) случаи лактатацидоза и стеатоза печени. При использовании всех ННИОТ регистрируются редкие, но серьезные (и потенциально жизненно опасные) случаи кожных проявлений, включая синдром Стивенса-Джонсона, и гепатотоксичности. Препараты класса ИП вызывают метаболические осложнения, включая дислипидемию, перераспределение жировой ткани и липодистрофию, инсулинорезистентность; описаны кровоточивость у больных гемофилией и случаи остеопороза, остеопении и аваскулярного некроза. Следует с осторожностью подходить к назначению препаратов, обладающих одинаковыми побочными эффектами. Это касается как сочетания отдельных АРВ препаратов, так и их сочетания с другими лекарствами, используемыми у ВИЧ-инфицированного пациента.
Наиболее частые побочные эффекты препаратов
4. Некоторые побочные эффекты АРТ, слежение за их развитием и ведение пациентов. Дата добавления: 2015-01-12 | Просмотры: 1358 | Нарушение авторских прав |