|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Природжена хірургічна патологіяПлан 1.Сухий і вологий некроз. Клінічні ознаки сухої і вологої гангрени. Лікування некрозів. 2.Гострий тромбоз і емболія, їх клінічні ознаки, профілактика і лікування. 3.Пролежні, причини їх виникнення, клінічний перебіг, профілактика і лікування. 4.Виразки, їх види, клінічні ознаки, консервативні та оперативні методи лікування. 5.Нориці, їх класифікація, діагностика і лікування. 6.Вади розвитку. Некроз — це змертвіння тканин, частини або всього органа живого організму. Некроз спричинюють: контакт із хімічними речовинами; ураження електрострумом і іонізуючим випромінюванням; дія високих і низьких температур; розлади кровообігу: закупорка артерій, порушення венозного відтоку, мікроциркуляції, лімфообігу та ін.; ушкодження нервів і захворювання, які призводять до порушення трофічної іннервації (лепра, сирингомієлія). Розрізняють коагуляційний, або сухий, некроз і коліквацій- ний, або вологий, некроз. Сухий некроз характеризується постійним підсиханням змертвілих тканин, зменшенням їх об'єму і утворенням чіткої демаркаційної лінії, що відділяє некротичні тканини від життєздатних. Вологий некроз характеризується розвитком набряку і запалення, збільшенням органа в об'ємі. При цьому навколо вогнищ некротичних тканин спостерігається гіперемія, є пухирі з геморагічною рідиною. Демаркаційної лінії немає. Приєднується гнійна або гнильна інфекція. Уражуються всі системи організму. Розвивається важка інтоксикація, яка в разі прогресування про- цесу може призвести до смерті пацієнта внаслідок порушення функцій життєво важливих органів. Гангрена — це вид некрозу, зумовлений первинним пору, шенням кровообігу. Її спричинюють травми з масивним розтрощенням тканин, здавлювання органів джгутом або гіпсовою пов'язкою, ушкодження кровоносних судин, тромбоз і емболія судин, облітераційні захворювання артерій. Гангрена може бути сухою і вологою. Суха гангрена розвивається у виснажених хворих. Змертвілі тканини швидко висихають і набувають темно-коричневого або чорного забарвлення. Відбувається муміфікація тканин. Інфекція при сухій гангрені відсутня, тому практично не буває розпаду тканин. Токсичні продукти практично не всмоктуються, тому інтоксикація не виражена, загальний стан хворих змінюється мало. Гангрена, як правило, обмежується частиною сегмента кінцівки. У початкових стадіях хворі скаржаться на сильний ішемічний біль нижче від місця закупорки головної артеріальної судини. Кінцівка холодна на дотик, пульсація судин відсутня, втрачається чутливість. Шкіра бліда або набуває мармурового вигляду. У подальшому з'являється чітка демаркаційна лінія. Волога гангрена перебігає за типом колікваційного некрозу з приєднанням гнильної інфекції. Вона розвивається в разі вираженого порушення кровообігу в тканинах. Змертвілі тканини розпадаються, набувають чорного кольору. Характерний смердючий запах. Інтоксикація різко виражена. Гангрена швидко поширюється. При вологій гангрені розвивається виражений набряк кінцівки, на шкірі можуть бути синюваті або темно-червоні плями, а також пухирі, наповнені сукровичним вмістом. Температура тіла висока. Спостерігаються озноб, спрага, сухість шкіри і слизових оболонок, загальмованість, тахікардія. Часто розвивається сепсис. Лікування некрозів хірургічне (некректомія і некротомія). Некректомія — видалення змертвілих тканин — може бути виконана механічним (ножицями, скальпелем) чи хімічним (протеолітичними ферментами) шляхом. Застосовують також ультразвук. Некротомія — це розсічення змертвілих тканин. Догляд за хворими такий самий, як і за хворими з гнійною інфекцією. Гострий тромбоз магістральної артерії характеризується гострим початком, сильним болем, ознаками важкої ішемії дистальних відділів кінцівок, блідістю шкірних покривів, різким обмеженням або повною відсутністю активних рухів у суглобах нижче від рівня оклюзії судини, порушенням глибокої і поверхневої чутливості в дистальних відділах кінцівок, зникненням периферійного пульсу. Гострий тромбоз досить часто призводить до гангрени. Емболія — це закупорка кровоносної судини емболом. Частіше виникає у хворих з порушенням ритму серця. Хворі скаржаться на сильний біль у периферійних відділах кінцівки, різке обмеження активних рухів. Шкіра в дистальний відділах кінцівки бліда, з мармуровим відтінком. Діагностувавши гострий тромбоз чи емболію магістральних судин, фельдшер повинен надати хворому горизонтального положення, увести анальгетики так спазмолітики, провести транспортну іммобілізацію. Хворого слід негайно госпіталізувати. Методом лікування тромбоемболії є емболектомія. Розрізняють пряму і непряму емболектомію. При прямій емболектомії роблять розріз у ділянці локалізації ембола, розсікають артерію і механічно видаляють ембол. Накладають судинний шов.
Нині найчастіше проводять операцію Фогарті (непряма емболектомія). Для цього використовують катетер Фогарті зі спеціальним гумовим балончиком на кінці. Після здійснення типового доступу до магістральної артерії останню розсікають і в просвіт уводять катетер Фогарті, який просувають за зону локалізації тромбу. За допомогою шприца з інертним розчином роздувають балончик і витягують зонд, видаляючи при цьому ембол, який міститься в артерії, Кровотік в артерії відновлюється. Гострий тромбоз глибоких вен стегна і гомілки має гострий початок. Процес локалізується в ділянці задньої поверхні гомілки або в проекції судинного пучка в стегні. Розвивається набряк м'яких тканин. Посилюється малюнок переповнених кров'ю підшкірних вен. Розвивається ціаноз шкірних покривів. Активні рухи в суглобах нижче від зони ураження збережені. Через набряк тканин важко визначити пульсацію магістральних артерій. Гангрена розвивається дуже рідко. Діагностувавши гострий тромбоз глибоких вен стегна і гомілки, фельдшер повинен ввести анальгетики і спазмолітики, наклас- ти еластичний бинт і госпіталізувати хворого. Консервативне лікування показане у фазі компенсації кровообігу. Його призначають також хворим літнього віку з важкими супутніми захворюваннями. Застосовують анальгетики, транквілізатори, антигістамінні препарати, судинорозширювальні і спазмолітичні препарати, антикоагулянти прямої і непрямої дії, препарати, які поліпшують трофічні й обмінні процеси в тканинах. Призначають також препарати, які нормалізують реологічні властивості крові і мікро- циркуляцію; препарати, які регулюють ліпідний і холестериновий обмін. Рекомендується фізіотерапевтичне лікування. Хірургічне лікування показане в разі посилення ішемічних розладів. Проводять ендартеректомію, реконструктивні операції на судинах (протезування, шунтування). При гангрені виконують ампутацію кінцівки. Пролежні — це виразково-некротичний процес, який розвивається в ослаблених хворих у тих ділянках тіла, які зазнають постійного механічного тиску. Розрізняють екзогенні пролежні, зумовлені механічними факторами, й ендогенні, що розвиваються внаслідок порушення життєдіяльності організму. Утворенню пролежнів сприяють такі фактори: порушення кровообігу; свербіж шкіри; недостатній догляд за хворим; наявність тріщин на шкірі; неповноцінне харчування; анемія; порушення обміну речовин та хвороби ендокринної системи; шкідливі звички (куріння, зловживання алкоголем). Найчастіше пролежні виникають у ділянках поверхневого розташування скелетних утворень тіла (крижі, лопатки, остисті відростки хребців, гребні клубових кісток, п'яти). Швидко розвиваються пролежні у хворих з ушкодженнями спинного мозку. Пролежні проявляються реактивною гіперемією, запаленням шкіри в зоні її здавлювання. Потім розвивається вологий (внаслідок приєднання інфекції) або сухий некроз (унаслідок ішемії). Здебільшого некроз обмежується шкірою та підшкірною клітковиною, але нерідко він поширюється на фасцію аж до с мої кістки. Щоб запобігти пролежням, необхідно через кожні 2 год змінювати положення хворого. Під ділянки тіла, де можуть утвор тися пролежні, треба підкладати гумові кружки, поролонові пов'язки. У разі нетримання сечі необхідно змінювати пампер- си кожні 4 год, а в разі нетримання калу — зразу ж після дефекації. Виразка — це дефект шкірних покривів і прилеглих тканин, який розвивається внаслідок їх змертвіння. Причини їх виникнення такі: розлади крово- і лімфообігу (варикозна хвороба вен, пост- тромбофлебітичний синдром); зміни, що відбуваються в стінках судин при атеросклерозі і хворобі Рейно; травми; інфекції (гнійні, гнильні, туберкульоз, сифіліс, актиномікоз); розлади кровообігу (цукровий діабет, хвороби крові); трофічні розлади (при сирингомієлії, ушкодженні нервів, травмі хребта з порушенням цілості спинного мозку). Найчастіше зустрічаються венозні, діабетичні й артеріальні виразки. Клінічні ознаки виразок нижніх кінцівок наведено в табл. 7.
Мета лікування венозних виразок — зменшення венозної гіпертензії. Компресія досягається використанням помпи для ніг нееластичної (чобіток Унна) чи еластичної пов'язки. Проводять туалет шкіри навколо виразки, накладають пов'язку з гіпертонічним розчином, ферментами, розчинами антисептиків. При розвитку грануляцій застосовують мазеві пов'язки (іруксол, левосин, левомеколь, мазь Вишневського тощо). При діабетичних виразках необхідно лікувати основне захворювання. При облітераційних захворюваннях кінцівок проводять очищення виразок гострим шляхом. Видаляють скупчення фібрину і гною, поступово очищають рану від некротичних тканин. Перед такими маніпуляціями часто доводиться застосовувати наркотичні анальгетики. Після згасання локальної інфекції біль часто зникає. Трофічно змінені ділянки очищають, накладаючи пов'язки з ізотонічним розчином натрію хлориду. Накладають пов'язки з вазеліном або парафіном на ділянки з оголеними сухожилками та кістками (за умови цілості суглобової капсули). Різноманітні детергенти, креми, мазі та інші лікарські засоби для стимуляції загоєння в цих випадках неефективні і навіть небезпечні. У деяких випадках для прискорення загоєння трофічних виразок приживляють клаптики шкіри. Нориці — це патологічні ходи, вистелені грануляційною тканиною або епітелієм, що з'єднують патологічне вогнище в м'яких тканинах чи порожнистий орган із зовнішнім середовищем або між собою. Розрізняють природжені і набуті нориці. Природжені нориці утворюються внаслідок повного або часткового незрощення ембріональних проток і щілин. Набуті нориці виникають: а)при патологічних процесах (камені в жовчному міхурі, хронічний остеомієліт, туберкульоз кісток і суглобів, виразка шлунка, сторонні тіла тощо); б)за наявності злоякісних новоутворень (жовчно-кишкові, міхурові-маткові нориці); в)при травматичних ушкодженнях (кишкова і бронхіальна нориці). До цієї групи відносять також штучні нориці, які ство рюють хірургічним шляхом для відведення вмісту порожнисто органа або забезпечення через неї живлення організму. Штучно створена нориця порожнистого органа називається стомою, штучно створена внутрішня міжорганна нориця — анастомозом. Залежно від того, чи сполучаються нориці із зовнішнім середовищем, розрізняють зовнішні нориці м'яких тканин, зовнішні нориці порожнистих органів і внутрішні нориці. Залежно від будови стінки нориці їх поділяють на гранулюючі, епітелізовані і губоподібні. За характером виділень розрізняють слизові, гнійні, слинні, молочні, жовчні, сечові і калові нориці. До утворення нориць призводять постійний відтік ранового виділення, дія таких хімічно активних секретів, як шлунковий і панкреатичний сік, дуоденальний вміст, а також дія токсинів і вірулентних мікробів. Клінічні прояви нориць залежать від їх етіології, характеру і розташування. Діагностика нориць ґрунтується на даних анамнезу, дослідження виділень з нориці. Досліджують нориці шляхом зондування, забарвлення її просвіту, фістулографії. Застосовують рентгенологічні, ендоскопічні й ультразвукові методи діагностики. Лікування може бути консервативним, оперативним або комбінованим. При високих кишкових норицях призначають парентеральне і зондове ентеральне харчування, проводять корекцію гомеостазу, дезінтоксикаційну й антибактеріальну терапію. Оперативно видаляють секвестри кістки, змертвілі тканини, сторонні тіла тощо. При деяких гранулюючих норицях, які утворилися внаслідок недостатності швів, проводять видалення лігатур і грануляцій, пломбування дефекту медичним клеєм та ін. Епітелізовані нориці лікують оперативними методами (радикальне вирізування каналу нориці разом з епітелієм, що його покриває). При губоподібних норицях показана тільки радикальна операція. При лікуванні зовнішніх нориць велике значення має догляд за шкірою навколо нориці. Медична сестра під час перев'язки повинна її очистити і обробити пастою Ласара чи іншими антисептичними розчинами. Вади розвитку — це природжені відхилення за межі нормальних варіантів анатомічної будови тканин та органів людини. Вони супроводжуються порушенням їх функцій. За локалізацією розрізняють такі природжені вади: зовнішні (атрезія відхідника, розщеплення верхньої губи); внутрішні (пілоростеноз, стеноз стравоходу, стеноз відхідника); комбіновані чи змішані (щілина губи і піднебіння, діафрагмова грижа). Вади розвитку можуть бути одиничними і множинними. Вади розвитку виникають унаслідок різноманітних порушень процесів формування тканин і органів. Найпоширеніші з них такі: агенезія та аплазія — повна відсутність органа; гіпоплазія — недостатня маса органа, окремих його частин або всього тіла; ектопія та дистопія — незвична локалізація органа; стеноз — звуження просвіту стравоходу, кишечнику; атрезія — зарощення отворів чи каналів органів; персистування — збереження після народження проток, які звичайно функціонують лише в ембріональний період (пупкова мезентеріальна чи пупкова сечоміхурова протока); подвоєння органа чи частини його; інверсія розташування органа внаслідок порушення процесу повороту їх. Розрізняють спадкові, екзогенні та мультифакторіальні вади розвитку. Спадкові вади зумовлені структурними дефектами генів та хромосом, екзогенні — дією тератогенних чинників на ембріон та клітину. Мультифакторіальні вади виникають унаслідок поєднаної дії генетичних та екзогенних чинників, кожен з яких окремо не може спричинити ваду розвитку. Різні вади розвитку дітей і дорослих описані в розділі "Спеціальна хірургія". Профілактика вад розвитку полягає в здоровому способі життя, повноцінному харчуванні, відмові від шкідливих звичок. Потрібно своєчасно проводити медико-генетичне консультування. Найважливішими державними заходами є поліпшення екологічної обстановки, суворе дотримання правил упровадження в практику нових лікарських засобів (слід ретельно вивчати їх те- ратогенність), поліпшення умов праці на шкідливих підприємствах, підвищення культурного рівня населення.
Розділ 3 Спеціальна хірургія Захворювання та ушкодження голови, лиця та шиї План 1.Особливості обстеження голови та шиї. Природжені дефекти і пухлини м'яких тканин черепа. 2.Ушкодження м'яких тканин і кісток черепа. Відкрита і закрита черепно-мозкова травма (переломи склепіння й основи черепа, струс, забій і здавлювання мозку). Синдром череп- но-мозкової травми. Перша медична допомога при черепно- мозковій травмі. 3.Ускладнення черепно-мозкової травми. 4.Пухлини головного мозку. 5.Ушкодження носа і щелеп: клінічні ознаки, перша медична допомога, лікування. 6.Вади розвитку органів у ділянці шиї. 7.Поранення шиї. 8.Лімфаденіт, абсцес і флегмона. 9.Пухлини і хірургічні захворювання органів у ділянці шиї (лімфогранулематоз, лімфосаркома, рак гортані і стравоходу). 10.Захворювання щитоподібної залози. Зоб. Догляд за хворими після операції на щитоподібній залозі. 11.Рак щитоподібної залози. Обстеження голови та шиї починають з їх огляду. Під час огляду голови потрібно звернути увагу на її форму пропорційність кісткового мозку і лицевого черепа (збільшення об'єму голови або окремих частин може бути при аденомі гіпофіза), стан очних яблук (двобічний екзофтальм може бути при захворюванні щитоподібної залози, однобічний — при патологічному процесі в орбіті; енофтальм, міоз, птоз — при стисненні симпатичного нерва пухлиною — синдром Горнера) і кон'юнктиви, форму зіниць. Слід оглянути внутрішню поверхню губ, зуби ясна і язик, зокрема його вуздечки. Під час пальпації верхньої і нижньої щелеп можна визначити локалізацію патологічного процесу, виявити патологічну рухливість. За наявності пухлини визначають її розміри, консистенцію, характер поверхні. Пальпація інфільтрату дозволяє визначити поширення запального процесу, наявність флуктуації. Рентгенологічні методи. Виділяють 3 групи методів нейрорентгенодіагностики: 1) звичайну рентгенографію (краніографія, спондилографія, томографія) і крупнокадрову рентгенографію; 2) контрастні методи, які базуються на введенні в порожнину органа чи судину повітря або контрастних речовин, що містять йод (пневмоенцефалографія, пневмовентрикулогра- фія, пневмоцистернографія, мієлографія, ангіографія); 3) комп'ютерну томографію (дозволяє отримати пошарове зображення структур головного мозку в аксіальній проекції). Електрофізіологічні методи. Електроенцефалогра- фія — реєстрація електричної активності біопотенціалів головного мозку. Реоенцефалографія дозволяє досліджувати церебральну гемо- динаміку при ураженні судин головного мозку. Метод базується на реєстрації зміни електричного опору тканин мозку, зумовлених пульсовим коливанням крові. Електроміографія дозволяє шляхом реєстрації електропотенціалів м'язів виявити порушення нервово-м'язової системи. Ультразвукові методи. Застосовують допплєрографію. Радіоізотопні методи. Проводять позитронно-емісійнутомографію, енцефалосцинтиграфію, енцефалоангіосцинтиграфію- Ядерно-магнітно-резонансні методи (ЯМР-томографія, ЯМР-спектрографія) дозволяють визначити об'єм і поширення пухлини мозку, виявити вогнищеві ішемічні його ураження- За допомогою спинномозкової пункції отримують спинномозкову рідину, визначають прохідність лікворних шляхів. Офтальмоскопія дає можливість виявити зміни очного дна, які часто зустрічаються при захворюваннях нервової системи. Вади розвитку ЦНС виникають у разі затримки закриття ембріональної нервової трубки, яке в нормі відбувається наприкінці 4-го тижня ембріонального розвитку, рідше — в разі передчасного закриття цієї трубки. Черепно-мозкова грижа зустрічається віз 4000 — 8000 новонароджених. Це вада розвитку, при якій через дефекти в кістках черепа випадають оболони мозку (менінгоцеле та гідроменінго- целе), а іноді і його тканина (енцефалоцеле). Розрізняють задні (потиличні) та передні (лобові) грижі. У хворого виявляють пухлиноподібне неболюче утворення. Шкіра над ним не змінена. При передній грижі очі розміщені широко, перенісся сплюснуте, спостерігається косоокість. Це утворення має м'якоеластичну консистенцію, іноді визначається флуктуація. Під час крику пухлина стає напруженою. Інколи визначаються краї кісткового дефекту черепа. Лікування оперативне. Синотія з агнатією — зрощення вушних раковин своїми нижніми кінцями та відсутність нижньої щелепи. Закриття одного чи багатьох черепно-мозкових швів призводить до деформації черепа (мікро- та оксицефалії) та порушення функцій головного мозку головним чином унаслідок гідроцефалії (підвищення тиску ліквору в мозку та черепі). Щілина верхньої губи зустрічається в 1 із 1000 дітей, частіше у хлопчиків. Може поєднуватися зі щілиною піднебіння. Розрізняють однобічну і двобічну, а також часткову та повну щілину верхньої губи. Часткова щілина характеризується незарощенням м'яких тканин, повна — ураженням скелета верхньої щелепи, викривленням носової перегородки і сплющенням крила носа (унаслідок порушення їх формування). Через цю ваду діти погано ссуть молоко. Спостерігаються порушення дихання, запалення дихальних шляхів. Оперативне втручання виконують у перші тижні життя (до 3 міс). Після операції дитину годують із ложечки, шви знімають на 7-му добу.
Щілина піднебіння зустрічається в1з 1000—1200 новонароджених. Розрізняють одно- і двобічні, повні і неповні щілини Повна щілина поширюється як на тверде, так і на м'яке піднебіння, характеризується незароіценням альвеолярного відростка верхньої щелепи; неповна не доходить до переднього краю щелепи (обмежується або лише м'яким піднебінням, або м'яким та частиною твердого, або лише твердим). При двобічній повній щілині в центрі видно леміш і хоани. Верхня щелепа незарощена, м'яке піднебіння вкорочене і недорозвинене. Рідка їжа витікає через ніс, спостерігаються часті поперхування. У важких випадках дитину неможливо годувати. Порушується дихання, що сприяє інфікуванню дихальних шляхів. Аспірація молока спричинює пневмонію, середній отит. У дітей більш старшого віку гугнява мова. Уранопластику виконують у віці 4 — 6 років. Ортопедичне лікування щілини твердого піднебіння (обтура- торами), яке колись було поширене, зараз застосовується в поодиноких випадках у дорослих. У разі поєднання щілини губи та піднебіння хворого оперують у 2 етапи: у ранньому віці оперують лише щілину губи, дефект піднебіння закривають у 3 —6 років. Іноді оперують одно- моментно, але не раніше 2-го року від народження. Коротка вуздечка язика — утворення складки слизової оболонки, яка фіксує язик різко наперед, іноді до зубів. Під час смоктання чути прицмокування язиком. У новонароджених порушується смоктання. У подальшому виникають дефекти мови. Лікування оперативне. Атерома — пухлиноподібне утворення м'яких тканин голови. Локалізується у волосистій її частині. Часто бувають множинними. При малих розмірах атерома кругла, може витягнутися в довжину. Атероми нагноюються. Може утворитися нориця. Лікування оперативне (видалення пухлини з капсулою). Серед справжніх пухлин м'яких покривів черепа розрізняють доброякісні (фіброма, нейрофіброма, ліпома, ангіома, дермоїд, лімфангіома) і злоякісні (рак, саркома) пухлини. Нейрофіброма - невелика щільна сполучнотканинна пухлина, багата кровоносними і лімфатичними судинами. Вона походить з периневральної й ендоневральної тканин. Може бути одиничною чи множинною. Лікування оперативне. Ліпома найчастіше буває природженою. Типова локалізація — передньобічна частина лоба. Лікування оперативне. Гемангіома — судинна пухлина, яка локалізується переважно на обличчі. Розрізняють 3 форми ангіом: проста (або поверхнева), печериста і розгалужена. Проста ангіома — це плоска червона пляма різної величини і форми, що розміщується на одній половині голови. Призначають електрокоагуляцію, кріодеструкцію, ін'єкції склеро- зивних речовин. Проводять також оперативне лікування. Печериста ангіома являє собою наповнені кров'ю окремі порожнини, які сполучаються між собою і з дрібними кровоносними судинами, із внутрішньочерепними судинами і венозними синусами. Лікування комбіноване. Розгалужена ангіома зустрічається у волосистій частині голови. Дермоїд — це природжена пухлина кулеподібної форми, неболюча. Стінка пухлини складається з усієї товщі шкіри. Лікування оперативне. Рак шкіри голови — це злоякісна пухлина, яка розвивається зі шкірного епітелію, епітелію сальних та потових залоз, волосяних цибулин. Базально-клітинний рак не уражує регіонарних лімфатичних вузлів. Клінічно проявляється плоскою чи кулеподібною пухлиною шкіри. Плоскоклітинний рак — це пухлина величиною до 4 — 5 см, поверхня якої має сірувато-скляний блиск. Лікування комплексне. Гігрома шиї — це переважно багатопорожнинна кіста або лімфома. Локалізується звичайно на шиї, хоча зустрічається також у пахвинній та пахвовій ділянках. Причина її виникнення — порушення розвитку лімфатичної системи. Спостерігається утворення замкнених багатокамерних лімфатичних мішків, заповнених жовтуватою чи навіть геморагічною серозною рідиною. Гігрома іноді досягає розмірів голови немовляти і може призвести до асфіксії. Лікування оперативне (видалення гігроми). У разі поширення її на обличчя або в грудну клітку видаляють основну частину гігроми, а інші — розтинають, запобігаючи накопиченню рідини та стисненню органів. Ушкодження м'яких тканин голови і кісток черепа можуть бути закритими (забій, крововилив) і відкритими (рани). Забій виникає при ударі твердим предметом. Він буває підшкірним (обмежений крововилив) і підапоневротичним (роЗМи. тий крововилив, який характеризується наявністю флуктуації) Крововилив під окістя черепа, який виникає під час пологів називається кефалгематомою. Вона розміщується в ділянці лобової або тім'яної кістки і має вигляд обмеженого еластичного утворення з вираженою флуктуацією. Протягом перших днів після пологів гематома трохи збільшується, потім поступово розсмоктується. Лікування кефалгематом консервативне. Застосовують стисні пов'язки. На 3—5-й день виконують пункцію гематоми. Рани м'яких тканин голови бувають різної форми і розмірів залежно від характеру травми: різані, рубані, колоті, забиті, вогнепальні та ін. Рани можуть бути проникними (при ушкодженні кісток черепа і твердої мозкової оболони) і непроникними. При дії ріжучих предметів або інструментів утворюються різані рани з рівними гладенькими краями, які сильно кровоточать. Може бути ушкоджена лише шкіра або рана проникає через сухожилковий шолом до кістки. Колоті рани можуть мати глибокий канал, який доходить до кістки. При таких ранах обов'язково проводять рентгенологічне дослідження. Скальповані рани характеризуються вираженою кровотечею, проте сухожилковий шолом не травмується. Вогнепальні рани черепа і головного мозку поділяють на З групи: рани м'яких тканин (без ушкодження кістки); непроникні рани черепа (екстрадуральні) — перелом кістки без ушкодження твердої мозкової оболони; проникні поранення черепа і головного мозку з ушкодженням кістки, мозкових оболон і речовини мозку. Фельдшер проводить туалет рани м'яких тканин голови, накладає асептичну пов'язку, з метою гемостазу — стисну. Хворого необхідно госпіталізувати, виконавши транспортну іммобілізацію. У стаціонарі проводять рентгенографію черепа. Перед операцією потрібно широко вибрити волосся навколо рани, продезінфікувати шкіру. Під місцевою інфільтраційною анестезією рану розширюють гачками та оглядають її. Видаляють сторонні тіла, вирізують краї і дно рани до кістки (із розсіченням сухожилкового шолому). За відсутності ушкодження кісток накладають шви. Інфіковані рани зашивати не слід. Переломи кісток черепа. Розрізняють переломи склепіння та основи черепа. Переломи склепіння черепа виникають унаслідок сильних ударів, які супроводжуються стисненням і розривом кісток черепа. Діагностика закритого перелому часто важка. Діагноз встановлюють за наявності деформації черепа, втиснень чи виступів, рухливості і крепітації кісткових відламків. При відкритому переломі діагноз уточнюють під час первинної хірургічної обробки рани (зондувати рану не можна). При закритих переломах хворого транспортують у травматологічне відділення, наклавши на місце перелому міхур з льодом та виконавши транспортну іммобілізацію. При відкритому переломі фельдшер повинен провести туалет рани, накласти асептичну пов'язку і транспортувати хворого в травматологічний стаціонар. Якщо в рану випадає речовина мозку, потрібно накласти пов'язку, змочену теплим розчином антисептика (фурациліну). При переломі передньої мозкової ямки основи черепа виникають тріщини, які поширюються на орбіту і кістки носа. При переломі середньої мозкової ямки ці тріщини поширюються на піраміду скроневої кістки і ділянку слухового ходу, а при переломі задньої мозкової ямки — на великий потиличний отвір. Такі переломи супроводжуються забоєм головного мозку, тому їх клініка залежить від важкості черепно-мозкової травми. Характерні лікворея з носа і вуха, крововиливи в параорбітальну клітковину (симптом окулярів) і кон'юнктиву очного яблука, екзофтальм. Унаслідок розриву і стиснення черепних нервів з'являються симптоми, характерні для ушкодження лицевого, слухового та інших нервів. Перша медична допомога полягає в туалеті рани, накладанні асептичної пов'язки, тампонаді зовнішнього слухового ходу і носового ходу стерильною турундою (не закапуючи при цьому розчини антисептиків). Після виконання транспортної іммобілізації хворого направляють в нейрохірургічне відділення. У нейрохірургічному відділенні проводять первинну хірургічну обробку рани, декомпресійну трепанацію черепа, дегідратаційну терапію, антибіотикотерапію. Хворі потребують зондового харчування. Потрібно слідкувати за функцією кишечнику і сечового міхура. При ушкодженні склепіння черепа (без ушкодження речовини головного мозку) призначають дегідратаційну терапію, виконують спинномозкову пункцію.
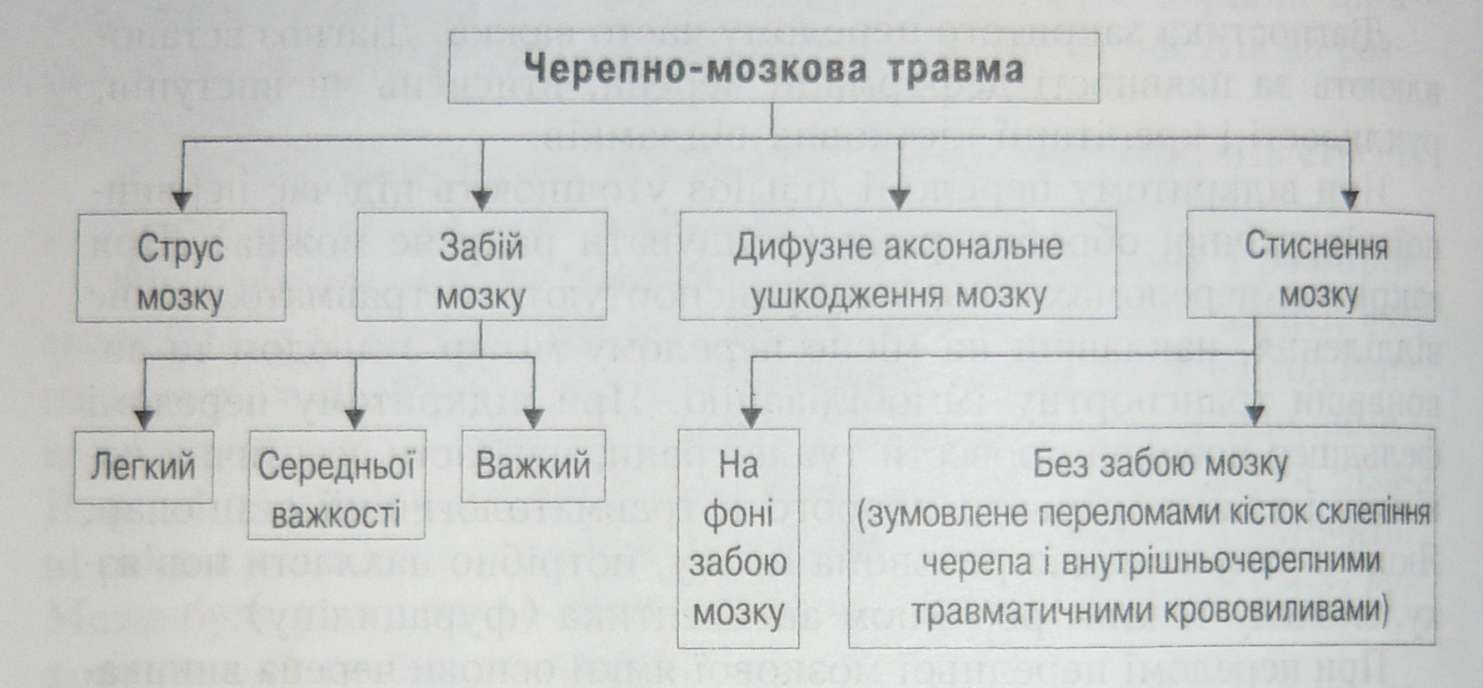
Схема 5. Черепно-мозкова травма Черепно-мозкова травма може супроводжуватися гіпер- чи гіпотензивним лікворним синдромом. Гіпертензивний лікворний синдром розвивається при підвищенні лікворного тиску вище за 200 мм вод. ст. Характеризується дифузним головним болем розпирального характеру, який посилюється вранці, іррадіює в очні яблука і скроні. Гіпотензивний лікворний синдром виникає при зниженні лікворного тиску до 100 мм вод. ст. і нижче. Характеризується посиленням головного болю і погіршенням самопочуття під час зміни положення тіла хворого (з горизонтального на вертикальне). Головний біль зменшується, якщо голова опущена. Черепно-мозкова травма супроводжується: 1)загальномозковими симптомами (головний біль, нудота, блювання, запаморочення, шум у вухах, відчуття жару в голові, порушення свідомості, ретро- й антероградна амнезія, порушення сну); 2)вогнищевою симптоматикою (ураження черепних нервів - парези, паралічі, порушення зору і слуху тощо); 3)менінгеальними симптомами (головний біль, блювання, ригідність потиличних м'язів, позитивні симптоми Керніга і Бруд- зінського); 4)стовбуровими симптомами (порушення терморегуляції і метаболізму, відсутність реакції зіниць на світло, рогівкового, кон'юнктивального і глоткового рефлексів). Струс головного мозку виникає при ударі будь-яким предметом по голові. Зміни в ЦНС мають оборотний характер. Порушуються процеси збудження і гальмування в корі, підкірці і стовбурі мозку, пригнічується функція ретикулярної формації. Порушується судинний тонус, унаслідок чого спостерігається спазм або розширення судин. Збільшується проникність судинної стінки, розвивається набряк мозкової тканини. У клінічному перебігу струсу головного мозку виділяють 3 періоди: І— непритомний стан, що триває залежно від важкості травми від кількох секунд до 10 — 30 хв. ІІ— стан загальмованості — хворий в'ялий, загальмований. ІІІ— період невротичних явищ — хворі емоційно неврівно- важені, швидко втомлюються; знижується працездатність, погіршуються сон і пам'ять, виражені вазомоторні явища (пітливість, мерзлякуватість, лабільність пульсу і АТ). Зразу ж після травми з'являються головний біль, нудота, блювання, запаморочення. Спостерігаються припливи крові до голови, підвищена пітливість. Характерна ретро- й антероградна амнезія. Під час об'єктивного обстеження хворого виявляють горизонтальний дрібнорозмашистий ністагм, в'ялу реакцію зіниць на світло, зниження черепних рефлексів, однобічну згладженість носо- губної складки, незначну асиметрію сухожилкових рефлексів. Неврологічні симптоми дуже динамічні. Тиск спинномозкової рідини в 60 % випадків нормальний. У ЗО % випадків розвивається гіпертензивний лікворний синдром, а в 10 % — гіпотензивний. Фельдшер на місці події повинен надати хворому горизонтального положення з піднятою головою, розстібнути одяг. При блюванні голову хворого треба повернути набік, потім звільнити верхні дихальні шляхи від слизу і блювотних мас. За наявності рани на голові накладають асептичну пов'язку, якщо рана кровоточить, потрібно через пов'язку притиснути рану до кістки рукою (до припинення кровотечі). У неврологічне відділення транспортують хворих, в яких рана не потребує первинної хірургічної обробки. Інших хворих транспортують у нейрохірургічне відділення. У стаціонарі обов'язково проводять рентгенографію черепа. Призначають постільний режим (від 3 до 14 днів). Хворому не рекомендується писати і читати, дивитися телепередачі. Рекомендується тривалий сон (10—13 год на добу). Медична сестра за призначенням лікаря виконує оксигенотерапію, гіпербароок- сигенацію. Хворим уводять ненаркотичні анальгетики, нейролептики, гангліоблокатори. З метою нормалізації метаболічних і нейродинамічних процесів призначають вітаміни групи В, аскорбінову кислоту, прозерин, галантамін, один із препаратів ноо- тропного ряду (пірацетам, аміналон, фенібут, церебролізин, він- калін, білобіл). Показані вазоактивні препарати (кавінтон — по 2 —4 мл, ку- рантил — по 2 мл, актовегін — по 5 —10 мл та ін.). При гіпертензивному лікворному синдромі вводять 40 % розчин глюкози, 25 % розчин магнію сульфату, діуретики (манітол, лазикс, діакарб). При гіпотензивному синдромі вводять 5—10 % розчин глюкози, ізотонічний розчин натрію хлориду, реополі- глюкін. На 3 —5-й день після травми, якщо симптоми посилюються, виконують спинномозкову пункцію. Медсестра повинна підготувати набір інструментів і асистувати лікареві під час цієї маніпуляції. Забій головного мозку характеризується наявністю функціональних порушень, морфологічних змін у тканині головного мозку. Макроскопічно вогнище ушкодження являє собою ділянку мозку, просочену кров'ю. Ушкодження може бути як на місці удару, так і на протилежному боці. На перший план виступав груба місцева симптоматика, яка залежить від локалізації зони ушкодження. Ступінь важкості забою головного мозку характеризується глибиною порушень свідомості (глибиною коми) і тривалістю непритомності. Легкий забій головного мозку характеризується нетривалою непритомністю. Загальномозкові симптоми спостерігаються протягом 2 — 3 днів. Вогнищеві симптоми (незначні порушення координації рухів, вестибулярні розлади) хоч і не різко виражені, та досить стійкі. Переломи кісток черепа та субарахноїдальні крововиливи, які спостерігаються в цих випадках, є безсумнівними ознаками забою головного мозку. Під час комп'ютерної томографії виявляють вогнища зниженої щільності мозкової речовини. Забій середньої важкості характеризується тривалою непритомністю (до 4 — 6 год), вираженими загальномозковими і вогнищевими симптомами, порушенням функцій великого мозку, стовбуровими розладами. Спостерігаються переломи кісток склепіння та основи черепа. Комп'ютерна томографія дозволяє виявити вогнища підвищеної чи гетерогенної щільності мозкової речовини. При важкому забої головного мозку спостерігаються глибока кома (триває від 1 доби до кількох тижнів), виражені стовбурові симптоми і порушення функцій життєво важливих органів, порушення терморегуляції, метаболічні розлади, грубі вогнищеві симптоми. Характерні парези і паралічі, випадання функцій окремих нервів. Виражені менінгеальні симптоми. Можливий парез сфінктерів. Під час комп'ютерної томографії виявляють численні вогнища ушкодження мозкової речовини, крововиливи в шлуночки та стовбур мозку. При легкому забої головного мозку невідкладна допомога, лікування і догляд за хворим такі самі, як і при струсі головного мозку. У важких випадках необхідно нормалізувати дихання, серцеву діяльність, температуру тіла. У разі порушення дихання проводять заходи, спрямовані на стабілізацію спонтанного дихання, ШВЛ. Необхідно відновити прохідність дихальних шляхів. У разі западання язика фіксують нижню щелепу, підтягують і фіксують язик язикотримачем. За неефективності цих заходів показані інтубація і трахеостомія. Медсестра повинна підготувати лікареві набори для інтубації і трахеостомії, забезпечити догляд за трахеостомою. Вона також повинна навчити хворого виконувати дихальну гімнастику. Медсестра проводить дренування дихальних шляхів і масаж грудної клітки. Хворому призначають серцеві глікозиди, нейролептики, ганг- ліоблокатори, жарознижувальні засоби. Проводять корекцію метаболічного ацидозу (уводять 4 % розчин натрію гідрокарбонату) і водно-електролітного балансу. Призначають дегідратаційну терапію. Для нормалізації сечовидільної функції вводять гідрокортизон, для стабілізації АТ — спазмолітики. Призначають препарати, які поліпшують мікроциркуляцію. Медсестра асистує лікареві під час проведення паранефраль- ної блокади. Вона також здійснює зондове харчування хворого через тонкий шлунковий зонд, який уводять через ніздрю і залишають у шлунку протягом 1—2 діб. Потім цей зонд уводять через другу ніздрю. Харчування через рот дозволяється тільки після відновлення акту ковтання. Рекомендується також парентеральне харчування. За показаннями проводять хірургічне лікування (видалення контузійного вогнища). Дифузні аксональні ушкодження головного мозку зустрічаються переважно в осіб молодого віку (при дорожньо-транспортних пригодах). Клінічні ознаки подібні до тих, що спостерігаються при важкому забої головного мозку. Однак, на відміну від останніх, під час комп'ютерної томографії виявляють мінімальні структурні зміни речовини мозку — невеликі крововиливи в підкіркові структури. Стиснення головного мозку розвивається в момент травми або в посттравматичний період. Воно відбувається внаслідок стиснення речовини головного мозку кістковими відламками або гематомами. Стиснення головного мозку супроводжується поглибленням порушень свідомості, а також посиленням загальномозкових (головний біль, нудота, блювання, брадикардія), вогнищевих (мід- ріаз, геміпарез, вогнищеві судоми) та стовбурових симптомів. Гематоми можуть бути епідуральними, субдуральними і суб- арахноїдальними. Епідуральна гематома виникає між твердою мозковою оболоною і кістками черепа. Після травми спостерігаються непритомність, ознаки струсу головного мозку. Потім хворий притомніє (так званий світлий проміжок). Розвиваються монопа- рези, іноді геміпарези. Розширюється зіниця на боці ураження. Під час спинномозкової пункції отримують спинномозкову ріДй~ ну янтарно-жовтого кольору, але без еритроцитів. Субдуральна гематома утворюється між твердою і павутинною оболонами. Вона збільшується в розмірі, здавлює м зок, зміщує його. Довгастий мозок вклинюється у великий пот личний отвір. Розвивається менінгеальний синдром з дисоціаш менінгеальних симптомів (відсутній симптом Керніга при вира- женій ригідності м'язів потилиці). Спостерігаються джексонів- ські епілептичні напади, розширення зіниці на боці ураження. У лікворі виявляють кров. Субарахноїдальна гематома проявляється різким (кинджальним) головним болем, психомоторним збудженням. Світлий проміжок відсутній, швидко наростають менінгеальні симптоми. Ліквор кров'янистий, кольору м'ясних помиїв. Діагностика ґрунтується на даних електроенцефалографії, ангіографії і особливо комп'ютерної томографії. Лікування гематом оперативне. Згідно з наказом МОЗ України № 295 від 24.11.1994 р. "Про заходи щодо поліпшення організації та підвищення якості нейрохірургічної допомоги населенню України", усі хворі з гострою черепно-мозковою травмою незалежно від її важкості підлягають обстеженню в якнайкраще оснащених нейрохірургічних стаціонарах. Після обстеження вирішується питання про подальше місце лікування потерпілих (у неврологічному відділенні чи нейрохірургічному стаціонарі). Результати лікування хворих з важкими черепно-мозковими травмами залежать від своєчасності надання медичної допомоги на догоспітальному етапі і своєчасності госпіталізації хворих до спеціалізованих нейрохірургічних закладів. На догоспітальному етапі найважливішим завданням є негайна госпіталізація потерпілого. Транспортування потерпілих нерідко здійснюють особи, які не мають елементарної медичної підготовки. Так, у 1995 — 1996 рр. на догоспітальному етапі загинуло 7 осіб із 1000 потерпілих (середні європейські показники 3—4). Основними причинами смерті хворих були несумісні із життям ушкодження головного мозку, а також травматичний шок. Суттєве значення має якість надання медичної допомоги на місці події. Першочергові заходи — це забезпечення прохідності верхніх дихальних шляхів, припинення зовнішньої кровотечі, іммобілізація, уведення знеболювальних препаратів. Розрізняють ранні і пізні ускладнення черепно-моз- кової травми. До ранніх ускладнень відносять травматичний менінгіт, менінгоенцефаліт, абсцес, травматичні пролапс і протру зію мозку, внутрішньочерепні і внутрішньомозкові кровотечі; до пізніх — травматичний арахноїдит або арахноенцефаліт, паркінсонізм, оклюзійну гідроцефалію, епілепсію, неврози. Травматичний менінгіт, переважно гнійний, є важким і частим ускладненням проникних поранень черепа і головного мозку. Його розвиток нерідко зумовлений несвоєчасною і недостатньо радикальною хірургічною обробкою рани. Менінгіт може спричинити бактеріальна мікрофлора, частіше кокова, рідше — анаеробна або змішана. Клінічна симптоматологія, зміни спинномозкової рідини, перебіг і лікування такі самі, як і при вторинному гнійному менінгіті. Енцефаліт частіше виникає як ускладнення осколкового поранення. Запальний процес при енцефаліті поширюється і на мозкові оболони. Виникнення енцефаліту і важкість його перебігу залежать від термінів хірургічної обробки рани головного мозку. Запальний процес поширюється за ходом ранового каналу (приблизно через 1 — 2 тиж після поранення). При закритій черепно-мозковій травмі запальний процес розвивається в розтрощеній ділянці мозку внаслідок поширення (гематогенним і лімфогенним шляхом) інфекції гнійних вогнищ (хронічний тонзиліт, гайморит, фарингіт, отит, гепатохолецистит та ін.). Абсцес головного мозку виникає в гострий період закритої черепно-мозкової травми за наявності вхідних воріт інфекції (наприклад, при переломі основи черепа). Пізній абсцес головного мозку спостерігається частіше, ніж ранній. Він виникає найчастіше через 1 — 1,5 міс після травми. Пізній абсцес, якщо він розвивається повільно, клінічно важко відрізнити від посттравматичної кісти мозку. Остання вирізняється більш м'яким перебігом і відсутністю чітких проявів інфекційного процесу (немає змін у крові і спинномозковій рідині, температура тіла не підвищується). Симптоми внутрішньочерепної гіпертензії за наявності кісти мозку можуть бути більш вираженими, ніж при абсцесі. Пролапс (вибухання) і протрузія (витікання) головного мозку через дефект черепа при проникному пораненні і незначна нетривала лікворея (витікання спинномозкової рідини) можуть мати позитивні наслідки. При протрузії з рани виділяється розтрощений інфікований мозковий детрит, а в разі пролапсу мозок, що вибухає в дефект черепа, ізолює від інфекції субарахноїдальний простір. Проте в разі прогресування інфекційного процесу в рані, розвитку енцефаліту, абсцесу та інших ускладнень пролапс і протрузія головного мозку можуть наростати. Травматичний арахноїдит і арахноенцефаліт розвиваються у важких випадках. Нерідко запальний процес поширюється на поверхневі відділи кори. Розвивається енцефаліт. Відбувається зрощення павутинної оболони із судинною і твердою мозковими оболонами, розширюються субарахноїдальні щілини. Зрощення утруднюють лікворообіг у субарахноїдальному просторі. Утворюються арах- ноїдальні кістоїдні порожнини. Хронічний продуктивний арахноїдит поширюється по латеральній і особливо по нижній поверхні головного мозку. Клінічно арахноїдит проявляється постійним дифузним головним болем. Ліквороциркуляція порушується рідко. Епілепсія є пізнім посттравматичним ускладненням. Епілептичні напади виникають на фоні локальної і стійкої загальномоз- кової симптоматики. Посттравматична епілепсія найчастіше розвивається при ушкодженні рухової зони кори або прилеглих до неї відділів. У деяких випадках, коли виникають крововиливи в підкіркові вузли, може розвиватися паркінсонізм. Неврози, які спостерігаються після закритої черепно-мозкової травми, проявляються мінливістю настрою, схильністю до демонстративної поведінки й агравацією хворобливого стану (хворі намагаються бути в центрі уваги, нав'язливо розповідають про свої переживання). Пухлини головного мозку зустрічаються у близько 4 % хворих з органічними ураженнями нервової системи. Ці пухлини за частотою займають п'яте місце серед пухлин інших локалізацій, поступаючись пухлинам шлунка, матки, легень і стравоходу. Пухлини головного мозку розвиваються в будь-якому віці. Походження пухлин головного мозку остаточно не встановлено. Припускається, що вони розвиваються переважно з незрілих клітин. Рідше пухлини виникають із зрілих клітин. Розвитку пухлин головного мозку сприяють ендогенні та екзогенні фактори (гормональні впливи, інфекція, травми та ін.). Пухлини головного мозку можуть бути первинними і вторинними (метастатичними), доброякісними і злоякісними, одинич- ними і множинними. Розрізняють також позамозкові (екстрацеребральні) і внутрішньомозкові (інтрацеребральні) пухлини. Екстрацеребральні пухлини походять не із самої речовини головного мозку, а з прилеглих тканин (оболони мозку, судини, кістки черепа). За гістологічною структурою виділяють: гліоми (походять із глії), невриноми (пухлини черепних нервів), менінгіоми (пухлини оболон мозку), аденоми гіпофіза, метастатичні пухлини (рак, саркома) та ін. Серед пухлин головного мозку найчастіше зустрічається гліома. Ця пухлина походить із мозкової речовини. Зазвичай вона характеризується інфільтративним ростом. Розміри і консистенція її надзвичайно різноманітні. Гліозні пухлини можуть кістозно перероджуватись, інколи в них спостерігається відкладання вапна. Перебіг гліоми також різний. Пухлина може бути як доброякісною, так і злоякісною. За морфологічними особливостями виділяють кілька видів гліом. Найчастіше зустрічаються астроцитома, спонгіобластома і меду лоб ластома. Астроцитома складається зі зрілих клітин, локалізується у великих півкулях головного мозку і мозочка, має схильність до утворення кіст. Росте вона повільно і буває відносно доброякісною. Мультиформна спонгіобластома складається з малодиферен- ційованих гліозних клітин і належить до злоякісних пухлин. Меду лоб ластома складається з меду лоб ластів. Це настільки малодиференційовані клітини, що в них ще не має морфологічних ознак гліозних чи інших клітин. Будучи найменш зрілою, вона являє собою найзлоякіснішу пухлину гліомного ряду. Меду лобластома розвивається в дитячому віці виключно в мозочку. Менінгіома (арахноїдендотеліома) — пухлина, що розвивається з мозкових оболон. Вона складається з клітин ендотелію і сполучної тканини. Пухлина інкапсульована, доброякісна. Нерідко зумовлює зміни в кістках черепа в ділянці її розташування. Невринома розвивається із шару нейролемоцитів (шваннівської оболонки) нерва. У порожнині черепа, як правило, розміщується в ділянці мосто-мозочкового трикутника. Аденома гіпофіза буває трьох видів: еозинофільна, базофільна, хромофобна. Злоякісна аденома називається аденокарциномою. Вплив пухлин на головний мозок різноманітний. Деякі з них безпосередньо здавлюють головний мозок, зумовлюючи його деструкцію. До таких пухлин належать менінгіома, остеома та ін. Інші пухлини руйнують речовину мозку, замінюючи її своєю тканиною (гліома, метастази раку). Руйнування мозкової тканини зумовлює появу вогнищевих симптомів. Порушуються функції головного мозку в місці розташування пухлини. Окрім того, порушуються функції як прилеглих, так і віддалених відділів мозку. Причина цих функціональних розладів — порушення крово- і лікворообігу внаслідок росту пухлини, а також вплив на мозкову тканину продуктів патологічного обміну пухлини. Значну роль відіграє підвищення внутрішньочерепного тиску. У клініці пухлин головного мозку розрізняють три групи симптомів: загальні, або загальномозкові, вогнищеві і симптоми на віддалі (вторинно-вогнищеві). Комплекс загальномозкових симптомів, які виникають при пухлинах унаслідок підвищення внутрішньочерепного тиску, називається гіпертензивним синдромом. Гіпертензивний синдром при пухлинах мозку проявляється нападами судом. Вони можуть виникати при пухлинах різної локалізації (частіше при пухлинах скроневих і лобової часток). Зміни пульсу і дихання спостерігаються в пізніх стадіях пухлини. Розвиваються бради- чи тахікардія, або брадикардія змінюється на тахікардію і навпаки. Тиск спинномозкової рідини найчастіше буває підвищеним. При пухлинах, що порушують зв'язок між шлуночками, мозку і субарахноїдальним простором, він може знижуватися. Унаслідок підвищення внутрішньочерепного тиску плоскі кістки черепа стоншуються, пальцеві втиснення поглиблюються, шви черепа розходяться. Вогнищеві симптоми при пухлинах головного мозку залежать від локалізації пухлини. Вони надзвичайно різноманітні. При пухлинах лобових часток виникають розлади психіки. При пухлинах передцентральної звивини розвиваються джек- сонівські епілептичні напади. У міру росту пухлини до судомних нападів приєднується слабкість м'язів. Пухлини зацентральної звивини характеризуються сенсорними джексонівськими епілептичними нападами, до яких приєднуються розлади чутливості на протилежному від пухлини боці. Пухлини тім'яних часток характеризуються наявністю чутливих розладів. Для пухлин скроневих часток характерні епілептичні напади. Перебіг пухлин завжди прогресуючий, але швидкість наростання симптомів різна. Діагностика пухлин головного мозку включає: 1) встановлення пухлинного характеру процесу; 2) визначення локалізації пухлини (топічний діагноз); 3) визначення гістоструктури пухлини. Радикальним способом лікування пухлин головного мозку є оперативне їх видалення. Деякі пухлини не піддаються хірургічному лікуванню через їх локалізацію (пухлини мозкового стовбура, таламуса), інфільтративний ріст або рецидивування (меду- лобластома, множинні метастатичні пухлини). У таких випадках для зменшення внутрішньочерепного тиску показана декомпресійна трепанація. Останніми роками при пухлинах головного мозку все ширше застосовують хіміотерапію. Симптоматичне лікування пухлин головного мозку спрямоване на зменшення головного болю і зниження внутрішньочерепного тиску. Фурункули на лиці здебільшого локалізуються в ділянці верхньої губи, носа і підборіддя, карбункули — у ділянці верхньої губи і підборіддя. Фурункули і карбункули (особливо ті, що локалізуються на верхній губі) можуть мати важкий перебіг. Утворюється великий запальний інфільтрат, розвивається набряк тканин. Температура тіла висока. Можлива навіть непритомність. Одним з небезпечних ускладнень карбункулів і фурункулів, що локалізуються на лиці, є тромбофлебіт лицевих вен. У хворого підвищується температура тіла, спостерігаються озноб і марення. Запальний процес поширюється на ділянку ока, через венозні анастомози — на мозкові оболони і печеристий синус. При тромбозі печеристого синуса хворі скаржаться на сильний головний біль. Спостерігаються набряклість повік і випинання очних яблук. У важких випадках тромбоз може ускладнитися гнійним менінгітом. Поверхнева і глибока субфасціальна флегмона на лиці виникає як ускладнення гнійних захворювань і ушкоджень носової і ротової порожнин (зубів, щелеп, слинних залоз). Утворюється розлите болюче ущільнення, розвиваються гіперемія і набряк шкіри. У разі абсцедування визначається флуктуація. Захворювання супроводжується високою температурою тіла і лейкоцитозом. У лицевій ділянці бешиха спостерігається часто. Захворювання спричинює стрептокок, що проникає через рани, тріщини і садна шкіри. Воно починається гостро: з'являється озноб, температура тіла підвищується до 39 —40 °С. Хворі скаржаться на нудоту і головний біль. На шкірі лиця, здебільшого навколо носа, з'являється почервоніння з різко окресленими межами, яке поступово поширюється до волосистої частини голови. Найчастіше виникає еритематозна форма бешихи, рідше — бульозна і флегмонозна. Характерна схильність захворювання до рецидивів. Гостре запалення привушної залози (гострий паротит) виникає внаслідок інфікування її лімфогенним і гематогенним шляхом. Найчастіше інфекція проникає з ротової порожнини (при поганому догляді за зубами, каріозних зубах, стоматиті і недостатньому виділенні слини). Захворювання виникає у важкохворих у післяопераційний період і як ускладнення інфекційних захворювань (тифів, скарлатини, грипу та ін.). Клінічна картина характеризується появою болю і набряку в ділянці привушної залози, порушенням слиновиділення. Температура тіла підвищується до 39—40 °С. Відкривання рота і жування утруднені. У важких випадках запальний набряк поширюється на шию і лице. При нагноєнні визначається флуктуація, однак її може й не бути внаслідок значної інфільтрації залози. На початку захворювання рекомендуються зігрівальні компреси, полоскання порожнини рота 3 % розчином борної кислоти, перекису водню. Призначають антибіотики, сульфаніламідні препарати. У разі важкого перебігу і нагноєння роблять розрізи. Профілактика запалення привушної залози полягає в санації порожнини рота до операції і старанному догляді за нею в післяопераційний період (систематичні полоскання, змазування язика гліцерином, призначення вітамінів та ін.). Рани м'яких тканин лиця можуть бути забитими, різаними, колотими і рваними. Кожне з цих ушкоджень може поєднувати- ся з переломом кісток лицевого скелета, а при останніх двох видах ран утворюються дефекти м'яких тканин. Забиті рани лиця зустрічаються часто. Вони супроводжуються утворенням саден і гематом, поступово наростаючим набряком і сильним та тривалим болем. Рани часто забруднені. Там можуть міститися рентгенонеконтрастні сторонні тіла (наприклад, шматочки дерева, скла). Садна шкірних покривів лиця швидко епітелізуються, і сторонні тіла можуть деякий час нічим себе не проявляти. Іноді хворі забувають про отримане ушкодження, і тільки коли з'являються набряк та інфільтрація тканин, утворюються нориці з гнійними виділеннями, які тривало не загоюються, вони звертаються до лікаря. Наявність стороннього тіла є показанням до оперативного втручання. Забиті рани лиця можуть супроводжуватися струсом головного мозку, переломами кісток лицевого скелета, переломами кісток черепа. Рвані рани лиця в умовах мирного часу зустрічаються порівняно рідко, але звичайно супроводжуються значним ушкодженням м'яких тканин лиця. Рани дуже болючі, мають неправильну форму, нерівні краї, сильно кровоточать, зіяють. До цього виду ушкоджень можна віднести і рани від укусів зубами, які супроводжуються, як правило, утворенням значних дефектів нижньої і верхньої губи, кінчика і крила носа, вушної раковини. До кусаних ран відносять і ушкодження слизової оболонки ротової порожнини і язика. Ці рани дуже болючі, можуть нагноюватись і ускладнюватись утворенням абсцесів і флегмон. Різані рани лиця зустрічаються порівняно рідко. Вони сильно кровоточать, зіяють, не дуже болючі. До найбільш серйозних ушкоджень відносять різані рани кінчика носа, вушної раковини, привушної залози (з ушкодженням її паренхіми та головної вивідної протоки чи лицевого нерва). До ранніх ускладнень ушкоджень м'яких тканин лиця слід віднести сильну кровотечу, шок і асфіксію внаслідок гострого набряку тканин дна ротової порожнини та кореня язика; до пізніх — нагноєння ран з утворенням абсцесів і флегмон, у тому числі анаеробних. Перша медична допомога хворим з ушкодженнями м'яких тканин лиця включає припинення кровотечі, профілактику асфіксії і шоку. Кровотечу часто вдається спинити за допомогою тугої пов'язки чи шляхом тампонади рани. Якщо кровоточить велика судина, слід накласти кровоспиннии затискач чи перев'язати її. При кровотечі з язика треба підтягнути його вперед: кровотеча при цьому звичайно припиняється чи помітно сповільнюється. Потім потрібно звільнити ротову порожнину від згустків крові і накласти шви на рану. Стенотична форма асфіксії (стиснення трахеї) може розвиватися при ушкодженнях м'яких тканин дна рота, коли набряк чи гематома поширюється на шию. У таких випадках негайно проводять трахеостомію. Хворі потребують термінової госпіталізації. З метою профілактики шоку вводять болезаспокійливі засоби, спиняють кровотечу. Ранову поверхню покривають асептичною пов'язкою, уводять протиправцеву сироватку та анатоксин, після чого хворого направляють до хірурга для первинної хірургічної обробки рани і накладання швів. За необхідності виконують пластичні операції. Показання до госпіталізації: поєднані ушкодження головного мозку, переломи кісток черепа і лицевого скелета, кровотеча з великих судин, ушкодження привушної залози та її головної вивідної протоки, рани кінчика і крил носа, вушних раковин і губ, порушення анатомічної цілості лицевого нерва, нагноєння гематом з утворенням флегмон. Частота ушкоджень лицевих кісток в умовах мирного часу останніми роками постійно зростає. Зазвичай це побутові травми. Переломи нижньої щелепи складають більше половини усіх ушкоджень тканин щелепно-лицевої ділянки. Розрізняють переломи тіла, підборідного відділу, кута, гілки та альвеолярної частини щелепи. Вони можуть бути одиничними, подвійними, множинними та осколковими, зі зміщенням і без зміщення відламків. Переломи нижньої щелепи бувають одно- чи двобічними. Хворі скаржаться на порушення функції жування та розлади мовлення, біль, рідше — на утруднене ковтання. Під час обстеження хворого нижню щелепу охоплюють знизу пальцями правої руки, при цьому великий палець треба помістити на правий кут щелепи, а вказівний — на лівий. При зближенні пальців (стисненні щелепи) виникає біль у місці перелому. Потім вказівний палець розміщують на жувальній поверхні зубів, а великим пальцем охоплюють основу нижньої щелепи. Легкі рухи руки супроводжуються крепітацією, визначається рухливість відламків. Так визначають локалізацію перелому кісток. Вказівними пальцями чи мізинцями, введеними в зовнішній слуховий хід хворого, перевіряють синхронність рухів головок щелепи. Відставання однієї з них свідчить про перелом у ділянці виросткового відростка. Якщо під час пальпації виявляють "по- рожню" суглобову западину, то це свідчить про перелом у ділянці шийки нижньої щелепи, ускладнений вивихом її головки. До ранніх ускладнень переломів нижньої щелепи відносять травматичні контрактури. Двобічні переломи підборідного відділу щелепи можуть ускладнюватися западанням язика й асфіксією. При ушкодженнях судинно-нервового пучка можливі кровотеча та сильний біль. У подальшому можуть розвиватися травматичний остеомієліт, на- вколощелепні флегмони. Можливі такі ускладнення, як неправильне зрощення кісткових відламків, утворення несправжнього суглоба, формування стійкої рубцевої контрактури. Перша медична допомога включає припинення кровотечі, знеболювання, профілактику асфіксії, транспортну іммобілізацію щелепи. Асфіксія розвивається при переломі підборідного відділу нижньої щелепи, коли западає язик. При вогнепальних ушкодженнях цієї ділянки слід прошити язик, відступивши на 2 см від його кінчика. Потім треба підтягнути язик уперед міцною лігатурою, прикріпивши її до раніше накладеної підборідної пра- щоподібної пов'язки чи до шиї. Видаливши згустки крові, вибиті зуби і сторонні тіла з ротової порожнини, можна запобігти обтураційній асфіксії. Якщо вхід до гортані закритий клаптем м'яких тканин, то розвивається клапанна асфіксія. Підшивання клаптя виключає цю загрозу. Аспіраційна форма асфіксії розвивається в разі затікання крові чи блювотних мас у дихальні шляхи. У разі загрози асфіксії необхідно терміново госпіталізувати хворих. Транспортують їх обов'язково в положенні обличчям униз. Лікування хворих, як правило, стаціонарне. Протягом 10- 14 днів хворий повинен носити шини. У цей період велику увагу слід приділяти туалету ротової порожнини. Через 1 тиж можна дозволити під час приймання їжі знімати гумову міжщелепну тягу із зачіпних петель шин. Через 2 тиж шини можна зняти. Переломи виличної кістки та виличної дуги зустрічаються досить часто. При переломах виличної кістки хворі скаржаться на втрату чутливості шкіри в підочноямковій ділянці, виникнення "сходинки" в ділянці нижньоочноямкового краю, крововилив у склеру, гематому повік. Перелом виличної дуги супроводжується деформацією обличчя, порушенням функції нижньої щелепи (хворий не може відкрити рот). Перкуторно визначається звук "розбитого горщика" (симптом Малевича). У разі ушкодження передньої стінки гайморової пазухи та розриву її слизової оболонки з відповідної половини носа з'являються кров'янисті виділення. Можливі такі ускладнення: травматичні гайморити та неврити підочноямкового нерва, диплопія, стійка контрактура нижньої щелепи. Хворого направляють до стоматолога для оперативного вправляння відламків (амбулаторно чи в стаціонарі). Переломи кісток носа зустрічаються рідко і супроводжуються бічним чи передньозаднім зміщенням. Характеризуються сильною, але нетривалою кровотечею, порушеннями дихання, утворенням гематом повік (симптом окулярів). При вбитих переломах кісток носа можливий прорив (перфорація) передньої черепної ямки чи лікворея; у таких хворих спостерігається "укорочення" спинки носа. При усіх переломах кісток носа пальпаторно виявляють крепітацію. При свіжих переломах (до розвитку набряку) діагноз не становить труднощів. Усі переломи кісток носа є відкритими. Перелом кісток носа може ускладнитися сильною кровотечею (дуже рідко — профузною). Для її припинення проводять передню (в окремих випадках задню) тампонаду. При вбитих переломах кісток носа тампонада верхнього носового ходу протипоказана, оскільки можливе висхідне інфікування та менінгеальні ускладнення. Переломи верхньої щелепи зустрічаються рідко, але останніми роками їх частота значно зросла у зв'язку зі збільшенням дорожньо-транспортного травматизму. Можливі такі варіанти ушкодження верхньої щелепи: 1)частковий перелом чи повний відрив альвеолярного відростка щелепи; 2)перелом на місці з'єднання щелепи з лобовою та виличною кістками; 3)перелом через корінь носа, очну ямку і виличну дугу. Клінічна картина кожного з них видів перелому різна. Усі хворі Дата добавления: 2015-12-15 | Просмотры: 1099 | Нарушение авторских прав |