|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Ушкодження і гострі захворювання органів черевної порожниниПлан 1.Гострий живіт. Перитоніт. 2.Запальні захворювання органів черевної порожнини: гострий апендицит, гострий холецистит, гострий панкреатит. 3.Кишкова непрохідність. 4.Проривна виразка шлунка і дванадцятипалої кишки. 5.Кровоточиві гастродуоденальні виразки. 6.Закриті і відкриті ушкодження черевної порожнини. їх класифікація, клінічні ознаки і діагностика. Гострий живіт — це симптомокомплекс, розвиток якого зумовлений подразненням або запаленням очеревини. Його спричинюють травматичні ушкодження порожнистих чи паренхіматозних органів, запальний процес в очеревині (у разі проникнення мікробів у черевну порожнину гематогенним або лімфогенним шляхом). Гострий живіт характеризується різким болем у животі, значним напруженням м'язів передньої черевної стінки ("дошкопо- дібний" живіт), симптомами подразнення очеревини (симптом Щоткіна—Блюмберга), диспептичними явищами. З'являються сухість у роті, тахікардія. Підвищується температура тіла. У крові виявляють нейтрофільний лейкоцитоз зі зсувом лейкоцитарної формули вліво, збільшення ШОЕ. Хворого потрібно негайно госпіталізувати. Транспортують його на носилках. Фельдшер повинен пам'ятати, що хворому не можна пити. Забороняється ставити очисні клізми, застосовувати грілки, уводити наркотичні і ненаркотичні анальгетики, антибіотики. Перитоніт — запалення очеревини. Це одне з найважчих ускладнень багатьох захворювань і ушкоджень органів черевної порожнини. Класифікація: I. За етіологією: апендикулярний; хо лецистопанкреатичний; проривний; травматичний; післяопераційний; гінекологічний. II. За поширеністю: А. Місцевий: а)обмежений (абсцес, інфільтрат); б)необмежений (процес локалізується в одній з кишень черевноїпорожнини). Б. Поширений: а) дифузний — запальний процес охоплює менше ніж 2 поверхи черевної порожнини; б)розлитий — процес охоплює більше ніж 2 поверхи черевної порожнини; в)загальний — тотальне запалення всього серозного покриву органів і стінок черевної порожнини. III. За характером ексудату: серозний, гнійний, жовчний і геморагічний перитоніт. У перші 24 год (реактивна стадія) максимально виражені місцеві симптоми: різкий біль і напруження м'язів живота. Пульс частий (до 120 за 1 хв). Підвищуються АТ і температура тіла (до 38 °С), розвивається тахіпное. Токсична стадія триває 24 — 72 год. Спостерігається блювання. Риси обличчя загострюються. Втягуються щоки, западають очі. Шкіра стає блідою, виникає ейфорія. Пульс частий (до 130 за 1 хв). Температура тіла знижується. Наростає здуття живота, зникає перистальтика кишок. У крові виявляють нейтрофільний лейкоцитоз. У термінальній стадії, яка настає через 72 год, загальний стан хворого різко погіршується. Блювотні маси мають каловий запах. Свідомість хворого сплутана, іноді розвивається інтоксикаційний делірій. Шкіра дуже бліда ("обличчя Гіппократа"). Виражені розлади дихання і серцево-судинної діяльності. Температура тіла значно знижена. Живіт здутий, болючий. Перистальтика кишок відсутня. Лікування перитоніту включає: 1.Хірургічне втручання — лапаротомія, видалення або ізоляція джерела перитоніту. Проводять інтра- і післяопераційну санацію черевної порожнини і декомпресію тонкої кишки; II. Загальне лікування: масивна антибіотикотерапія; медикаментозна корекція порушень гомеостазу; стимуляція захисних сил організму; дезінтоксикація, екстракорпоральна детоксикація. Гострий апендицит — запалення червоподібного відростка. Розвивається внаслідок проникнення інфекції в червоподібний відросток ентерогенним або гематогенним шляхом. Розвитку апендициту сприяє наявність калових каменів або кишкових паразитів у просвіті червоподібного відростка. За класифікацією В.І. Колесова розрізняють: 1.Апендикулярну коліку. 2.Простий поверхневий апендицит. 3.Деструктивний апендицит: а) флегмонозний; б) гангренозний; в) перфоративний. 4.Ускладнений апендицит: а) апендикулярний інфільтрат; б) апендикулярний абсцес; в) розлитий гнійний перитоніт. 5.Інші ускладнення гострого апендициту (пілефлебіт, сепсис, заочеревинна флегмона, локальні абсцеси черевної порожнини). Захворювання характеризується гострим початком. Виникають постійний, тупий, помірної інтенсивності біль у правій здухвинній ділянці, нудота, одноразове блювання і пронос. Як правило, біль спочатку з'являється в надчеревній ділянці або біля пупка. Поступово він зміщується в праву здухвинну ділянку (симптом Волковича —Кохера). Біль посилюється під час ходьби, рухів чи кашлю. Язик стає сухим, наростає тахікардія. Під час огляду живота можна помітити, що права половина живота не бере участі в акті дихання. З'являється напруження м'язів у правій здухвинній ділянці. Там же визначається позитивний симптом Щоткіна—Блюмберга. У ранніх стадіях апендициту можна виявити такі симптоми: симптом Бартом'є—Міхельсона — посилення чи поява болю під час пальпації правої здухвинної ділянки в положенні хворого лежачи на лівому боці; симптом Ровзінга — під час пальпації лівої здухвинної ділянки біль посилюється справа; симптом Раздольського — біль під час перкусії в правій здухвинній ділянці. До ускладнень гострого апендициту відносять апендикулярний абсцес, абсцеси черевної порожнини і малого таза, перитоніт, кишкові нориці, пілефлебіт, сепсис. Апендикулярний інфільтрат — це конгломерат петель кишечнику, великого сальника й очеревини, який утворюється навкол флегмонозно або гангренозно зміненого червоподібного відростка. Він формується на 3-тю — 4-ту добу від початку захворювання. Під час пальпації виявляють помірно болюче, малорухливе пухлиноподібне утворення. Загальний стан хворого відносно задовільний. Під час лікування застосовують холод (місцево), антибіотики, фізіотерапевтичні засоби. Призначають постільний режим. У разі абсцедування інфільтрату його розтинають та дренують. Апендикулярний абсцес характеризується утворенням гнояка навколо червоподібного відростка. Під час пальпації виявляють різкий біль, перитонеальні симптоми. У крові спостерігаються нейтрофільний лейкоцитоз зі зсувом лейкоцитарної формули вліво, збільшення ШОЕ. Пілефлебіт— гнійне запалення ворітної вени. Характеризується важкою інтоксикацією, жовтяницею, ознобом, високою гарячкою. Може призвести до абсцесів печінки. Піддіафрагмовий і підпечінковий абсцеси характеризуються болем у правому підребер'ї, високою гарячкою. Клініка подібна до такої при гострому холециститі. Абсцес дугласового простору характеризується ознаками важкої гнійної інтоксикації, високою гарячкою, диспептичними та дизурічними розладами. Під час ректального обстеження виявляють біль, нависання слизової оболонки. У 8 — 20 % хворих червоподібний відросток розміщується ре- троцекально і ретроперитонеально. При заочеревинному його розташуванні хворі скаржаться на біль у поперековій ділянці або над крилом клубової кістки. Там же виявляють болючість під час пальпації. В 11 — 20 % випадків спостерігається тазове розташування червоподібного відростка. Біль локалізується над правою пупар- товою зв'язкою і над лоном. М'язи передньої черевної стінки можуть бути не напруженими. Розвиваються дизуричні явища і проноси. Червоподібний відросток іноді розміщується між петлями кишечнику, що призводить до сильного подразнення очеревини, гострої динамічної кишкової непрохідності, перитоніту. Для підпечінкового розміщення червоподібного відростка характерний біль у правому підребер'ї, де виявляють болючість і напруження м'язів. Клінічний перебіг гострого апендициту при ректальному розміщенні червоподібного відростка має певні особливості. Він вирізняється пізнім розвитком перитонеальних явищ. Біль виникає в правій поперековій ділянці, спостерігаються контрактура правого кульшового суглоба і висока гарячка. Симптом Образцова (у положенні хворого лежачи піднімають його праву ногу, а потім різко її опускають; при цьому посилюється біль у правій поперековій ділянці) різко позитивний. У дітей захворювання перебігає бурхливо, гарячка дуже висока. Спостерігаються багаторазове блювання, пронос, швидкий розвиток перитонеальних явищ. У хворих літнього віку немає температурної реакції, біль помірний, симптоми подразнення очеревини виражені слабко. У вагітних (у пізні терміни вагітності) сліпа кишка з червоподібним відростком зміщується наліво і назад, а перерозтягнені м'язи передньої черевної стінки втрачають здатність до напруження. Встановивши діагноз "гострий апендицит", фельдшер зобов'язаний госпіталізувати хворого. Під час транспортування не можна вводити знеболювальні засоби. Лікування оперативне (апендектомія). У післяопераційний період медсестра здійснює догляд за шкірою і пов'язкою. Перев'язку проводять на 2-гу добу, потім — через день. Шви знімають на 7-му добу. Гострий холецистит — запалення жовчного міхура. Розвитку захворювання сприяють запальні процеси (тонзиліт, карієс зубів, лямбліоз). Збудники проникають у жовчні шляхи ентеро- генним, гематогенним чи лімфогенним шляхом. Важливе значення мають алергічні фактори, автоалергія. Виникненню патології сприяють також нераціональне харчування (вживання жирної і гострої їжі), що зумовлює гіпокінезію і застій жовчі. У 95 % хворих на гострий холецистит у жовчному міхурі містяться камені. Класифікація гострого холециститу: І. За механізмом розвитку: 1.Унаслідок жовчнокам'яної хвороби (калькульозний холецистит). 2.Унаслідок порушення евакуації міхурової жовчі (некалькульозний холецистит). 3.Унаслідок дискінезії жовчних шляхів. 4.Лямбліозний холецистит. II. За морфологічними змінами: 1.Гострий катаральний холецистит.
2.Гострий флегмонозний холецистит. 3.Гострий гангренозний холецистит. III. Ускладнення: 1.3 боку жовчного міхура: а)перфорація жовчного міхура; б)водянка жовчного міхура; в)емпієма жовчного міхура. 2.З боку черевної порожнини: а)перитоніт; б)абсцеси черевної порожнини. 3.З боку жовчних шляхів: а)холедохол ітіаз; б)стеноз фатерового сосочка; в)гострий папіліт. 4.Механічна жовтяниця. 5.Внутрішні жовчні нориці. 6.Гострий панкреатит. 7.Печінково-ниркова недостатність. Захворювання починається гостро. Розвивається печінкова ко- ліка. У правому підребер'ї виникає гострий нападоподібний біль, який іррадіює в праве плече, під праву лопатку. Спостерігаються нудота і блювання, яке не полегшує стан хворого. Шкіра та слизові оболонки без змін, але при порушенні прохідності жовчних шляхів з'являється жовтяниця. Язик сухий, обкладений білим, а пізніше коричневим нальотом. Розвивається тахікардія. Права половина живота відстає в акті дихання. Під час пальпації виявляють різку болючість у точці Кера (у проекції жовчного міхура). Там пальпується збільшений і болючий жовчний міхур (симптоми Курвуазьє) або визначається напруження м'язів передньої черевної стінки. Під час пальпації в правому підребер'ї на вдиху біль посилюється (симптом Кера). Під час перкусії в зоні жовчного міхура біль посилюється (симптом Захар'їна). З'являється різкий біль під час натискування між ніжками груднинно-ключично-соскоподібного м'яза (симптом Мюссі — Георгієвського). Під час постукування по правій ребровій дузі з'являється біль (симптом Грекова —Ортнера). У крові виявляють високий лейкоцитоз зі зсувом лейкоцитарної формули вліво, збільшення ШОЕ, підвищення рівня білірубіну, амінотрансферази, альдолази і лужної фосфатази. Діагноз підтверджують під час УЗД або лапароскопії. Хворих на гострий холецистит госпіталізують. їм призначають консервативну терапію: голодування, холод на живіт, наркотичні і ненаркотичні анальгетики (не призначають морфіну гідро- хлорид), спазмолітики, антибіотики, дезінтоксикаційну терапію. Холецистит, ускладнений перитонітом, є показанням до екстреної операції. Термінову операцію виконують через 24 — 48 год з моменту госпіталізації хворого за відсутності ефекту від консервативної терапії. Через 20 — 25 днів з моменту госпіталізації виконують операцію хворим, в яких за допомогою консервативної терапії вдалося ліквідувати гострі запальні явища в жовчному міхурі, інтоксикацію і місцеві перитонеальні явища. При гострому холециститі проводять холецистектомію під ен- дотрахеальним наркозом, іноді в поєднанні з холедохотомією. За відсутності ускладнень може бути виконана ендоскопічна хо- лецистектомія. Медсестра здійснює догляд за хворим у післяопераційний період. Хворим дозволяють сидіти в 1-шу добу після операції, ходити на 2-гу —3-тю добу. У першу добу можна пити, а з 2-ї доби призначають стіл № 5а, потім стіл № 5. Протягом 3 — 4 днів щоденно проводять перев'язки. З 4-го дня підтягують, а на 4 —5-й день видаляють тампон з ложа жовчного міхура. Дренаж жовчного міхура міститься в банці з антисептичним розчином; під час пересування хворого він перетискається, а на 14-ту добу після холецистектомії видаляється. При холедохостомії дренаж перетискають на 12 —14-й день. Шви знімають на 8 — 10-й день. Після ендоскопічної холецистектомії хворим дозволяється ходити в 1-шу добу після операції. У перші 2 дні можна пити воду. З 3-го дня призначають стіл № 5а. Виписують хворого на 4-й день. Гострий панкреатит — запалення підшлункової залози. В.О. Савельев виділяє механічні, нейрогуморальні і токсико- алергічні причини розвитку гострого панкреатиту. У 50,4 % випадків панкреатит є ускладненням жовчнокам'яної хвороби. Класифікація (V Всеросійський з'їзд хірургів, 1978) гострого панкреатиту: І. Клінічно-анатомічні форми: 1.Гострий набряк підшлункової залози. 2.Геморагічний панкреонекроз. 3.Жировий панкреонекроз. 4.Гнійний панкреатит. II.Поширеність некрозу: 1.Локальне ураження залози. 2.Субтотальне ураження залози. 3.Тотальне ураження залози. III.Перебіг: 1.Абортивний. 2.Прогресуючий. IV.Періоди хвороби: 1.Період панкреатогенного шоку і гемодинамічних порушень. 2.Період функціональної недостатності паренхіматозних органів. 3.Період дистрофічних і гнійних ускладнень. При гострому панкреатиті хворі скаржаться на тупий постійний біль у надчеревній ділянці оперізувального характеру, а також на нудоту і блювання. Останнє не полегшує стану хворого. Загальний стан хворого важкий, шкіра бліда, іноді іктерична. Спостерігається ціаноз. Язик сухий, обкладений білим, а у важких випадках коричневим нальотом. Пульс спочатку сповільнений, потім частий, ниткоподібний. АТ знижений. Живіт здутий, шкіра живота може бути ціанотичною, навколо пупка помітні жовтувато-ціанотичні плями. Під час пальпації живота біль і напруження м'язів виявляють спочатку в проекції підшлункової залози. У разі прогресування патологічного процесу напруження м'язів і позитивний симптом Щоткіна — Б люмбер- га спостерігаються в усіх відділах живота. Можна виявити такі симптоми: Мейо — Робсона — різка болючість під час натискування пальцем у лівому реброво-м'язовому куті; Воскресенського — пульсація черевної аорти в надчеревній ділянці не визначається; Керте — резистентність м'язів і біль у ділянці на 5 —6 см вище і вліво від пупка. У крові виявляють нейтрофільний лейкоцитоз зі зсувом лейкоцитарної формули вліво, збільшення ШОЕ й еритроцитоз, який змінюється на гіпохромну анемію, підвищення концентрації АЛТ і ACT. У сечі підвищений рівень діастази. Хворого на гострий панкреатит необхідно госпіталізувати. При важкій інтоксикації під час транспортування вводять дезінтоксикаційні кровозамінники, інгібітори фібринолізу, спазмолітики. Інші препарати до уточнення діагнозу не вводять. За відсутності виражених перитонеальних явищ проводять консервативне лікування. Призначають постільний режим, голодування (протягом 2 — 3 днів), холод на надчеревну ділянку, промивання шлунка лужною водою, двобічну паранефральну блокаду або блокаду круглої зв'язки печінки, перидуральну блокаду. Уводять наркотичні (крім морфіну гідрохлориду) і ненар- котичні анальгетики, спазмолітики. Проводять дезінтоксикаційну та антиферментну терапію. Застосовують цитостатики, антибіотики, антикоагулянти, серцеві глікозиди, кокарбоксилазу, аскорбінову кислоту, панангін, гепатопротектори. За неефективності комплексної терапії показане оперативне лікування (лапаротомія, дренування сальникової сумки, перито- неальний діаліз та ін.). У післяопераційний період медична сестра забезпечує догляд за хворим, виконує призначення лікаря. Гостра кишкова непрохідність — це стан, спричинений різними патологічними процесами. У хворого розвиваються порушення моторної і травної функцій кишечнику, місцеві морфологічні зміни, гіповолемія та інтоксикація. Класифікація (Д.П. Чухрієнко, 1958): І. За морфофункціональними ознаками: 1.Динамічна функціональна непрохідність: 1.1Спастична непрохідність; 1.2Паралітична непрохідність. 2.Механічна непрохідність: 2.1Странгуляційна непрохідність (заворот, вузлоутворення, внутрішнє защемлення); 2.2Обтураційна непрохідність (пухлиною, стороннім тілом, каловим або жовчним каменем, клубком аскарид, копростаз, стиснення ззовні); 2.3Змішана. II. За клінічним перебігом: 1.Гостра. 2.Хронічна. III.За рівнем непрохідності: 1.Тонкокишкова. 2.Товстокишкова: а) висока; б) низька. IV.За пасажем кишкового вмісту: 1.Повна. 2.Часткова. V.За походженням: 1.Природжена. 2.Набута. VI.За розвитком патологічного процесу: 1.Стадія гострого порушення кишкового пасажу. 2.Стадія гемодинамічних розладів у стінці кишки та її брижі. 3.Стадія перитоніту. Спастична форма розвивається при отруєннях, ентериті, коліті, спинній сухотці, істерії. Спостерігаються спазм кишки, посилення перистальтики і розширення кишки, що розташована вище від спазмованої, а також нападоподібний біль у животі і блювання. Паралітична форма виникає при травмах живота і перитоніті, після операції на органах черевної порожнини. Може бути при травмах хребта і спинного мозку. У хворого немає випорожнень, гази не відходять, язик сухий. Розвивається тахікардія. Живіт здутий, без вираженої асиметрії. Перкуторно виявляють тимпаніт, аускультативно — відсутність перистальтики шумів. Клініка механічної кишкової непрохідності більш виражена. Інтенсивність болю може бути різною. Для непрохідності тонкої кишки характерний нападоподібний біль, товстої — тупий постійний біль меншої інтенсивності. Характерною ознакою кишкової непрохідності є блювання. При непрохідності тонкої кишки блювання з'являється зразу, а при непрохідності товстої кишки воно буває рідко. Спочатку в блювотних масах міститься їжа, вжита напередодні. У подальшому вона являє собою застійну рідину, що містить жовч. У важких випадках блювотні маси мають каловий запах. Стан хворих важкий. Шкіра бліда, розвивається тахікардія. Язик спочатку вологий, обкладений білим нальотом. Странгуляційна непрохідність характеризується болючістю за ходом брижі тонкої кишки. Вище від ділянки непрохідності пальпується роздута петля кишки у вигляді ковбасоподібного еластичного утворення (симптом Валя). Перкуторно над нею виявляють високий тимпаніт, а в пологих місцях — притуплення. Через кілька годин від початку захворювання в петлях кишок з'являється шум плеску, аускультативно визначається "шум краплі, що падає". При низькій непрохідності товстої кишки біль слабкий, здуття кишечнику наростає повільно. Пальцевим обстеженням прямої кишки виявляють слабкий тонус сфінктера, пусту ампулу прямої кишки (симптом Обухівської лікарні). Інвагінація, яка зустрічається в дітей віком до 2 років, супроводжується нападом болю в животі, блюванням, тенезмами і рідкими випорожненнями. Під час акту дефекації з'являються кров'янисті виділення. У черевній порожнині пальпується інвагінат. Хворих з непрохідністю кишок фельдшер повинен негайно госпіталізувати. Спочатку проводять консервативне лікування (сифонна клізма, промивання шлунка, двобічна паранефральна блокада за О.В. Вишневським, декомпресія травного каналу, ліквідація гіпoволемії, корекція гемодинамічних показників і мікроциркуляції, дезінтоксикаційна терапія). При динамічній кишковій непрохідності вводять препарати, які збуджують моторику травного каналу: прозерин, диколін або димеколін, урберит, ациклін, 10 % розчин натрію хлориду. Показані перидуральна анестезія, гіпербарична оксигенація, інфузійна терапія. За неефективності консервативної терапії показано оперативне лікування. Його проводять і при механічній непрохідності. У післяопераційний період медсестра здійснює догляд за хворим і виконує призначення лікаря (уводить анальгетики, проводить інфузійну терапію, декомпресію шлунка і кишок). Одним із грізних ускладнень виразкової хвороби шлунка і дванадцятипалої кишки є перфорація у вільну черевну порожнину. Класифікація перфоративних виразок (B.C. Савельев, 1986): 1.За етіологією: а)виразкові; б)невиразкові. 2.За локалізацією: а)виразки шлунка; б)виразки дванадцятипалої кишки. 3. За перебігом: а)перфорація у вільну черевну порожнину; б)прикрита перфорація; в)атипова перфорація. У клінічному перебігу перфоративної виразки виділяють 3 періоди: шоку, уявного благополуччя і перитоніту. У разі перфорації у вільну черевну порожнину хворий відчуває різкий "кинджальний" біль у надчеревній ділянці, який поширюється по всій правій половині живота, а потім по всьому животу. Хворий лежить на спині або боці, підігнувши кінцівки, намагається не рухатися. Риси обличчя загострені. Шкіра бліда, кінцівки холодні. Пульс — до 50 — 60 за 1 хв, АТ знижений. Язик спочатку чистий і вологий. Живіт не бере участі в акті дихання. М'язи черевного пресу напружені ("дошкоподібний" живіт). За наявності вільного газу в черевній порожнині зникає печінкова тупість. Під час ректального дослідження виявляють різку болючість тазової очеревини. Унаслідок порушення чутливості нервових закінчень, що містяться в парієтальній очеревині, біль згодом зменшується, але хворий лежить нерухомо, оскільки під час рухів знову виникає різкий біль. Передня черевна стінка менш ригідна в надчеревній ділянці. Через 6 —12 год розвивається перитоніт. Перший його симптом — повторне блювання. Шкіра і слизові оболонки стають сухими. Температура тіла підвищується, пульс прискорюється до 100-200 за 1 хв. АТ знижений. Язик сухий, з брудно-корич- невим нальотом. Живіт здутий. Перистальтичні шуми не вислуховуються, внизу живота виявляють тупий перкуторний звук (унаслідок накопичення рідини). Фельдшер повинен пам'ятати, що в 5—8 % випадків перфо- ративний отвір може бути прикритим суміжними органами чи харчовими масами. Характерною ознакою прикритої перфорації є тривале стійке напруження м'язів черевної стінки в правому верхньому квадранті живота при загальному задовільному стані хворого. За підозри на перфоративну виразку фельдшер повинен негайно госпіталізувати хворого, не вводячи йому ні анальгегиків, ні спазмолітиків. Методами оперативного лікування перфоративної виразки є Ушивання її отвору, вирізування з пілоропластикою і ваготомією, первинна резекція, антрум-резекція із селективною ваготомією.
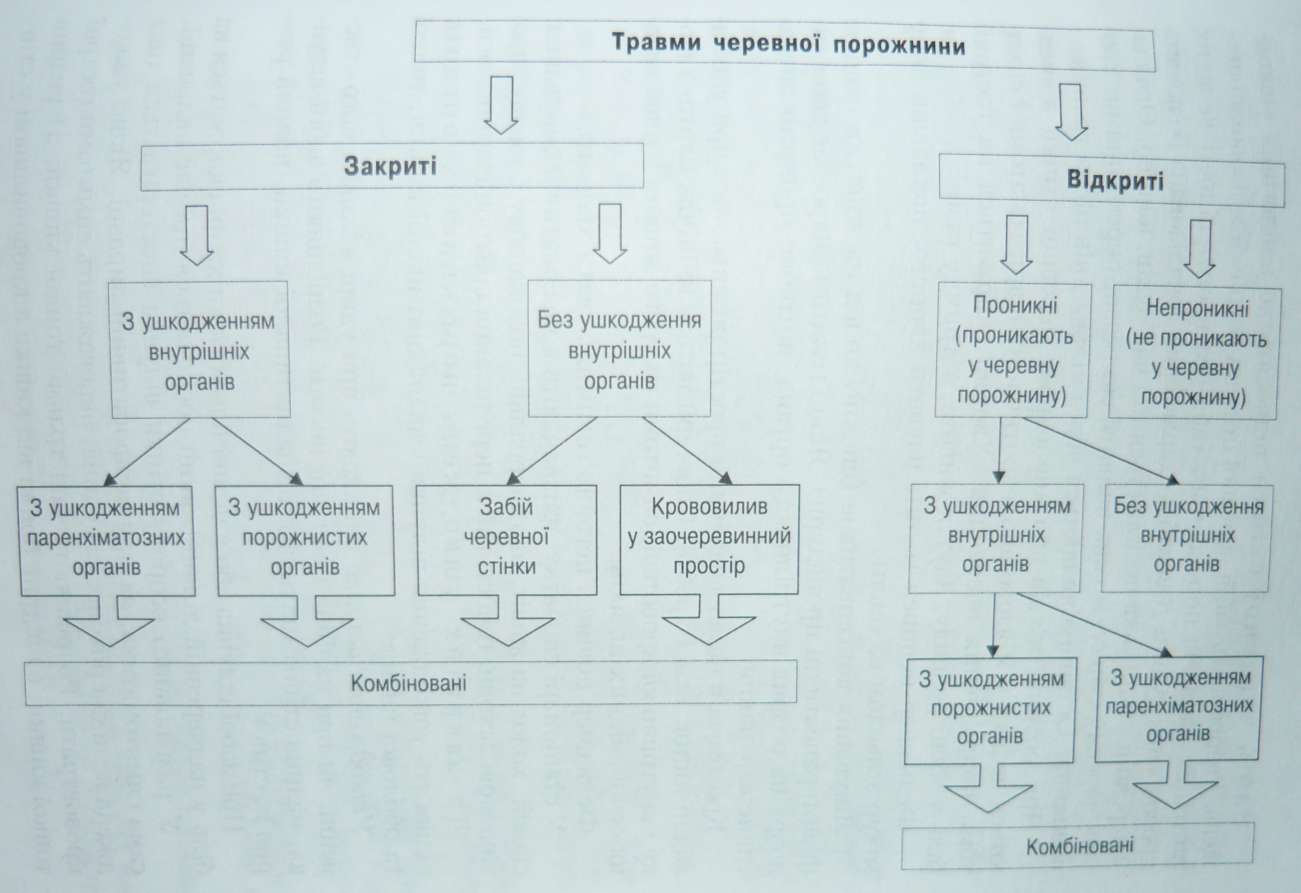
У післяопераційний період медична сестра здійснює догляд за хворим, проводять дихальну гімнастику, уводить анальгети- ки, антибіотики, кровозамінники, електроліти. Кровоточиві гастродуоденальні виразки. Характерна ознака — блювання кров'ю. Блювотні маси мають вигляд кавової гущі. Крім того, з'являються дьогтьоподібні випорожнення із смердючим запахом (мелена). Спостерігаються загальні ознаки крововтрати: різка слабість, запаморочення, непритомність. Можуть розвиватися колапс і геморагічний шок. Шкіра і слизові оболонки бліді. Пульс частий, слабкого наповнення і напруження. АТ знижений. Під час пальпації живота виявляють болючість у правому підребер'ї, а під час перкусії — болючість у проекції гастродуоде- нальної зони. Під час пальцевого дослідження прямої кишки виявляють сліди чорного калу або крові. У крові зменшується кількість еритроцитів і гемоглобіну, знижується гематокрит. Кровотечу при гастродуоденальній виразці необхідно диференціювати з іншими кровотечами (при синдромі Маллорі—Вейсса, геморагічному гастриті, пухлинах). Фельдшер, діагностувавши кровотечу з виразки шлунка чи дванадцятипалої кишки, повинен негайно госпіталізувати хворого. Під час транспортування вводять гемостатичні препарати, кровозамінники протишокової дії. Хворому дають ковтати льод, на надчеревну ділянку кладуть міхур з льодом. У хірургічному стаціонарі лікування розпочинають з консервативних заходів. Промивають шлунок водою з льодом, призначають 5 % розчин амінокапронової кислоти (усередину по 1 столовій ложці 3 рази на день), гемостатичні препарати, препарати крові. Поповнюють ОЦК, проводять кровозамінну терапію. Застосовують противиразкові препарати: блокатори H2-рецепторів гістаміну, антациди та адсорбенти. Ефективними є ендоскопічні методи припинення кровотечі (лазерна коагуляція та електрокоагуляція). За неефективності консервативної терапії показано оперативне лікування (вирізування виразки дванадцятипалої кишки, резекція шлунка та ін.). Травми черевної порожнини можна подати у вигляді такої схеми:
Забій черевної стінки відносять до найлегших ущі жень. Розрізняють забій черевної стінки і розрив її м'язово-апонев- ротичних шарів із порушенням (або без нього) цілості великих кровоносних судин. Для забою характерна локалізована болючість у черевній стінці, яка посилюється під час рухів, кашлю. Оглядаючи черевну стінку, можна виявити екхімози, окремі плями, крововиливи. Останні з'являються через кілька днів після травми. При розриві м'язів або апоневрозу черевної стінки з'являються дефект у м'язово-апоневротичному шарі, гематома і симптоми подразнення очеревини. Хворий скаржиться на гострий біль у місці розриву, здуття живота, затримку газів. Фельдшер повинен госпіталізувати хворого, поклавши йому міхур з льодом на живіт. Лікування консервативне (спокій, холод на живіт, а пізніше фізіотерапевтичні процедури). Якщо гематома наростає або є підозра на розрив внутрішнього органа, потрібно провести оперативне втручання. Кровотеча в позаочеревинний простір розвивається при ушкодженні кісток таза і хребта. Спостерігаються клінічна картина шоку і внутрішньої кровотечі, симптоми гострого живота і ушкодження сечовивідних шляхів. Фельдшер повинен негайно госпіталізувати хворого. У стаціонарі спочатку призначають консервативне лікування: спокій, холод на живіт, паранефральну новокаїнову блокаду, протишокові заходи, гемостатики, переливання еритроцитарної маси. До закритих ушкоджень порожнистих органів відносять ушкодження шлунка і дванадцятипалої кишки, тонкої та ободової кишок. Ушкодження шлунка виникають при ударі в живіт, його стисненні, чи при падінні з великої висоти. Розрізняють забій шлунка, надрив стінок шлунка і дванадцятипалої кишки, повний розрив їх стінок. При забої шлунка або надриві його стінки хворі скаржаться m біль у надчеревній ділянці, який посилюється під час пальпації. У разі повного розриву стінки шлунка спостерігається така сама симптоматика, як при перфоративній виразці. Якщо уЩ джена велика кровоносна судина, переважають симптоми гострої крововтрати. Розрізняють такі травми тонкої кишки: а) розрив тонкої кишки; б) відрив брижі від кишки з крововиливом у стін- ку кишки і брижу. Основними симптомами розриву тонкої кишки є біль у черевній порожнині без чіткої локалізації і блювання. У ранній стадії спостерігається брадикардія. Потім розвивається тахікардія, знижується АТ. Зразу ж після травми виявляють ригідність м'язів передньої черевної стінки, позитивний симптом Щоткіна-Блюмберга. Рухи передньої черевної стінки під час дихання обмежені. Зникає печінкова тупість, з'являється тупість у пологих місцях черевної порожнини. Під час пальцевого ректального дослідження виявляють вільну рідину в черевній порожнині. Подібна клініка спостерігається і при ушкодженні здухвинної кишки. Хворого необхідно негайно госпіталізувати. У хірургічному стаціонарі проводять протишокові заходи, лапаротомію, ушивання рани кишки або її резекцію. До закритих ушкоджень паренхіматозних органів відносять ушкодження селезінки, печінки і підшлункової залози. Розриви селезінки можуть бути повними і неповними. При повному розриві селезінки з'являються симптоми шоку і внутрішньої кровотечі. Спостерігаються загальна слабість, нудота, блювання, запаморочення. Біль спочатку розлитий. Виникають напруження м'язів передньої черевної стінки в лівому педребер'ї, симптом "іванця-киванця". Неповний (підкапсульний) розрив селезінки діагностувати важче, оскільки внутрішньоселезінкова гематома не супроводжується специфічною симптоматикою. Загальний стан хворого через деякий час поліпшується, але залишається болючість у лівому підребер'ї, яку виявляють під час пальпації і постукування по лівій ребровій дузі. У подальшому розвиваються симптоми внутрішньої кровотечі. Хворого з розривом селезінки необхідно терміново госпіталізувати. Під час транспортування хворого проводять боротьбу з геморагічним шоком. Єдиний метод лікування — оперативний (лапаротомія і сплен- ектомія). Закриті ушкодження печінки. Розрізняють ушкодження печінки без порушення цілості капсули і з порушенням її цілості. Частіше ушкоджується права частка печінки. Зразу ж після травми у хворого виникає клініка травмат ного шоку, пізніше — внутрішньої кровотечі. Характерною ознакою є біль, який локалізується в правом^ підребер'ї і віддає в праве плече і лопатку. Хворий блідий, риси обличчя загострені, язик сухий. Пульс спочатку сповільнений, потім він прискорюється. У правому підребер'ї визначається напруження м'язів передньої черевної стінки. У пологих місцях черевної порожнини перкуторно визначається тупий звук. Фельдшер повинен госпіталізувати хворого. Під час транспортування хворого проводять боротьбу з травматичним і геморагічним шоком. Ушкодження підшлункової залози. Розрізняють забій і поперечний розрив підшлункової залози. Вони супроводжуються гострим болем у надчеревній ділянці, що іррадіює в ліве плече, а також шоком. Хворого госпіталізують. Лікування хірургічне. Відкриті ушкодження черевної порожнини, як правило, є наслідком вогнепальних (кульових, осколкових) або колото-різаних поранень. Розрізняють непроникні (без порушення цілості очеревини) і проникні (з порушенням цілості очеревини) ушкодження. Проникні поранення живота поділяють на поранення з ушкодженням органів черевної порожнини і поранення без ушкодження органів черевної порожнини. Симптомами поранення живота є біль, кровотеча та зіяння країв рани. Вірогідна ознака проникного поранення живота - це витікання з рани жовчі, кишкового вмісту, калу чи сечі. Після накладання пов'язки і проведення основних заходів, спрямованих на нормалізацію життєво важливих функцій організму, фельдшер повинен негайно госпіталізувати хворого. Дата добавления: 2015-12-15 | Просмотры: 1487 | Нарушение авторских прав |