|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Правила применения инъекционного контрацептива депо-проверазаключаются в введении 150 мг препарата внутримышечно каждые 3 мес. Первая инъекция производится в течение первых 7 дней менструального цикла или через 6 недель после родов. В эти сроки исключена возможность наступления беременности у пациентки. Повторные инъекции, выполненные с опозданием до 2 нед., не снижают контрацептивный эффект метода. Пациентку необходимо предупредить о том, что в начале применения препарата возможно нарушение менструального цикла, проявляющееся нерегулярными кровянистыми выделениями, которые по мере продолжения терапии обычно уменьшаются вплоть до развития аменореи. При длительных или обильных кровянистых выделениях с целью остановки крововотечения рекомендуются следующие способы: 1) применение низкодозированных КОК по одной таблетке в течение 14—21 дня; 2) с целью остановки кровотечения могут применяться также эстрогенные препараты; 3) возможно досрочное выполнение следующей инъекции депо-провера, но не ранее чем через четыре недели после предыдущей; 4) для уменьшения кровянистых выделений применяются нестероидные противовоспалительные препараты. Глава 57 Современные методы контрацепции Эти схемы следует рассматривать как временные или симптоматические. Если выраженное кровотечение продолжается после соответствующего лечения, может встать вопрос о замене метода контрацепции. При подозрении на патологию, вызывающую нарушения менструального цикла, не связанную с применением депо-провера, с диагностической целью целесообразным является проведение гистероскопии, а при необходимости — прицельной биопсии эндометрия. В исключительных случаях может потребоваться диагностическое выскабливание полости матки. Гестагенный имплантат для подкожного введения «Норплант». Контрацептив состоит из 6 силастиковых капсул (рис. 133) длиной по 30 мм и диаметром 2,4 мм, содержащих прогестаген левоноргестрел. Капсулы имплантируются подкожно, обеспечивают пролонгированный контрацептивный эффект в течение 5 лет и после этого подлежат удалению. В настоящее время проводится разработка и апробация новых имплантационных контрацептивов, в том числе биодеградирующих (распадающихся) капсул, не подлежащих удалению до истечения срока контрацептивного действия. Применение контрацептива «Норплант» обеспечивает высокую контрацептивную эффективность в течение 5 лет. Индекс Перля при использовании метода составляет 0,2—0,5 на 100 женщин/лет. Предупреждение беременности происходит за счет сочетания следующих механизмов влияния левоноргестрела на репродуктивную систему: подавления овуляции (не во всех циклах); уплотнения шеечной слизи, что затрудняет продвижение сперматозоидов; морфологических изменений эндометрия, препятствующих имплантации; снижения выработки прогестерона во второй фазе овуля-торных циклов. П р е и м у щ е с т в а м и м е т о д а являются высокая эффективность, непрерывность и длительность контрацептивного действия, простота применения, быстрое восстановление фертильности после извлечения капсул, отсутствие влияния на лактацию, наличие неконтрацептивных положительных эффектов, свойственных гестагенным препаратам.
К н е д о с т а т к а м м е т о д а относятся побочные эффекты, наблюдающиеся при применении и других гестагенных методов контрацепции (нарушения менструального цикла, увеличение массы тела, головные боли, нервозность, тошнота). Кроме того, введение и удаление капсул контрацептива «Норплант» является хирургическим вмешательством и требует участия специально обученных специалистов. Абсолютными противопоказаниями к применению капсул «Норплан-та» являются беременность или подозрение на беременность; нарушения менструального цикла неясной этиологии; рак молочной железы. К относительным противопоказаниям относятся: послеродовый период и грудное вскармливание в течение первых 6 недель после родов, нарушение мозгового кровообращения, сахарный диабет, заболевания печени с нару- Рис. 133 Норплант (6 силастиковых капсул ЧАСТЬ 4 ПЛАНИРОВАНИЕ СЕМЬИ.
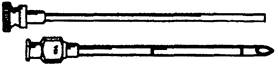
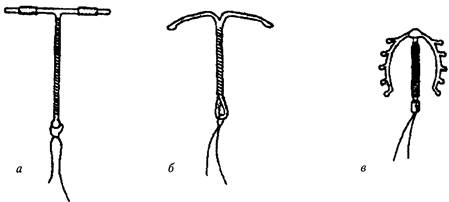
Методика введения и удаления имплантата. Имплантация капсул проводится в первые 7 дней менструального цикла подкожно в области внутренней поверхности плеча (под инфильтрационной анестезией). Капсулы вводятся веерообразно с помощью специального троакара (рис. 134) через небольшой кожный разрез (длиной приблизительно 3— 4 мм). Извлечение капсул производится под местной инфильтрационной анестезией через небольшой разрез кожи, выполненный максимально близко к концам имплантатов. Каждый имплантат подводится в рану путем надавливания пальцем на его противоположный конец, захватывается зажимом «москит» и после вскрытия скальпелем соединительнотканной капсулы, окружающей имплантат, удаляется с помощью второго зажима. ВНУТРИМАТОЧНЫЕ СРЕДСТВА Внутриматочная контрацепция — метод предохранения от беременности с помощью устройств, введенных в матку, называемых внутриматочными контрацептивами (ВМК) или внутриматочными средствами (ВМС). Метод широко распространен во всем мире, более 80 млн женщин пользуются ВМК. Внутриматочная контрацепция является эффективным методом предохранения от беременности, индекс Перля при его использовании составляет около 2 на 100 женщин/лет. Существуют 2 типа ВМК: н е й т р а л ь н е е, состоящие только из пластмасс (не рекомендуются к применению с 1989 г.),и м е д и к а м е н т о з н ы е, содержащие медь (рис. 135) или гормоны.
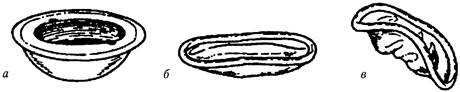
Рис. 135. Современные модели ВМК: а - Т Си 380А, 6 - NovaT; в - Multiload Глава 57 Современные методы контрацепции 51 5 М е х а н и з м д е й с т в и я ВМС препятствует наступлению оплодотворения за счет следующих эффектов: уменьшения активности и выживаемости сперматозоидов (добавление меди усиливает сперматотоксический эффект); усиления спермицидного эффекта слизи эндометрия за счет увеличения количества ли-зоцима и продуктов его распада, обусловленного полиморфноядерной лейкоцитарной инфильтрацией эндометрия в ответ на инородное тело; уменьшения срока жизни яйцеклетки. В случаях оплодотворения яйцеклетки наступлению беременности препятствуют следующие механизмы: усиление перистальтики маточных труб; асептическое воспаление в эндометрии, приводящее к активации фосфатаз, изменению концентрации гликогена, что также нарушает имплантацию яйцеклетки. Контрацептивное действие гормоновыделяющих В М С обусловлено постоянным выделением гестагенов, что уменьшает пролиферацию эндометрия вплоть до атрофии. Супрессия эндометрия приводит к снижению менструальной крово-потери до 80 %, а у 15 % женщин является причиной аменореи, проходящей после удаления В М С. Уменьшение кровопотери, «неактивное» состояние эндометрия, увеличение вязкости слизи под действием гестагенов обеспечивают снижение риска воспалительных заболеваний органов малого таза. Ингибирующее влияние левоноргестрела на эндометрий и продукцию простагландинов объясняет уменьшение симптомов альгодисменореи. Кроме того, особенно в первый год применения, подавляется овуляция, поэтому частота наступления беременности при применении гормоновыделяющих ВМС ниже по сравнению с медьсодержащими ВМС. П р е и м у щ е с т в а м и внутриматочной контрацепции являются высокая эффективность, длительность действия, простота использования, возможность применения в период лактации, обратимость метода. К н е д о с т а т к а м м е т о д а относятся осложнения, возникающие при введении В М С (перфорация матки), увеличение риска возникновения воспалительных заболеваний органов малого таза, нарушения менструального цикла (мажущие кровянистые выделения до и после менструации, увеличение менструальной кровопотери, боли во время менструации), возможность экспульсии ВМС, недостаточное предохранение от внематочной беременности. Абсолютными противопоказаниями к применению внутриматочной контрацепции являются: установленная или предполагаемая беременность; нарушения менструального цикла неясной этиологии; рак шейки матки; рак эндометрия; воспалительные заболевания органов малого таза в настоящее время или в течение последних 3 месяцев; злокачественная форма трофобластической болезни; туберкулез половых органов; аномалии развития матки. К относительным противопоказаниям относятся: наличие обильных, длительных и болезненных менструаций; повышенный риск возникновения инфекций, передаваемых половым путем; эндометриоз, отсутствие родов в анамнезе. При относительных противопоказаниях вопрос о применении внутрима-точной контрацепции решается индивидуально. При наличии у пациентки анемии, миомы матки, эндометриоза гормоносодержащие В М С могут быть методом выбора. Методика введения и извлегения ВМС. Перед введением В М С необходимо провести обследование пациентки и убедиться в отсутствии противопоказаний для применения внутриматочной контрацепции. В М С можно вводить в любой день менструального цикла, однако многие врачи предпочитают первые дни менструального цикла. Существуют методики введения В М С сразу после 51 6 Ч А С Т Ь 4. ПЛАНИРОВАНИЕ СЕМЬИ. окончания III периода родов, после окончания послеродового периода, после аборта и введение с целью неотложной контрацепции. Введение ВМС выполняется в асептических условиях после зондирования матки. ВМС вводится в полость матки с помощью аппликатора, который затем извлекается. Удаление В М С производится по истечении срока их эффективного использования, в случаях развития острых или при обострении хронических воспалительных заболеваний органов малого таза, нарушениях менструального цикла, по истечении года после менопаузы. БАРЬЕРНЫЕ МЕТОДЫ КОНТРАЦЕПЦИИ К барьерным контрацептивам относятся: 1) мужские и женские презервативы; 2) влагалищные диафрагмы и цервикальные колпачки; 3) спермициды— средства, содержащие химические вещества, инактивирующие сперму. Механизм действия барьерных контрацептивов состоит в механическом препятствии для попадания спермы во влагалище (презервативы) и цервикальный канал (влагалищные диафрагмы и цервикальные колпачки) или инактивации спермы (спермициды). Эффективность барьерных методов ниже, чем методов гормональной и внутриматочной контрацепции. Индекс Перля при использовании презервативов, диафрагм и цервикальных колпачков составляет 4—12 на 100 женщин/лет. Наиболее низкая эффективность наблюдается при изолированном применении спермицидов (15—20 на 100 женщин/лет). Спермициды в сочетании с другими барьерными методами обеспечивают более высокий эффект контрацепции. Использование презервативов и других барьерных методов контрацепции имеет значение для профилактики инфекций, передаваемых половым путем: гонореи, хламидиоза, микоплазмоза, трихомониаза, герпетической и цитомегалови-русной инфекций, С П И Д а. Барьерные методы контрацепции обеспечивают также профилактику заболеваний шейки матки, в том числе злокачественных новообразований, в развитии которых имеет значение инфекционный фактор. Сперми-циды также обладают способностью снижать риск некоторых бактериальных инфекций, передаваемых половым путем. Мужские презервативы имеют длину 15—20 см, диаметр 2,5—3,5 см и толщину 0,03—0,7 мм. Презервативы, изготовленные из латекса, создают защиту против передачи ВИЧ и вируса гепатита В. Презерватив надевается на половой член в состоянии эрекции. На конце презерватива необходимо оставить приблизительно 1,5 см пустого пространства. Женские презервативы являются новым средством контрацепции. Они производятся из эластичного полиуретанового пластика и представляют цилиндр длиной 15 см и диаметром 7 см, один из концов которого закрыт и содержит фиксирующее кольцо. Открытый конец презерватива имеет мягкое кольцо, которое располагается в области вульвы. Женский презерватив может быть введен во влагалище за некоторое время до начала полового акта. Влагалищная диафрагма представляет собой куполообразный резиновый колпачок с гибким ободком, который вводится во влагалище до начала полового акта таким образом, чтобы ободок находился в сводах влагалища, а купол покрывал шейку матки. Существуют разные виды и размеры влагалищных диафрагм (рис. 136). Глава 57 Современные методы контрацепции
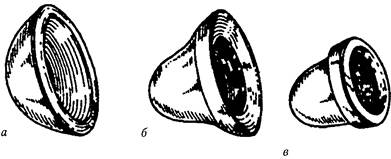
Рис 137 Цервикальные колпачки различных моделей Цервикальный колпачок (рис. 137) имеет форму чашки, которая надевается на шейку матки и удерживается на месте благодаря отрицательному давлению между крепким и гибким ободком колпачка и поверхностью шейки матки или верхней частью стенок влагалища. В последние годы появились новые виды женских барьерных контрацептивов: влагалищные кольца, содержащие левоноргестрел; одноразовые диафрагмы и диафрагмы, выделяющие ноноксинол-9, новые модели женских презервативов. Спермициды выпускаются в различных формах: кремы, желе, таблетки, тампоны, пленки, губки, свечи. Большинство спермицидов содержат ноноксинол-9 или бензалкония хлорид, которые, являясь сильнодействующими сурфактантами, разрушают клеточные мембраны сперматозоидов. Спермициды ингибируют рост гонококков и хламидий, а также инактивируют некоторые вирусы in vitro. ЕСТЕСТВЕННЫЕ МЕТОДЫ ПЛАНИРОВАНИЯ СЕМЬИ К естественным методам планирования семьи (ЕМПС) относятся: оценка базальной температуры тела, особенностей цервикальной слизи, календарный и симптотермальный методы, прерванное половое сношение, временная абстиненция, метод лактационной аменореи (МЛА). Принцип действия большинства естественных методов заключается в периодическом воздержании или применении других способов предохранения от беременности во время фертильной фазы менструального цикла. Естественные 51 8 Ч А С Т Ь 4. ПЛАНИРОВАНИЕ СЕМЬИ. (биологические) методы контрацепции основываются на мониторном контроле физиологических проявлений, связанных с гормональными изменениями в течение менструального цикла, которые могут указать на начало или окончание фертильного периода. В начале менструального цикла на фоне низкого уровня эстрогенов продуцируется небольшое количество шеечной слизи. К середине цикла, в период достижения пика содержания эстрогенов, который совпадает по времени с овуляцией, цервикальная слизь становится обильной и хорошо растяжимой. В этот период возможны овуляторные боли, связанные с разрывом фолликула. Во второй, или лютеиновой, фазе менструального цикла цервикальная слизь сгущается. Прогестероновый эффект на центр терморегуляции в гипоталамусе приводит к повышению базальной температуры, которая остается высокой в течение всей второй фазы менструального цикла. Выяснение предполагаемого срока овуляции с учетом жизнеспособности сперматозоидов и яйцеклетки позволяют определить фертильную фазу менструального цикла. ЕМПС относятся к низкоэффективным методам контрацепции. Индекс Пер-ля при их использовании составляет приблизительно 25 на 100 женщин/лет. При использовании календарного метода для определения фертильных дней менструального цикла принимаются во внимание время наступления овуляции (при 28-дневном цикле овуляция происходит на 14-й день, причем возможны физиологические колебания в пределах двух суток), продолжительность жизни сперматозоидов (в среднем 4 дня) и яйцеклетки (в среднем 24 часа). Учитывая эти данные, оплодотворение при 28-дневном цикле возможно с 8-го по 17-й день цикла. В остальные дни вероятность наступления беременности значительно снижается. Базальная температура после овуляции повышается на 0,2—0,5 °С и держится на этом уровне в течение 10—12 дней. Измерение базальной температуры не позволяет предсказать время овуляции, а только констатирует факт ее наступления. Следовататьно, при использовании этого метода фертильным будет считаться период от начала менструального цикла и в течение трех дней после повышения температуры. В оставшиеся дни наступление беременности маловероятно. Обычно овуляция наблюдается спустя день после появления обильной слизи. В связи с этим, используя оценку изменений цервикальной слизи, можно предсказать время наступления овуляции. Женщина должна знать, что беременность возможна за 2 дня до отхождения обильной слизи и в течение последующих 4 дней. Симптотермальный метод включает в себя контроль базальной температуры тела, изменений цервикальной слизи и других признаков, связанных с менструальным циклом (например, овуляторных болей). При рассмотрении нескольких показателей можно установить как начало (изменение цервикаль-ной слизи, овуляторные боли), так и окончание фертильного периода (ба-зальная температура). Метод лактационной аменореи основывается на временной потере способности к зачатию, наступающей во время грудного вскармливания. Основной механизм действия МЛА заключается в подавлении овуляции. На вызванные сосанием стимулы гипоталамус реагирует изменением уровня и ритма выделения гонадотропин-рилизинг-гормона, который, в свою очередь, изменяет импульсную секрецию пролактина и гонадотропных гормонов (ФСГ, ЛГ). Результатом этого является замедленное развитие фолликулов. В результате этого у женщин, кормящих грудью не менее 8 раз в сутки, создаются условия, приводящие к удлинению периода послеродовой аменореи. Глава 57 Современные методы контрацепции МЛА обеспечивает предохранение от беременности только при соблюдении следующих трех условий: 1) исключительно грудное вскармливание, которое подразумевает кормление грудью по требованию ребенка не реже чем через 4 часа в течение дня с ночным промежутком не более 6 часов; 2) отсутствие менструаций; 3) сроке после родов не более 6 месяцев. Эффективность МЛА при наличии всех трех условий достаточно высока: при использовании метода в течение 6 месяцев число беременностей не превышает 1—2 на 100 женщин. ХИРУРГИЧЕСКАЯ КОНТРАЦЕПЦИЯ Хирургическая контрацепция включает методы женской и мужской добровольной стерилизации. Женская стерилизация достигается окклюзией маточных труб, в результате чего становится невозможным оплодотворение яйцеклетки. При мужской стерилизации (вазэктомии) блокируется проходимость семявыно-сящих протоков, что препятствует поступлению сперматозоидов в эякулят. В настоящее время методы добровольной хирургической контрацепции являются наиболее распространенными методами планирования рождаемости во многих странах мира. Добровольная хирургическая стерилизация в нашей стране разрешена в 1993 г., до этого хирургические вмешательства с целью стерилизации производились исключительно по медицинским показаниям. Хирургическая контрацепция обладает почти стопроцентной эффективностью. Случаи беременности после женской стерилизации объясняются река-нализацией маточных труб. После вазэктомии в течение 12 нед. в эякуляте присутствуют сперматозоиды, и в этот период может наступить беременность, в дальнейшем наблюдается стойкий контрацептивный эффект. Хирургическая стерилизация является необратимым методом контрацепции. Существующие методы восстановления проходимости маточных труб и семявыносящих протоков сложны, требуют специального микрохирургического оборудования и малоэффективны в отношении достижения фертильности. К недостаткам хирургической контрацепции следует отнести риск возникновения осложнений, связанных с хирургическим вмешательством (гематомы, инфекционные осложнения и др.). Для выполнения стерилизации используются три абдоминальных доступа — лапаротомия, минилапаротомия и лапароскопия. Лапаротомия с целью стерилизации производится редко: в сложных случаях или при выполнении операции одновременно с другими хирургическими вмешательствами. Минилапаро-томия является адаптированным вариантом традиционной лапаротомии, при котором длина абдоминального разреза равна 3-4 см. Этот вариант доступа используется при выполнении операции непосредственно после родов, после аборта и интервальной стерилизации. Лапароскопическая стерилизация не выполняется в послеродовом периоде, а также после прерывания беременности сроком более 12 недель. Окклюзия маточных труб достигается путем их резекции, лигирования, коагуляции, наложения скобок и колец. Стерилизация женщин может быть выполнена в различные сроки: после родов или аборта, а также в интервале между беременностями. Послеродовая стерилизация, как правило, выполняется одновременно с операцией кесарева сечения или Ч А С Т Ь 4. ПЛАНИРОВАНИЕ СЕМЬИ. в течение 48 часов после родов. Стерилизация может производиться непосредственно после неинфицированного искусственного или самопроизвольного аборта. К интервальной, или отсроченной, стерилизации относятся операции, выполненные спустя 6 и более недель после беременности. Минилапаротомия, выполненная в течение 48 часов после родоразрешения через естественные родовые пути, также безопасна и эффективна, а технически даже проще по сравнению с интервальными минилапаротомией и лапароскопией. Вазэктомия по сравнению с женской стерилизацией является более простым и безопасным методом. Вазэктомия выполняется через один срединный или два боковых кожных разреза в области мошонки. Семявыносящие протоки пересекаются и лигируются или после пересечения производится их электрокоагуляция. Существует методика бесскальпельной вазэктомии, при которой вместо разреза выполняется пункция кожи с помощью специального зажима. НЕОТЛОЖНАЯ КОНТРАЦЕПЦИЯ Неотложная контрацепция включает экстренные методы предохранения от беременности после незащищенного средствами контрацепции полового акта. С целью неотложной контрацепции используются гормональные средства (комбинированные эстроген-гестагенные и гестагенные препараты, даназол, мифеп-ристон) и внутриматочные контрацептивы. Механизм действия гормональных методов неотложной контрацепции включает изменение функции яичников (подавление овуляции и функции желтого тела), нарушение миграции сперматозоидов, изменения эндометрия, препятствующие имплантации. Введение ВМК в течение 5 дней после незащищенного полового акта нарушает имплантацию оплодотворенной яйцеклетки. Комбинированные оральные контрацептивы с целью неотложной контрацепции должны быть приняты в течение 72 часов после незащищенного полового акта (метод Юспе). С целью неотложной контрацепции используется прием 4 таблеток КОК, содержащих 30 мкг этинилэстрадиола, дважды через 12 часов (всего 8 таблеток). Если одна таблетка К О К содержит 50 мкг, то необходимо принять 2 таблетки, а через 12 часов повторить прием указанной дозы (всего 4 таблетки). Таким образом, минимальная разовая доза эстрогенов должна составить 100 мкг этинилэстра-диола, а минимальная общая доза эстрогенов — 200 мкг. При применении данного метода возможны побочные эффекты в виде тошноты или рвоты. Прогестагенные оральные контрацептивы используются в течение 72 часов после незащищенного полового акта. С целью неотложной контрацепции следует принять одномоментно 750 мг левоноргестрела (препарат постинор или 20 таблеток мини-пили) и повторить прием в такой же дозе через 12 часов (всего 2 таблетки препарата постинор или 40 таблеток мини-пили). Даназол — антигонадотропный препарат с целью неотложной контрацепции может применяться в дозе 600 мг дважды с интервалом 12 ч не позднее 72 ч после полового акта. Мифепристон (Ru 486) — антипрогестероновый препарат, используется однократно в дозе 600 мг не позднее 72 ч после полового акта. Внутриматочные средства могут применяться для неотложной контрацепции в течение 5 суток после незащищенного полового акта. Дата добавления: 2015-12-15 | Просмотры: 859 | Нарушение авторских прав |