|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ЛЕВОСТОРОННЯЯ ГЕМИКОЛЭКТОМИЯ
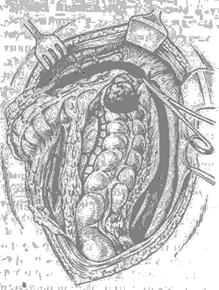
Показания: рак 11Б—III стадий, левосторонний осложненный неспецифический язвенный колит, полипоз с ма-лигнизацией, осложненный дивертикулит и др. При этой операции удаляют левую треть поперечной ободочной кишки, левый изгиб, нисходящую ободочную и сигмовидную ободочную кишку до средней или нижней трети (рис. 25), с наложением трансверзосигмоидного анастомоза (неполная левосторонняя гемиколэктомия), чаще удаляют всю сигмовидную ободочную кишку до прямой кишки (рис. 26) с наложением трансверзоректаль-ного анастомоза или с илеоколопластикой (полная левосторонняя гемиколэктомия). Операция: широкая срединная лапаротомия. По вскрытии брюшной полости производят ревизию. Уточняют характер и распространение патологического процесса. Намечают объем операции. Петли тонкой кишки отодвигают вправо и отгораживают влажным полотенцем. Для мобилизации левой половины ободочной кишки сигмовидную ободочную кишку отводят к средней линии. Ножницами рассекают наружный листок брюшины у корня брыжейки сигмовидной ободочной кишки вдоль левого бокового канала, продлевая разрез под контролем зрения книзу до прямой кишки и кверху по наружному краю нисходящей ободочной кишки до левого изгиба (рис. 27, а). Чтобы облегчить рассечение брюшины и ее отслойку, под нее предварительно вводят на всем протяжении 0,25% раствор новокаина в количестве 100—120 мл.
Рис. 25. Неполная левосторонняя гемиколэктомиӏ (перевязаны левая ободочная и сиг-мовидная артерии) с наложением трансверзосигмовидного анастомоза (схема).
Забрюшинную клетчатку вместе с брыжейкой смещают тупфером в сторону кишки. При этим у корня бры-жейки сигмовидной ободочной кишки в забрюшинном пространстве обнажается мочеточник, который отводят кнаружи, чтобы его не повредить пӀи манипуляциях. Сигмовидную ободочную кишку отводят кнаружи, при этом брыжейка ее слегка натягивается, что позволяет свободно рассечь внутренний листок брюшины у корня брыжейки сигмовидной ободочной кишки, где обнажается нижняя брыжеечная артерия и ее ветви. При неполной гемиколэктомии нижнюю брыжеечную артерию сохраняют, а пересекают между зажимами и перевязывают только одну—две верхние сигмовидные артерии (кроме нижней) и левую ободочную артерию у места их отхождения от нижней брыжеечной артерии (рис. 27, б). При гемиколэктомии по поводу рака с целью профилактики гематогенного метастазирования целесообразно вначале перед мобилизацией кишки перевязать указанные сосуды на протяжении. С этой же целью, особенно при распадающемся раке, рекомендуется перевязать кишку двумя марлевыми полосками на 3—4 см выше и ниже опухоли. При неполной гемиколэктомии сохраняют нижнюю сигмовидную артерию и верхнюю прямокишечную артерию, питающую верхние отделы прямой кишки. При полной гемиколэктомии (см. рис. 26) нижнюю брыжеечную артерию пересекают между зажимами у места ее отхождения от аорты и перевязывают двумя шелковыми лигатурами (б/О). Разрез внутреннего листка брыжейки сигмовидной кишки продолжают книзу до прямой кишки и кверху, на брыжейку левой трети поперечной ободочной кишки, при этом обнажается нижняя брыжеечная вена, которую также пересекают между зажимами и перевязывают шелком.Следующим этапом операции является мобилизация левого изгиба ободочной кишки и левой трети поперечной ободочной кишки. Для этого пересекают между зажимами и перевязывают шелком диафрагмально-ободочную связку и далее — желудочно-ободочную связку до средней трети поперечной ободочной кишки, сохраняя сосуды большой кривизны желудка. При выделении левого изгиба требуется осторожность, чтобы не повредить сосуды селезенки и хвоста поджелудочной железы. В связи с этим поперечную ободочную кишку и нисходящую ободочную кишку слегка натягивают книзу и кнутри, благодаря чему облегчается доступ к диафрагмально-ободочной и желудочно-ободочной связкам. Большой сальник отсекают ножницами до уровня резекции левой трети поперечной ободочной кишки с перевязкой сосудов шелком 4/0 (при р а-к е большой с а л ь н и к у д а л я ю т п о л н ос т ь ю). Рис. 27. Левосторонняя гемиколэктомия. Этапы операции. а — рассечение брюшины левого бокового канала, диаф-рагмально-ободочной и части желудочно-ободочной связки с перевязкой сосудов; б — рассечение брыжейки сигмо-видной ободочной кишки и части брыжейки поперечной ободочной кишки с пересечением и перевязкой левой ободочной и сигмовидной артерий и вен (пунктиром обозначены границы резекции): 1 — левая ободочная артерия; 2 — сигмовидная артерия
б а
После мобилизации сигмовидной ободочной, нисходящей ободочной кишки и левого изгиба с левой третью поперечной ободочной кишки проверяют достаточность кровоснабжения остающихся верхнего и нижнего отрезков и в пределах здоровых, хорошо кровоснабжаемых участков, накладывают кишечные зажимы на левую треть поперечной ободочной кишки (ближе к левому изгибу) и на мобилизованный отрезок сигмовидной ободочной кишки или ректосигмовидный отдел (жесткие зажимы на удаляемую часть, мягкие — на остающиеся концы кишки). Кишку пересекают между зажимами и удаляют всю левую половину ободочной кишки вместе с забрюшин-ной клетчаткой. Остающиеся концы поперечной ободочной и сигмовидной ободочной кишки (или ректосигмовид-ного отдела) обрабатывают 3% спиртовым раствором йода или 0,02% водным раствором хлоргексидина. Далее конец поперечной ободочной кишки низводят и накладывают трансверзосигмоидный (или трансвезоректальный) анастомоз конец в конец двумя рядами узловых шелковых швов по обычной методике. После наложения анастомоза сшивают края брыжейки и восстанавливают целость брюшины левого бокового канала. С целью разгрузки анастомоза через задний проход проводят широкую газоотводную трубку за линию анастомоза в ободочную кишку. С этой же целью при недостаточной подготовке кишечника или при завершении операции илеоколопластикой целесообразно наложить разгрузочную цекостому. К области анастомоза подводят дренажную трубку с одним—двумя боковыми отверстиями, которую выводят через разрез в левой поясничной области и фиксируют к коже. Рану брюшной стенки зашивают послойно. При натяжении анастомозируемых концов поперечной ободочной и прямой кишки, чтобы избежать возможного расхождения анастомоза, рекомендуется рассечь по частям между зажимами и перевязать желудочно-ободочную связку до правого изгиба, а при необходимости и мобилизовать его путем пересечения между зажимами печеночно-ободочной связки с перевязкой ее. Однако иногда и это не позволяет низвести поперечную ободочную кишку, чтобы наложить прямой трансверзоректальныи анастомоз (при короткой, рубцово-измененной или жирной брыжейке, рассыпном варианте сосудов, явлениях периколита). В этих случаях, чтобы избежать наложения постоянного противоестественного заднего прохода, показано замещение обширного дефекта дистальных отделов толстой кишки гонкокишечным трансплантатом (илеоколопластика). Дата добавления: 2014-12-11 | Просмотры: 3769 | Нарушение авторских прав |



 Рис. 26. Полная левосторонняя гемиколэктомия (перевязана нижняя брыжеечная артерия с наложением трансверзоректального анастомоза (схема).
Рис. 26. Полная левосторонняя гемиколэктомия (перевязана нижняя брыжеечная артерия с наложением трансверзоректального анастомоза (схема).