|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Болезни органов дыхания. Бронхоэктатическая болезньСодержание Пневмонии......................................................................... 16 Бронхоэктатическая болезнь................................... 40 Хронический бронхит...................................................... 44 Хроническая обструктивная болезнь легких.... 56 Бронхиальная астма.......................................................... 66 Плеврит.............................................................................. 85 Легочное сердце............................................................. 94 Контрольные вопросы и задачи................................ 102 Пневмонии ПНЕВМОНИЯ (Пн) — острое инфекционное поражение нижних отделов дыхательных путей, подтвержденное рентгенологически, доминирующее в картине болезни и не связанное с другими известными причинами. В определении Пн подчеркивается острый характер воспаления, поэтому нет необходимости употреблять термин «острая пневмония» (в Международной классификации болезней, принятой Всемирной организацией здравоохранения, рубрика «острая пневмония» отсутствует). В зависимости от эпидемиологической обстановки заболеваемость Пн в России колеблется от 3—5 до 10—14 на 1000 населения. Классификация. До последнего времени в нашей стране пользовались классификацией острой пневмонии (ОП), предложенной Е.В. Гембицким и соавт. (1983), являющейся модификацией классификации, разработанной Н.С. Молчановым (1962) и утвержденной XV Всесоюзным съездом терапевтов. В этой классификации выделяют следующие рубрики. Этиология: 1) бактериальные (с указанием возбудителя); 2) вирусные (с указанием возбудителя); 3) орнитозные; 4) риккетсиозные; 5) мико-плазменные; 6) грибковые (с указанием вида); 7) смешанные; 8) аллергические, инфекционно-аллергические; 9) неустановленной этиологии. Патогенез: 1) первичные; 2) вторичные. Клинико-морфологическая характеристика: 1) паренхиматозные — крупозные, очаговые; 2) интерстициальные. Локализация и протяженность: 1) односторонние; 2) двусторонние (1 и 2 с указанием протяженности). Тяжесть: 1) крайне тяжелые; 2) тяжелые; 3) средней тяжести; 4) легкие и абортивные. Течение: 1) острые; 2) затяжные. Первичная ОП — самостоятельный острый воспалительный процесс преимущественно инфекционной этиологии. Вторичные ОП возникают как осложнение других болезней (болезни сердечно-сосудистой системы с нарушением кровообращения в малом круге кровообращения, хронические болезни почек, системы крови, обмена веществ, инфекционные болезни и пр.) или развиваются на фоне хронических заболеваний органов дыхания (опухоль, бронхоэктазы и пр.) и т.п. Деление ОП на очаговую и крупозную правомочно лишь в отношении пневмококковой пневмонии. Затяжным следует считать такое течение ОП, при котором в сроки до 4 нед не происходит полного ее разрешения. К постановке диагноза интерстициальной Пн необходимо подходить с большой ответственностью. Такая осторожность обусловлена тем, что интерстициальные процессы в легком сопровождают большую группу как легочных, так и внелегочных заболеваний, что может способствовать гипердиагностике интерстициальной Пн. Современное определение Пн подчеркивает инфекционный характер воспалительного процесса и таким образом исключает из группы Пн легочные воспаления другого происхождения (иммунные, токсические, аллергические, эозинофильные и др.), для которых (во избежание терминологической путаницы) целесообразно использовать термин «пнев- монит». В связи с необходимостью проведения ранней этиотропной терапии Пн и невозможностью в большинстве случаев своевременно верифицировать ее возбудитель Европейским респираторным обществом (1993) предложена рабочая группировка Пн, основанная на клинико-патогенетическом принципе с учетом эпидемической ситуации и факторов риска. I. Внебольнично приобретенная пневмония. П. Внутрибольнично приобретенная (госпитальная или нозокомиаль-ная) пневмония. III. Пневмония при иммунодефицитных состояниях. IV. Аспирационная пневмония. Такая группировка клинических форм Пн позволяет выделить определенный спектр возбудителей, характерный для каждой формы заболевания. Это дает возможность более целенаправленно осуществлять эмпирический выбор антибиотиков на начальном этапе лечения Пн. Из рабочей группировки в последние годы в ранее существующем понимании исключена атипичная Пн как пневмония, вызванная атипичными возбудителями и имеющая атипичную клиническую картину заболевания. Этим термином (атипичная пневмония) в России в настоящее время обозначают «тяжелый острый респираторный синдром — ТОРС». Внебольничная Пн — острое заболевание, возникшее во внебольнич-ных условиях, относится к самым распространенным формам Пн и имеет наиболее характерную клиническую картину. По-прежнему Пн, которые возникают в замкнутых молодежных коллективах (школьники, студенты, солдаты) и часто носят характер эпидемической вспышки, протекают с атипичной симптоматикой. К внутрибольничным (нозокомиальным) относят те Пн, которые развились в течение 48—72 ч и более после поступления больного в стационар по поводу другого заболевания. 2-971 ™v7?/ £„ аЮ^™% На фоне измененного иммунного статуса, встреча-™ I 5ольных СПИДом, у лиц, получающих иммуносупрессивную тера-"™ 'У'Ьольны* с системными заболеваниями, относятся к категории Пн при иммунодефицитных состояниях. Аспирационная пневмония встречается наиболее часто у лиц, страдающих алкоголизмом и наркоманией, реже - после наркоза Этиология. Подавляющее большинство Пн, вызванных микроорганизмами, - это самостоятельные заболевания; реже встречаются Пн как проявление острого инфекционного заболевания. При внебольничных Пн в 80-90 % случаев возбудителями являются Streptococcus pneumoniae, Haemophilus influenzae, Mycoplasma pneumoniae, Moraxella catarrhalis. Среди наиболее распространенных возбудителей Пн по-прежнему главным остается пневмококк. Реже возбудителем Пн являются Chlamydia psittaci, клебсиелла (палочка Фридлендера). Для внутрибольничных (нозокомиальных) Пн характерно большое разнообразие этиологических агентов, включающих грамотрицательную флору (энтеробактерии, синегнойная палочка, ацинетобактер), золотистый стафилококк и анаэробы. Пн у больных с иммунодефицитом, помимо пневмококков и грамотри-цательных палочек, часто вызывают Pneumocystis carinii, вирусы, в том числе цитомегаловирусы, считающиеся маркерами ВИЧ-инфекции,' грибы, Nocardia spp., микобактерии. Если у таких больных при исследовании крови отмечается нейтропения, то возбудителями чаще всего выступают Staphylococcus aureus, Escherichia coli, Pseudomonas aeruginosa, нередко приводящие к септическому течению заболевания. Так как основной причиной аспирационной Пн является попадание в дыхательные пути микрофлоры ротоглотки или желудка, основными возбудителями являются анаэробные бактерии, грамотрицательная микрофлора и Staphylococcus aureus, находящиеся в носоглотке. Основными возбудителями атипично протекающих Пн являются Mycoplasma pneumoniae, Chlamydia pneumoniae, Chlamydia psittaci, Legionella pneumophyla, Coxiella burnetti. саоВс°?Гт7Ь ТОРС относится к группе Coronavirus, маркированный как SAKS-CoV. Источником его являются животные (кошки, собаки), заболевание передается от человека к человеку. В период эпидемии гриппа возрастает роль вирусно-бактериальных ассоциаций (чаще всего встречаются стафилококки), а также условно-патогенных микроорганизмов. При вирусно-бактериальных Пн респираторные вирусы играют этиологическую роль лишь в начальном периоде болезни: основным этиологическим фактором, определяющим клиническую картину, тяжесть течения и исход Пн, остается бактериальная флора. Патогенез. В патогенезе Пн основная роль принадлежит воздействию инфекционного возбудителя, попадающего в легкие извне. Чаще всего микрофлора попадает в респираторные отделы легких через бронхи: инга-ляционно (вместе с вдыхаемым воздухом) и аспирационно (из носо- или ротоглотки). Бронхогенный путь заражения является основным при первичных Пн. Гематогенным путем возбудитель попадает в легкие преимущественно при вторичных Пн, развивающихся как осложнение при сепсисе и обще-инфекционных заболеваниях, а также при тромботическом генезе Пн. Лимфогенное распространение инфекции с возникновением Пн наблюдается лишь при ранениях в грудную клетку. Имеется также эндогенный механизм развития воспаления в легочной ткани, обусловленный активацией микрофлоры, находящейся в легких. Роть его велика особенно при внутрибольничных Пн. Начальным звеном развития воспаления легких является адгезия мик-организмов к поверхности эпителиальных клеток бронхиального дерева (схема 3), чему значительно способствуют предшествующая дисфункция реснитчатого мерцательного эпителия и нарушение мукоцилиарного клиренса. Следующим после адгезии этапом развития воспаления является колонизация микроорганизма в эпителиальных клетках. Повреждение мембраны этих клеток способствует интенсивной выработке биологически активных веществ—цитокинов (интерлейкины 1, 8, 12 и др.).
Под влиянием цитокинов осуществляется хемотаксис макрофагов, ней-трофилов и других эффекторных клеток, принимающих участие в местной воспалительной реакции. В развитии последующих этапов воспаления существенную роль играют инвазия и внутриклеточная персистенция микроорганизмов, выработка ими эндо- и экзотоксинов. Эти процессы приводят к воспалению альвеол и бронхиол и развитию клинических проявлений заболевания. Важную роль в развитии Пн играют факторы риска. К ним относят возраст (пожилые люди и дети); курение; хронические заболевания легких, сердца, почек, желудочно-кишечного тракта; иммунодефицитные состояния; контакт с птицами, грызунами и другими животными; путешествия (поезда, вокзалы, самолеты, гостиницы); охлаждение; формирование замкнутых коллективов. 2- Кроме инфекции, развитию Пн могут способствовать неблагоприятные факторы внешней и внутренней среды, под влиянием которых происходят снижение общей неспецифической резистентности организма (подавление фагоцитоза, выработка бактериолизинов и пр.) и подавление местных защитных механизмов (нарушение мукоцилиарного клиренса, снижение фагоцитарной активности альвеолярных макрофагов и нейтро-филов и др.). В патогенезе Пн определенное значение придается аллергическим и ау-тоаллергическим реакциям. Сапрофиты и патогенные микроорганизмы, становясь антигенами, способствуют выработке антител, которые фиксируются преимущественно на клетках слизистой оболочки дыхательных путей. Здесь происходит реакция антиген—антитело, которая приводит к повреждению тканей и развитию воспалительного процесса. При наличии общих антигенных детерминант микроорганизмов и легочной ткани или при повреждении легочной ткани вирусами, микроорганизмами, токсинами, приводящем к проявлению ее антигенных свойств, развиваются аутоаллергические процессы. Эти процессы способствуют более длительному существованию патологических изменений и затяжному течению болезни. Кроме того, затяжное течение Пн часто бывает обусловлено ассоциациями микроорганизмов. Клиническая картина. Для проявления Пн характерны основные синдромы: • Интоксикационный (общая слабость, разбитость, головные и мышечные боли, одышка, сердцебиение, бледность, снижение аппетита). • Синдром общих воспалительных изменений (чувство жара, озноб, повышение температуры тела, изменение острофазовых показателей крови: лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ, уровня фибриногена, а2-глобулинов, появление С-реактивного белка). • Синдром воспалительных изменений легочной ткани (появление кашля и мокроты, укорочение перкуторного звука), усиление голосового дрожания и бронхофонии, изменение частоты и характера дыхания, появление влажных хрипов, характерные рентгенологические изменения. • Синдром вовлечения других органов и систем — сердечно-сосудистой системы, пищеварительного тракта, почек, нервной системы. Степень выраженности этих проявлений характеризует тяжесть течения Пн (табл. 1). Таблица 1. Показатели тяжести течения пневмонии [Никулин Н.К., 1975]
Клиническая картина Пн зависит от ряда причин и во многом определяется характером возбудителя и состоянием макроорганизма. Так, в клинической картине атипичных Пн превалируют проявления общей интоксикации, в то время как симптомы бронхолегочного синдрома отходят на второй план. Для аспирационных Пн характерно развитие гнойно-деструктивных процессов в легких. При вторичной пневмонии состояние больного и клиническая картина бывают обусловлены проявлениями основного заболевания. На различных этапах течения Пн клиническая картина может изменяться в зависимости от присоединения тех или иных осложнений. Осложнения. Все осложнения Пн подразделяют на легочные и вне-легочные. Основные легочные осложнения: 1) абсцедирование; 2) плеврит (пара- и метапневмонический), значительно реже — эмпиема плевры; 3) присоединение астматического компонента. При тяжелом течении Пн (вирусная или массивная сливная бактериальная) создаются условия для формирования отека легких и развития острой дыхательной недостаточности, дистресс-синдрома. Внелегочными осложнениями принято считать следующие: 1) инфекционно-токсический шок (с явлениями острой сосудистой, острой левожелудочковой и почечной недостаточности, изъязвлениями слизистой оболочки пищеварительного тракта и кровотечением, развитием диссеминированного внутрисосудистого свертывания крови на заключительной стадии шока); 2) инфекционно-аллергический миокардит; 3) инфекционный эндокардит; 4) перикардит; 5) менингит или менингоэн-цефалит; 6) анемия; 7) гломерулонефрит; 8) гепатит. Кроме того, при тяжелом течении крупозной Пн возможно развитие интоксикационных психозов, а при сливных тотальных Пн — острого легочного сердца, ДВС-син-дрома, сепсиса. На I этапе диагностического поиска необходимо: 1) выявить основные жалобы, позволяющие предположить Пн; 2) оценить тяжесть состояния больного; 3) предположить этиологию болезни с учетом варианта начала и течения процесса. Основные жалобы больного Пн: кашель, выделение мокроты, боли в грудной клетке, усиливающиеся при дыхании и кашле, одышка, нарушение общего самочувствия, повышение температуры тела. Кашель может быть сухим (в начальном периоде крупозной Пн, в течение всего заболевания при интерстициальной Пн) или с выделением мокроты (слизистой, слизисто-гнойной, гнойно-слизистой, кровянистой). «Ржавая» мокрота характерна для крупозной Пн, кровянистая тягучая мокрота — для Пн, вызванных клебсиеллой (палочка Фридлендера), гнойная кровянистая мокрота — один из признаков Пн стрептококкового гене-за. С выделением кровянистой мокроты может протекать вирусная Пн. Упорный, иногда приступообразный кашель с небольшим количеством слизисто-гнойной мокроты наблюдается при микоплазменных Пн. Кроме того, для микоплазменных Пн характерно ощущение «саднения» в горле. Кровохарканье — одна из характерных особенностей пневмоний при микозах легких; кровохарканье в сочетании с болями в боку — признак инфарктной Пн. Боль в боку, усиливающаяся при глубоком дыхании и кашле, характерна для Пн с вовлечением в патологический процесс плевры (чаще всего Для крупозной пневмококковой Пн). Развитие парапневмонических плевритов наблюдается у половины больных пневмонией, вызванной палочкой Пфейффера, и у 30—80 % больных Пн стрептококковой этиологии. При локализации Пн в нижних отделах легких и вовлечении в процесс диа-
фрагмальной плевры боль может иррадиировать в брюшную полость, симулируя картину острого живота. Если в процесс вовлечен верхний или нижний язычковый сегмент левого легкого, боли локализуются в области сердца. У 25 % больных Пн жалоба на одышку является одной из основных. Она наиболее выражена при Пн, развившихся на фоне хронических заболеваний органов дыхания (хронический бронхит, бронхоэктатическая болезнь) и сердечной недостаточности. Выраженность одышки нарастает одновременно с нарушением общего самочувствия (головная боль, вялость, бред, рвота и т.д.). Симптомы выраженной интоксикации наиболее характерны для орни-тозной и микоплазменной Пн, часто наблюдаются при стафилококковых, гриппозных и пневмококковых (крупозных) Пн, а также при пневмониях, вызванных вирусно-бактериальными ассоциациями. Больного могут беспокоить озноб и повышение температуры тела. Острое начало с ознобом более характерно для бактериальных Пн, в первую очередь —для крупозной (пневмококковой). Болезнь, как правило, начинается внезапно с появления потрясающего озноба и повышения температуры тела до фебрильной. На общем фоне интоксикации и фебрильной температуры появляются местные симптомы. При вирусных Пн в начале болезни пациент не производит впечатления тяжелого больного (кроме больных гриппом), так как клиническая картина еще не определяется симптомами Пн. Для постановки этиологического диагноза имеет значение правильная оценка симптомов заболевания в самом его начале. Осиплость голоса или невозможность разговаривать характерна для Пн, вызванных вирусом парагриппа (у детей может развиться даже ложный круп). Слезотечение, резь в глазах (симптомы конъюнктивита), боль в горле при глотании, обильные выделения из носа (симптомы ринофарингита) без изменения других отделов дыхательных путей встречаются при Пн, вызванных аденовирусом. Если у больных на фоне легких катаральных симптомов в верхних дыхательных путях развиваются бронхит, нередко с астматическим компонентом, и Пн, то более вероятным ее возбудителем является респираторно-синцитиальный вирус. Для этой Пн характерны невысокая температура и выраженные симптомы интоксикации. При изучении анамнеза следует обращать внимание на сопутствующие заболевания других органов и систем, которые могут влиять на проявления и течение Пн. Так, больные с различными опухолевыми заболеваниями, гемобластозами, получающие химиотерапию, иммунодепрессанты, страдающие наркоманией, являются тем контингентом, у которого развитие Пн происходит на фоне резкого изменения иммунного статуса. В возникновении Пн, протекающих с атипичной симптоматикой, придают значение эпидемиологическому анамнезу: контакту с птицами (домашними или декоративными) — источником Chlamydia psittaci, грызунами, путешествиям (например, местом обитания легионелл может быть вода в системах кондиционирования воздуха гостиниц). Обращают внимание на групповые вспышки остролихорадочных заболеваний в тесно взаимодействующих коллективах. Атипичное течение Пн характеризуется лихорадкой, головной болью и появлением непродуктивного кашля. Поражению нижних отделов дыхательных путей предшествуют симптомы поражения верхних: боль в горле, потеря голоса и кашель, который периодически носит пароксизмальный характер, нарушая сон. Для аспирационной Пн характерны постепенное начало, повышение е.мпературы тела, кашель с отхождением гнойной мокроты, наиболее частое поражение верхнего сегмента нижней доли (при аспирации в полуси- ем положении) или задних отделов верхней доли правого легкого (при ягпиоации в положении лежа), затяжное течение с развитием поздних гнойных осложнений в виде абсцесса легкого или эмпиемы плевры. При подозрении на развитие Пн у больного, находящегося в стациона-пе по поводу другого заболевания, следует помнить о факторах риска развития внутрибольничных (нозокомиальных) Пн. К ним относят пребывание больного в палатах интенсивной терапии или реанимационных отделениях' ИВЛ; трахеостомию; бронхоскопические исследования; послеоперационный период, предшествующую массивную антибиотикотерапию; септические состояния. У этой группы больных Пн протекает крайне тяжело; часто развиваются такие осложнения, как эмпиема плевры, ателектаз. Аспирационные Пн возникают при тяжелом алкоголизме, эпилепсии у больных, находящихся в коматозных состояниях, при остром нарушении мозгового кровообращения и других неврологических заболеваниях, при нарушении глотания, рвоте и т.д. Знание этих вариантов клинического течения Пн с учетом удельного веса различных возбудителей при каждом из них позволит с определенной долей вероятности проводить этиологическую диагностику Пн уже на этом этапе диагностического поиска. На I этапе можно предположить Пн, но окончательно поставить диагноз нельзя, так как основной признак Пн — синдром воспалительных изменений легочной ткани — может быть выявлен на II этапе, а в ряде случаев только на III этапе диагностического поиска. Наряду с этим у больных пожилого возраста или с тяжелым сопутствующим заболеванием на первый план могут выступать внелегочные симптомы (спутанность сознания, дезориентация), которые должны побудить врача уже на I этапе диагностического поиска заподозрить у больного развитие Пн. На II этапе диагностического поиска наиболее значимым для диагноза является наличие синдрома воспалительных изменений легочной ткани. Этот синдром составляют следующие симптомы: а) отставание при дыхании пораженной стороны грудной клетки; б) укорочение перкуторного звука в области проекции поражения на в) усиление голосового дрожания и бронхофонии в той же зоне; г) изменение характера дыхания (жесткое, бронхиальное, ослабленное д) появление патологических дыхательных шумов (влажные звонкие Характер дыхания может изменяться по-разному. В начальной стадии крупозной Пн дыхание может быть ослабленным, с удлиненным выдохом; в фазе опеченения наряду с нарастанием тупости перкуторного звука прослушивается бронхиальное дыхание; при разрешении пневмонического очага с уменьшением перкуторной тупости дыхание становится жестким. При очаговых Пн такой отчетливой динамики физикальных данных не отмечается. Наиболее постоянными симптомами при очаговой Пн являются жесткое дыхание и влажные звонкие мелкопузырчатые хрипы. В некоторых случаях (например, при центральных прикорневых Пн) физикальные Данные представлены очень скудно и распознавание пневмонии возможно лишь после рентгенологического исследования.
Скудностью физикальных данных отличаются микоплазменные Пн. Тяжелая интоксикация в сочетании с очень малым числом хрипов (обильный экссудат «забивает» бронхиолы и альвеолы) наблюдается при Пн, вызванной клебсиеллой. Очень скудны перкуторные и аускультативные данные при интерстициальных Пн любой этиологии. В ряде случаев при аускультации на первый план может выступать большое количество басовых и дискантных сухих хрипов, не характерных для синдрома воспалительной инфильтрации: при Пн, развившихся на фоне хронических бронхитов; Пн, вызванных палочкой Пфейффера; в случае присоединения к Пн аллергического (астматического) компонента. Наиболее выраженное аллергизирующее действие оказывают плесневые грибы (крапивница, аллергический ринит, эозинофильный инфильтрат, отек Квинке). Физикальное обследование помогает выявить и другие легочные осложнения Пн: плеврит (шум трения плевры или перкуторная тупость без дыхательных шумов), абсцесс легкого (тупость и резкое ослабление дыхания в 1-й фазе; притуплённый тимпанит, амфорическое дыхание, влажные сред-непузырчатые хрипы во 2-й фазе). Можно выявить также содружественное вовлечение в процесс органов и систем или осложнения, обусловленные поражением других органов. При тяжелом течении Пн часто отмечается снижение артериального давления (проявление сосудистой и сердечной недостаточности). Поставить этиологический диагноз могут помочь и другие симптомы: 1) обнаружение мелкопятнистой, как при краснухе, сыпи в сочетании с лимфаденопатией характерно для аденовирусной инфекции; 2) локальное увеличение лимфатических узлов (особенно подмышечных, надключичных) позволяет заподозрить опухоль легкого и перифокальную Пн; 3) грибковые Пн сочетаются с поражением слизистых оболочек, кожи и ногтей; 4) гепа-толиенальный синдром и небольшая желтуха встречаются при орнитозных и Ку-риккетсиозных Пн; 5) для типичных крупозных (пневмококковых) Пн характерен вид больного: бледное лицо с лихорадочным румянцем на стороне поражения, герпетические высыпания, раздувание крыльев носа при дыхании. На III этапе диагностического поиска наиболее важно выяснение признаков, подтверждающих или отвергающих Пн, уточняющих характер и специфичность возбудителя, указывающих на остроту воспалительного процесса, состояние иммунологической реактивности организма и степень вовлечения в процесс других органов и систем и развитие осложнений. Наиболее важным методом, позволяющим уточнить наличие Пн и степень вовлечения в процесс легочной ткани, является рентгенологическое исследование органов грудной клетки. Крупнокадровая флюорография и рентгенография в двух проекциях, производимая в динамике, помогают (с учетом клинической картины) поставить диагноз Пн. Иногда по характеру рентгенологических изменений можно с определенной долей вероятности судить о возбудителе, вызвавшем Пн. Четкой сегментарностью поражения легких с вовлечением в процесс нескольких сегментов (в 60 % случаев двустороннее поражение) отличаются стафилококковые Пн. Характерным рентгенологическим признаком их является образование на 5—7-й день от начала болезни множественных полостей в легких типа пневмоцеле, а в дальнейшем — некротических полостей с наличием жидкости. В отличие от истинных абсцессов конфигурация и количество полостей быстро меняются. Долевое поражение чаще всего бывает проявлением крупозной пневмококковой Пн. Однако гомогенное затемнение всей доли или большей ее части, обычно не соответствующее сегментарному делению легкого, встречается также при Пн, вызванной клебсиеллой. Чаще поражается верхняя доля, преимущественно правого легкого. Рентгенологическое исследование позволяет выявить выпот в плевральной полости, иногда не определяемый физикальными методами. Часто такой выпот встречается при стрептококковых Пн, а также при Пн, вызванной палочкой Пфейффера, которая локализуется в нижней доле и у 2/з пациентов захватывает более одной доли. Очаговая Пн нередко отличается несовпадением клинических и рентгенологических данных. Особенно важны данные рентгенологического обследования при выявлении Пн со слабовыраженными аускультативными изменениями, что характерно для интерстициальных и прикорневых Пн. В таких случаях для уточнения диагноза показано проведение компьютерной томографии. Она производится также для выявления Пн, протекающих с выраженными клиническими признаками, но без четких рентгенологических данных. Компьютерная томография легких позволяет выявить инфильтрацию легочной ткани. Бронхография выявляет полости распада в легочной ткани, а также бронхоэктазы, вокруг которых при обострении возможны инфильтратив-ные изменения (так называемая перифокальная Пн). При необходимости проведения дифференциальной диагностики Пн с туберкулезом и раком легкого проводят бронхоскопию, а также плевроскопию. В диагностике инфарктной Пн определенную роль играет радионуклид-ное исследование легочного кровотока, выявляющее его нарушения. Бактериологическое исследование мокроты (или бронхиальных смывов) до назначения антибиотиков помогает обнаружить возбудитель и определить его чувствительность к антибиотикам. Особенно важно исследование бронхиального смыва в диагностике Пн пневмоцистной этиологии. Не всегда выявленный микроорганизм является возбудителем Пн. Уточненный этиологический диагноз может быть поставлен с помощью иммунологических исследований, реакции связывания комплемента (РСК) и реакции торможения гемагглютинации (РТГА) с вирусными и бактериальными антигенами. В диагностике вирусных и вирусно-бактериальных Пн имеют значение вирусологические и серологические исследования (результаты культурального исследования мокроты, включая биологическую пробу на мышах, метод культивирования вирусов в развивающемся курином эмбрионе, метод им-мунофлюоресценции, серологический метод с использованием парных сывороток против вирусов и Mycoplasma pneumoniae, причем придают значение лишь 4-кратному нарастанию титра антител). Все эти сложные иммунологические, вирусологические и серологические методы обязательно применяют при обследовании больных, не поддающихся общепринятой терапии, в случае атипичного течения Пн или развития тяжелых осложнений. Исследование мокроты помогает уточнить природу Пн. Большое число эозинофилов свидетельствует об аллергических процессах, наличие атипичных клеток — о Пн ракового генеза, эластические волокна — о распаде легочной ткани (рак, туберкулез, абсцесс); микобактерии туберкулеза обнаруживают при туберкулезе. При микозных Пн наряду с обнаружением гри-
бов отмечается отсутствие гноеродной флоры вследствие угнетающего действия продуктов жизнедеятельности грибов. По данным бактериоскопии (микроскопия мазков мокроты, окрашенных по Граму) можно говорить о грамотрицательных или грамположитель-ных микроорганизмах, обитающих в бронхах уже в первые сутки пребывания больного в стационаре (важно учитывать при выборе антибиотиков). Об остроте воспалительного процесса можно судить по выраженности острофазовых показателей крови и их динамике (лейкоцитоз со сдвигом лейкоцитарной формулы, увеличение СОЭ, повышенное содержание аз-глобулинов, фибриногена, появление СРБ, повышение уровня сиаловых кислот). Для бактериальных Пн более характерен нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево; СОЭ увеличена, степень этого увеличения определяется распространенностью и тяжестью процесса. Вирусные Пн отличает лейкопения. При микоплазменных и орнитозных Пн лейкопения сочетается с очень высокой СОЭ. Как правило, отмечается тенденция к лейкопении при парагриппозных и аденовирусных Пн, но СОЭ в этих случаях нормальная. При затяжном течении Пн и развитии осложнений необходимо изучение иммунологической реактивности организма. Снижение показателей гуморального (IgM) и клеточного (задержка миграции лейкоцитов, изменение тестов, характеризующих систему Т-лимфоцитов) иммунитета требует проведения иммуномодулирующей терапии. Лабораторные и инструментальные методы имеют дополнительное значение для уточнения степени вовлечения в процесс других органов и систем, появления осложнений: 1) ЭКГ позволяет оценить состояние миокарда; иногда возникает необходимость использовать с этой целью и эхокардиографию; 2) эхокардиография помогает обнаружить выпот в перикарде или бактериальные колонии на клапанах сердца при развитии инфекционного эндокардита; 3) показатели функции внешнего дыхания позволяют оценить состояние бронхиальной проходимости. Диагностика. Распознавание Пн основывается на выявлении основного и дополнительных диагностических критериев. Основным критерием является синдром локальной воспалительной инфильтрации. К дополнительным критериям относятся: 1) синдром общих воспалительных изменений; 2) интоксикационный синдром; 3) синдром вовлечения других органов и систем. Для постановки этиологического диагноза Пн в большинстве случаев достаточно правильно оценить с учетом эпидемиологической обстановки (вне или во время эпидемии гриппа протекает Пн): клиническую картину, данные рентгенограммы и результаты бактериоскопии. Этиологическая принадлежность Пн, при которой свойства возбудителя проявляются не в полной мере и нет характерной клинико-рентгенологической картины, устанавливается по данным бактериологического, вирусологического и серологического исследований в процессе лечения. Формулировка развернутого клинического диагноза учитывает классификацию Пн, основные клинические особенности и отражает этиологический фактор (если точно известен), клинико-морфологическую форму Пн, локализацию процесса, вариант течения (затяжная), тяжесть течения и осложнения. Лечение. Принципы лечения больного, страдающего Пн, представлены в табл. 2. Таблица 2. Принципы лечения больного пневмонией
Лечебные мероприятия, проводимые больным Пн, включают: I. Лечебный режим и рациональное питание. П. Лекарственную терапию: 1) этиотропную, 2) патогенетическую, 3) симптоматическую. III. Физиотерапевтическое воздействие. IV. Диспансерное наблюдение. I. Лечебный режим и рациональное питание. Больные Пн подлежат госпитализации, можно организовать стационар на дому. Обязательно соблюдение постельного режима в течение всего периода лихорадки и интоксикации. В этот же период больному необходимо обильное питье, богатое витаминами и белками питание. И. Лекарственная терапия комплексная; ее осуществляют лекарственными препаратами, воздействующими на инфекцию (этиотропная терапия), различные звенья патогенеза, отдельные проявления болезни (гипоксия, лихорадка, кашель и пр.) и на развившиеся осложнения. Основным методом лечения Пн является антибактериальная терапия, которую назначают эмпирически, до получения результатов бактериологического исследования (результаты его становятся известными спустя 2—3 сут после забора материала и в большинстве случаев не оказывают существенного влияния на тактику лечения) (табл. 3). • Этиотропная терапия. Применяют антибактериальные препараты. При их назначении следует соблюдать три основных условия: а) лечение начинают как можно раньше, не ожидая выделения и иден б) препараты назначают в достаточных дозах и с такими интервалами, в) эффективность лечения контролируют клиническим наблюдением и, Из всех антибактериальных средств наиболее эффективны антибиотики, которые выбирают с учетом возможного возбудителя и переносимости препарата пациентом. При грамположительной микрофлоре предпочтительнее назначать полусинтетические пенициллины и цефалоспорины, при грамотрицательной — фторхинолоны, аминогликозиды, циластатин, тие-
Таблица 3. Режим дозирования антибактериальных препаратов при проведении эмпирической антибактериальной терапии (в сутки)
В первые сутки назначают двойную дозу — 0,5 г. Больным с вирусно-бактериальной ассоциацией необходимо назна-Нать антибиотики широкого спектра действия в комбинации с полусинтетическими и защищенными пенициллинами. Субъективный ответ на антибиотики обычно наблюдается в течение 1—3 сут от начала терапии. Объективный ответ включает оценку лихорадки симптомов, лабораторных показателей и рентгенографических изменений Средняя динамика этих параметров представлена в табл. 4. Таблица 4. Средняя скорость разрешения клинических и лабораторных признаков при наиболее часто встречающейся внебольничной пневмонии
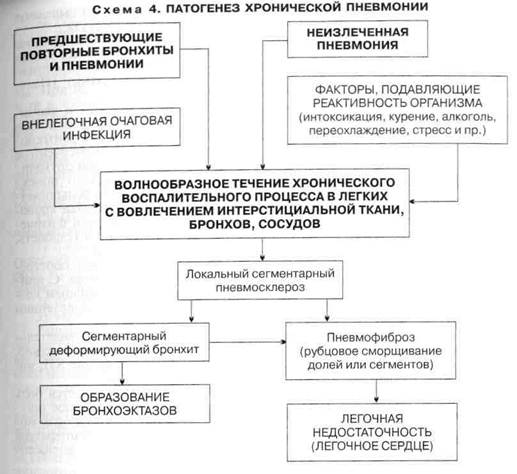
Эффективность антибиотиков оценивают по прошествии 2—3 дней. При отсутствии клинического эффекта от применения антибиотика в течение 3 дней его следует заменить другим, ориентируясь, если возможно, на чувствительность к антибиотикам выделенной микрофлоры. Несмотря на высокую эффективность препарата, при длительной антибактериальной терапии антибиотик заменяют другим через 10—12 дней. Лечение внебольничной пневмонии. Больных с внебольничной Пн можно лечить как в амбулаторных условиях, так и в условиях стационара. При проведении антибактериальной терапии в амбулаторных условиях выделяют две группы пациентов: 1-я группа — возраст менее 60 лет, сопутствующие заболевания отсутствуют; 2-я группа — возраст более 60 лет и/или имеются сопутствующие заболевания. Как правило, длительность антибактериальной терапии составляет 7—10 дней. Антибактериальная терапия пациентов 1-й группы. Препаратами выбора являются амоксициллин по 0,5—1 г 3 раза в сутки внутрь или амоксицил-лин/клавуланат по 0,625 г 3 раза в сутки. Альтернативными препаратами могут быть макролиды (кларитромицин по 0,5 г 2 раза в сутки, или рокситромицин по 0,15 г 2 раза в сутки, или азитромицин по 0,5 г 1 раз в сутки, или спирамицин по 1,5 млн ME 3 раза в сутки внутрь). При подозрении на атипичного возбудителя препаратами выбора являются макролиды, а альтернативными препаратами могут быть респираторные фторхинолоны (левофлоксацин по 0,5 г 1 раз в сутки или моксифлоксацин по 0,4 г 1 раз в сутки внутрь). Антибактериальная терапия пациентов 2-й группы. Препаратами выбора являются амоксициллин/клавуланат по 0,625 г 3 раза в сутки или по 1 г ^ раза в сутки внутрь, цефуроксим по 0,5 г 2 раза в сутки внутрь. Альтер-ативными препаратами являются левофлоксацин по 0,5 г 1 раз в сутки нутрь, или моксифлоксацин по 0,4 г 1 раз в сутки внутрь, или цефтриаксон внутримышечно по 1—2 г 1 раз в сутки. Макролидам следует отдавать предпочтение при непереносимости бета-лактамных антибиотиков и Пн, предположительно вызванной Mycoplasma pneumoniae и Chlamydia pneumoniae. Показанием к применению парентеральных лекарственных средств является невозможность их приема внутрь. Антибактериальная терапия в стационарных условиях зависит от тяжести течения Пн. Лечение пневмонии легкой и средней степени тяжести: препаратами выбора являются амоксициллин/клавуланат внутривенно по 1,2 г 3 раза в сутки, или ампициллин внутривенно или внутримышечно по 1—2 г 4 раза в сутки, или бензилпенициллин внутривенно по 2 млн ЕД 4—6 раз в сутки, или цефотаксим внутривенно или внутримышечно по 1—2 г 2—3 раза в сутки, или цефтриаксон внутривенно или внутримышечно по 1—2 г 1 раз в сутки, цефуроксим внутривенно или внутримышечно по 0,75 г 3 раза в сутки. Альтернативными препаратами могут быть левофлоксацин внутривенно по 0,5 г 1 раз в сутки или моксифлоксацин внутривенно по 0,4 г 1 раз в сутки. Через 3—4 дня лечения по достижении клинического эффекта (нормализация температуры тела, уменьшение выраженности интоксикации и других симптомов заболевания) следует переходить с парентерального на пероральный способ применения этих лекарственных веществ. Продолжительность лечения составляет 7—10 сут. Лечение Пн тяжелого течения: препаратами выбора является сочетание кларитромицина внутривенно по 0,5 г 2 раза в сутки, или спирамицина по 1,5 млн ME внутривенно 3 раза в сутки, или эритромицина по 0,5—1 г 4 раза в сутки внутрь со следующими антибиотиками: амоксициллин/клавуланат внутривенно по 1—2 г 3 раза в сутки, или цефепим внутривенно по 1—2 г 2 раза в сутки, или цефотаксим внутривенно по 1—2 г 2—3 раза в сутки, или цефтриаксон внутривенно по 1—2 г 1 раз в сутки. Альтернативными лекарственными средствами являются такие препараты, как левофлоксацин внутривенно по 0,5 г 1—2 раза в сутки, или моксифлоксацин внутривенно по 0,4 г 1 раз в сутки, или офлоксацин внутривенно по 0,4 г 2 раза в сутки, или ципрофлоксацин внутривенно по 0,2—0,4 г 2 раза в сутки в сочетании с цефотаксимом внутривенно по 1—2 г 2—3 раза в сутки, или цефтриаксоном внутривенно по 1—2 г 1 раз в сутки. Парентерально препараты вводят в течение 7—10 сут, продолжительность лечения составляет 14—21 сут. Лечение внутриболышчной пневмонии. Схемы лечения внутрибольнич-ной Пн антибактериальными средствами зависят от наличия или отсутствия сопутствующих факторов риска. Длительность применения антибактериальных средств определяется индивидуально. При лечении внутриболь-ничных (нозокомиальных) Пн с учетом наиболее частых ее возбудителей (синегнойная палочка, золотистый стафилококк) на первое место выходят цефалоспорины III—IV генерации, устойчивые к действию беталактамаз, фторхинолоны и имипенем. Антибактериальная терапия внутрибольничной Пн, возникшей у пациентов без сопутствующих факторов риска. Препаратами выбора являются амоксициллин/клавуланат внутривенно по 1,2 г 3 раза в сутки, цефотаксим внутривенно или внутримышечно по 1—2 г 2—3 раза в сутки, или цефтриаксон внутривенно или внутримышечно по 1—2 г 1 раз в сутки, цефуроксим внутривенно или внутримышечно по 0,75 г 3 раза в сутки. Альтернативными лекарственными средствами являются левофлоксацин внутривенно по 0,5 г 1 раз в сутки, или моксифлоксацин внутривенно по 0,4 г 1 раз в сутки, или сочетание цефепима внутривенно по 1—2 г 2 раза в сутки с аМикацином внутривенно по 15—20 мг/кг 1 раз в сутки, или гентамицином внутривенно по 3—5 мг/кг 1 раз в сутки. Антибактериальная терапия внутрибольничной Пн, возникшей у пациен-т0в с сопутствующими факторами риска. Препаратами выбора являются имипенем внутривенно по 0,5 г 3—4 раза в сутки, или цефтазидим внут-оивенно по 1—2 г 2—3 раза в сутки или цефепим по 1—2 г 2 раза в сутки, или меропенем внутривенно по 0,5 г 3—4 раза в сутки в сочетании с ами-каиином внутривенно по 15—20 мг/кг 1 раз в сутки или ванкомицином внутривенно по 1 г 2 раза в сутки. Альтернативными лечебными средствами являются азтреонам внутривенно или внутримышечно по 0,5—2 г 2—3 раза в сутки, или левофлоксацин внутривенно по 0,5 г 1 раз в сутки, или моксифлоксацин внутривенно по 0,4 г 1 раз в сутки, или сочетание амикацина внутривенно по 15—20 мг/кг 1 раз в сутки с пиперацил-лином/тазобактамом внутривенно по 4,5 г 3 раза в сутки или тикар-циллином/клавуланатом внутривенно по 3,2 г 3 раза в сутки (вместо амикацина можно использовать гентамицин внутривенно по 3—5 мг/кг 1 раз в сутки). Лечение аспирационной пневмонии. Аспирационные Пн почти всегда связаны с анаэробной и/или грамотрицательной флорой, что требует назначения аминогликозидов, защищенных пенициллинов в сочетании с метронидазолом и карбапенемом. Препаратами выбора являются амоксициллин/клавуланат внутривенно по 1,2 г 3 раза в сутки или бензилпенициллин внутривенно по 2 млн ЕД 4—6 раз в сутки в сочетании с метронидазолом внутривенно по 0,5 г 3 раза в сутки. Альтернативными лекарственными средствами могут быть имипенем внутривенно по 0,5 г 3—4 раза в сутки или меропенем внутривенно по 0,5 г 3—4 раза в сутки, или сочетание линкомицина внутривенно по 0,3—0,6 г 2 раза в сутки, или клиндами-цина внутривенно по 0,3—0,9 г 3 раза в сутки с амикацином внутривенно по 15—20 мг/кг 1 раз в сутки или гентамицином внутривенно по 3—5 мг/кг 1 раз в сутки. Длительность антибактериальной терапии при аспирационной Пн определяется индивидуально. Лечение пневмонии при иммунодефицитных состояниях. Лечение Пн с тяжелыми дефектами иммунитета должно проводиться только в условиях стационара. У больных с иммунодефицитными состояниями выбор антибактериальной терапии в большей степени зависит от природы возбудителя. Наиболее распространенной схемой является назначение аминогликозидов в сочетании с современными цефалоспоринами. У больных СПИДом при развитии Пн, вызванной Pneumocystis carinii, принятой схемой лечения является парентеральное введение пентамидина и бак-трима, септрима. Лечение пневмоцистной Пн производится триметопри-мом/сульфаметоксазолом внутривенно по 20 мг/(кгсут), 3—4 введения. Длительность терапии 21 сут. При плохой переносимости антибиотиков и высокой чувствительности выделенной микрофлоры к нитрофуранам назначают фуразолин внутрь по 0,1 г 4 раза в день, фурагин — внутривенно 300—500 мл 0,1 % раствора в день капельно, на курс 3—5 вливаний. При неэффективности антибиотиков можно с успехом использовать производные хиноксалина (диоксидин). Для профилактики кандидоза, особенно при массивной и длительной антибактериальной терапии, показаны нистатин и леворин (по 500 000 ЕД внутрь 4 раза в день). При Пн грибковой этиологии назначают противогрибковые средства: амфотерицин В, итраконазол, кетоконазол, флуконазол и др. • Патогенетическая терапия. При тяжелых и затяжных Пн используют препараты иммуномодулирующего действия (интерферон, ле-вамизол, зимозан, диуцифон, Т-активин, тималин). Больным вирусной Пн показано введение противогриппозного у-глобу-лина, противовирусных препаратов (рибоварин, интерферон), ингаляции фитонцидов [сок чеснока и/или лука, приготовленный ex temporae, в изотоническом растворе хлорида натрия]. При стафилококковой Пн проводят пассивную иммунизацию гипериммунной антистафилококковой плазмой или стафилококковым антитоксином. Для восстановления неспецифической резистентности организма назначают витамины А, С, Е, группы В, используют биогенные стимуляторы и адаптогенные средства (алоэ, настойки женьшеня и лимонника, жидкий экстракт элеутерококка). Для восстановления бронхиальной проходимости применяют бронхоли-тические средства и средства, разжижающие бронхиальный секрет (внутрь N-ацетилцистеин, амбраксол, бромгексин, горячее щелочное питье). Брон-холитические препараты предпочтительно вводить ингаляционно: адрено-миметические средства — фенотерол (беротек), сальбутамол; антихолинер-гические средства — ипратропия бромид (атровент), внутрь — пролонгированные теофиллины (теопек, теотард). При затяжном течении Пн иногда решающую роль играет восстановление бронхиального дренажа с помощью бронхоскопической санации. • Симптоматическая терапия. При непродуктивном сухом кашле назначают противокашлевые средства (кодеин, либексин, тусупрекс, глауцина гидрохлорид, стоптуссин, синекод и пр.); при затрудненном отхо-ждении мокроты — отхаркивающие (настой травы термопсиса, корень алтея и пр.) и муколитические препараты (мукалтин, лазолван, флуимуцил, халиксол). В случае плохой переносимости высокой температуры тела показаны жаропонижающие средства (анальгин, ацетилсалициловая кислота). Больным с сопутствующей патологией сердечно-сосудистой системы, особенно пожилым, а также при тяжелом течении Пн назначают инъекции камфоры, сульфокамфокаина, кордиамина, при сердечной недостаточности — сердечные гликозиды. Наличие одышки и цианоза служит показанием к проведению кислородной терапии. При выраженной интоксикации и деструкции легочного инфильтрата проводят дезинтоксикационную терапию (внутривенное введение реополиглюкина, гемодеза и других растворов). Больным с тяжелой формой Пн и выраженной интоксикацией, инфек-ционно-токсическим шоком показано внутривенное введение кортикосте-роидов. Небольшие дозы кортикостероидов (10—15 мг в день) внутрь назначают при вялом рассасывании инфильтрата или сопутствующем аллергическом бронхоспазме. III. Физиотерапевтическое воздействие. При лечении больных Пн используют отвлекающие процедуры: банки, горчичники, горчичные обертывания, которые при невысокой температуре тела показаны с первых дней болезни. После снижения температуры тела для ликвидации воспалительных изменений назначают диатермию, индуктотермию, СВЧ, УВЧ и т.д. Рассасыванию очага Пн способствуют массаж грудной клетки и ЛФК. Аэрозольтерапия с использованием бронхолитических смесей отдельно или в комбинации с различными антибактериальными препаратами применяется в стадии разрешения Пн. IV. Диспансерное наблюдение. Критерии выздоровления: 1) хорошие самочувствие и общее состояние больного; 2) стойкая нормализация температуры тела; 3) ликвидация клинических, лабораторных и рентгенологических признаков Пн. Прогноз. Исход Пн во многом зависит от распространенности воспалительного процесса, наличия или отсутствия осложнений, срока начала и адекватности антибиотикотерапии, состояния организма и других причин. Пн легкого и среднетяжелого течения с нераспространенным воспалительным процессом заканчивается полным выздоровлением при проведении рациональной терапии в течение 3—4 нед. Всех больных с распространенным воспалительным процессом, затяжным течением Пн, с нарушением функции внешнего дыхания, иммунной системы, осложненной Пн необходимо направлять в реабилитационные отделения для долечивания и восстановления как морфологических, так и функциональных показателей. Период диспансеризации больных, перенесших Пн без осложнений, может составлять 6 мес, для всех остальных больных Пн — не менее года. Профилактика. Профилактические мероприятия направлены на проведение общих санитарно-гигиенических мероприятий (режим труда, борьба с запыленностью, загазованностью, перегреванием и переохлаждением, проветривание помещений и изоляция заболевших и т.д.). Личная профилактика включает закаливание организма, занятия физкультурой и туризмом, полноценное питание, санацию очагов инфекции. Большое значение имеют своевременное и правильное лечение острых респираторных заболеваний и проведение других противоэпидемических мероприятий. Особенно важна профилактика Пн у больных, страдающих хроническими легочными заболеваниями. Необходимо строгое соблюдение режима и других предписаний врача при заболеваниях, которые могут осложниться Пн (инфаркт миокарда, инсульт, состояние после хирургического вмешательства и т.д.). Хроническая пневмония (ХП) — хроническое поражение паренхимы и интерстициальной ткани легкого, развивающееся на месте неразрешив-шейся пневмонии, ограниченное сегментом (сегментами) или долей (долями) и проявляющееся клинически повторными вспышками воспалительного процесса в пораженной части легкого. Морфологическим субстратом ХП являются пневмосклероз и/или карнификация легочной ткани, а также необратимые изменения в бронхиальном дереве по типу локального бронхита, часто с деформацией. В 3 % случаев остро протекающий инфекционный процесс в легких переходят в хроническое воспаление. Однако в связи с широким и успешным применением антибактериальных препаратов в лечении инфекционных процессов нижних дыхательных путей ХП в настоящее время встречается еще реже. Существование ХП признают не все исследователи, однако патологоанатомы и ряд клиницистов [Путов Н.В., 1995; Сильвестров В.П., 1997] выделяют эту форму Пн. Классификация. В настоящее время нет классификации ХП, которая Удовлетворяла бы всем требованиям клиницистов. Официально принятая в 1972 г. классификация ХП привела к гипердиагностике этого заболевания и практически подменила собой все другие формы так называемых хронических неспецифических заболеваний легких (ХНЗЛ), в частности хронический бронхит, бронхоэктатическую болезнь, острую затяжную Пн. В настоящее время отвергнут основной критерий перехода затяжной Пн в хроническую — длительность Пн 8 нед [Сильвестров В.П., 1974].
юлько отсутствие положительной рентгенологической динамики, несмотря на длительное и интенсивное лечение, а главное наличие повторных вспышек воспалительного процесса в том же участке легкого позволяют говорить о переходе затянувшейся Пн в хроническую форму. Этиология. ХП является воспалительным заболеванием инфекционной природы, поэтому ее этиология соответствует этиологии Пн. Хотя нет микроорганизма, обусловливающего хроническое течение Пн, доказана различная степень значимости разнообразных возбудителей в переходе острого воспалительного процесса в хронический. • Наиболее часто возбудителями воспалительного процесса при ХП являются ассоциации небактериальных агентов (вирусов, микоплазм) с бактериальными агентами (преимущественно пневмококком и гемофиль-ной палочкой). Особенно велика роль вирусной инфекции в переходе острого воспалительного процесса в хронический: 1) вирусные Пн, приводящие к деструктивным процессам, заканчиваются формированием фиброзных изменений в легких; 2) вирус гриппа повреждает бронхиальную стенку с развитием дренажных и вентиляционных нарушений, вызывает воспалительные изменения в интерстициальной ткани, которые отличаются относительной стойкостью и наклонностью к медленному обратному развитию; 3) вирус гриппа является проводником аутоинфекции, создает благоприятный фон для проявления патогенных свойств многообразной условно-патогенной и сапрофитной микрофлоры. Патогенез. Непосредственные причины, обусловливающие переход острого воспалительного процесса в хронический, недостаточно изучены. Несомненными представляются следующие факты. • В происхождении повторных вспышек инфекции в участке легкого, пораженного в прошлом, играют роль оставшиеся изменения, обусловливающие местное нарушение дренажной функции бронхов. В ряде случаев определяющим фактором в генезе ХП является сопутствующий хронический бронхит, резко затрудняющий дренажную и аэрационную функцию бронхов в зоне острого воспаления. • Очаговая инфекция, имеющаяся в организме больного, может служить постоянным источником аутоинфицирования и сенсибилизации организма, проявляющихся повышенной чувствительностью бронхолегочной системы к различным микроорганизмам, вирусам и продуктам их жизнедеятельности. Предпосылками формирования ХП являются все состояния (интоксикации, в том числе вирусная, алкоголь, курение, переохлаждение, переутомление, старческий возраст и пр.), подавляющие общую реактивность, способствующие изменению иммунного статуса организма и местного иммунитета бронхолегочной системы. (Эти изменения выражаются в понижении активности альвеолярных макрофагов и лейкоцитов, снижении фагоцитоза, дефиците секреторных IgA и уменьшении концентрации бактериолизинов.) • При ХП отмечено развитие аутоиммунных процессов. Противоле- В результате всех этих факторов воспалительный процесс (схема 4) полностью не ликвидируется. Остаются участки карнификации, являющиеся в дальнейшем местом рецидивов воспалительного процесса. Процесс не ограничивается паренхимой легких, а переходит на интер-стициальную ткань, бронхи, сосуды. В связи с этим морфологическим суб- 34 стратом ХП является воспалительно-склеротический процесс (пневмоскле-роз), ведущий к уменьшению объема и рубцовому сморщиванию пораженной части легкого. В участках бронхиального дерева, соответствующих области поражения, развивается локальный бронхит, который в дальнейшем может приобрести характер деформирующего с последующим развитием бронхоэктазов. Процесс никогда не становится диффузным, поэтому выраженность функциональных нарушений системы дыхания и кровообращения малого круга незначительна. В связи с этим развитие дыхательной (легочной) недостаточности и легочного сердца даже при обширных очагах ХП наблюдается нечасто (оно более типично для хронического бронхита). Клиническая картина. Для ХП характерны следующие основные синдромы: 1) воспалительная инфильтрация; 2) локальный пневмосклероз. Бронхо-обструктивный синдром и синдром легочной недостаточности — необязательные признаки и могут появляться на разных стадиях развития болезни. Выделяют три степени активности воспалительного процесса: I степень — минимальные признаки; II степень — умеренные проявления обострения; III степень — клинические, рентгенологические, лабораторные показатели обострения ярко выражены. В зависимости от преобладания того или иного синдрома ХП выделяют две основные формы — интерстициальную и бронхоэктатическую. Для интерстициальной формы ХП характерно преобладание изменений в виде очагового пневмосклероза [Путов Н.В., 1984]. Это наиболее частая форма ХП. При бронхоэктатической форме ХП наряду с очаговым пнев-москлерозом имеются и бронхоэктазы (ХП с бронхоэктазами) [Пале-ев Н.Р., 1985]. Эту форму признают не все клиницисты. Н.В. Путов (1984), помимо интерстициальной, выделяет еще и карни-фицирующую форму ХП (с преобладанием карнификации альвеол). При этой форме ХП больные, как правило, жалоб не предъявляют, а рентгенологически могут определяться интенсивные, достаточно четко очерченные тени, которые необходимо дифференцировать от периферической опухоли. Интерстициальная форма ХП. На I этапе диагностического поиска можно выявить следующие жалобы: а) кашель, в подавляющем большинстве случаев с выделением небольшого количества мокроты, изредка кровохарканье; б) боли в груди на стороне поражения; в) одышка при физической нагрузке; г) повышение температуры тела; д) астенизация (слабость, головная боль, потливость, снижение аппетита и массы тела). Жалобы наиболее ярки и многочисленны при выраженном обострении. Количество мокроты увеличивается, она становится гнойной. С присоединением бронхообструктивного синдрома наряду с продуктивным возникает надсадный приступообразный кашель с затрудненным выделением мокроты. При ХП без бронхоэктазов появление кровохарканья всегда свидетельствует об активности процесса и, как правило, выражено незначительно. Кровохарканье отмечается обычно при бронхоэктатической форме ХП, являясь одним из основных симптомов бронхоэктазии вообще. В случае обострения процесса нередко возникает или усиливается боль в груди на стороне воспалительного процесса: беспокоит постоянное ощущение тяжести, чаще всего под углом лопатки; тянущая колющая боль может усиливаться при дыхании (вовлечение в процесс плевры). Температура тела чаще субфебрильная, редко фебрильная. Резкая потливость, выраженная слабость, потеря аппетита сопровождают обострение. В стадии ремиссии жалобы малочисленны. Наиболее часто в этом периоде отмечается кашель со скудной слизисто-гнойной мокротой. Дата добавления: 2014-12-12 | Просмотры: 819 | Нарушение авторских прав |