|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Болезни органов пищеварения. ХРОНИЧЕСКИЙ ГАСТРИТ (ХГ) — заболевание желудка, характеризующееся хроническим воспалительным процессом его слизистой оболочкиХронический гастрит ХРОНИЧЕСКИЙ ГАСТРИТ (ХГ) — заболевание желудка, характеризующееся хроническим воспалительным процессом его слизистой оболочки, выражающимся в уменьшении количества железистых клеток, нарушении физиологической регенерации, дисплазии слизистой оболочки (при прогресси-ровании — развитии атрофии и кишечной метаплазии), расстройстве секреторной, моторной и нередко инкреторной функций желудка. Статистические исследования показывают, что примерно 50 % трудоспособного населения развитых стран страдают ХГ. Среди заболеваний органов пищеварения ХГ занимает первое место (около 35 %), а среди всех заболеваний желудка ХГ встречается в 80—85 % случаев, часто являясь предшественником таких заболеваний, как язвенная болезнь и рак желудка. Классификация. В настоящее время пользуются классификацией ХГ, которая содержит основные положения так называемой Сиднейской системы (1990, 1994), которую в полной мере можно назвать этиопатогенетиче-сКой. Согласно этой системе выделяют: • аутоиммунный — фундальный гастрит (ХГ «типа А»); • ассоциированный с Helicobacter pylori (HP) — антральный гастрит (ХГ «типа В»); • химически обусловленный (ХГ «типа С»), в том числе вследствие рефлюкса (рефлюкс-гастрит), воздействия алкоголя, нестероидных противовоспалительных препаратов (НПВП); • смешанный гастрит (ХГ «типа А + В»); • особые формы ХГ (лимфоцитарный, эозинофильный, гранулематоз-ный, гиперпластический); • идиопатический ХГ (с невыясненной этиологией и патогенезом). HP, 15—18 % — на аутоиммунные ХГ. В группе ХГ «типа С» на долю «реф-люкс-гастрита» приходится менее 5 %, а около 10 % — на ХГ, ассоциируемые с НГТСП. На особые формы ХГ приходится около 1 % ХГ, в связи с этим такие формы ХГ называют «редкими». Этиология. ХГ является полиэтиологическим заболеванием. В настоящее время к наиболее вероятным причинам, вызывающим ХГ, относятся следующие: • инфицирование слизистой оболочки желудка HP; • генетический фактор, приводящий к образованию аутоантител к об-кладочным клеткам; • повреждающее действие дуоденального содержимого (желчных кислот, лизолецитина) на слизистую оболочку желудка при рефлюксе его содержимого после резекции желудка и органосберегающих операций. Кроме того, выделяют две большие группы факторов — экзогенные и эндогенные; не являясь этиологическими, они могут приводить к обострению заболевания. К экзогенным факторам относят: 1) нарушение питания (нарушение ритма приема пищи, переедание, недостаточное прожевывание пищи, злоупотребление грубой, острой, горячей пищей, неполноценное питание); 2) курение и алкоголь; 3) профессиональные вредности (заглатывание металлической, хлопковой пыли, паров, щелочей и кислот); 4) длительный прием некоторых лекарственных средств (НПВП, глюкокортикостероиды, препараты наперстянки). К эндогенным факторам относят: 1) хронические инфекции (полости рта и носоглотки, неспецифические заболевания органов дыхания и туберкулез, хронический холецистит и пр.); 2) заболевания эндокринной системы (болезнь Аддисона, гипотиреоз, диффузный токсический зоб, болезнь Иценко—Кушинга, сахарный диабет); 3) нарушение обмена веществ (ожирение, дефицит железа, подагра); 4) заболевания, приводящие к тканевой гипоксии (сердечная и легочная недостаточность и пр.); 5) аутоинтоксикация (уремия). Среди экзогенных факторов главное место отводят алиментарным нарушениям и приему лекарственных препаратов, среди эндогенных — воспалительным заболеваниям органов брюшной полости, эндокринным расстройствам и метаболическим нарушениям. Патогенез. Представления о том, что ХГ является результатом перенесенного острого гастрита, не получили убедительного подтверждения. Считают, что ХГ является самостоятельным заболеванием, с самого начала характеризующимся хроническим течением. Под влиянием различных этиологических факторов (и при участии сопутствующих) происходит ряд функциональных и морфологических изменений желудка, что проявляется секреторными и моторными нарушениями, находящими свое отражение в клинической картине болезни. Предполагают, что первоначально возникают функциональные расстройства секреции и моторики желудка. В дальнейшем к функциональным изменениям присоединяются органические: так, в частности, избыток ионов водорода при гиперсекреции соляной кислоты угнетает активность сульфатазы (фермент, ответственный за поддержание нормальных соотношений компонентов желудочного сока), результатом чего является дальнейшее подавление желудочной секреции и повреждение эпителиальных структур слизистой оболочки желудка с последующим нарушением физиологической регенерации. Нарушение физиологической регенерации железистого эпителия является основным звеном в развитии всех форм ХГ, кроме поверхностного, при котором этих нарушений нет или они незначительны. При всех остальных формах ХГ нарушение физиологической регенерации выражается в преобладании процессов пролиферации клеток эпителия над дифференциацией. Эпителий не стареет, а лишь теряет свойственные ему морфологические и функциональные признаки за счет вытеснения дифференцированных клеток более молодыми, незрелыми. Нарушение камбиального слоя эпителиальных клеток изменяет процессы репаративной регенерации. При ХГ не только уменьшается количество железистых клеток, но и происходит перестройка железистого аппарата; в слизистой оболочке появляются островки желез, аналогичных по своему строению кишечным железам. Все это приводит к снижению секреции соляной кислоты. Кроме структурных изменений, в слизистой оболочке появляется клеточная инфильтрация (неспецифическое воспаление). При ХГ «типа А» в развитии атрофии слизистой оболочки принимают участие аутоиммунные процессы: образующиеся аутоантитела к обкладоч-ным клеткам желудочных желез приводят к их гибели. При гастрите «типа В» основной причиной возникновения болезни является HP. Заражение происходит фекально-оральным и орально-оральным путем. Инфицирование возникает в детском, подростковом, а также молодом (до 20 лет) возрасте. Цитотоксин, вырабатывающийся большинством штаммов HP, и аммиак, образующийся при расщеплении мочевины уреазой, приводят к гибели эпителиальных клеток. Воспалительная реакция, развивающаяся в слизистой оболочке в ответ на внедрение HP, сама по себе способствует нарушению целостности желудочного эпителия. Бактериальные ферменты нарушают целостность мембран эпителиальных клеток и снижают их резистентность к повреждающим факторам. Нарушается защитная функция желудочной слизи. Гастрит «типа В» развивается в молодом возрасте и встречается в 4 раза чаще, чем гастрит «типа А». Моторно-эвакуаторные нарушения, в результате которых содержимое двенадцатиперстной кишки (секрет поджелудочной железы и желчные кислоты) попадает в желудок, также участвуют в повреждении слизистой оболочки. Этот механизм является главным в развитии рефлюкс-гастрита — гастрита «типа С», точно так же, как прием НПВП и злоупотребление алкоголем. Кроме того, в слизистой оболочке желудка происходит раскрытие шунтов между артериями и венами. Шунтирование в подслизистом слое способствует развитию ишемии, которая приводит к повреждению слизистой оболочки желудка и ее желез, нарушению регенераторных процессов. Первоначально изменения слизистой оболочки локализуются в антральном отделе (по типу поверхностного гастрита), затем они распространяются по Направлению к фундальному отделу и становятся со временем диффузными. Кроме того, эти изменения распространяются и «вглубь», приобретая Постепенно атрофический характер.
таблица 17. Характеристика ХГ «типа А» (аутоиммунного) и ХГ «типа В»
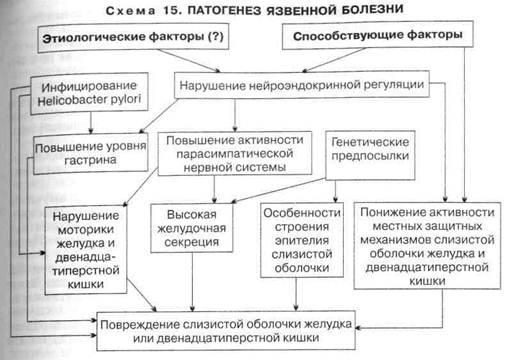
При ХГ изменяется также клеточный состав стромы слизистой оболочки желудка, увеличивается количество плазматических и уменьшается количество тучных клеток. Очевидно, с этим связано усиление синтеза иммуноглобулинов (плазматические клетки) и уменьшение выработки эндогенного гистамина (тучные клетки). Развивающаяся структурная перестройка является основой морфологических изменений, способствующих длительному хроническому процессу в желудке (схема 14). Клиническая картина. ХГ «типа А» обнаруживается преимущественно в среднем и пожилом возрасте, а наиболее часто встречающаяся форма ХГ — хеликобактерная («тип В») — развивается в молодом возрасте. Секреторная функция при ХГ «типа В» не нарушена или даже повышена в начале заболевания. При развитии гипацидности у этих больных не наблюдается гаст-ринемии, что является существенным отличием ХГ «типа В» от ХГ «типа А». Основные отличительные признаки ХГ «типа А» и «типа В» представлены в табл. 17. При ХГ «типа А» при рентгенологическом исследовании отмечается угнетение моторики («вялый» желудок), тогда как при ХГ «типа В» — усиление моторики («раздраженный» желудок). В зависимости от вовлечения в патологический процесс фундального или антрального отдела клиническая картина ХГ меняется. Так, при развитии процесса только в фундальном отделе отмечаются ранние, умеренной интенсивности разлитые боли в эпигастральной области; фундальный гастрит создает предпосылку для образования язвы желудка. При изменении слизистой оболочки антрального отдела центральное место в клинической картине занимают поздние боли, локализующиеся в пилородуоденальнои области, и синдром «ацидизма»; чаще встречается у лиц молодого возраста и предрасполагает к развитию язвы двенадцатиперстной кишки. 294 Клиническую картину распространенного ХГ составляют следующие основные синдромы: 1) желудочная диспепсия; 2) боли в эпигастрии; 3) кишечная диспепсия; 4) астеноневротический синдром. Реже встречаются анемический синдром, проявления полигиповитаминоза и гипокорти- цизма. В тяжелых случаях ХГ «типа А» нередко развивается В12-дефицитная анемия и выявляются характерные клинические признаки: бледность кожи, глоссит, неврологические нарушения и др. При обострении ХГ клинические проявления выражены ярко: 1) синдром желудочной диспепсии (у 90 % больных) включает «кислую» диспепсию (изжога, «раннее» ощущение голода, кислая отрыжка, кислый вкус во рту) и «дисмоторную» диспепсию (тяжесть, чувство распирания в эпигастральной области после еды, отрыжка, срыгивание, тошнота, рвота, снижение аппетита, неприятный вкус во рту); 2) боли в эпигастрии неинтенсивного характера; 3) симптомы «кишечной» диспепсии встречаются у 20—40 % больных и проявляются метеоризмом, урчанием и переливанием в животе; нарушением стула (запоры, поносы, неустойчивый стул); 4) астеноневротический синдром выражен практически у всех больных при обострении ХГ, о чем свидетельствуют раздражительность, неустойчивость настроения, мнительность, канцерофобия, быстрая утомляемость, плохой сон. Клиническая картина гастрита с секреторной недостаточностью отличается от проявлений ХГ с сохраненной или повышенной секреторной функцией. Хронический гастрит с выраженной секреторной недостаточностью. Этот вариант ХГ встречается чаще у лиц зрелого и пожилого возраста. На I этапе диагностического поиска: 1) делают предположение о заболевании желудка на основании жалоб на боли в эпигастральной области и симптомы желудочной диспепсии; 2) уточняют вариант течения: хронический, доброкачественный (большая длительность заболевания, сохраненная работоспособность, нерезко выраженное нарушение общего состояния); 3) устанавливают отсутствие определенной закономерности в течении заболевания (нет сезонности обострений); 4) выявляют возможные причины обострения: а) экзогенные (нарушение питания, бытовые и промышленные интоксикации; б) эндогенные (проявление патологии других внутренних органов). При этом варианте ХГ большую роль играют эндогенные причины (могут быть получены сведения о длительно существующей железодефицитной анемии, заболеваниях эндокринной системы и пр.); 5) делают предположение о состоянии секреторной функции: отрыжка тухлым, тошнота, рвота, анорексия при маловыраженных болях встречаются у больных при гастрите с секреторной недостаточностью; 6) определяют фазу течения болезни: а) при жалобах, связанных только с патологией желудка (боли, чувство тяжести в эпигастральной области и проявления желудочной диспепсии), предполагают, что процесс в фазе компенсации; б) при появлении общих нарушений (похудение, астенонев-ротический синдром), жалоб, свидетельствующих о нарушении функции поджелудочной железы, кишечника (поносы, чередующиеся с запорами, вздутие живота, урчание, переливание и пр.), следует думать о стадии декомпенсации. Для больных ХГ с выраженной секреторной недостаточностью характерной жалобой являются поносы (диарея). Причинами «гастрогенной» диареи могут быть недостаточное измельчение поступающей в желудок пищи; резкое нарушение переваривания клетчатки; ускоренное опорожнение желудка в связи с нарушением замыкательного рефлекса привратника; выпадение бактерицидной функции желудка; недостаточность функции поджелудочной железы. Больных могут беспокоить резкая слабость и головокружение после приема богатой углеводами пищи — проявление демпинг-синдрома, обусловленного быстрым поступлением пищи в двенадцатиперстную кишку при сниженной секреторной способности желудка. Слабость, адинамия, снижение массы тела, сочетающиеся с жалобами на потемнение кожных покровов, могут быть проявлением гипокорти-цизма. Данные, полученные на I этапе, имеют существенное значение для постановки предварительного диагноза. Однако, учитывая их малую специфичность, достоверность этого этапа для постановки окончательного диагноза относительно невысока. Получаемая на II этапе диагностического поиска информация малоспецифична для данного заболевания. На этом этапе можно выявить разлитую болезненность в эпигастральной области при обострении процесса; в этой же области может быть незначительная мышечная защита. Установленная при пальпации передней брюшной стенки болезненность в точке желчного пузыря, головки поджелудочной железы и зонах, характерных для ее поражения, болезненность при пальпации по ходу толстой кишки, спастически сокращенные участки кишечника отражают вовлечение в процесс этих органов. Патологические изменения других органов пищеварительной системы при ХГ выявляются часто. Обнаруженное при пальпации эпигастральной области «опухолевое образование» делает предполагаемый диагноз ХГ как самостоятельного заболевания менее вероятным. При физикальном исследовании могут быть выявлены симптомы поли-гиловитаминоза (группы В и С): сухость кожи, покраснение и разрыхлен-ность десен, утолщение языка, сохранение отпечатков зубов на боковой поверхности языка, атрофия и сглаженность его сосочков, ангулярный стоматит и пр. Отмечается выраженная бледность кожи и слизистых оболочек при сопутствующей анемии; может быть выявлено потемнение кожи в области ладонных складок, сосков, понижение АД — косвенное указание на гипокортицизм. Постановка окончательного диагноза возможна только с учетом данных Ш этапа диагностического поиска. Комплекс лабораторно-инструментальных исследований позволяет: 1) выявить характер нарушения желудочной секреции; 2) определить характер и глубину поражения слизистой оболочки; 3) уточнить или выявить осложнения ХГ. Характер нарушений желудочной секреции определяют по данным фракционного исследования желудочного сока тонким зондом. Главный признак данного варианта гастрита — секреторная недостаточность желудка — приобретает достаточную надежность лишь при проведении гистаминовой стимуляции. Исследование проводят следующим образом. Утром натощак после удаления содержимого желудка в течение часа изучают базальную секрецию. После получения базального секрета вводят гистамин 0,008 мг на 1 кг массы тела — субмаксимальный гистаминовый тест. Максимальный гистаминовый тест — 0,025 мг/кг гистамина — применяется редко, так как возможны побочные реакции, хотя за 30 мин до введения гистамина предварительно вводят антигистаминный препарат. На протяжении следующего часа собирают отделяющийся сок. Все исследование длится 2 ч. Очень важно, что базальное и стимулированное гистамином сокоотделение исследуется за равные отрезки времени. Проведение гистаминовой стимуляции у пожилых требует осторожности, даже при субмаксимальной стимуляции за 30 мин до введения гистамина подкожно вводят антигистаминный препарат (общее действие гистамина смягчается, способность возбуждать секрецию желудка при этом не снижается). Существуют противопоказания к проведению стимуляции гистамином: значительные органические изменения сердечно-сосудистой системы; склонность к аллергическим реакциям; недавнее кровотечение из пищеварительного тракта; подозрение на феохромоцитому. В таких случаях рекомендуется пользоваться пентагастрином для возбуждения секреторного ответа. Пентагастрин лишен общего действия и обладает исключительно сильной сокогонной способностью. В лабораторных условиях изменяют объем желудочного сока во все фазы секреции (тощаковая порция, за час до стимуляции — базальная секреция и стимулированная — в течение часа после стимуляции), исследуют общую кислотность, свободную соляную кислоту, кислотную продукцию и пепсин. О количестве вырабатываемой соляной кислоты судят в основном по показателям общей кислотности и затем на их основе вычисляют по формуле величину кислотной продукции (дебит соляной кислоты). Ацидограмму (исследование рН желудочного сока в базальную и стимулированную фазы) и электрофореграмму желудочного сока проводят только в специализированных отделениях; широкого распространения они до настоящего времени не нашли. Кислотность желудочного сока может выражаться в условных титраци-онных единицах или ммоль/ч. Для более точного учета выработки соляной кислоты желудком в фазе базальной секреции или при оценке субмаксимальной (максимальной) секреции вычисляют так называемый дебит-час выражаемый в ммоль. Средние нормальные показатели базальной кислотной продукции составляют 1—4 ммоль, субмаксимальной — 6,5—12 ммоль, максимальной — 16—24 ммоль. Для здоровых лиц соотношение базальной кислотной продукции к субмаксимальной принимается равным 1:3, а максимальной — 1:6. При ХГ с секреторной недостаточностью происходит сближение уровней базальной и субмаксимальной кислотообразующей продукции, соотношение их становится 1:1,8 (1,2); снижается общая кислотность как в ба-зальную, так и в стимулированную фазу до 30—20 титрационных единиц; свободная соляная кислота в желудочном соке после стимуляции гистами-ном не обнаруживается; отмечается уменьшение объема желудочного сока во всех исследуемых порциях; снижается уровень пепсина до 10—20 г/л (содержание пепсина в желудочном соке не полностью коррелирует с нарушением кислотообразования и обычно снижается медленнее). Свободная соляная кислота может определяться при ХГ с нерезко выраженной секреторной недостаточностью, но уровень ее значительно снижен. В ацидограмме при ХГ с резко выраженной секреторной недостаточностью рН базальной фазы 6,0, стимулированной фазы — также 6,0; при нерезком снижении секреции рН базальной фазы 2,1—5,0, а стимулированной фазы — 2,1. Характер изменений слизистой оболочки желудка выявляется при проведении фиброгастродуоденоскопии. При ХГ с секреторной недостаточностью отмечаются бледность и истонченность слизистой оболочки желудка, при обострении процесса на поверхности слизистой оболочки видны кровоизлияния. Гастроскопия должна сочетаться с множественной ступенчатой и прицельной биопсией (4—6 биоптатов по малой и большой кривизне, а также из передней и задней стенок тела желудка). При гастроскопии могут быть выявлены эрозии (эрозивный гастрит). Гастроскопия является также методом, с помощью которого можно выявить и уточнить характер осложнений. Это главный метод диагностики опухолей желудка (полипы, рак желудка) и в подобных случаях диагноз ХГ отвергается на данном этапе обследования. Однако гастроскопия не является абсолютно точным методом. При его применении возможны диагностические ошибки; не выявляются изменения моторной функции желудка; невозможно обнаружить опухоли с эндо-фитным ростом (скирр). В связи с этим эндоскопическое исследование обязательно проводят в сочетании с полноценным рентгенологическим обследованием. При рентгеноскопии желудка выявляются нарушения его эвакуаторнои и моторной функций. У больных ХГ с секреторной недостаточностью отмечаются усиленная моторика и ускорение эвакуации взвеси сульфата бария. Рентгеноскопия желудка также важна для отграничения ХГ от рака. Локальное отсутствие сократимости желудка очень подозрительно на опухолевый процесс с инфильтративным, эцдофитным ростом. Окончательная диагностика гастрита возможна только с учетом данных биопсии и морфологической оценки изменений слизистой оболочки желудка. Данные биопсии при ХГ с нечетко выраженной секреторной недостаточностью свидетельствуют об умеренно выраженном атрофическом гастрите с поражением желез, часто без их атрофии. При ХГ с резко выраженной секреторной недостаточностью в биоптате обнаруживают атрофию желез и явления кишечной метаплазии. Клинический и биохимический анализы крови, исследование кала помогают установить вовлечение в патологический процесс других органов и систем. Так, при поражении поджелудочной железы в крови может быть увеличен уровень амилазы, ингибитора трипсина, а в кале — нейтрального жира. Повторное исследование кала на скрытую кровь в случае отрицательного ответа позволяет отвергнуть предположение о кровотечении. Положительная реакция Вебера настораживает в отношении кровоточащего полипа, эрозивного гастрита, язвы или рака желудка. Язвенная болезнь желудка, полипоз и рак желудка — характерные осложнения ХГ с секреторной недостаточностью. Диагноз гкпокортицизма, поставленный на предыдущих этапах обследования, основывается на снижении уровня стероидных гормонов в крови. Снижение содержания железа, небольшой процент насыщения железом трансферрина, определяемые при биохимическом анализе крови, по современным представлениям, являются причинами развития гастрита с секреторной недостаточностью. Хронический гастрит с нормальной или повышенной секреторной функцией желудка. Этот вариант ХГ встречается чаще у лиц молодого возраста. На I этапе диагностического поиска вне обострения больные обычно не предъявляют жалоб. При обострении преобладают болевой и/или диспепсический синдромы. Боли, как правило, четко связаны с приемом пищи: а) чаще они возникают непосредственно или спустя 20—30 мин после еды; б) реже возникают «голодные», или «поздние», боли; в) ранние и поздние боли могут сочетаться, что указывает на поражение как тела, так и выходного отдела желудка. Обычно боли умеренные, иногда они сводятся лишь к чувству давления и тяжести в подложечной области. «Поздние» боли отличаются большей интенсивностью, но почти никогда не приближаются по интенсивности к язвенным. При сочетании с выраженной кишечной дискинезией, часто развивающейся при этой форме ХГ, боли могут приобретать разлитой характер, распространяясь на весь живот. Больные часто жалуются на запоры. Возникновение запоров объясняется воздействием кислого содержимого желудка на моторную функцию кишечника, а также гипертонусом блуждающего нерва. Диспепсический синдром проявляется отрыжкой воздухом, кислым, изжогой, тошнотой, иногда срыгиванием; неприятным вкусом во рту и пр. Типичным для ХГ с сохраненной и особенно с повышенной секрецией является синдром ацидизма. Он обусловлен не столько повышенной кислотообразующей функцией желудка, сколько забросом желудочного содержимого в пищевод. Синдром проявляется прежде всего изжогой. Иногда изжога настолько мучительна, что становится главной жалобой больных. Выражен неврастенический синдром: повышенная раздражительность, Изменчивость настроения, плохой сон, быстрая утомляемость. Такое сочетание эпигастральных болей, желудочной диспепсии с выраженным синдромом ацидизма у больных с соответствующим анамнезом при подозрении на ХГ позволяет предположить сохраненную или повышенную желудочную секрецию. В анамнезе больных удается установить нарушение ритма и качества питания, злоупотребление алкоголем и другие экзогенные причины. Погрешности в диете (употребление тяжелой, непривычной, острой или соленой пищи, особенно в избыточном количестве и в сочетании с алкогольными напитками) часто служат причиной обострения заболевания. Течение ХГ с сохраненной и особенно с повышенной секреторной функцией характеризуется чередованием обострений и ремиссий, но без выраженной сезонности. На II этапе диагностического поиска физикальное исследование дает мало опорных данных для диагностики. Пальпация эпигастральной области выявляет умеренную разлитую болезненность, вне обострения живот безболезнен. При обострении иногда отмечается болезненность по ходу толстой кишки и в проекции желчного пузыря, обусловленная выраженной диски-незией. Воспалительные поражения кишечника и желчевыделительной системы не свойственны этому варианту ХГ (если они наблюдаются, то их следует рассматривать как самостоятельные заболевания). Выражены симптомы усиления функции парасимпатического отдела вегетативной нервной системы: красный дермографизм, холодные влажные кисти и стопы, гипергидроз, акроцианоз, гипотония. На III этапе диагностического поиска исследуют желудочную секрецию. При этом выявляется повышение тощаковой и базальной секреции, общей кислотности: в стимулированную фазу ее показатели равны 80— 100 титраци-онным единицам и более, базальной кислотной продукции — 1,5—5,5 ммоль и более, уровня пепсина — 2,1—4,5 г/л и более. Анализ ацидограммы (если определяют рН желудочного сока) показывает следующие изменения: при нормацидном состоянии рН базальной фазы 1,6—2,0; стимулированной — 1,2—2,0; при гиперацидном состоянии — соответственно 1,5 и 1,2. При рентгенологическом исследовании пищеварительного тракта в желудке обнаруживают грубые ригидные складки, спазм привратника. Спастические явления прослеживаются и при прохождении сульфата бария по толстой кишке. Фиброгастродуоденоскопия, проведенная в стадии обострения процесса, выявляет отек слизистой оболочки, очаги гиперемии, плотную фиксацию слизи на складках слизистой оболочки желудка при поверхностном гастрите. При гипертрофическом гастрите отмечают бархатистость или зернистость слизистой оболочки, утолщение складок, выраженную гиперемию. Гастродуоденоскопия важна для проведения дифференциального диагноза между данным клиническим вариантом ХГ и язвенной болезнью двенадцатиперстной кишки. Обнаружение язвенной «ниши», рубца или руб-цовой деформации луковицы двенадцатиперстной кишки исключает ХГ как нозологически самостоятельную патологию. Морфологические исследования биоптата слизистой оболочки позволяют выявлять при поверхностном гастрите дистрофические изменения поверхностного (ямочного) эпителия, а при более глубоком поражении желудка — вовлечение в процесс желез. Клетки желез, преимущественно главных и париетальных, гиперплазируются, подвергаются вакуолизации и другим изменениям. Диагностика. Для постановки диагноза ХГ принимают во внимание: 1) клиническую симптоматику (преимущественно субъективные данные); преобладание диспепсических синдромов при обострении, сочетающею пихся с неинтенсивными болями в эпигастральной области; wmiaunuv Учение; связь обострений с нарушением диеты; 2) изменение секреторной функции желудка; 3) изменение слизистой оболочки желудка (по данным рентгеноскопии, гастрофиброскопии, гастробиопсии). В настоящее время основное значение в диагностике ХГ отводится морфологическому изучению структуры, степени выраженности и распространенности патологического процесса в слизистой оболочке желудка (при проведении повторных исследований — динамике патологических изменений). Так, ХГ с нейтрофильной инфильтрацией эпителия и стромы почти всегда является реакцией на инфицирование HP; нередко при этом имеются эрозии и язвы. ХГ «типа А» (аутоиммунный) характеризуется лимфонитарной инфильтрацией желез и их разрушением. Большое значение в диагностике ХГ придают выявлению HP. Все методы обнаружения HP можно условно разделить на инвазивные и неинва- зивные. Инвазивные тесты: для этих исследований необходимо проведение фиб- рогастродуоденоскопии, во время которой забирают четыре биоптата (по 2 из антрального отдела и тела желудка); применяют три метода выявления HP: бактериологический, морфологический, биохимический (уреазный тест). Бактериологический метод заключается в выращивании бактерий на селективной питательной среде. Морфологический метод предусматривает обнаружение HP в биопта-тах, обработанных определенным способом (гистологический метод — «золотой стандарт» выявления HP). Биохимический тест заключается в обнаружении аммиака в среде, содержащей мочевину и биоптат слизистой оболочки (уреаза HP превращает мочевину в аммиак). Неинвазивные методы: 1) обнаружение в сыворотке крови антител к HP; 2) дыхательный тест (пациент принимает внутрь раствор, содержащий меченную 13С или 14С мочевину. В присутствии HP выдыхаемый воздух содержит С0 с меченным изотопом углерода (|3С или 14С). Дыхательный тест успешно контролирует эрадикацию (удаление) HP. Формулировка развернутого клинического диагноза ХГ учитывает: 1) морфологическую и гастроскопическую характеристику — поверхностный; с поражением желез без атрофии; атрофический; гипертрофический; эрозивный; другие особые формы гастрита; 2) состояние желудочной секреции (повышенная, сохраненная, сниженная незначительно, умеренно, резко); 3) фазу течения: обострение, стихающее обострение, ремиссия; 4) выраженные моторные нарушения (желчного пузыря, кишечника и пр.); 5) осложнения (кровотечение и пр.). Примечания. 1. Морфологическая характеристика гастрита указывается на основании результатов биопсии. 2. Для выявления HP наиболее перспективным является экспресс-метод его определения в биоптате слизистой оболочки непосредственно во время гастроскопии. Лечение. ХГ обычно лечат амбулаторно, госпитализация показана при выраженном обострении, необходимости проведения сложных исследований и дифференциальной диагностике. Комплекс лечебных мероприятий зависит от типа гастрита, секреторной функции желудка, фазы заболевания. Лечебные мероприятия включают определенный диетический режим, фармакотерапию, физиотерапевтическое и санаторно-курортное лечение. Задачи терапии при ГХ различных типов отличаются друг от друга. При ХГ «типа А» предусмотрена: • заместительная терапия; • минимизация моторных нарушений. При гастрите «типа В» предусмотрены: • эрадикация HP; • снижение кислотопродукции; • «защита» слизистой оболочки желудка. При гастрите «типа С» предусмотрены: • назначение синтетических простагландинов; • «защита» слизистой оболочки желудка; • снижение кислотопродукции. Диетотерапия является неотъемлемым компонентом лечения любого типа ХГ и предусматривает частое, дробное питание (5—6 раз в день), пища не должна быть горячей. При отсутствии атрофии слизистой оболочки и повышенной секреции исключаются блюда и продукты, раздражающие слизистую оболочку желудка (соленые, копченые блюда, маринады, острые приправы, наваристые бульоны). При наличии атрофии слизистой оболочки и снижении секреторной функции желудка показана диета, предусматривающая механическое ща-жение в сочетании с химической стимуляцией секреторной активности желудка: рацион содержит мясные, рыбные и овощные супы, крепкие бульоны, нежирное мясо и рыбу, овощи, фрукты, соки. После наступления ремиссии рекомендуют полноценное питание с исключением трудно перевариваемых продуктов, а также продуктов, усиливающих бродильные процессы (цельное молоко, свежие изделия из теста, виноград и пр.). Заместительная терапия секреторной недостаточности желудка предусматривает назначение препаратов, усиливающих секрецию соляной кислоты (настойка травы горькой полыни, настой корня одуванчика, сок подорожника или плантаглюцид по 0,5—1 г 3 раза в сутки); при отсутствии соляной кислоты в желудочном содержимом прибегают к заместительной терапии — натуральный желудочный сок, 3 % раствор соляной кислоты, таблетки ацидинпепсина, абомин. Ранее применявшиеся «стимуляторы» репаративных и регенеративных процессов (ретаболил, масло облепихи, карнитин, витамин U) в настоящее время не используются. При резко сниженной секреции и кислотности желудочного сока следует назначать хлоридные и хлоридно-гидрокарбонатные натриевые воды достаточной минерализации (ессентуки № 4 и 7, арзни и пр.). Если снижение секреции сопровождается воспалением слизистой оболочки желудка, то предпочтительны воды невысокой минерализации, содержащие, кроме ионов натрия, значительное количество ионов кальция (славяновская, смирновская, джермук, миргородская и пр.). Больные с пониженной секрецией желудочного сока должны пить воду небольшими глотками за 10—15 мин до еды. Коррекция нарушений моторной функции желудка (дисмоторной диски-незии) предусматривает назначение препаратов, повышающих тонус привратника и внутрижелудочного давления, что предотвращает заброс в желудок содержимого двенадцатиперстной кишки (так называемых прокине-тиков): метоклопрамида или домперидона (мотилиум) по 10 мг 3 раза в день за 30 мин до еды (в течение 2—3 нед), а также сульпирида (эглонил) в инъекциях (2 мл 5 % раствора 1—2 раза в день) или внутрь (по 50—100 мг 2—3 раза в день). Для защиты слизистой оболочки применяют обволакивающие препараты' отвар семян льна, белую глину, смекту (препарат природного происхождения) по 3 г 3 раза в день, растворяя содержимое пакетика в '/2 стакана воды- Для коррекции возможных нарушении кишечного пищеварения при гаст- пите «типа А» применяют ферментные препараты (фестал, дигестал, панзи-норм-фоРте> мезим-форте, панкреатин). • Для снижения кислотопродукции при гастрите «типа В» назначают 5 основных групп препаратов: 1) невсасывающиеся антациды (алмагель, фосфалюгель), которые ли на ночь; 2) блокаторы Н2-рецепторов гистамина — ранитидин (зантак, ранисан) по 150 мг 2 раза в сутки внутрь или внутримышечно), фамотидин (квама-тел) по 20 мг 2 раза в сутки внутрь или внутримышечно; эти препараты обладают мощным антисекреторным действием; 3) селективные М,-холинолитики — пирензепин (гастроцепин) внутрь по 25—50 мг/сут (утром и вечером за 30 мин до еды); 4) неселективные М-холинолитики (атропин, метацин, платифиллин), дающие незначительный антисекреторный эффект, их действие непродолжительное, часто возникают побочные эффекты (сухость во рту, тахикардия, нарушение мочеиспускания); в настоящее время эти препараты используют крайне редко; 5) ингибиторы Na+, К+-зависимой АТФазы (блокаторы «протонового насоса») — омепразол по 20 мг 2 раза в сутки, лансопразол по 15—30 мг/сут, рабепразол (париет) 20 мг/сут, эзомепразол (нексиум) 20—40 мг/сут, оказывающие высокоселективное тормозящее действие на кислотообразующую функцию желудка. При гастрите «типа В» (А+В) проводят эрадикацию HP. Показаниями к эрадикации являются ХГ с кишечной метаплазией слизистой оболочки, ХГ с атрофией слизистой оболочки, ХГ с эрозиями. Применяют однонедельную трехкомпонентную схему (терапия первой линии) или четырехкомпонентную схему (терапия второй линии при неэффективности предыдущего трехкомпонентного курса). Трехкомпонентная схема состоит из одного кислотоподавляющего препарата (ингибитора протоновой помпы или блокатора Н2-рецепторов) и двух антимикробных препаратов, например: омепразол по 20 мг, амоксициллин по 1000 мг, кларитро-мицин по 250 мг (2 раза в сутки) или: омепразол по 20 мг, тинидазол по 500 мг, кларитромицин по 250 мг (2 раза в сутки). Последняя комбинация препаратов выпускается в виде таблеток под наименованием пилобакт. Для оценки эффективности эрадикационной терапии HP необходимо вьщержать по меньшей мере четырехнедельный интервал после курса анти-геликобактерной терапии. Проведение диагностических мероприятий в более ранние сроки может дать ложноотрицательные результаты. При неэффективности терапии назначают резервную четырехкомпонентную схему лечения (терапия второй линии), состоящую из одного ингибитора протоновой помпы, препарата солей висмута и двух антимикроб- ных препаратов, например: омепразол по20мг2 раза в сутки (утром ц вечером, но не позднее 20 ч, с обязательным интервалом 12 ч), коллоидный субцитрат висмута (де-нол) по 120 мг 3 раза за 30 мин д0 еды и 4-й раз через 2 ч после еды перед сном, метронидазол по 250 мг 4 раза в день после еды или тинидазол по 500 мг 2 раза в сутки после еды, амоксициллин или тетрациклин по 500 мг 4 раза в сутки. Уже через месяц после эрадикации HP исчезает нейтрофильная инфильтрация эпителия, а в более поздние сроки — и мононуклеарная инфильтрация. Случаев самопроизвольного излечения от инфекции HP у взрослых не описано — она характеризуется пожизненным течением. Поэтому прогноз определяется эффективностью антихеликобактерного лечения. Физиотерапия широко применяется в комплексном лечении больных ХГ. Для купирования болевого синдрома используют электрофорез с новокаином, платифиллином, озокеритовые и парафиновые аппликации. В период ремиссии больным ХГ показано санаторно-курортное лечение. При ХГ с сохраненной и повышенной секрецией соляной кислоты рекомендуются гидрокарбонатные минеральные воды, при ХГ с секреторной недостаточностью — хлоридные и натриевые воды. Прогноз. При нормальной или повышенной секреторной функции желудка прогноз удовлетворительный. Если секреторная функция снижена, то прогноз ухудшается вследствие возможности развития рака желудка (особенно при гистаминоустойчивой ахилии). В связи с этим больных ХГ с выраженной секреторной недостаточностью ставят на диспансерный учет, им регулярно (1—2 раза в год) проводят гастродуоденоскопию или рентгенологическое исследование желудка. Профилактика. При ХГ профилактика заключается в рациональном питании и соблюдении режима питания, а также в борьбе с употреблением алкогольных напитков и курением. Необходимо следить за состоянием полости рта, носоглотки, своевременно лечить другие заболевания органов брюшной полости, устранять профессиональные вредности и глистно-про-тозойные инвазии. Профилактика обострения ХГ должна предусматривать противореци-дивное лечение тех больных, у которых заболевание имеет тенденцию к ре-цидивированию. В проведении вторичной профилактики большое значение имеет диспансеризация больных ХГ. Она включает комплексное обследование и противорецидивное профилактическое лечение 1—2 раза в год. Язвенная болезнь ниеЯ™«2^51БгТОЛЕЗНЬ (ЯБ) ~ хР°ническое, рецидивирующее заболева-с^и™м™^РОГРе°СИрОВаНИЮ' м°РФологическим субстратом которого SSi^ 3?УЮЩаЯ язва *елУДка или двенадцатиперстной кишки, воз- S™? Р ВИЛ°' На Ф°Не гастРита; вызванного инфекцией HP. докоиннпй ТЛ! возникает вследствие расстройств нейрогуморальной и эн-SZET се1Феторных и моторных процессов, а также нару- ЯКв?т!Г механизмов слизистой оболочки этих органов, ею ^^?п1п.ТСЯйУ^ЮДеИ Любого возРаста, но чаще в возрасте 30-40 лет, ЯБ Sennrnf % взРослого населения. Городское население страдает вднЕр2ТИЮ ° сельским> мужчины болеют в 6-7 раз чаще женщин (особенно ЯБ двенадцатиперстной кишки). Следует строго разделять ЯБ и симптоматические язвы -- изъязвления слизистой оболочки желудка и двенадцатиперстной кишки, встречающиеся прИ различных заболеваниях и состояниях. Таковы язвы при эндокринной патологии, стрессах, острых и хронических нарушениях кровообращения, приеме НПВП. Этиология. Причины развития заболевания недостаточно изучены. В настоящее время считают, что факторами, способствующими ее возникновению, являются следующие: • длительное или часто повторяющееся нервно-эмоциональное перенапряжение (стресс); • генетическая предрасположенность, в том числе стойкое повышение кислотности желудочного сока конституционального характера; • другие наследственно-конституциональные особенности (0 группа крови; НЬА-В3-антиген; снижение активности антитрипсина); • наличие хронического гастрита, дуоденита (ассоциированных с HP), функциональных нарушений желудка и двенадцатиперстной кишки (предъязвенное состояние); • нарушение режима питания; • курение и употребление крепких спиртных напитков; • употребление некоторых лекарственных препаратов, обладающих ульцерогенными свойствами (ацетилсалициловая кислота, бутадион, индо-метацин и пр.). Патогенез. Механизм развития ЯБ до сих пор изучен недостаточно. Повреждение слизистой оболочки с образованием язв, эрозий и воспаления связывают с преобладанием факторов агрессии над факторами защиты слизистой оболочки желудка и/или двенадцатиперстной кишки. К местным факторам защиты относят секрецию слизи, способность к быстрой регенерации покровного эпителия, хорошее кровоснабжение слизистой оболочки, локальный синтез простагландинов и др. К агрессивным факторам причисляют соляную кислоту, пепсин, желчные кислоты. Однако нормальная слизистая оболочка желудка и двенадцатиперстной кишки устойчива к воздействию агрессивных факторов желудочного и дуоденального содержимого в нормальных (обычных) концентрациях. В последние годы выяснена роль инфекции HP в патогенезе ЯБ. Так, благодаря особенностям строения и функционирования слизистой оболочки желудка часть людей генетически невосприимчивы к HP. У этой категории людей HP, попадая в организм, не способны к адгезии (прилипанию) на эпителий и поэтому не повреждают его. У других лиц (у которых впоследствии развивается ЯБ) HP, попадая в организм, расселяются преимущественно в антральном отделе желудка, что приводит к развитию активного хронического воспаления (нейтрофильная инфильтрация эпителия и собственной пластинки слизистой оболочки), а также мононуклеарная инфильтрация. Цитокины клеток воспалительного инфильтрата играют существенную роль в повреждении слизистой оболочки. При адгезии HP к эпителиальным клеткам последние отвечают продукцией целого ряда цитокинов (в первую очередь ИЛ-8). В очаг воспаления мигрируют лейкоциты и макрофаги, секретирующие ФНО-а и у-интерферон, что привлекает очередные клетки, участвующие в воспалении. Метаболиты активных форм кислорода, вырабатываемого нейтрофилами, также повреждают слизистую оболочку. Заселение слизистой оболочки двенадцатиперстной кишки и же-лУДка возможно после формирования в ней очагов желудочной метаплазии в ответ на кислотную агрессию. HP тесно связан с факторами агрессии при ЯБ. Предполагают, что HP непосредственно, а также опосредованно через цитокины воспалительного инфильтрата приводят к дисгармонии взаимоотношений G-клеток (продуцирующих гастрин) и D-клеток (продуцирую, щих соматостатин и играющих роль в функционировании париетальных ктеток). Гипергастринемия сопровождается увеличением числа париетальных клеток и повышением продукции соляной кислоты. Роль HP в развитии ЯБ подтверждается тем, что успешная эрадикация этих микроорганизмов обусловливает резкое снижение частоты рецидивов (не более 5 %), тогда как при отсутствии успешной эрадикации рецидивы ЯБ в течение года возникают в 50—80 % случаев. Одновременно развивается своеобразное нарушение моторики желудка при котором происходит ранний сброс кислого желудочного содержимого в двенадцатиперстную кишку, что приводит к «закислению» содержимого луковицы двенадцатиперстной кишки. Таким образом, HP являются главной причиной, поддерживающей обострение в гастродуоденальной области. HP находят в 100 % случаев при локализации язвы в антропилородуо-денальной зоне и в 70 % случаев — при язве тела желудка. В зависимости от локализации язвенного дефекта различают некоторые патогенетические особенности ЯБ. Так, в развитии ЯБ с локализацией язвенного дефекта в теле желудка существенная роль принадлежит снижению местных защитных механизмов слизистого барьера в результате воспаления слизистой оболочки, нарушения муцинообразования, регенерации покровно-ямочного эпителия, ухудшения кровотока и локального синтеза простагландинов. Кроме того, существенную роль играет дуоденогастраль-ный рефлюкс с регургитацией желчных кислот и изолецитинов, разрушающих слизистый барьер и обусловливающих ретродиффузию ионов Н+ и образование язвенного дефекта под воздействием пепсина. Язвообразование в пилородуоденальной зоне слизистой оболочки связывают с длительной гиперхлоргидрией и пептическим протеолизом, обусловленным гиперваготонией, гипергастринемией и гиперплазией главных желез желудка, а также гастродуоденальной дисмоторикой. Кроме того, играет роль и неэффективная нейтрализация содержимого желудка мукоид-ными субстанциями и щелочным компонентом двенадцатиперстной кишки, длительным закислением пилородуоденальной среды. Патогенез ЯБ представлен на схеме 15. Классификация. ЯБ подразделяют: • по клинико-морфологическим признакам — на ЯБ желудка и ЯБ двенадцатиперстной кишки; • по форме заболевания — на впервые выявленную и рецидивирующую; • по локализации выделяют поражение кардиальной части; малой кривизны желудка; препилорического отдела желудка; луковицы двенадцатиперстной кишки; внелуковичного отдела (постбульбарные язвы); • по фазам течения: обострение; стихающее обострение; ремиссия; • по тяжести течения: доброкачественное; затяжное (стабильное); прогрессирующее. При доброкачественном течении язвенный дефект небольшой и неглубокий, рецидивы редки, осложнений нет. Консервативное лечение дает четкий эффект приблизительно через месяц. Для затяжного течения характерны неполный эффект лечения, большие сроки его; возможны рецидивы в течение первого года. Прогрессирующее течение характеризуется минимальным эффектом лечения, развитием осложнений; Ре" цидивы часты;
• по наличию осложнений: осложненная; неосложненная. Осложнения ЯБ проявляются кровотечением, пенетрацией, перфорацией, малигни-зацией, стенозом привратника и луковицы, перивисцеритами. Клиническая картина. Клинические проявления ЯБ отличаются многообразием и зависят от фазы течения (обострения или ремиссия), клинико-морфологического варианта (ЯБ желудка или двенадцатиперстной кишки) и наличия осложнений. При обострении ЯБ независимо от ее клинического варианта выражены следующие основные синдромы: 1) болевой (имеет определенные закономерности в зависимости от локализации язвы); 2) желудочной диспепсии; 3) кишечной диспепсии; 4) астеновегетативный; 5) локальных изменений; 6) осложнений. Язвенная болезнь желудка. ЯБ желудка встречается, как правило, у людей зрелого возраста, чаще у мужчин. Дефект локализуется преимущественно на желудочной дорожке малой кривизны или в антральном отделе, но может обнаруживаться в кардиальном и пилорическом отделах. На I этапе диагностического поиска выявляют жалобы, связанные с проявлением самой ЯБ, с наличием осложнений, вовлечением в процесс Других органов пищеварительной системы. При обострении ЯБ желудка основной жалобой является боль в верхней половине эпигастральной области. Хотя локализация боли не имеет абсолютного значения, считают, что при язвах кардиальной части и язвах На задней стенке желудка боли локализуются за грудиной, могут иррадии-ровать в левое плечо (напоминают боли при стенокардии). Для язв малой кривизны желудка характерен четкий ритм болей: возникают через 15—60 мин после еды, особенно при несоблюдении диеты. Сра- зу после приема пищи боли возникают, если язва локализуется в кардиаль-ной части или на задней стенке желудка. О язве антрального отдела желудка свидетельствуют «голодные», ночные, поздние (через 2—3 ч после еды) боли, напоминающие боли при ЯБ двенадцатиперстной кишки. При язвах пилорической части боли интенсивные, не связанные с приемом пищи. Присоединение болей опоясывающего характера или иррадиация их в спину, интенсивный характер болей требуют исследования поджелудочной железы на последующих этапах диагностического поиска (реактивный панкреатит, пенетрация в поджелудочную железу). Синдром желудочной диспепсии выражен в меньшей степени, проявляется отрыжкой воздухом, пищей, срыгиванием; тошнота и рвота часто отмечаются при язвах канала привратника. Рвота — нередкая жалоба при ЯБ, рвотные массы состоят преимущественно из примесей пищи. Частая рвота, усиливающаяся к вечеру, содержащая давно съеденную пищу, сочетающаяся с чувством переполнения желудка, похудением, может свидетельствовать о стенозе выходного отдела желудка. Кишечный и астеновегетативный синдромы менее выражены при ЯБ желудка, чем при ЯБ двенадцатиперстной кишки. Часть больных жалуются на запоры, сочетающиеся с болями по ходу толстой кишки и вздутием живота. Наклонность к кровотечениям характерна для язвы антрального отдела желудка у молодых; кровотечения у пожилых пациентов настораживают в отношении малигнизации (развитие язвы-рака желудка). На этом этапе обследования оценивают эффективность проводившегося ранее лечения, выясняют частоту рецидивов, т.е. уточняют характер течения процесса — доброкачественный или прогрессирующий. На II этапе диагностического поиска выявляют: а) симптомы локальных изменений; б) осложнения; в) вовлечение в процесс других отделов пищеварительной системы. Физикальные признаки ЯБ при неосложненном течении немногочисленны. Как правило, отмечают умеренную локальную мышечную защиту в эпигастрии и точечную болезненность в различных отделах этой области. При кардиальных язвах выявляется точечная болезненность под мечевидным отростком; при язвах пилорической части — в пилородуоденальной зоне. Разлитая болезненность в эпигастрии при одновременной локальной болезненности — признак обострения ХГ (ХГ сопутствует ЯБ) или перигастрита (осложнение ЯБ). При физикальном исследовании могут быть получены данные о развитии других осложнений. Так, появление шума плеска спустя 5—6 ч после приема жидкости свидетельствует о развитии стеноза привратника. Бледность и влажность кожных покровов, субфебрильная температура тела, тахикардия, снижение АД, исчезновение болезненности в эпигаст-ральной области при пальпации живота являются признаками язвенного кровотечения. На III этапе диагностического поиска можно: 1) определить характер нарушения желудочной секреции; 2) уточнить характер и локализацию язвенного поражения; 3) выявить или уточнить осложнения. Исследование желудочной секреции выявляет ее нарушения в сторону понижения или умеренного повышения, т.е. характерного нарушения секреции при ЯБ желудка не существует. Рентгенологическое исследование желудка примерно у 3/4 больных позволяет обнаружить главный признак ЯБ — «нишу». Поверхностные язвы, не сопровождающиеся воспалительной реакцией окружающей слизистой оболочки, рентгенологически могут не выявляться. При отсутствии прямого рентгенологического признака («ниши») принимают во внимание косвенные признаки: «пальцевое» втяжение, задержку сульфата бария в желудке более 6 ч после его приема, локальную болезненность при пальпации во время исследования. При рентгенологическом исследовании могут быть выявлены рубцовое сужение привратника, опухоль желудка (полипы, рак и др.). Наиболее ценную информацию о «нише», ее локализации, глубине, характере (наличие каллезной язвы) и для уточнения осложнений (малигни-заиия, пенетрация, кровотечение и пр.) дают результаты гастродуоденофиб- роскопии. Гастроскопия в сочетании с прицельной биопсией облегчает выявление малигнизации язвы. При наличии анемии и положительной реакции Вебера при исследовании кала можно с уверенностью говорить о рецидивирующих кровотечениях. Язвенная болезнь двенадцатиперстной кишки. Язвенная болезнь двенадцатиперстной кишки встречается преимущественно у молодых мужчин; у женщин отмечается рост заболеваемости в период климакса. В подавляющем большинстве случаев дефект локализуется в луковице двенадцатиперстной кишки, чаще на задней стенке; встречаются так называемые целующиеся язвы, поражающие как заднюю, так и переднюю стенку луковицы. На I этапе диагностического поиска по совокупности жалоб можно с большой вероятностью предположить возможность обострения Я Б двенадцатиперстной кишки. Самый главный симптом — боли, возникающие через 1,5—3 ч после приема пищи (так называемые поздние боли), часто натощак (голодные боли) и ночью (ночные боли), проходят после приема пищи и щелочей. Отчетливо проявляется сезонность болей (обострение весной и осенью). Структура болевого синдрома может быть представлена следующим образом: голод — боль — пища — облегчение — голод — боль и т.д. Четкой локализации болей не отмечается: они могут быть в подложечной области, правом верхнем квадранте живота, около пупка и т.д. Изменение характера боли указывает на возможность развития осложнения: при пенетрации в поджелудочную железу появляются боли в левом верхнем квадранте живота, они иррадиируют в позвоночник. Для пенетра-Ции язвы в желчный пузырь характерны доминирующие боли в правом подреберье с иррадиацией под правую лопатку, в спину. Второй важный симптом — рвота, возникающая обычно на высоте болей, особенно при осложненных формах заболевания. Рвота, как правило, приносит облегчение (уменьшаются боли). Ранним и наиболее частым симптомом является изжога (симптом «аци-Дизма»). Отрыжка кислым реже беспокоит больных, обычно возникает после приема пищи. Характерны запоры, обусловленные изменением моторики кишечника, Патогномоничным для ЯБ двенадцатиперстной кишки. Отличает данное заболевание также выраженность астеновегетативных Проявлений (повышенная раздражительность, нарушение сна, снижение Работоспособности и пр.). На II этапе диагностического поиска данные менее информативны. При физикальном обследовании выявляют симптомы: 1) вегетативной дисфункции (повышенная потливость, красный и белый дермографизм, дис-гидроз); 2) локальной болезненности и напряжения мышц в эпигастрии и пилородуоденальной зоне; 3) усиления моторной функции желудка и толстой кишки (гиперперистальтика, спастическое состояние); 4) вовлечения в процесс других органов пищеварительной системы (поджелудочная железа, желчный пузырь). Данные III этапа диагностического поиска позволяют: а) поставить окончательный диагноз; б) уточнить развитие осложнений; в) обнаружить вовлечение в патологический процесс других органов. Для ЯБ двенадцатиперстной кишки характерно повышение секреторной функции желудка. При исследовании желудочного сока выявляется повышение базальной и стимулированной секреции соляной кислоты и пепсина в 1 '/2—2 раза по сравнению с показателями секреции у здоровых людей. Прямым признаком ЯБ является обнаружение «ниши», которая наиболее часто локализуется в луковице двенадцатиперстной кишки, реже вне ее (постбульбарная). Основные методы диагностики — рентгенологический и эндоскопический (фиброгастродуоденоскопия). Рентгенологическое исследование выявляет: 1) прямые признаки: а) «ниша» с радиарной конвергенцией складок; б) типичная деформация луковицы; 2) косвенные признаки: а) спазм привратника; б) дискинезия луковицы, повышение тонуса и усиление перистальтики двенадцатиперстной кишки; в) зубчатость контуров слизистой оболочки луковицы; г) гиперсекреция желудка. Стеноз луковицы и степень его выраженности также обнаруживают рентгенологически. Для диагностики постбульбарных язв используют рентгеноконтрастную дуоденографию, ее проводят при гипотонии двенадцатиперстной кишки. При фиброгастродуоденоскопии выявляются язвенные дефекты слизистой оболочки. Клинический анализ крови, выявляющий анемию, позволяет заподозрить массивное или рецидивирующее кровотечение. Серийное исследование кала на скрытую кровь помогает выявить скрытое кровотечение. Диагностика. Для постановки правильного диагноза необходимо учитывать ряд признаков. • Основные: 1) характерные жалобы и типичный язвенный анамнез; 2) обнаружение язвенного дефекта при гастродуоденоскопии; 3) выявление симптома «ниши» при рентгенологическом исследовании. • Дополнительные: 1) локальные симптомы (болевые точки, локальное мышечное напряжение в эпигастрии); 2) изменения баз&тьной и стимулированной секреции; 3) «косвенные» симптомы при рентгенологическом исследовании; 4) скрытые кровотечения из пищеварительного тракта. Формулировка развернутого клинического диагноза учитывает: 1) клинический вариант (ЯБ желудка или двенадцатиперстной кишки); 2) форму заболевания (впервые выявленное, рецидивирующее); 3) локализацию язвы: малая кривизна, антральный отдел, канал привратника; внелукович-ная язва и сочетанные язвы (на основании данных эндоскопического и рентгенологического исследований); 4) фазу течения: обострение, стихающее обострение, ремиссия; 5) наличие осложнений: желудочно-кишечное кровотечение, перфорация, пенетрация, стенозирование, перивисцерит, развитие рака, реактивного панкреатита. Лечение. Консервативное лечение ЯБ всегда комплексное, дифференцированное с учетом факторов, способствующих заболеванию, патогенеза, покализации язвенного дефекта, характера клинических проявлений, степени нарушения функций гастродуоденальной системы, осложнений и сопутствующих заболеваний. В период обострения больных необходимо госпитализировать возможно паньше, так как установлено, что при одной и той же методике лечения длительность ремиссий выше у больных, лечившихся в стационаре. Лечение в стационаре должно проводиться до полного рубцевания язвы. Однако к этому времени все еще сохраняются гастрит и дуоденит, в связи с чем следует продолжить лечение еще в течение 3 мес в амбулаторных условиях. Противоязвенный курс: 1) устранение факторов, способствующих рецидиву болезни; 2) лечебное питание; 3) лекарственная терапия; 4) физические методы лечения (физиолечение, гипербарическая оксигенация — ГБО, иглорефлексотерапия, лазеротерапия, магнитотерапия). • Устранение факторов, способствующих рецидиву болезни, преду эффектом. • Лечебное питание обеспечивается назначением диеты, которая должна содержать физиологическую норму белка, жира, углеводов и витаминов. Предусматривается соблюдение принципов механического, термического и химического щажения. • Лекарственная терапия имеет своей целью: а) эрадикацию HP; б) подавление избыточной продукции соляной кислоты и пепсина или в) восстановление моторно-эвакуаторной функции желудка и двена г) защиту слизистой оболочки желудка и двенадцатиперстной кишки; д) стимуляцию процессов регенерации клеточных элементов слизистой ней. • Эрадикация HP достигается проведением недельного курса «трех- омепразол 20 мг, амоксициллин 1000 мг, кларитромицин 250 мг (2 раза в день), или: омепразол 20 мг, тинидазол 500 мг, кларитромицин 250 мг (2 раза в день), или: ранитидин висмута цитрат (пилорид) 400 мг 2 раза в день в конце еды, кларитромицин 250 мг или тетрациклин 500 мг или амоксициллин 1000 мг (2 раза в день), тинидазол 500 мг 2 раза в день во время еды. При неэффективности эрадикации назначают на 7 дней резервную че-тырехкомпонентную схему (терапия второй линии), состоящую из ингибитора протоновой помпы, препарата солей висмута и двух антимикробных Препаратов: омепразол 20мг2 раза в день (утром и вечером, не поздне-^ 20 ч), коллоидный субцитрат висмута 120 мг 3 раза в день за •эО мин до еды и 4-й раз через 2 ч после еды перед сном, метронида-30л 250 мг 4 раза в день после еды или тинидазол 500 мг 2 раза в день после еды, тетрациклин или амоксициллин по 500 мг 4 раза в день после еды. После окончания комбинированной эрадикаиионной терапии следует продолжить лечение еще в течение 5 нед при ЯБ двенадцатиперстной кищ, ки и 7 нед при ЯБ желудка с использованием одного из следующих препаратов: ранитидин (300 мг в 19—20 ч) или фамотидин (40 мг в 19—20 ч) или ранитидин висмута цитрат (пилорид — 400 мг утром и вечером). • Подавление избыточной секреции желудка достигается с помощью селективных м-холиноблокаторов — пирензепин (гастроцепин) в суточной дозе 75—100 мг (по 25—50 мг утром за 30 мин до завтрака и 50 мг перед сном). Для снижения секреции используют также блокаторы Н2-рецепторы (фамотидин, ранитидин). Эти препараты, блокируя Н2-рецепторы, находящиеся в обкладочных клетках желудка, тормозят базальную и стимулированную гистамином и пентагастрином секрецию соляной кислоты. Используют также блокаторы «протонового насоса» — омепразол, применяемый 2 раза в день по 20 мг. Дата добавления: 2014-12-12 | Просмотры: 1071 | Нарушение авторских прав |