 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
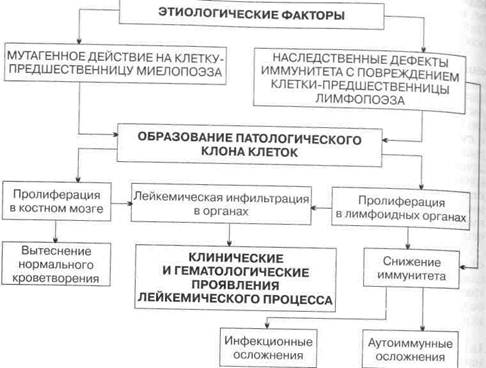
Болезни системы кровиСодержание Гемобластозы............................................................... 422 Острый лейкоз.......................................................... 422 Хронические лейкозы.............................................. 433 Хронический миелолейкоз................................... 434 Эритремия (истинная полицитемия, болезнь Вакеза).................................................................. 439 Хронический лимфолейкоз.................................. 445 Множественная миелома...................................... 450 Анемии.......................................................................... 458 Железодефицитная анемия....................................... 458 Сидероахрестическая анемия.................................. 464 В12-дефицитная анемия............................................. 465 Гемолитические анемии........................................... 470 Наследственный микросфероцитоз (болезнь Минковского—Шоффара).................................... 471 Талассемия............................................................. 473 Аутоиммунная гемолитическая анемия.... 474 Пароксизмальная ночная гемоглобинурия... 477 Гипопластическая (апластическая) анемия... 479 Геморрагические диатезы............................................. 482 Тромбоцитопенические пурпуры.............................. 486 Идиопатическая тромбоцитопеническая пурпура 487 Гемофилии................................................................ 489 Ангиопатии (вазопатии)........................................... 491 Диссеминированное внутрисосудистое свертывание крови......................................................................... 493 Контрольные вопросы и задачи....................... 496 й0ования стволовой кроветворной клетки, и дальнейшего ее созревания 111 происходит. Термин «острый лейкоз» отражает не временной фактор длительность течения болезни), а морфологические и цитохимические собенности опухолевых клеток. Qjl — одно из наиболее тяжелых заболеваний из группы гемобластозов, ни занимают основное место в структуре заболеваемости этими процесса-°и составляя приблизительно у3 от их общего числа. Встречаются ОЛ у \т любого возраста, при этом отмечается два пика заболеваемости: в воз-1 те 3—4 и 60—69 лет (мужчины болеют чаще, чем женщины). В прошлом?яо середины 60-х годов XX в.) ОЛ в течение нескольких месяцев приводил к смерти больных (на этом основании ранее был предложен термин «острый лейкоз»). В настоящее время достигнуты значительные успехи в его лечении: в большинстве случаев (20—40 %) удается достигнуть полной ремиссии, которая может длиться более 5 лет у 10—20 % больных острыми нелимф'областными лейкозами и у 50 % больных острыми лимфобластны-ми лейкозами. В успехе лечения ОЛ исключительно большое значение имеет фактор времени: чем раньше будет диагностировано заболевание и чем раньше будет начато лечение, тем больше шансов на его успех. Этиология. Причины заболевания неизвестны. Тем не менее признается существование ряда факторов, способствующих развитию ОЛ: 1) хромосомные аномалии; 2) облучение; 3) токсические влияния вследствие загрязнения внешней среды, лекарственной терапии; 4) предшествующие заболевания системы кроветворения (рефрактерные формы анемий, пароксизмальная ночная гемоглобинурия, так называемые миелодисплазии). Эпидемиологические исследования показывают, что в семьях больных ОЛ риск заболеваемости повышается почти в 3—4 раза. На значение генетических факторов в развитии ОЛ указывает и увеличение заболеваемости при некоторых генетических нарушениях и аномалиях развития (болезнь Дауна, некоторые виды анемий и др.). Предполагается, что роль генетических факторов ограничивается формированием предрасположенности к развитию ОЛ, которая затем реализуется при воздействии различных факторов (лучевых, химических, экзо- и эндотоксических воздействий). Патогенез. Как уже говорилось, в основе болезни лежит пролиферация опухолевых бластных клеток в костном мозге, которые затем метастазиру-ют в различные органы (селезенка, печень, головной мозг и пр.). ОЛ сопровождается угнетением нормального ростка кроветворения, что связано с несколькими факторами: 1) «повреждение» кроветворного окружения вокруг опухоли; 2) «вытеснение» нормального ростка гемопоэза; 3) выработка бластными клетками ингибиторов, подавляющих рост нормальных кроветворных клеток (схема 20). Классификация. Опухолевая трансформация при ОЛ происходит на стадиях дифференцировки родоначальных кроветворных клеток. В связи с этим ОЛ в первую очередь разделяют на острые лимфобластные (ОЛЛ), т.е. относящиеся к клеткам — предшественницам лимфопоэза, и острые нелим-Фобластные (ОНЛЛ) или, как их называют, острые миелоидные лейкозы (иМЛ), относящиеся к клеткам-предшественницам миелопоэза. Они составляют основную массу ОЛ у взрослых. Каждая из этих двух больших JPynn ОЛ неоднородна, в них выделяют различные формы на основании Чйтогенетических, иммунологических и морфологических характеристик. К группам ОМЛ относится 10 % ОЛ, возникших из клеток-предшест-енниц эритроидного и мегакариоцитарного рядов. Поэтому правильнее их «азывать ОНЛЛ.
На основе иммунофенотипической характеристики выделяют следующие варианты острого миелоидного лейкоза: • острый малодифференцированный лейкоз; • острый миелобластный лейкоз без созревания; • острый миелобластный лейкоз с созреванием; • острый промиелобластный лейкоз; • острый миеломонобластный лейкоз; • острый монобластный лейкоз; • острый эритромиелоз; • острый мегакариобластный лейкоз. На основе иммунологической и цитогенетической характеристики выделяют следующие варианты острого лимфобластного лейкоза: • пре-пре-острый лимфобластный лейкоз; • пре-В-острый лимфобластный лейкоз; • В-острый лимфобластный лейкоз; • Т-острый лимфобластный лейкоз. В течении острого лейкоза выделяют несколько стадий. I. Начальная оценивается чаще всего ретроспективно. II. Развернутая —с четкими клиническими и гематологичес ми проявлениями болезни, в ней в свою очередь различают: 1) пер У «атаку»; 2) ремиссию (полную или неполную); 3) рецидив болезни; V в рой рецидив и т.д. III. Терминальная — отсутствие эффекта от цитостатической пии, выраженное угнетение нормального кроветворения, язвенно-нек-^■йческие процессы. Выделение стадий ОЛ необходимо прежде всего в практическом отно-ении, так как в различных стадиях проводится различное лечение (мощ- & цитостатическая терапия — в развернутой стадии в период первой Н таки» или рецидива, поддерживающая — в период ремиссии). ' Клиническая картина. Проявления ОЛ могут быть весьма многообразный, в связи с чем их можно представить в виде «больших» синдромов. I. Гиперпластический синдром (называемый также синдромом йкемической пролиферации), обусловленный опухолевым ростом как в костном мозге, так и вне его (метастазирование): 1) увеличение селезенки, печени, лимфатических узлов (периферические, в средостении, брюшной полости), миндалин; 2) поражения кожи (кожные лейкозные инфильтраты — неспецифическая гемодермия, или лейкемиды), мозговых оболочек (нейролейкоз или нейролейкемия), почек, миокарда, легких. И. Анемический синдром. III. Геморрагический синдром — от мелкоточечных и мелкопятнистых единичных или редких высыпаний на коже и слизистых оболочках до обширных кровоизлияний и профузных кровотечений (носовые, маточные, почечные, желудочно-кишечные и пр.). IV. Интоксикационный синдром — снижение массы тела, лихорадка, потливость, выраженная слабость. На I этапе диагностического поиска можно отметить ряд вариантов начала заболевания и дальнейшего его течения. Примерно в половине случаев (преимущественно у лиц молодого возраста) отмечается острое начало заболевания. Обычно это активные, энергичные люди, не привыкшие уделять внимание своему самочувствию и обращающиеся к врачу лишь в крайних случаях. Острое начало болезни протекает под видом ангины, гриппа, острого респираторного заболевания. У некоторых больных, помимо выраженной интоксикации и лихорадки, развивается тяжелый приступ болей в животе, сопровождающийся диспепсическими расстройствами. Таких больных нередко направляют в инфекционное отделение с подозрением на заболевания тифо-паратифозной группы. У 10 % больных заболевание начинается профузными кровотечениями (носовые, маточные, желудочно-кишечные); некоторые больные впервые обращаются по поводу гиперпластического гингивита и язвенного стоматита. Примерно в 20 % случаев начальная стадия ОЛ проходит мимо внимания врача и самого больного, что обусловлено неспецифическими симптомами, выраженными в весьма незначительной степени. Тем не менее при Ретроспективной оценке развития болезни удается установить, что еще до Обращения к врачу у больного отмечались нарастающая слабость, повышенная утомляемость, боли в костях, мышцах и суставах, незначительное Увеличение лимфатических узлов или единичные кровоизлияния в кожу, а которые больные не обращали внимания, объясняя их мелкими травма-и, и лишь при нарастании числа «синяков» обращались к врачу. Боли в остях и суставах иногда носят упорный характер, и больные могут нахо-ться под наблюдением врача с диагнозом остеоартроз, ревматоидный Ртрит (к сожалению, анализ крови таким больным своевременно не про- Наконец, у 52 % больных явных изменений общего состояния не на-тупает, а заболевание обнаруживается при случайном исследовании крови (например, при диспансерном обследовании, оформлении санаторно-рортной карты и пр.). Более реальная возможность диагностики ОЛ возникает в развернут стадии заболевания. Однако и в это время клиническая картина весьма ^ риабельна, так как те или иные синдромы выражены в разной степей^ Синдром опухолевой интоксикации становится значительно выражение' и проявляется повышением температуры тела, резкой слабостью, потлива! стью, прогрессирующим снижением массы тела. Гиперпластический синдром проявляется увеличением лимфатически узлов и селезенки, обнаруживаемым самим больным. При метастатических поражениях жалобы весьма разнообразны: сильная головная боль, кашель одышка, упорный «радикулит», боли в животе, рвота, понос, парестезии' кожный зуд; они часто «уводят» мысль врача от ОЛ и дают возможность предполагать самостоятельные заболевания различных органов. При нарастании анемического синдрома признаки гипоксически-цир-куляторного синдрома начинают преобладать в клинической картине и дают основание предполагать любую форму анемии. Точно так же проявления геморрагического синдрома могут быть весьма существенными (обширные геморрагии, кровотечения). Некоторые больные могут сообщить, что ранее им уже ставили диагноз ОЛ, по поводу которого проводили цитостатическую терапию. В таком случае ухудшение состояния достаточно связать с ранее выявленным заболеванием. Таким образом, на I этапе диагностического поиска может быть достаточно данных для углубленного обследования больного (и обязательного проведения исследования крови). На II этапе диагностического поиска в развернутой стадии болезни можно обнаружить клинические проявления указанных ранее синдромов. Гиперпластический синдром проявляется: 1) увеличением лимфатических узлов, чаще шейных, с одной или с обеих сторон, плотноватой консистенции, безболезненных (характерно для ОЛЛ); 2) нерезко выраженным увеличением селезенки (плотноватая, безболезненная или слегка чувствительная, выступает из-под реберного края на 3—6 см); 3) увеличением печени: плотноватая, чувствительная, пальпируется на 2—4 см ниже реберного края. Эти физикальные данные могут наблюдаться и при других заболеваниях системы крови. У больных ОЛ иногда обнаруживаются плотноватые инфильтраты на коже розоватого или светло-коричневого цвета, обычно множественные (лейкемиды). При поражении легких наблюдаются симптомы бронхиальной обструкции (ослабление дыхания, удлинение выдоха, сухие хрипы), очаговые инфильтративные изменения (притупление перкуторного звука, ослабление дыхания или жесткое дыхание, сухие и влажные хрипы): Однако отличить специфический лейкозный пневмонит от бактериальной пневмонии, нередко осложняющей ОЛ, трудно. При поражении миокарда выявляют небольшое расширение границ сердца, тахикардию, глухие тон сердца, в тяжелых случаях — признаки сердечной недостаточности. Поражение пищеварительного тракта может проявляться болезненн стью при пальпации в эпигастрии. При поражении ЦНС (нейролейкоз) обнаруживают ригидность зат Эти явления дают основание подозревать не ОЛ, а самостоятельное болевание того или иного органа. Анемический синдром проявляется бледностью кожных покровов, та- аодией, систолическим шумом во всех точках, снижением АД. Для ге-Х0орагического синдрома характерны кожные геморрагии петехиально-Зистого характера. Стедует иметь в виду, что указанные многообразные клинические прошения могут отсутствовать, и физикальное исследование в этих случаях ЯБ дает никакой информации. Поэтому предположение об ОЛ на II этапе нежеТ и не возникнуть. Решающим для диагноза ОЛ является III этап. U° Задачами III этапа диагностического поиска являются установление ди-ноза ОЛ и определение его формы, а также выявление органных поражений и осложнений. Этот этап диагностики относительно прост: для подтверждения опухолевой трансформации костномозгового кроветворения необходимо провести исследование периферической крови и костного мозга. При ОЛ клиническая симптоматика становится вполне определенной, когда «плацдарм» кроветворения существенно заменен бластными клетками. В развернутой стадии болезни общая масса опухоли составляет 1012 клеток на 1 м2 площади тела. При исследовании крови число лейкоцитов может колебаться от низких цифр до высоких — гиперлейкоцитоз (в настоящее время благодаря современной диагностике установлено, что оно составляет 20—50 109/л, весьма часто — в 50 % случаев), может наблюдаться лейкопения. Основным признаком ОЛ является наличие в крови опухолевых бластных клеток (бластемия). Эти клетки обнаруживаются в мазках крови в количестве от 5—10 до 80—90 %. Характерно так называемое лейкемическое зияние — очень малое количество зрелых гранулоцитов — сегментоядерных и практически полное отсутствие палочкоядерных, юных, метамиелоцитов. При алейкемической фазе болезни бласты в периферической крови единичные или же вообще отсутствуют. В этих случаях диагноз ставят по результатам исследования пунктата костного мозга, при котором обнаруживается значительное повышение содержания бластных клеток (увеличение в стернальном пунктате бластных клеток более 30 % полностью подтверждает диагноз ОЛ). Существует правило: необходимо в течение всей жизни больного ОЛ хранить пунктаты костного мозга и мазки периферической крови, так как под влиянием проводимой цитостатической терапии картина крови и костного мозга становится нетипичной для ОЛ (в препаратах появляются так называемые терапевтические бласты с более грубым ядром и их практически нельзя отличить от лимфоцитов). При повторных обращениях больного в другие лечебные учреждения диагноз ОЛ может быть подтвержден лишь при изучении первичных препаратов. Другие гематологические показатели не имеют самостоятельного диагностического значения, хотя анемию и тромбоцитопению, сопутствующие иЛ, нередко можно рассматривать как косвенные критерии диагноза ОЛ, особенно если анемия и тромбоцитопения сочетаются с лихорадкой неясного генеза и спленомегалией. Анемия (обычно нормохромного и макроцитарного типа) усиливается о мере прогрессирования заболевания и рассматривается как проявление Угнетения нормального кроветворения. То же происхождение имеет и Ромбоцитопения. В некоторых случаях анемия и тромбоцитопения имеют Утоиммунное происхождение, что сопровождается умеренной желтушно-тью, ретикулоцитозом, повышенным содержанием непрямого билирубина кРови, положительной пробой Кумбса. В некоторых случаях может быть так называемая малопроцентная л0 Властные клетки при всех формах ОЛ характеризуются крупными па мерами, большим ядром, занимающим почти всю клетку и отличающим нежно-сетчатым строением хроматина с крупными единичными ядрыщКаЯ ми. Цитоплазма клеток в виде узкого ободка голубоватого или серо-голу" бого цвета, с единичными мелкими гранулами или без гранул. Обычно морфологическое исследование окрашенных гематологическими красителями (в мазках крови) бластных клеток не позволяет с уверенностью дифференцировать формы ОЛ (исключение составляют бласты при остром промиелоцитарном лейкозе — обильная крупная фиолетовая зернистость цитоплазмы с наличием телец Ауэра и различная форма ядер клеток). Различать бластные клетки при разных вариантах ОЛ можно с большой достоверностью по их цитохимическим свойствам. Для определения острого лимфобластного лейкоза наиболее характерна ШИК-реакция (окраска на гликоген), выявляющая в цитоплазме крупные гранулы, чаще в виде ожерелья. Для острого недифференцированного лейкоза в первую очередь характерна положительная реакция на пероксидазу, а для различных его форм, также в сочетании с положительной реакцией ' на неспецифическую эстеразу (острый монобластный лейкоз и острый миеломонобластный лейкоз), кислые мукополисахариды (острый промие-лоцитарный лейкоз) и некоторые другие. Для дифференциации острого лимфобластного лейкоза большое значение имеют иммунологические методы (обнаружение поверхностных иммуноглобулинов, способность к розеткообразованию и т.д.). Наконец, начинают приобретать все большую роль методы выявления поверхностных клеточных дифференцировочных антигенов, которые в характерном для каждого типа клеток сочетании появляются и исчезают по мере созревания клетки (для этого используют специфические моновалентные антисыворотки). Определение степени органных поражений решается с помощью лабо-раторно-инструментальных методов, а при необходимости — гистологических и цитологических. Последние становятся особенно актуальными в периоде ремиссии для оценки ее полноты. С этой целью производят пункцию костного мозга, увеличенных лимфатических узлов, селезенки, печени, инфильтратов кожи, увеличенного яичка. Обнаружение бластных клеток в пунктатах, а также в спинномозговой и плевральной жидкостях указывает на соответствующее органное поражение и исключает полную ремиссию после проведенной терапии. При подозрении на поражение лимфатических узлов средостения и корней легких проводят томографию и рентгенографию грудной клетк В случае лейкозного пневмонита на рентгенограмме усилен легочный Р сунок и выявляются мелко- и крупноочаговые тени в легочной ткани' При лейкемической инфильтрации миокарда могут быть изменения ЭКГ в виде снижения вольтажа и появления отрицательных зубцов 1- Однако указанные изменения ЭКГ могут быть связаны не только специфической инфильтрацией миокарда, но и с миокардиодистрофи> обусловленной опухолевой интоксикацией, кардиотоксическим действ цитостатических препаратов, применяемых при лечении ОЛ. гтри лейкемической инфильтрации печени ультразвуковое исследование являет ее увеличение и мелкоочаговые изменения эхогенности органа. 93 т0Пная сцинтиграфия в подобных случаях также помогает обнаружить личение органа, снижение поглощения радиофармацевтического препа-^та с его диффузно-неравномерным накоплением. Однако эти изменения Р^сЯТ Неспецифический характер и свидетельствуют лишь о диффузных Н менениях ткани печени, которые могут развиться в результате неспеци-Аического реактивного гепатита, а также токсического гепатита медика-ентозного (цитостатики) генеза. В последнем случае правильной интерпретации указанных инструментальных данных будут способствовать ре-ультаты анамнеза, физикального исследования (нарастающее увеличение азмеров печени, желтуха) и биохимических реакций, выявляющих значительную гиперферментемию, гипербилирубинемию. При ультразвуковом исследовании выявляют чаще двустороннее увеличение почек, обусловленное специфическим поражением почек с диффузными эхоструктурами в ткани; в моче — умеренную протеинурию, гематурию, цилиндрурию. Эти изменения могут быть проявлением опухолевой интоксикации. Для нейролейкемии характерны высокий цитоз, повышенное содержание белка в спинномозговой жидкости и обнаружение в мазках бластных клеток. Серьезным осложнением цитостатической терапии является развитие агранулоцитоза, о котором судят по выявлению в крови резкой лейкопении (до 1 ■ 109/л и менее), уменьшению числа ней-трофилов (вплоть до их исчезновения), появлению относительного лим- фоцитоза. Диагностика. Несмотря на то что клиническая картина ОЛ очерчена довольно ярко, все же признаков, патогномоничных только для этого заболевания, практически нет. В связи с этим даже такие, казалось бы, характерные для гемобластозов симптомы, как увеличение селезенки, печени, лимфатических узлов, анемия, позволяют врачу лишь заподозрить ОЛ и срочно провести исследование крови. Морфологические методы — исследование костного мозга и периферической крови — позволяют диагностировать ту или иную форму ОЛ. Однако в настоящее время наиболее точным методом диагностики является цитохимическое исследование. Иммунофенотипирование бластов имеет то преимущество, что его можно проводить параллельно с цитохимическим исследованием. Иммунофенотипирование позволяет определить с помощью моноклональных антител наличие или отсутствие кластеров дифференцировки бластных клеток (CD-маркеры). Существует ряд правил, которые следует помнить любому врачу, чтобы Диагностировать ОЛ. Обязательно динамическое исследование крови при всех рефрактерных к лечению и рецидивирующих ангинах, респираторных заболеваниях, гриппе, особенно если эти заболевания сопровождаются лимфаденопатией, геморрагиями, а также артралгиями. Особая гематологическая настороженность должна быть при всех лимфаденитах и гиперпла- тических гингивитах. Назначение таким больным различных физиотерапевтических и тепловых процедур без предварительного исследования крови может принести вред. Дифференциальная диагностика. При постановке диагноза ОЛ, особен- 0 при лейкопении, отсутствии гранулоцитов, следует проводить диффе-Ренциальный диагноз с рядом заболеваний, ей ^гРанУлочитозы не сопровождаются бластозом костного мозга, редукци- и эритроидного роста кроветворения, геморрагический синдром отмечает- я Редко, селезенка не увеличена. Гипопластические анемии не протекают с увеличением лимфатически При диффузных заболеваниях соединительной ткани, хронических акгпи ных гепатитах могут наблюдаться лимфаденопатия, увеличение селезенке анемия, тромбоцитопения, нейтропения, в пунктате костного мозга кот*' чество бластов может быть повышено до 10—20 %. В таких случаях необх дима трепанобиопсия крыла подвздошной кости и повторные исследова" ния крови и костного мозга. Кроме того, учет всей клинической картины помогает правильно оценить симптомы заболевания. С симптоматикой ОЛ сходна клиническая картина инфекционного моно-нуклеоза — острое начало, лихорадка, ангина; увеличение печени, селезенки, лимфатических узлов; лейкоцитоз с наличием широкопротоплазменных мононуклеаров в гемограмме. Однако в отличие от ОЛ отсутствуют анемия и геморрагический синдром; увеличенные болезненные лимфатические узлы локализуются по заднему краю грудино-ключично-сосцевид-ной мышцы. В мазке крови вместо бластных клеток обнаруживают 60—70 % мононуклеаров, большинство из которых составляют средне- и широкопротоплазменные лимфоциты, увеличено количество моноцитов, тромбоцитопения отсутствует. Существенные трудности возникают при дифференциации ОЛ и бласт-ного криза хронического миелолейкоза (ХМЛ). Клинические признаки, исследование крови и костного мозга не позволяют дифференцировать заболевания. В таких случаях существенную пользу оказывает исследование хромосом. Обнаружение Ph-хромосомы свидетельствует о хроническом миелолейкозе. Лейкемоидные реакции — значительное повышение количества лейкоцитов со сдвигом лейкоцитарной формулы влево. Причиной лейкемоидных реакций могут быть тяжелые инфекционные и воспалительные заболевания, прием некоторых медикаментов, интексикации, травмы. В отличие от ОЛ при лейкемоидных реакциях бласты не обнаруживаются. Формулировка развернутого клинического диагноза учитывает: 1) форму ОЛ; 2) стадию заболевания; 3) наличие внекостномозговых поражений; 4) осложнения. Лечение. Цель современной терапии ОЛ у взрослых лиц — достижение длительной выживаемости (без возникновения рецидивов болезни). Это оказалось возможным при условии внедрения программного лечения, т.е. поэтапного уничтожения лейкозных клеток с помощью различных комбинации цитостатических средств, а также комплекса мероприятий, направленных на лечение и предупреждение агранулоцитоза, тромбоцитопении, анемии, синдрома диссеминированного внутрисосудистого свертывания крови (Д^. 2' Использование таких программ позволяет добиться ремиссии у 60—oU А взрослых больных лейкозом и полного выздоровления у 20—30 %. При ОЛ руководствуются определенными принципами лечения. • Его начинают сразу же после постановки диагноза. • Оно должно быть дифференцированным и зависеть от морфолог ческого и цитохимического типа ОЛ. ч • Одновременно назначают несколько препаратов (полихимиотерапи • Следует стремиться к достижению лейкопении. е„ • В стадии ремиссии необходимо проводить поддерживающую рапию. Лекарственные препараты не способствуют превращению лейкемиче-х клеток в нормальные, а уничтожают их. Основная задача тера-сК^ __ санация организма от лейкемических клеток, что достигается при-Пнением большого количества химиопрепаратов с различным механизмом ** йствия. Антилейкемические препараты наиболее активны по отношению леляшимся клеткам, причем некоторые из них активны в какой-то опре-* ленный период митоза (фазово- и циклоспецифические препара-ле, — меркаптопурин, цитобарин, или цитозар, метотрексат), другие — в те-ть ие всего митотического цикла (циклонеспецифические — циклофос-1ан винкристин, преднизолон). Существуют определенные этапы при проведении химиотерапии: • вызывание ремиссии (индукция) проводится при первой «атаке» ОЛ и рецидивах болезни; • закрепление (консолидация) ремиссии — 2—3 курса лечения препаратами, вызвавшими ремиссию (реже — иными); • противорецидивная терапия (поддерживание ремиссии) проводится в течение всего периода ремиссии; • профилактика нейролейкемии. Невыполнение одного из этапов такого программного лечения, необоснованные изменения в схемах химиотерапии приводят к неизбежному развитию рецидива и лишают больного шансов на полное выздоровление. Следует также отчетливо представлять, на основании каких признаков можно говорить о наступлении ремиссии или рецидива. Ремиссия характеризуется следующими показателями, сохраняющимися на протяжении не менее 1 мес: • в костном мозге число бластных клеток не превышает 5 %, представлены все ростки кроветворения с нормальными признаками созревания, мегакариоциты обнаруживаются, клеточность костного мозга более 20%; • в периферической крови — абсолютное число нейтрофилов не менее 1,5 109/л, тромбоцитов не менее 100 109/л, бластные клетки не обнаруживаются; • не имеется очагов экстрамедуллярного лейкемического роста (включая отсутствие нейролейкемии). Рецидив диагностируется при обнаружении в пунктате костного мозга 5—20 % бластов (повторное обнаружение бластов в костном мозге более 5 % подтверждает рецидив), а также любого экстрамедуллярного лейкемического поражения (даже без вовлечения в патологический процесс костного мозга). При назначении полихимиотерапии следует иметь в виду, что те или иные морфологические варианты ОЛ оказываются чувствительными к комбинациям определенных препаратов. При остром миелобластном лейкозе индукция ремиссии проводится с помощью программы «7+3»: цитарабин 100 мг/м2 внутривенно капельно каждые 12 ч в течение 7 дней, рубомицин 45(60) мг/(м2сут) внутривенно труйно или капельно быстро в течение 3 дней. Помимо химиотерапии, •язательным компонентом является так называемая сопроводительная терапия, направленная на профилактику осложнений, связанных с примене-Ием цитостатиков (переливание эритроцитной массы и свежезаморожен-°и плазмы, стерилизация кишечника неадсорбирующимися антибиотика-и, гидратационная терапия, противорвотные препараты). Индукционная Рапия предполагает проведение двух аналогичных курсов полихимиоте- Консолидация ремиссии — два курса «7+3». Поддерживающая терапия — курсы «7+3» с интервалом 6 нед в течен года с заменой рубомицина на тиогуанин в дозе 60 мг/м2 2 раза в де внутрь. На фоне поддерживающей терапии должны проводиться контрол^ ные стернальные пункции (1 раз в 3 мес). Профилактика нейролейкеми осуществляется эндолюмбальным введением цитостатиков (метотрекса цитозар) в сочетании с преднизолоном. Вместо этого осуществляют так*' облучение головы. При локализации очагов лейкемической инфильтрации в средостении глотке, яичке проводится рентгенотерапия этих областей. При остром лимфобластном лейкозе терапия носит постоянный, а курсовой характер и зависит от группы риска (стандартный или высокий) К группе стандартного риска относят больных с пре-пре-В-, пре-В- и Т-клеточным лейкозом в возрасте 15—35 лет и 51—65 лет, не лечившихся по поводу данного заболевания ранее, с числом лекоцитов менее 30 109/л у которых получена ремиссия в течение 28 дней терапии. К группе высокого риска относят больных с пре-пре-В-клеточным ОЛЛ, лимфобластным и Ph+ острым лимфобластным лейкозом в возрасте 15—50 лет; общим пре-пре-В- и Т-клеточным ОЛЛ в возрасте 35—50 лет-при экспрессии миелоидных маркеров на лимфобластах; с числом лейкоцитов более 30 109/л, при отсутствии ремиссии на 28-й день терапии. При стандартном риске индукция ремиссии состоит из комбинации вин-кристина, преднизолона, рубомицина, L-аспарагиназы, циклофосфамида (вводимых внутривенно и внутрь) и шести люмбальных пункций с интрате-кальным введением метотрексата, преднизолона и цитарабина (цитозара). Консолидацию ремиссии проводят в течение 5 дней на 13-й, 17-й и после проведения реиндукции на 31-й, 35-й неделе лечения. Применяют два препарата — этопозид и цитарабин. Реиндукцию ремиссии проводят с 21-й по 26-ю неделю лечения и далее через 3 мес после последнего курса консолидации с интервалом 3 мес в течение 2 лет. Препараты и их дозы аналогичны применяемым при индукции ремиссии. Поддерживающую терапию проводят метотрексатом и меркаптопури-ном через 3—4 нед после последнего курса консолидации в течение 2 лет. Профилактика нейролейкемии осуществляется с помощью эндолюм-бального введения метотрексата, цитозара и преднизолона или облучения головы с обоих латеральных полей. В последние годы для лечения рецидива ОЛ или его профилактики применяют трансплантацию костного мозга (аллогенного или аутологично-го, полученного в период ремиссии) после предварительного введения больших доз циклофосфана (50 мг на 1 кг массы тела в течение 4 дней) и однократного тотального облучения в дозе 10 Гр. Инфекционные осложнения ОЛ являются весьма грозными, в связи с чем активная терапия антибиотиками широкого спектра действия Д0^*? проводиться своевременно и в достаточных дозах. Профилактикой иНФе*;~ ционных осложнений, особенно у больных с гранулоцитопенией, явл?еТ тщательный уход за кожей и слизистой оболочкой рта, помещение D0 ных в специальные асептические палаты, стерилизация кишечника с по щью неадсорбируемых антибиотиков (канамицин, неомицин). При развитии геморрагического диатеза необходимо переливание тр боконцентратов (1—2 раза в неделю) и свежезамороженной плазмы. В настоящее время внесены существенные дополнения в теРапИ1°ле^-ного из самых тяжелых вариантов ОЛ — острого промиелоцитарного (ОПЛ), при котором развиваются серьезные геморрагические осложняя, обусловленные ДВС-синдромом, даже в период индукции ремиссии неянда'ртными химиотерапевтическими препаратами, в том числе даунору-йпмииином (ДНР) и цитозин-арабинозадом (Ага-С). Применение более высоких доз ДНР (> 45 мг/м2), а также нового пре-оата ATRA (производное трансретиноевой кислоты) в сочетании с цито-татическими средствами и трансфузиями свежезамороженной плазмы и ^помбоконцентратов позволило снизить процент летальности таких боль-ых от кровоизлияния в мозг и добиться полной клинико-гематологической ремиссии у 85—96 % из них. Прогноз. В процессе лечения могут быть достигнуты: 1) полная клинико-гематологическая ремиссия (клиническая компенсация без признаков лейкозной инфильтрации селезенки, печени и других органов, нормальный или близкий к норме анализ крови, в пунктате костного мозга число бластных клеток не превышает 5 %, а общее число лим-фоидных и бластных клеток не более 40 %); 2) частичная клинико-гематологическая ремиссия (клиническая компенсация или улучшение, небольшие изменения в анализе крови с увеличением числа зрелых клеток, исчезновением или резким уменьшением числа бластных клеток в крови и пунктате костного мозга); 3) выздоровление (состояние полной клинико-гематологической ремиссии с безрецидивным течением на протяжении 5 лет и более). При ОЛЛ программная терапия позволяет более чем у 50 % детей добиться полной клинико-гематологической ремиссии в течение 5 лет. Ремиссии получают у 74—79 % взрослых больных, продолжительность ремиссий в среднем 2 года. Прогностически наименее эффективно лечение всех форм ОЛ с парциальной цитопенией и панцитопенией. Профилактика. Первичной профилактики ОЛ не существует. Вторичная профилактика сводится к тщательному контролю за состоянием больного и правильному проведению противорецидивной терапии. Больных ОЛ ставят на диспансерный учет. Хронические лейкозы Как уже упоминалось, среди хронических лейкозов выделяют миело-пролиферативные и лимфопролиферативные заболевания (опухоли лимфатической системы). К числу хронических миелопролиферативных процессов относят хронический миелолейкоз, эритремию (истинную полицитемию), сублейкемический миелоз (идиопатический миелофиб-Роз, алейкемический миелоз, миелоидная спленомегалия), эссенциальную тромбоцитемию (хронический мегакариоцитарный лейкоз, геморрагическая тромбоцитемия). Для всей группы миелопролиферативных заболеваний (лейкозов) характерен дефект (мутация) на уровне полипотентной стволовой клетки, тот дефект далее продуцируется на следующем классе стволовых клеток Рлигопотентных) — клетках-предшественницах смешанной культуры. Эти /Летки дают начало трем линиям миелоидного кроветворения — эритроци-арного, гранул оцитарного и мегакариоцитарного. Создается миелоидная Ролиферация — основной признак, характеризующий субстрат этих забо-еваний, при этом продукция клеток осуществляется из одного или нескольких ростков миелоидного кроветворения (эритробластического, гра-яулоцитарного, мегакариоцитарного).
Далее будут рассмотрены наиболее часто встречающиеся хронические лейкозы: хронический миелолейкоз, эритремия, хронический лимфолейкоз, множественная миелома. Дата добавления: 2014-12-12 | Просмотры: 1253 | Нарушение авторских прав |

 Согласно классификациям ВОЗ (2001) и А.И. Воробьева и М. Брил ант, выделяют зрелоклеточные В-клеточные опухоли лимфатической си темы. К их числу относят хронический лимфолейкоз (различные его (ЪИс~ мы), В-клеточный пролимфоцитарный лейкоз, лимфоплазмоцитарн^-лейкоз, лимфоцитома селезенки, волосатоклеточный лейкоз, а также rnv пу парапротеинемических гемобластозов — заболеваний, при которых cm холевые клетки секретируют патологический белок (парапротеин); к н относят множественную миелому (миеломная болезнь); лимфоплазмопи* тарный лейкоз; макроглобулинемию Вальденстрема; болезнь тяжелых ц пей, моноклональную гаммапатию, солитарную плазмоцитому кости т^~ костную плазмоцитому, первичный амилоидоз.
Согласно классификациям ВОЗ (2001) и А.И. Воробьева и М. Брил ант, выделяют зрелоклеточные В-клеточные опухоли лимфатической си темы. К их числу относят хронический лимфолейкоз (различные его (ЪИс~ мы), В-клеточный пролимфоцитарный лейкоз, лимфоплазмоцитарн^-лейкоз, лимфоцитома селезенки, волосатоклеточный лейкоз, а также rnv пу парапротеинемических гемобластозов — заболеваний, при которых cm холевые клетки секретируют патологический белок (парапротеин); к н относят множественную миелому (миеломная болезнь); лимфоплазмопи* тарный лейкоз; макроглобулинемию Вальденстрема; болезнь тяжелых ц пей, моноклональную гаммапатию, солитарную плазмоцитому кости т^~ костную плазмоцитому, первичный амилоидоз.