 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Рестриктивная кардиомиопатииРестриктивная кардиомиопатии (РКМП) известна в двух вариантах Фанее рассматривающихся как два самостоятельных патологических процесса) — эндокардиальный фиброз и эндомиокардиальный фиброэластоз *еФфлера. Патоморфологическая картина при двух заболеваниях мало раз-
РКМП (как синдром) может также наблюдаться при заболеваниях, ведущих к нарушению диастолического расслабления (так называемые болезни накопления — амилоидоз, гемохроматоз, гликогеноз). При этих заболеваниях в миокарде накапливаются патологические субстанции, обусловливающие нарушение расслабления миокарда. Патогенез. При РКМП происходят нарушение диастолического наполнения желудочков в виде укорочения времени изометрического расслабления желудочков и уменьшение позднего наполнения желудочков (в период систолы предсердий). Эти нарушения, а также часто развивающаяся недостаточность трехстворчатого клапана обусловливают нарастание сердечной недостаточности (часто при малых размерах сердца). Клиническая картина. Проявления болезни чрезвычайно полиморфны, они определяются симптомами нарушения кровообращения в малом или большом круге (в зависимости от преимущественного поражения правого или левого желудочка). На I этапе диагностического поиска не всегда можно получить необходимую информацию для постановки диагноза, так как жалобы или отсутствуют, или обусловлены застойными явлениями в малом или большом круге кровообращения. На II этапе могут выявляться симптомы застойной недостаточности сердца разной степени выраженности. Большее значение имеет обнаружение увеличения сердца, мягкого позднего систолического шума и громкого раннего III тона (обусловленного быстрым наполнением желудочков во время диастолы). Может обнаруживаться симптом Куссмауля — увеличение набухания яремных вен на фазе глубокого вдоха. На III этапе диагностического поиска обычно не обнаруживают признаков увеличения сердца при рентгенологическом исследовании. На ЭКГ отмечаются неспецифические изменения зубца Т, блокада левой (реже — правой) ножки пучка Гиса. При эхокардиографическом исследовании отмечается уменьшение полости левого желудочка, укорочение времени изоволемического расслабления (признаки нарушения диастолической функции левого желудочка). При допплеровской эхокардиографии отмечают увеличение пика раннего наполнения, уменьшение пика позднего предсердного наполнения желудочков и увеличение отношения раннего наполнения к позднему. Кроме того, выявляются быстрое движение передней створки митрального клапана во время диастолы и быстрое раннее движение задней стенки левого желудочка наружу. При исследовании параметров центральной гемодинамики определяется повышенное давление заполнения в обоих желудочках, причем конечное давление в левом превышает аналогичный показатель в правом желудочке. При вентрикулографии наблюдают усиленно сокращающийся левый желудочек или оба желудочка, гладкие контуры их стенок, иногда с дефектом заполнения в области верхушки, отражающим ее облитерацию. В некоторых случаях определяются вдавления в области сосочковых мышц. Отмечаются признаки недостаточности митрального или трехстворчатого клапанов. При эндомиокардиальном фиброэластозе Леффлера возможны выраженная эозинофилия и бронхоспастический синдром, что в сочетании с щеренным увеличением размеров сердца и симптомами сердечной недостаточности помогает поставить правильный диагноз. Диагностика. Распознавание РКМП чрезвычайно трудно. С уверенно-сТьЮ о данной патологии можно говорить при исключении прежде всего коястриктивного перикардита с признаками нарушения кровообращения в большом круге, а также пороков сердца (митрально-трикуспидальный попок). Предположение о РКМП может возникнуть при обнаружении умеренного увеличения сердца (иногда — нормальных размеров сердца) в сочетании с признаками сердечной недостаточности, которые нельзя объяснить никакими иными причинами. Из этого следует, что необходимо провести ряд дополнительных методов исследования. Ранние стадии болезни могут быть выявлены при зондировании сердца и обнаружении повышенного конечного диастолического давления в левом желудочке. В настоящее время с помощью допплерографии можно выявить нарушения, возникающие в период диастолы. Обнаруживается увеличение пика раннего наполнения, уменьшение пика позднего наполнения, увеличение отношения раннего наполнения к позднему. Помощь в установлении диагноза оказывает также и ангиокардиография. Лечение, как правило, симптоматическое и направлено на уменьшение застойных явлений в малом и большом круге кровообращения. Используют в небольших дозах диуретики (гидрохлортиазид в дозе 50 мг/сут), вазодила-таторы (изосорбида динитрат и изосорбида мононитрат по 20—60 мг/сут), непрямые антикоагулянты. Диуретики и периферические вазодилататоры в больших дозах могут ухудшить состояние. Сердечные гликозиды не применяют. Хирургическое лечение при фибропластическом эндокардите состоит в иссечении утолщенного эндокарда, освобождении сухожильных хорд и ткани клапанов. При тяжелом поражении клапанов производят их протезирование. Прогноз. Летальность в течение 2 лет составляет 35—50 %. Рестриктив-ная кардиомиопатия может осложниться тромбоэмболией, аритмиями, прогрессированием сердечной недостаточности. Нейроциркуляторная дистония НЕЙРОЦИРКУЛЯТОРНАЯ ДИСТОНИЯ (НПД) - заболевание структурно-функциональной природы, проявляющееся разными сердечно-сосудистыми, респираторными и вегетативными расстройствами, астенизацией, плохой переносимостью стрессовых ситуаций и физических нагрузок. Заболевание течет волнообразно, однако имеет хороший жизненный прогноз, так как при нем не развиваются кардиомегалия и сердечная недостаточность. Термин «структурно-функциональное» заболевание означает, что болезнь проявляется в основном функциональными расстройствами, но при этом обязательно имеется морфологический субстрат в виде патологии субклеточных структур. Эти изменения выявляются лишь при электронно-Микроскопическом исследовании, тогда как при обычной световой микроскопии, а тем более макроскопически, никаких изменений нет [Сарки-с°в Д.С., 1997]. В большинстве НЦД является самостоятельной нозологической единицей. Однако в части случаев НЦД следует рассматривать как синдром, если е признаки встречаются при каком-то другом заболевании (например, при артериальной гипертонии, заболеваниях щитовидной железы, тонкого ки-
НЦД — очень распространенное заболевание (в общей структуре сер. дечно-сосудистых заболеваний эта патология выявляется в 32—50 % случаев). Встречается у людей самого разного возраста (преимущественно у женщин), однако дебют болезни чаще наблюдается у молодых лиц. Этиология. Причины развития болезни точно не установлены. НЦД J полиэтиологическое заболевание. Многочисленность и переплетение различных причин создают значительные трудности в выявлении главных В настоящее время можно говорить лишь о вероятной причине болезни Среди этиологических факторов выделяют предрасполагающие и вызывающие, причем их разграничение достаточно сложно и может быть только условным. Предрасполагающими факторами являются наследственно-конституциональные особенности организма, особенности личности, неблагоприятные социально-экономические условия, периоды гормональной перестройки организма. Вызывающие факторы — это психогенные (острые и хронические нервно-эмоциональные стрессы, ятрогения), физические и химические (переутомление, гиперинсоляция, ионизирующая радиация, воздействие повышенной температуры, вибрация, гиподинамия, хронические интоксикации, злоупотребление алкоголем), дисгормональные (периоды гормональной перестройки, беременность, аборт, дизовариальные расстройства), инфекция (хронический тонзиллит, хроническая инфекция верхних дыхательных путей, острые или рецидивирующие респираторные заболевания). Однако во время болезни предрасполагающие факторы могут стать пусковыми. В периоды обострений болезни эти факторы могут быть различными у одного и того же больного. Патогенез. Внешние и внутренние воздействия ведут к нарушению на любом уровне сложной нейрогормонально-метаболической регуляции сердечно-сосудистой системы, причем ведущим звеном становится поражение гипоталамических структур, осуществляющих координаторно-интегратив-ную роль. Патологическое влияние на эти структуры может осуществляться через кору головного мозга (в результате расстройств высшей нервной деятельности) и вследствие непосредственного воздействия различных патогенных факторов. Существенную роль играет и наследственно-конституциональный фактор в виде функциональной недостаточности регулирующих структур мозга или чрезмерной их реактивности. Нарушения регуляции проявляются прежде всего дисфункцией симпа-тико-адреналовой и холинергической систем и изменением чувствительности соответствующих периферических рецепторов. Расстройства гомеостаза выражаются также в нарушении гистамин-серотониновой, калликреин-ки-ниновой систем, водно-электролитного обмена, кислотно-основного состояния, углеводного обмена. Резко нарушается кислородное обеспечение физической нагрузки, что приводит к снижению напряжения кислорода в тканях, поэтому энергообеспечение организма осуществляется за счет анаэробных механизмов. При физической нагрузке быстро возникают ацидо-тические сдвиги за счет увеличения в крови уровня лактата. В тканях, особенно в миокарде, активизируются так называемые тканевые гормоны (гистамин, серотонин и др.), приводящие к расстройству метаболизма и развитию дистрофии. Возникают нарушения микроциркуляции. Расстройство нейрогормонально-метаболической регуляции сердечнососудистой системы реализуется в неадекватном реагировании ее на обыч- ые и тем более сверхсильные раздражители. Это выражается в неадекватности тахикардии, колебании тонуса сосудов, неадекватной нагрузке росту Минутного объема сердца, регионарных спазмах сосудов. Расстройства регуляции в покое могут оставаться бессимптомными, однако различные нагрузки (физическая нагрузка, гипервентиляция, ортоста-«ческое положение, введение симпатомиметических средств) четко указы-яют на «дефекты» функционирования сердечно-сосудистой системы. Классификация. Общепринятой классификации в настоящее время нет. Рабочая классификация НЦД, учитывающая этиологические формы, особенности клинических проявлений и степень тяжести заболевания, представлена в табл. 11. Таблица 11. Рабочая классификация нейроциркуляторной дистонии
Клиническая картина. Из классификации вытекает, что клиническая картина болезни чрезвычайно полиморфна, выраженность симптоматики очень вариабельна. Симптомы НЦД напоминают признаки других заболеваний сердечно-сосудистой системы, что в ряде случаев затрудняет ее распознавание. На I этапе диагностического поиска выявляют наиболее важную для диагноза информацию. Жалобы больных чрезвычайно разнообразны. Больные жалуются на боли разнообразного характера в области сердца: ноющие, колющие, жгучие, распирающие. Продолжительность их весьма разнообразна: от мгновенных («прокалывающих») до монотонных, длящихся часами и сутками. Боли могут иррадиировать в левые руку и лопатку. Обычно преобладают прекардиальная или верхушечная локализация, однако часто боли локализуются чуть ниже левой подключичной области или парастернально, а иногда загрудинно. Часто отмечается «миграция» болей. Возникновение болей обычно связывают с переутомлением, волнением, изменениями погоды, приемом алкоголя. У женщин боли иногда возникают в предменструальном периоде. Ряд больных связывают появление болей с переноской тяжести в левой РУКе. Боли могут появляться ночью во время кошмарных сновидений, а также во время вегетативных пароксизмов, сопровождающихся сердцебиением и повышением артериального давления. Особого внимания требует связь болевых ощущений с физической на-трузкой. Эта связь прослеживается у многих лиц, однако она иная, чем при стенокардии. В частности, боли возникают обычно не во время, а после физического напряжения или длительной ходьбы. Когда больной заявляет, что боль появляется при ходьбе, обычно оказывается, что болевые °Щущения не возникают, а усиливаются; как правило, боль не требует остановки и не прекращается сразу после нее.
Больные предъявляют жалобы на учащенное поверхностное дыхание (больные неверно называют это одышкой), чувство затрудненного вдоха желание периодически глубоко вдыхать воздух («тоскливый вздох»). Стертая форма дыхательных расстройств проявляется чувством «комка» в горле или сдавлением горла, больной не может находиться в душных помещениях, возникает потребность постоянно открывать окна, выходить на улицу. Эти ощущения сами по себе довольно тягостные, нередко сопровождаются головокружением, сердцебиениями, чувством тревоги, боязнью задохнуться, умереть. Врач не всегда правильно трактует эти нарушения, расценивая их как сердечную или легочную недостаточность либо даже как бронхиальную астму. Больные предъявляют жалобы на сердцебиения, ощущения усиленных сокращений сердца, иногда сопровождающиеся чувством пульсации сосудов шеи, головы, появляющиеся в момент нагрузки или волнения, а иногда в покое, ночью, что мешает сну. Сердцебиения провоцируются волнением, физическим усилием, приемом пищи, длительным пребыванием в вертикальном положении, гипервентиляцией. У многих больных отмечается астенический синдром — чувство физической слабости, постоянной усталости, что сопровождается снижением настроения. Отмечается снижение физической работоспособности. Периферические сосудистые нарушения проявляются головной болью, «мельканием мушек» перед глазами, головокружениями, чувством похолодания конечностей. Больные могут сообщить об отмечавшихся ранее колебаниях артериального давления. Больные НЦД плохо переносят резкие перепады температуры окружающей среды; они плохо чувствуют себя в холодных помещениях, зябнут. Жару переносят тоже плохо, она вызывает обострение субфебрилитета от нескольких дней до многих месяцев. Обычно это следует за какой-либо инфекцией, чаще всего острым респираторным заболеванием или гриппом, и совпадает с обострением основных жалоб. Температура тела не превышает 37,2—37,7 °С и не сопровождается появлением острофазовых лабораторных показателей. Вегетативно-сосудистые кризы (так называемые панические атаки) проявляются по ночам дрожью, ознобом, головокружением, потливостью, чувством недостатка воздуха, дурноты, безотчетным страхом. Такие состояния длятся от 20—30 мин до 2—3 ч и нередко заканчиваются частым обильным мочеиспусканием, иногда жидким стулом. Они купируются самостоятельно или после приема лекарственных препаратов (обычно седа-тивных). После криза остаются чувство слабости, тревоги, боли в области сердца. Кризы могут повторяться от 1—3 раз в неделю до 1—2 раз в месян, иногда бывают реже. Больные отмечают снижение умственной работоспособности, быструю утомляемость. Некоторые предъявляют жалобы на различные диспепсические явления: рвоту, обусловленную нарушениями моторной функции же" дудка или истерического происхождения, отрыжку воздухом, икоту. У ряда больных развивается анорексия, они худеют. Могут быть боли в животе разнообразной локализации и выраженности. Болезнь начинается по-разному: у половины больных бурно, с большим числом симптомов, так что они могут довольно определенно назвать «ремя ее начала; у остальных симптоматика развертывается постепенно, медленно, и больные не в состоянии указать точное время начала заболевания. Острота начала болезни зависит во многом от пускового фактора, а также от основного клинического синдрома. Например, при переутомлении и хронической психической травме заболевание начинается постепенно, тогда как после острого психического стресса возможно острое начало. ' Больные могут сообщить, что ранее им ставили самые различные диагнозы. Так, в юношеском возрасте начало заболевания рассматривалось как проявление «ревмокардита» или «порока сердца». В последующем наиболее часто диагностировали «инфекционно-аллергический миокардит», а в дальнейшем — «ишемическую болезнь сердца» и даже «инфаркт миокарда», «гипертоническую болезнь». Тем не менее при расспросе выявляют достаточно доброкачественное течение болезни с периодическими ремиссиями и обострениями. Обнаруживаются также различные проявления болезни в тот или иной период: могут доминировать боли в области сердца или респираторные расстройства, астеноневротический синдром или вегетативные кризы. Таким образом, на I этапе диагностического поиска можно получить самые разнообразные сведения, характерные для НЦД. На II этапе отмечаются весьма скудные данные физикального обследования больного. Внешний вид больных НЦД очень разный: некоторые напоминают страдающих тиреотоксикозом (блестящие глаза, тревожность, тремор пальцев), другие, напротив, унылы, с тусклым взором, адинамичны. Часто отмечаются повышенная потливость ладоней, подмышечных впадин, «пятнистая» гиперемия кожи лица, верхней половины грудной клетки (особенно у женщин), усиленный смешанный дермографизм. Конечности у таких больных холодные, иногда бледные, синюшные. Можно отметить частое поверхностное дыхание, больные преимущественно дышат ртом (в связи с этим у них сохнут слизистые оболочки верхних дыхательных путей). Многие женщины с НЦД не могут сделать форсированный выдох. При осмотре области сердца и крупных сосудов обнаруживается усиленная пульсация сонных артерий как проявление гиперкинетического состояния кровообращения. Пальпаторно в прекардиальной области, особенно в третьем — четвертом межреберье по срединно-ключичной линии и слева по окологрудинной линии определяются участки болезненности межреберных мыщц (в 50 % случаев), как правило, в периоды обострения болезни. Эта ги-пералгезия, вероятно, обусловливается реперкуссивными влияниями, исходящими из раздраженных вегетативных образований сердца. Размеры сердца у больных НЦД не изменены. При аускультации серд-На нередко у левого края грудины и на основании его выслушивается Дополнительный тон в систоле (в начале ее — тон изгнания, а в кон-Це — систолический щелчок). Наиболее частым аускультативным признаком является систолический шум (приблизительно в 70 % случаев). Этот Шум слабый или умеренный, максимум звучания в третьем — четвертом Межреберье у левого края грудины; нередко шум распространяется на сосуды шеи. Основными причинами шума являются гиперкинетическое состояние кровообращения и ускорение тока крови, у части больных шум обусловлен пролапсом митрального клапана. Отмечается выраженная лабильность пульса: легкость возникновения тахикардии при эмоциях и незначительных физических нагрузках, при ортостатическом положении и учащенном дыхании. У многих больных разница пульса в горизонтальном и вертикальном положении может составлять 100—200 % от исходного. АД очень лабильное, поэтому на результаты его однократного измерения не следует полагаться. Очень часто при первом измерении обнаруживают некоторое повышение верхней границы нормы, но уже через 2—3 мин давление возвращается в пределы нормального. Часто определяется асимметрия АД на правой и левой руке. Патологических изменений других органов и систем при физическом исследовании выявить не удается. Таким образом, данные II этапа, не выявляя каких-либо типичных признаков НЦД, тем не менее позволяют отвергнуть ряд диагностических предположений (например, пороки сердца, легочную и сердечную недостаточность). Основной задачей III этапа диагностического поиска является исключение заболеваний, имеющих сходную симптоматику с НЦД. При общеклиническом и биохимическом исследовании крови не получают повышенных острофазовых показателей и показателей измененной иммунологической реактивности. Это позволяет исключить воспалительные заболевания сердца и прежде всего ревмокардит. При рентгенологическом обследовании выявляют нормальные размеры камер сердца и крупных сосудов, что исключает клапанные поражения. Большое значение придается электрокардиографии. При регистрации ЭКГ в состоянии покоя у больных НЦД в 30—50 % случаев регистрируются изменения конечной части желудочкового комплекса (снижение амплитуды зубца Т, его сглаженность и даже негативный зубец 7). Измененные зубцы обнаруживают чаще в правых грудных отведениях, иногда во всех грудных отведениях («синдром тотальной негативности 7>>). Редко (5—8 % случаев) отмечаются суправентрикулярная экстрасистолия и расстройства автоматизма. Расстройства ритма обусловлены преимущественно различными эмоциональными факторами. Изменения зубца Т у больных НЦД весьма лабильны: даже в процессе регистрации ЭКГ можно наблюдать изменения его полярности. Эти сдвиги конечной части желудочкового комплекса можно объяснить изменениями нейрогуморальной регуляции сердца (преобладание адренергических влияний). Стойкие изменения ЭКГ обусловлены развивающейся со временем миокардиодистрофией. Учитывая, что изменения зубца Т наблюдаются при многих органических заболеваниях сердца, необходимо проведение ряда функциональных тестов, позволяющих понять природу этих изменений. Проба с дозированной физической нагрузкой (велоэргометрия) обнаруживает реверсию негативного зубца Т при отсутствии признаков ишемии миокарда (горизонтальная или косонисходящая депрессия сегмента ST величиной 1 мм и более), что позволяет исключить ИБС. При проведении этой пробы выявляется характерный для НЦД признак — снижение толерантности к физической нагрузке. Больной НЦД в состоянии выполнить значительно меньшую нагрузку, чем здоровый человек того же пола и возраста. Толерантность к физической нагрузке определяет тяжесть течения болезни. Для дифференциации природы измененного зубца Т проводят лекарственные тесты — калиевый и с р-адреноблокаторами. После приема 6 г хло-0ида калия или 60—80 мг пропранолола через 40 мин и 1,2 ч регистрируют ЭК-Г. При НЦД зубец Т становится положительным, в случаях же органического поражения сердца (миокардит, гипертрофия миокарда, ИБС), обусловливающего появление негативного зубца Т, положительной динамики не наблюдается. Показательны при НЦД физиологические пробы с гипервентиляцией и ортостатическая. При регистрации после гипервентиляции (серия форсированных быстрых вдохов и выдохов в течение 30—45 с) или сразу после 10— 15-минутного пребывания обследуемого в вертикальном положении у больных с НЦД на ранее неизмененной ЭКГ появляются негативные зубцы Т, быстро становящиеся позитивными. При органических заболеваниях сердца пробы с гипервентиляцией и ортостатическим положением отрицательные. При регистрации фонокардиограммы появляются дополнительный тон в период систолы, а также нерезко выраженный систолический шум. Эти изменения могут зависеть от наблюдающегося нередко при НЦД пролапса створки митрального клапана в полость левого предсердия (нарушение тонуса сосочковой мышцы вследствие измененной регуляции координированного сокращения различных отделов сердца). На ФКГ отсутствуют признаки того или иного порока сердца, что учитывают при проведении дифференциальной диагностики. При эхокардиографическом исследовании необходимо исключить клапанный порок сердца. При наличии пролапса митрального клапана на эхокар-диограмме определяют характерные признаки последнего (у больных НЦД пролапс обнаруживается в 17—20 % случаев), нередко выявляют дополнительные хорды в полости левого желудочка. Не все лабораторно-инструментальные исследования обязательны для постановки диагноза НЦД, но их данные помогают понять патогенез отдельных проявлений болезни. Исследование функции внешнего дыхания обнаруживает увеличение минутного объема дыхания (МОД), снижение жизненной емкости легких (ЖЕЛ); форсированная жизненная емкость также снижается. У больных НЦД отмечается пониженное усвоение кислорода, что объясняет сниженную толерантность к физической нагрузке. Исследование функции симпатико-адреналовой системы выявляет повышение ее активности: в ответ на физическую нагрузку неадекватно повышается уровень адреналина, норадреналина, их предшественников и метаболитов. Эти нарушения обусловливают также неадекватное увеличение содержания молочной кислоты в периферической крови. Подобные изменения метаболизма углеводов хорошо объясняют снижение физической работоспособности больных НЦД. При исследовании параметров центральной гемодинамики различными Методами (радиоизотопное, эхокардиографическое, метод разведения красителя) обнаруживают гиперкинетическое состояние кровообращения: увеличение минутного объема сердца в сочетании с умеренным понижением Периферического сосудистого сопротивления. Могут регистрироваться неизмененные параметры гемодинамики, однако при проведении исследования после дозированной физической нагрузки также наблюдается неадек-ватный прирост минутного объема (гиперкинетический тип реакции аппарата кровообращения на нагрузку). При исследовании психического статуса можно выявить признаки депрессии, выраженной в различной степени.
Легкое течение: сохраненная трудоспособность, незначительное снижение толерантности к физической нагрузке (по данным велоэргометриче-ского исследования), умеренно выраженный болевой синдром, возникающий только после значительных психоэмоциональных и физических нагру, зок, отсутствие вегетативно-сосудистых пароксизмов; неадекватная тахикардия развивается в ответ на эмоциональные и физические нагрузки-респираторные нарушения выражены слабо или отсутствуют. ЭКГ изменена незначительно. Потребности в лекарственной терапии обычно нет. Среднетяжелое течение: длительно существуют множественные симптомы, снижена или временно утрачена трудоспособность, есть необходимость в проведении лекарственной терапии. Болевой синдром обычно стойкий, возможны вегетативно-сосудистые пароксизмы. Тахикардия возникает спонтанно, число сердечных сокращений достигает 100—120 в минуту. Физическая работоспособность (по данным ВЭМ) снижена более чем на 50 %. Тяжелое течение характеризуется стойкостью множественных проявлений болезни. Выражены болевой синдром, респираторные нарушения, часты вегетативно-сосудистые кризы. Резко снижена физическая работоспособность; трудоспособность резко снижена или утрачена. Диагностика. Распознавание болезни основывается на: 1) выявлении симптомов, достаточно часто встречающихся при данном заболевании; 2) исключении заболеваний, имеющих сходную симптоматику. При постановке диагноза НЦД учитывают следующее: • множественность и полиморфность жалоб больного, преимущественно касающихся сердечно-сосудистых нарушений; • длительный анамнез, указывающий на волнообразное течение болезни, усиление всей симптоматики во время обострения; • доброкачественность течения (сердечная недостаточность и кардио-мегалия не развиваются); • «диссоциацию» между данными I и II этапа диагностического поиска: при многочисленных жалобах больного непосредственное его обследование выявляет небольшое количество симптомов неспецифического характера. Поскольку симптоматика НЦД напоминает многие заболевания, выделяют исключающие диагноз НЦД признаки: 1) увеличение сердца; 2) диа-столические шумы; 3) признаки крупноочаговых изменений на ЭКГ; блокада левой ножки предсердно-желудочкового пучка или блокада правой ножки, развившаяся в период заболевания; атриовентрикулярная блокада И—III степени; пароксизмальная желудочковая тахикардия; постоянная мерцательная аритмия; горизонтальная или нисходящая депрессия сегмента ST на 2 мм и более, появляющаяся при велоэргометрическом исследовании или в момент приступа болей в области сердца либо за грудиной; 4) острофазовые показатели и изменения иммунологической реактивности, если они не связаны с какими-либо сопутствующими заболеваниями; 5) застойная сердечная недостаточность. Дифференциальная диагностика. Дифференцируют НЦД от целого ряда заболеваний. 1. ИБС исключается, если жалобы больных и результаты инструментального исследования не являются характерными для данной патологии (при ИБС типичные сжимающие загрудинные боли появляются во время физической нагрузки, купируются нитроглицерином, а при проведении ве-доэргометрической пробы или теста частой предсердной стимуляции отмечается типичная «ишемическая» депрессия сегмента ST). 2. Неспецифический (инфекционно-аллергический) миокардит исключается при отсутствии характерных для этого заболевания признаков (уве-дичение размеров сердца, признаки снижения сократительной функции миокарда, нарушения ритма и проводимости, неспецифические изменения зубиа Т). Кроме того, для данного заболевания не характерны вегетативно-сосудистые кризы, а также полиморфизм симптомов. 3. Ревматизм и ревматические пороки исключают при отсутствии прямых признаков порока (выявляются с помощью аускультации и эхокардио-гоафии). При НЦД отсутствуют острофазовые показатели, показатели нарушений иммунной реактивности, суставной синдром, присущие активной фазе ревматизма. 4. Кардиомиопатии (без заметной кардиомегалии и застойной сердеч Формулировка развернутого клинического диагноза учитывает рубрики, указанные в рабочей классификации НЦД: 1) этиологическая форма заболевания (если это возможно выявить); 2) ведущие клинические синдромы; 3) тяжесть течения. Лечение. Все лечебные мероприятия при НЦД предусматривают: 1) воздействие на этиологические факторы; 2) воздействие на звенья патогенеза; 3) общеукрепляющие мероприятия. • Воздействие на этиологические факторы. Учитывая, что в развитии НЦД играют роль многочисленные факторы внешней среды, следует стремиться к нормализации образа жизни и исключению влияния на организм патогенных факторов. При легких формах заболевания это дает хороший эффект. Определенное значение имеет ятрогения: категорические заключения о наличии у больных тех или иных заболеваний (например, ИБС, миокардита, порока сердца и пр.) способствуют закреплению симптоматики. Больной перестает верить в выздоровление, посещает разных врачей, подвергается многочисленным обследованиям. Проведение рациональной психотерапии имеет существенное значение в осознании больным существа болезни, в убеждении благоприятного ее исхода. • Воздействие на звенья патогенеза. Для этого проводят: а) нормализацию корково-гипоталамических и гипоталамо-висцераль- ных взаимосвязей; б) снижение активности симпатико-адреналовой системы и уменьше Активность симпатико-адреналовой системы снижают, назначая |5-ад-Реноблокаторы: метопролол, атенолол, бетаксолол. Эти средства особенно эффективны при вегетативно-сосудистых кризах симпатико-адреналового типа, а также при болевом синдроме и проявлениях гиперкинетического состояния кровообращения. Ликвидируются тахикардия, неприятные ощущения в области сердца; повышенное артериальное давление нормализуется. Под влиянием р-адреноблокаторов существенно повышается толерант- ность к физической нагрузке. Они нормализуют и ряд обменных сдвигов имеющих значение в патогенезе болезни и происхождении ряда симптомов: при физической нагрузке не происходит неадекватного повышения содержания молочной кислоты в крови, чрезмерного возрастания минутного объема сердца, не возникает выраженной тахикардии при пробе с гипервентиляцией. Дозу (З-адреноблокатора подбирают индивидуально, с учетом чувствительности к препарату (обычно 40—120 мг/сут). В периоды улучшения состояния препарат можно отменить или существенно уменьшить дозу. Кроме (3-адреноблокаторов, можно назначать верапамил в общепринятых дозах (40—120 мг/сут). Имеется опыт благоприятного действия симпа-толитиков центрального действия — стимуляторов 1,-имидазолиновых рецепторов (рилменидин в дозе 0,5—1 мг/сут). При наличии на ЭКГ признаков нарушения реполяризации (изменение сегмента ST и зубца Т) можно использовать препараты, улучшающие метаболические процессы (триметазидин, комплекс витаминов группы В). • Общеукрепляющие мероприятия. Проводят занятия ЛФК; необходимо правильное трудоустройство, оздоровление образа жизни, в том числе запрещение курения и приема алкоголя. Хороший эффект дает иглорефлек-сотерапия. • У части пациентов существенную помощь оказывает назначение антидепрессантов (тианептин). Прогноз. При НЦД прогноз благоприятный: не развиваются кардиоме-галия, сердечная недостаточность или опасные для жизни нарушения ритма и проводимости. НЦД не рассматривается как преморбидное состояние ИБС или гипертонической болезни. Больные трудоспособны, и лишь во время обострения трудоспособность может снижаться или временно утрачиваться. Профилактика. Препятствуют развитию НЦД здоровый образ жизни с достаточными физическими нагрузками, правильное воспитание в семье, борьба с очаговой инфекцией, у женщин — регулирование гормональных нарушений в период климакса. Необходимо избегать чрезмерных психоэмоциональных перегрузок, запрещаются курение и прием алкоголя. Гипертоническая болезнь ГИПЕРТОНИЧЕСКАЯ БОЛЕЗНЬ (ГБ), называемая также эссенциаль-ной гипертензией (ЭГ), — заболевание, характеризующееся уровнем артериального давления (АД) > 140/90 мм рт. ст., что обусловлено суммой генетических и внешних факторов и не связано с какими-либо самостоятельными поражениями органов и систем [так называемые вторичные гипертонии, при которых артериальная гипертония (АГ) является одним из проявлений болезни]. В основе ГБ лежит срыв нормальной неврогенной и/или гуморальной регуляции сосудистого тонуса с постепенным формированием органических изменений сердца и сосудистого русла. ГБ в отличие от вторичных (симптоматических) гипертоний характеризуется длительным течением, непостоянством величины АД, стадийностью развития, хорошим эффектом гипотензивной терапии. ГБ — одно из наиболее распространенных заболеваний сердечно-сосудистой системы. Установлено, что ГБ страдают 20—30 % взрослого населения. С возрастом распространенность болезни увеличивается и достигает 50—65 % у лиц старше 65 лет. До 50-летнего возраста ГБ чаще бывает У 222 >гужчин, после 50 лет — у женщин. Вторичные АГ составляют 5—10 % всех случаев АГ. Классификация. Согласно рекомендациям ЕОГ/ВНОК (2003) в настоящее время приняты следующие нормативы АД у здоровых лиц (табл. 12). Таблица 12. Величины АД у здоровых лиц, мм рт. ст
Согласно рекомендациям экспертов ВОЗ (1978), выделяют три стадии ГБ (в основу классификации положены наличие и выраженность поражения внутренних органов): I стадия — отсутствуют объективные признаки поражения внутренних органов (так называемых органов-мишеней), имеется лишь повышение АД. II стадия — имеется по крайней мере один из следующих признаков поражения органов-мишеней: 1) гипертрофия левого желудочка (подтвержденная данными рентгенографии, электрокардиографии, эхокардио-графии); 2) распространенное и локализованное сужение артерий (в частности, артерий глазного дна); 3) протеинурия и/или незначительное повышение концентрации креатинина в плазме крови (106,08—176,8 мкмоль/л при норме 44—115 мкмоль/л); 4) ультразвуковое или радиологическое подтверждение наличия атеросклеротических бляшек (сонные артерии, аорта, подвздошные и бедренные артерии). III стадия — наличие комплекса признаков поражения органов-мишеней: 1) сердце — стенокардия, инфаркт миокарда, сердечная недостаточность; 2) мозг — преходящее нарушение мозгового кровообращения, энцефалопатия, инсульт; 3) глазное дно — кровоизлияние в сетчатку и экссудаты с отеком диска зрительного нерва и без него; 4) почки — концентрация креатинина в плазме более 176,8 мкмоль/л; хроническая почечная недостаточность; 5) сосуды — расслоение аневризмы, окклюзионное поражение артерий. Эта классификация, широко распространенная в России, удачно дополняется данными другой классификации, предложенной в 2003 г. (ЕОГ/ВНОК) и основанной на учете степени повышения АД, что оказалось весьма удобным при проведении популяционных исследований, а также при определении степени риска развития сердечно-сосудистых осложнений у конкретного больного (особенно если повышение АД было выявлено впервые) (табл. 13). Таблица 13. Классификация степени повышения АД, мм рт. ст.
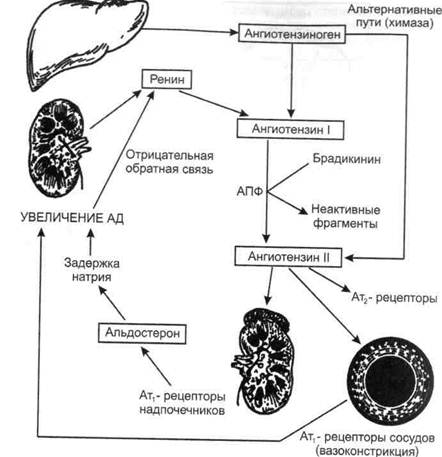
сочетании с быстро развивающимися поражениями органов мин,™? времяТдко.' С He«P°P«™°«™=fl); этот вариант встречае^яТнас™^ Существует также понятие «обезглавленная АГ» когда САЛ < ш Этиология. Причины развития ГБ неясны. Среди факторов' способа В возникновении ГБ велика роль отягощенной наследственности На ее деч™гГньтйпп^ЗВеСТН°' УР°1еНЬ М опРеДеляется соотношением сер-Развитие АГРмо1^ВИ И пеРиФеРического сосудистого сопротивления, пооти^е™^ ^ ЫТЬ следствием: 1) повышения периферического сопротивления, обусловленного спазмом периферических сосудов; 2) увеличения минутного объема сердца вследствие интенсификации его работы или возрастания внутрисосудистого объема жидкости (обусловленного за-?мяЖГп™аТрИЯ В °Рганизме>; 3) сочетания увеличенного минутного объема и повышения периферического сопротивления В нормальных условиях рост минутного объема сочетается со снижением периферического сопротивления, в результате чего АД не повышается. ™ гг^М образом' Реляция АД определяется оптимальным соотношением прессорнои и депрессорной систем организма К прессорнои системе относят: • симпатико-адреналовую (САС); • ренин-ангиотензиновую (РАС); • альдостероновую; • систему антидиуретического гормона (вазопрессин)- • систему простагландина F2a и циклических нуклеотидов Депрессорная система включает: аортокаротидную зону (рефлексы с которой ведут к снижению АД); систему депрессорных простагландинов- • калликреин-кининовую систему (в частности, брадикинин)- азота) эндотелийзависимый релаксирующий фактор (прежде всего оксид випГт J™^^051 Расс°гласова™е прессорнои и депрессорной систем в ™™сти яепп^еТаН™ повыше™я активности прессорнои и снижения активности депрессорной систем (рис. 3). "ис 3. Патогенез гипертонической болезни.
Рис. 4. Ренин-ангиотензиновая система при гипертонической болезни (подробное объяснение в тексте). По не вполне ясным причинам у больных ГБ повышается прессорная активность гипоталамо-гипофизарной зоны, что ведет к гиперпродукции катехоламинов (повышенная активность САС), о чем свидетельствует повышение суточной экскреции с мочой норадреналина, что еще в большей степени возрастает в условиях физического и эмоционального стресса. Результатом активации САС являются следующие изменения, обусловливающие рост АД: 1) периферическая веноконстрикция сопровождается увеличением притока крови к сердцу и сердечного выброса; 2) возрастает число сердечных сокращений, что в сочетании с увеличенным ударным объемом также ведет к увеличению сердечного выброса; 3) увеличивается общее периферическое сопротивление сосудов за счет активации р, -рецепторов периферических артериол. Существенное место среди прессорных факторов занимает активация РАС (рис. 4). Образуемый печенью ангиотензиноген под влиянием ренина, вырабатываемого почкой, трансформируется в антиотензин I (AT I). AT I 226 род влиянием ангиотензинпревращающего фермента (АПФ) преобразуется Б очень мощный прессорный агент — ангиотензин II (AT II). Повышенная продукция ренина является следствием двух причин: 1) непосредственного воздействия катехоламинов на клетки, вырабатывающие ренин; 2) ишемии почки, обусловленной спазмом почечных сосудов под влиянием КА, что ведет к гипертрофии и гиперплазии юкстагломерулярного аппарата (ЮГА), вырабатывающего ренин. Повышенное содержание AT II в плазме крови вызывает длительный спазм гладкой мускулатуры периферических артериол и резкое повышение опсс. Роль AT II в патогенезе ГБ исключительно велика, так как, кроме прямого прессорного влияния, он обусловливает развитие и других патологических процессов — гипертрофию и фиброз миокарда левого желудочка, гипертрофию гладких мышечных волокон сосудов, способствует развитию нефроск-лероза, повышению реабсорбции натрия и воды, высвобождению катехоламинов из мозгового слоя надпочечников. Весьма существенно, что, кроме повышения уровня AT II в плазме крови, повышается его содержание в тканях, так как существуют так называемые тканевые ренин-ангиотензиновые системы. Наконец, кроме классического пути образования AT путем воздействия АПФ на AT I, существуют так называемые альтернативные пути, когда AT I превращается в AT II с помощью других ферментов (например, хима-зы), а также нерениновый путь образования AT П. AT II влияет и на другие прессорные системы: 1) вызывая жажду, он ведет к повышенной выработке вазопрессина, вызывающего спазм сосудов и задержку жидкости в организме; 2) активирует выработку альдостеро-на — гормона коры надпочечников, обусловливающего задержку в организме натрия и воды (увеличение массы циркулирующей крови); 3) AT II также оказывает пролиферативное влияние на клетки гладкой мускулатуры сосудов, изменяя их структуру (так называемое ремоделирование сосудов), что в еще большей мере ведет к росту ОПСС. Длительному спазму артериол способствует повышенное содержание ионов Са в цитозоле гладкомышечных волокон, что связано с наследственно обусловленными особенностями транспорта ионов через полупроницаемые мембраны. Повышение активности прессорных факторов сочетается с ослаблением депрессорных влияний с дуги аорты и синокаротидной зоны, уменьшением выработки кининов, недостаточной активацией выработки предсердного натрийуретического и эндотелийзависимого релаксирующего факторов (оксида азота), уменьшением выделения простагландинов, обладающих де-прессорным влиянием, и простациклина, уменьшением выработки ингибитора ренина — фосфолипидного пептида. Снижение выработки депрессорных факторов связывают с так называемой эндотелиальной дисфункцией, когда под влиянием ряда факторов (в частности, АГ) эндотелий начинает продуцировать преимущественно прессорные факторы. Большое значение в развитии АГ имеют снижение чувствительности тканей к действию инсулина и связанная с этим гиперинсулинемия. В зависимости от преобладания того или иного звена патогенеза выделяют гиперадренергическую и натрий(объем)зависимые формы ГБ. В последнее время выделяют кальцийзависимую форму болезни [ Кушаков-ский М.С., 1994]. Однако независимо от патогенетического варианта ГБ и преобладающего нейрогуморального механизма повышения АД развивается поражение °рганов-мишеней — сердца (гипертрофия и фиброз миокарда с изменени- ем формы левого желудочка — так называемое ремоделирование сердца\ сосудов (гипертрофия гладких мышечных волокон с последующим уменьшением соотношения медиа/просвет сосуда), артериолосклерозом почек (нефроангиосклероз). Именно от функционального состояния этих органов зависят течение и исход ГБ. Клиническая картина. Проявления ГБ определяют ряд факторов: а) стадия развития (уровень и устойчивость АД, состояние органов-мишеней функциональное состояние ЦНС); б) вариант течения; в) наличие (отсутствие) гипертонических кризов и особенности их проявлений; г) патогенетический вариант. Как уже упоминалось, выделяют злокачественное и доброкачественное течение болезни. Доброкачественный вариант отмечается у преобладающего числа больных, тогда как злокачественный крайне редок. Доброкачественный вариант ГБ характеризуется: 1) медленным прогрессированием; 2) волнообразным чередованием периодов ухудшения и улучшения; 3) медленно развивающимся поражением сердца, сосудов головного мозга, сетчатки глаз и почек; 4) эффективностью лекарственной терапии; 5) достаточно четкой стадийностью течения; 6) развитием осложнений на поздних стадиях болезни. 1) быстрым прогрессированием болезни; 2) стойким повышением АД до очень высоких цифр (выше 220/130 мм рт. ст.) с самого начала заболевания; 3) ранним развитием выраженных изменений сосудов и органов, свойственных обычно конечным стадиям ГБ; 4) малой эффективностью терапевтических мероприятий; 5) быстрым летальным исходом (через 1—2 года после появления первых симптомов) при отсутствии активного целенаправленного лечения. При злокачественном варианте ГБ наблюдается тяжелое поражение глазного дна в виде отека сетчатки и дисков зрительных нервов, геморрагии; часто возникают гипертоническая энцефалопатия, нарушение мозгового кровообращения (в том числе и инсульт). Рано развиваются органические изменения в сосудах почек типа артериосклероза и артериолонекроза, что приводит к хронической почечной недостаточности. С позиций особенностей патогенеза болезни возможно выделить несколько вариантов болезни: Гиперадренергическая форма ГБ характеризуется: • лабильностью АД, наличием гиперкинетического типа кровообращения (высокий сердечный выброс при незначительном увеличении периферического сопротивления или нормальных его величинах); • клинически — выраженными вегетативными признаками (сердцебиения, неприятные ощущения в области сердца, ощущения пульсации в голове, покраснение лица, потливость); • уровень ренина плазмы не изменен или повышен. М.С. Кушаковскому): • четкая связь повышения АД с приемом большого количества жидкости, поваренной соли; • объем внеклеточной жидкости повышен; • клинически — отечность век, одутловатость лица, чувство онемения пальцев, парестезии;
• после приема мочегонных и обильного диуреза вновь отмечается задержка жидкости; • уровень ренина плазмы часто снижен. Кальцийзависимая форма, встречающаяся у 15—20 % больных, характеризуется: • повышением внутриклеточной концентрации кальция; • повышением экскреции кальция с мочой (по сравнению со здоровыми лицами); • повышением уровня паратгормона в плазме крови; • некоторым гипотензивным действием быстрорастворимых препаратов кальция, принимаемых внутрь; • прием нифедипина (блокатор кальциевых каналов), снижая АД, нормализует внутриклеточный пул кальция. Данная форма ГБ распознается по снижению АД после приема внутрь препаратов легко всасывающейся соли кальция. Ангиотензинзависимая форма характеризуется: • стабильно высоким диастолическим давлением, выраженной наклонностью к артериолоспазмам; • тяжелым течением с грубыми изменениями глазного дна, частым развитием инфарктов миокарда и нарушений мозгового кровообращения; • высоким уровнем АГ II плазмы крови. На I этапе диагностического поиска полученная информация позволяет выявить сам факт повышения АД или же сделать предположение о возможности возникновения АГ, а также предположительно определить стадию развития болезни, оценить эффективность проводимой терапии. Вместе с тем следует помнить, что весьма часто больные, несмотря на несомненное повышение АД, никаких жалоб не предъявляют и даже не знают, что у них повышено АД (согласно международным исследованиям, лишь 35—60 % людей знают о наличии у них АГ). Появление жалоб у пациента на быструю утомляемость, нервозность, головную боль, плохой сон, снижение работоспособности свидетельствует о выраженности функционального компонента (невротические симптомы), а при длительном существовании болезни — о возможном присоединении атеросклероза сосудов головного мозга. Головная боль — один из симптомов АГ и длительное время может быть единственным признаком ГБ. Боли в области сердца у больного ГБ имеют разнообразный генез. Их возникновение часто совпадает с резким повышением АД (гипертонические кризы). Типичные приступы стенокардии у пожилых при длительной ГБ в большинстве случаев обусловлены развившимся коронарным атеросклерозом. Жалобы больного на ощущение «перебоев» в работе сердца, указание на те или иные симптомы сердечной недостаточности (одышка, удушье, отеки, увеличение печени) характерны для одного из осложнений ГБ. Появление экстрасистолии на фоне длительного приема мочегонных средств Может быть результатом побочного действия салуретиков. Такие жалобы, как сердцебиения, неприятные ощущения в области сердца, сочетающиеся с выраженными вегетативными проявлениями (покраснение лица, потливость, озноб, чувство тревоги и т.д.), при лабильном АД позволяют предположить гиперадренергическую форму ГБ на ранних стадиях развития (I—II). Появление отеков век, одутловатости лица в сочетании с повышенным АД после приема большого количества жидкости и Поваренной соли позволяет высказать мнение о натрий(объем)зависимой Форме. Стабильно высокое диастолическое давление в сочетании с тяжелым поражением сосудов глазного дна и азотемией, трудно поддающееся лекап ственнои терапии, необходимо дифференцировать от симптоматической (нефрогенной) гипертонии. Раннее развитие церебральных и кардиальных нарушений (мозговой инсульт, инфаркт миокарда, нарушение зрения), признаков хронической почечной недостаточности при наличии АГ присуще злокачественному течению ГБ. Течение АГ с кризами более характерно для ГБ, нежели для почечной гипертонии, но не позволяет исключить симптоматическую гипертонию при феохромоцитоме, диэнцефальном синдроме (достоверный диагноз устанавливают после проведения специальных исследований на III этапе диагностического поиска). Длительное течение ГБ без развития осложнений, эффективность медикаментозной терапии, позволяющей поддерживать АД на нормальном уровне, свидетельствуют о более доброкачественном течении ГБ. Оценка эффективности проводимого ранее лечения осуществляется с целью дальнейшего подбора оптимальной гипотензивной терапии. На II этапе диагностического поиска можно выявить следующие факты, необходимые для постановки диагноза: 1) основной диагностический критерий — повышение АД; 2) гипертрофия миокарда левого желудочка и другие изменения со стороны сердца; 3) симптомы заболеваний, сопровождающих АГ; 4) осложнения ГБ. • Во многих случаях начало ГБ остается незамеченным, так как ран С целью исключения гипердиагностики АГ при изменении АД надо соблюдать следующие правила: а) измерять АД правильно (положение руки, наложение манжеты); б) считать истинными цифрами АД самые низкие при трехкратном из в) сопоставлять полученные величины АД с нормальными показате г) АД необходимо измерять на обеих руках, на ногах, в положении Соблюдение этих правил поможет заподозрить синдром Такаясу (значительный подъем АД на одной руке), коарктацию аорты (АД на руках выше, чем на ногах). Более точные показатели АД можно получить при проведении суточного мониторирования АД (СМАД). Больному на плечо накладывают манжету, соединенную с регистрирующим устройством, прикрепляемым к поясу больного. Спустя сутки прибор снимают, регистрирующее устройство присоединяют к компьютеру, который дает распечатку показателей АД в течение каждого часа (за сутки); отдельно регистрируется САД, ДАД и среднее АД (СрАД), а также число сердечных сокращений (ЧСС). Определяется доля повышенного АД в процентах отдельно за ночь и день, а также ряд других производных показателей. СМАД проводится также после назначения гипотензивной терапии для определения ее эффективности. • Расширение перкуторных границ относительной сердечной тупости желудочка, развитие которой позволяет отнести ГБ как минимум ко II стадии заболевания. Акцент II тона над аортой в значительной степени зависит от величины АД. • При физикальном обследовании больного могут быть выявлены разнообразные симптомы, которые позволят заподозрить симптоматический характер АГ и наметить пути уточнения диагноза с помощью специальных лабораторно-инструментальных методов обследования на III этапе диагностического поиска. . При обследовании могут быть выявлены осложнения, которые развиваются в III стадии ГБ и связаны с поражением сердца, головного мозга, почек: а) коронарный атеросклероз может сопровождаться нарушением сер б) у больных ГБ стадии III могут выявляться динамические и органиче в) симптомы почечной недостаточности при адекватной длительной ме Объем информации, получаемой на II этапе диагностического поиска, во многом зависит от стадии заболевания. Он существенно возрастает при увеличении длительности болезни и стадии болезни. После II этапа диагноз ГБ становится более достоверным, но окончательный диагноз можно поставить только с учетом данных лабораторно-инструментальных методов исследования (III этап). На III этапе диагностического поиска проводят исследования, которые позволяют: 1) дать точную оценку состояния сердца, почек, органа зрения, мозгового кровообращения и точно определить стадию ГБ; 2) установить первичность повышения АД и исключить заболевания, сопровождающиеся симптоматической АГ. Все исследования, которые проводятся на III этапе диагностического поиска, можно разделить на две группы — обязательные исследования и исследования по показаниям (специальные методы). Обязательные лабораторно-инструментальные исследования вместе с анализом жалоб, анамнеза, физикальным обследованием больного (т.е. вместе со всем объемом информации, полученной на I и II этапах диагностического поиска) составляют I этап специальной программы двухэтапной системы обследования больных АГ, разработанной Всесоюзным кардиологическим научным центром (ВКНЦ). Лабораторные и инструментальные Исследования, проводимые по показаниям, составляют II этап обследования больных АГ по программе ВКНЦ. К обязательным относятся следующие исследования. Электрокардиография не выявляет изменений при I стадии. Во II и Ш стадиях имеются признаки гипертрофии левого желудочка: отклонение электрической оси сердца влево, увеличение амплитуды комплекса QRS, Появление характерной депрессии сегмента ST и деформация зубца Т в отведениях Vj,6, I, aVL.
Эхокардиография — наиболее точный метод выявления гипертрофии левого желудочка, которая обнаруживается более чем у 50 % больных ГБ. Наличие гипертрофии левого желудочка — наиболее неблагоприятный признак при ГБ (у таких больных в 4 раза выше риск развития сердечнососудистых «катастроф» — инфаркта миокарда, инсульта). Более того, риск смерти от сердечно-сосудистых заболеваний в 3 раза выше по сравнению с таковым у больных ГБ без признаков гипертрофии левого желудочка. Кроме того, этот метод выявляет так называемую диастолическую дисфункцию левого желудочка, заключающуюся в нарушении расслабления этой камеры сердца в период диастолы. Исследование глазного дна позволяет с достоверностью судить об изменениях сосудов мозга. В I стадии ГБ органических изменений сосудов глазного дна не отмечается у подавляющего большинства обследованных. В ряде случаев можно выявить лишь спазм артерий сетчатки. У больных II—III стадии ГБ изменение сосудов глазного дна выражено значительно: сужен просвет артериол, утолщена их стенка, уплотненные артериолы сдавливают вены (феномен перекреста — симптом Салю-са—Гунна); развивается склероз артериол, отмечается неравномерность их калибра, присоединяются мелкие и крупные кровоизлияния, возможен отек сетчатки, иногда ее отслойка с потерей зрения. Картина глазного дна позволяет судить о стадии ГД при любом уровне АД. Экскреторная урография на всех стадиях развития ГБ никакой патологии не выявляет. Обнаружение изменений позволяет усомниться в диагнозе ГБ. Исследование крови: клинический анализ, определение уровня мочевины, креатинина, холестерина, триглицеридов, глюкозы, белка и его фракций. Изменения клинического анализа крови не характерны для ГБ. В III стадии при развитии хронической почечной недостаточности возможна анемия. Дата добавления: 2014-12-12 | Просмотры: 913 | Нарушение авторских прав |
 личается и характеризуется резким утолщением эндокарда в сочетании с гипертрофией миокарда желудочков, полости которых могут быть расшц. рены или уменьшены. Обычно в патологический процесс вовлечены оба желудочка, реже — один. Наиболее типично изменение правого желудочка с вовлечением сосочковых мышц и сухожильных хорд с прогрессирующе^ облитерацией полости желудочка.
личается и характеризуется резким утолщением эндокарда в сочетании с гипертрофией миокарда желудочков, полости которых могут быть расшц. рены или уменьшены. Обычно в патологический процесс вовлечены оба желудочка, реже — один. Наиболее типично изменение правого желудочка с вовлечением сосочковых мышц и сухожильных хорд с прогрессирующе^ облитерацией полости желудочка. шечника, расстройствах, вызванных воздействием токов сверхвысокой частоты, а также при заболеваниях других органов и систем).
шечника, расстройствах, вызванных воздействием токов сверхвысокой частоты, а также при заболеваниях других органов и систем). Болям в области сердца при НЦД обычно сопутствуют тревога, беспокойство, снижение настроения, слабость. Приступообразная и сильная боль сопровождается страхом и вегетативными нарушениями (нехватка воздуха, сердцебиение, потливость, чувство внутренней дрожи). Слабая ц умеренная боль не требует приема лекарственных средств и проходит самостоятельно. Однако при сильной боли больные охотно принимают лекарственные препараты: большинство предпочитают валокордин; прием нитроглицерина не купирует боли (в этом существенное отличие болей при НЦД от болей при ИБС).
Болям в области сердца при НЦД обычно сопутствуют тревога, беспокойство, снижение настроения, слабость. Приступообразная и сильная боль сопровождается страхом и вегетативными нарушениями (нехватка воздуха, сердцебиение, потливость, чувство внутренней дрожи). Слабая ц умеренная боль не требует приема лекарственных средств и проходит самостоятельно. Однако при сильной боли больные охотно принимают лекарственные препараты: большинство предпочитают валокордин; прием нитроглицерина не купирует боли (в этом существенное отличие болей при НЦД от болей при ИБС). Течение. Тяжесть течения НЦД определяется комплексом различных параметров: выраженность тахикардии, частота вегетативно-сосудистых кризов, болевой синдром, толерантность к физической нагрузке.
Течение. Тяжесть течения НЦД определяется комплексом различных параметров: выраженность тахикардии, частота вегетативно-сосудистых кризов, болевой синдром, толерантность к физической нагрузке.

 Рентгенологическое исследование органов грудной клетки при I стадии ГЕ не обнаруживает отчетливых изменений сердца и крупных сосудов. Начиная со II стадии отмечается гипертрофия левого желудочка, в III стадии можно выявить признаки атеросклероза аорты. Однако этот метод обладает невысокой разрешающей способностью.
Рентгенологическое исследование органов грудной клетки при I стадии ГЕ не обнаруживает отчетливых изменений сердца и крупных сосудов. Начиная со II стадии отмечается гипертрофия левого желудочка, в III стадии можно выявить признаки атеросклероза аорты. Однако этот метод обладает невысокой разрешающей способностью.