|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Диффузные заболевания соединительной тканиСодержание Диффузные заболевания соединительной ткани.. 525 Системная красная волчанка..................................... 526 Системная склеродермия.......................................... 539 Дерматомиозит.......................................................... 548 Контрольные вопросы и задачи.......................... 554 Диффузные заболевания соединительной ткани ДИФФУЗНЫЕ ЗАБОЛЕВАНИЯ СОЕДИНИТЕЛЬНОЙ ТКАНИ (ДЗСТ), или коллагенозы (термин, имеющий историческое значение), — группа заболеваний, характеризующихся системным иммуновоспалитель-ным поражением соединительной ткани и ее производных. Данное понятие является групповым, но не нозологическим, в связи с чем этим термином не следует обозначать отдельные нозологические формы. ДЗСТ объединяют достаточно большое число заболеваний. Наиболее часто встречающимися являются системная красная волчанка (СКВ), системная склеродермия (ССД), дерматомиозит (ДМ); к этой группе заболеваний относят также ревматическую лихорадку (традиционно описываемую в разделе заболеваний сердечно-сосудистой системы). В настоящее время доказано, что при ДЗСТ происходят глубокие нарушения иммунного гомеостаза, выражающиеся в развитии аутоиммунных процессов, т.е. реакции иммунной системы, сопровождающиеся появлением антител или сенсибилизированных лимфоцитов, направленных против антигенов собственного организма (аутоантигенов). Основой аутоиммунной патологии является иммунорегуляторный дисбаланс, выражающийся в угнетении супрессорной и увеличении «хелпер-ной» активности Т-лимфоцитов с последующей активацией В-лимфоцитов и гиперпродукцией аутоантител самой разной специфичности. Имеется ряд общих черт, объединяющих ДЗСТ: • общность патогенеза — нарушение иммунного гомеостаза в виде неконтролируемой выработки аутоантител и образования иммунных комплексов антиген — антитело, циркулирующих в крови и фиксирующихся в
• сходство морфологических изменений (фибриноидное изменение основного вещества соединительной ткани, васкулиты, лимфоидные и плазмоклеточные инфильтраты и пр.); • хроническое течение с периодами обострений и ремиссий; • обострение под влиянием неспецифических воздействий (инфекция, инсоляция, вакцинация и др.); • многосистемность поражения (кожа, суставы, серозные оболочки, почки, сердце, легкие); • лечебный эффект иммуносупрессорных средств (глюкокортикосте-роиды, цитостатики). Все заболевания, входящие в эту группу, отличаются самостоятельными клиническими и морфологическими проявлениями, поэтому в каждом конкретном случае следует стремиться к точному нозологическому диагнозу. В данной главе рассматривается диагностический поиск при системной красной волчанке, системной склеродермии, дерматомиозите. Системная красная волчанка Системная красная волчанка (СКВ) — системное аутоиммунное заболевание лиц молодого возраста (преимущественно женщин), развивающееся на фоне генетически обусловленного несовершенства иммунорегуляторных процессов, приводящего к неконтролируемой продукции антител к собственным клеткам и их компонентам, с развитием аутоиммунного и иммуно-комплексного хронического поражения [Насонова В.А., 1989]. Сущность заболевания состоит в иммуновоспалительном поражении соединительной ткани и микроциркуляторного русла, кожи, суставов и внутренних органов (при этом висцеральные поражения являются ведущими, определяя течение и прогноз болезни). СКВ, по данным разных авторов, встречается с частотой 2,7—4,8 на 100 000 населения, в молодом и среднем возрасте соотношение больных женщин и мужчин 9:1 (в детском возрасте или после менопаузы соотношение уменьшается до 2:1). Это обстоятельство подтверждает предположение, что в возникновении и развитии СКВ определенная роль принадлежит половым гормонам. Хотя заболевание у мужчин развивается значительно реже, протекает оно столь же тяжело, как и у женщин. СКВ принадлежит к генетически детерминированным заболеваниям: исследования популяции показали, что предрасположенность к возникновению СКВ связана с определенными генами II класса гистосовместимо-сти (HLA), генетически обусловленным дефицитом отдельных компонентов комплемента, а также полиморфизмом генов некоторых рецепторов и фактором некроза опухоли а (ФНО-а). Этиология. Конкретный этиологический фактор при СКВ не установлен, однако ряд клинических проявлений (цитопенический синдром, эритема и энантема) и определенные закономерности болезни позволяют сближать СКВ с заболеваниями вирусной этиологии. В настоящее время придается значение вирусам, принадлежащим к РНК-группе (так называемые медленные, или латентные, вирусы). Обнаружение семейных случаев заболевания, частое выявление в семьях других ревматических или аллергических заболеваний, различных нарушений иммунитета позволя- ют думать о возможном значении семейно-генетической предрасположенности. Выявлению СКВ способствует целый ряд неспецифических факторов — инсоляция, неспецифическая инфекция, введение сывороток, прием некоторых лекарственных средств (в частности, периферических вазодила-таторов из группы гидралазинов), стресс. СКВ может начаться после родов, перенесенного аборта. Все эти данные позволяют рассматривать СКВ как мультифакториальное заболевание. Патогенез. Вследствие воздействия на иммунную систему вируса (а возможно, и противовирусных антител) на фоне наследственной предрасположенности возникает дисрегуляция иммунного ответа, что приводит к гиперреактивности гуморального иммунитета. В организме больных происходит неконтролируемая продукция антител к различным тканям, клеткам, белкам организма (в том числе к различным клеточным органеллам и к ДНК). Установлено, что при СКВ вырабатываются аутоантитела только примерно к 40 из более 200 потенциальных антигенных клеточных компонентов. В последующем происходит образование иммунных комплексов и отложение их в различных органах и тканях (преимущественно в микроциркуляторном русле). Характерны разнообразные дефекты иммунорегуля-ции, характеризующиеся гиперпродукцией цитокинов (ИЛ-6, ИЛ-4 и ИЛ-10). Далее разыгрываются процессы, связанные с элиминацией фиксированных иммунных комплексов, что приводит к высвобождению лизосом-ных ферментов, повреждению органов и тканей и развитию иммунного воспаления. В процессе воспаления и деструкции соединительной ткани высвобождаются новые антигены, в ответ на которые формируются антитела, образуются новые иммунные комплексы, и, таким образом, создается порочный круг, обеспечивающий хронизацию заболевания. Классификация. В настоящее время в нашей стране [Насонова В.А., 1972—1986] принята рабочая классификация клинических вариантов течения СКВ, учитывающая: 1) характер течения; 2) активность патологического процесса; 3) клинико-морфологическую характеристику поражения органов и систем. Характер течения болезни: острое, подострое, хроническое (рецидивирующий полиартрит, синдром дискоидной волчанки, синдром Рейно, синдром Верльгофа, синдром Шегрена). Фаза и степень активности процесса. Фаза активная: высокая активность (III), умеренная (II), минимальная (I). Фаза неактивная (ремиссия). Клинико-морфологическая характеристика поражений: • кожи (симптом «бабочки», капилляриты, экссудативная эритема, пурпура, дискоидная волчанка и др.); • суставов (артралгии, острый, подострый и хронический полиартрит); • серозных оболочек (полисерозит: плеврит, перикардит, переспле-нит); • сердца (миокардит, эндокардит, недостаточность митрального клапана); • легких (острый, хронический пневмонит, пневмосклероз); • почек (люпус-нефрит нефротического или смешанного типа; мочевой синдром); • нервной системы (менингоэнцефалополирадикулоневрит, полиневрит). Выделяют острое, подострое и хроническое течение болезни. Острое течение: внезапное начало — больные могут указать день, когда началась лихорадка, полиартрит, появились изменения на коже. В ближайшие 3—6 мес развиваются полисиндромность, гломерулонефрит (люпус-нефрит), поражение ЦНС. Продолжительность заболевания без лечения не более 1—2 лет, однако при своевременном распознавании и активном лечении глюкокортикостероидами и многолетней поддерживающей терапии можно добиться полной ремиссии. Этот вариант болезни наблюдается преимущественно у подростков, детей и молодых. Подострое течение: встречается наиболее часто, начинается как бы исподволь, с общих симптомов, артралгий, рецидивирующих артритов, разнообразных неспецифических поражений кожи. Отчетлива волнообраз-ность течения. Развернутая картина болезни формируется через 2—3, реже — через 3—4 года. Хроническое течение: заболевание длительное время проявляется рецидивами различных синдромов — полиартрита, реже полисерозита, синдромом дискоидной волчанки, синдромом Рейно. На 5—10-м году болезни присоединяются другие органные поражения (почки, легкие). При хроническом течении болезни у 20—30 % больных развивается так называемый антифосфолипидный синдром, представляющий клинико-лабо-раторный симптомокомплекс (венозные и/или артериальные тромбозы, различные формы акушерской патологии, тромбоцитопения и разнообразные поражения органов). Характерный иммунологический признак — антитела, реагирующие с фосфолипидами и фосфолипидсвязывающими белками (более детально о антифосфолипидном синдроме будет сказано далее). Выделяют также три степени активности патологического процесса, т.е. выраженность потенциально обратимого иммуновоспалительного повреждения, определяющая характер терапии у каждого конкретного больного. Активность следует отличать от «тяжести» болезни, под которой понимают совокупность необратимых изменений, потенциально опасных для жизни больного. Клиническая картина. Проявления болезни чрезвычайно разнообразны, что определяется множественностью поражения органов и систем, характером течения, фазой и степенью активности воспалительного процесса. На I этапе диагностического поиска получают информацию, на основании которой можно составить представление: 1) о варианте начала заболевания; 2) о характере течения болезни; 3) о степени вовлечения в патологический процесс тех или иных органов и систем; 4) о проводимом ранее лечении и его эффективности, а также возможных осложнениях лечения. Варианты начала болезни могут быть разнообразными. Наиболее часто болезнь начинается с сочетания различных синдромов; моносимптомное начало, как правило, нехарактерно. В связи с этим предположение о возможности СКВ возникает с того момента, как у больного выявлено такое сочетание, что чрезвычайно важно для диагностики СКВ. В раннем периоде СКВ наиболее частыми являются синдромы поражения суставов, кожи, серозных оболочек, а также лихорадка. Таким образом, наиболее «подозрительными» в отношении СКВ будут разнообразные сочетания: 1) лихорадка, полиартрит, трофические изменения кожи (в частности, выпадение волос — алопеция); 2) полиартрит, лихорадка, поражение плевры (плеврит); 3) лихорадка, трофические нарушения кожи, пора- зкения плевры. Диагностическая значимость этих сочетаний в существенной мере повышается, если поражение кожи заключается в развитии эритемы, однако в начальном периоде болезни эритема встречается лишь в 25 % случаев; все же это обстоятельство не снижает диагностического значения перечисленных сочетаний. Малосимптомное начало болезни нехарактерно, однако отмечен дебют СКВ с развития массивных отеков вследствие развития с самого начала патологического процесса диффузного гломерулонефрита (люпус-нефрита) нефротического или смешанного типа. Вовлечение в патологический процесс различных органов проявляется симптомами их воспалительного поражения: артрит, миокардит, перикардит, пневмонит, гломерулонефрит, полиневрит и пр. Сведения о проводимом ранее лечении позволяют судить: 1) об его адекватности; 2) об остроте течения болезни и степени активности процесса (начальные дозы кортикостероидов, длительность их применения, поддерживающие дозы, включение в лечебный комплекс цитостатиков при выраженных иммунных нарушениях, высокой активности люпус-нефрита и т.д.); 3) о наличии осложнений кортикостероидной и цитостатической терапии. На I этапе могут быть сделаны определенные выводы относительно диагноза при длительном течении болезни, однако в дебюте болезни диагноз устанавливается на последующих этапах исследования. На II этапе диагностического поиска можно получить много данных, свидетельствующих о поражении органов и степени их функциональной недостаточности. Поражение опорно-двигательного аппарата проявляется полиартритом, напоминающим ревматоидный артрит (РА), симметричным поражением мелких суставов кисти (проксимальных межфаланговых, пястно-фаланго-вых, лучезапястных) и крупных суставов (реже). При развернутой клинической картине болезни определяется дефигурация суставов, обусловленная периартикулярным отеком. С течением болезни развиваются деформации мелких суставов. Поражение суставов может сопровождаться диффузными миалгиями, очень редко — истинным полимиозитом с отеком и слабостью мышц. Иногда возникают лишь артралгий. Кожные покровы поражаются так же часто, как и суставы. Наиболее типичны эритематозные высыпания на лице в области скуловых дуг и спинки носа («бабочка»). Повторяющие очертания «бабочки» воспалительные высыпания на носу и щеках наблюдаются в различных вариантах: 1) сосудистая (васкулитная) «бабочка» — нестойкое, пульсирующее, разлитое покраснение кожи с цианотичным оттенком в средней зоне лица, усиливающееся при воздействии внешних факторов (инсоляция, ветер, холод) или волнении; 2) «бабочка» типа центробежной эритемы (изменения кожи локализуются только в области переносицы). Кроме «бабочки», могут наблюдаться дискоидные высыпания — эритематозные приподнимающиеся бляшки с кератическим нарушением и последующей атрофией кожи лица, конечностей и туловища. Наконец, у части больных наблюдают неспецифическую экссудативную эритему на коже конечностей, грудной клетки, признаки фотодерматоза на открытых частях тела. К поражениям кожных покровов относят капилляриты — это мелкоточечная геморрагическая сыпь на подушечках пальцев рук, ногтевых ложах, ладонях. Кожные поражения могут сочетаться с энантемой на твердом небе. На слизистой оболочке рта или носоглоточной области могут обнаруживаться безболезненные изъязвления.
Поражение сердечно-сосудистой системы весьма характерно для СКВ и наблюдается на различных этапах болезни. Наиболее часто возникают перикардиты, имеющие тенденцию к рецидивам. Значительно чаше, чем это представлялось прежде, поражается эндокард в виде бородавчатого эндокардита (волчаночный эндокардит) на створках митрального, а также аортального или трехстворчатого клапанов. При длительном течении процесса на II этапе можно выявить признаки недостаточности соответствующего клапана (признаков стенозирования отверстия, как правило, не отмечается). Очаговый миокардит практически никогда не распознается, однако диффузный миокардит, протекающий тяжело, дает определенную симптоматику (см. «Миокардит»). Поражение сосудов может проявляться в виде синдрома Рейно: приступообразно развивающиеся нарушения артериального кровоснабжения кистей и/или стоп, возникающие под воздействием холода или волнений. Во время приступа отмечаются парестезии, кожа пальцев становится бледной и/или цианотичной, пальцы холодные. Поражаются преимущественно II—V пальцы кистей и стоп, реже другие дистальные участки тела (нос, уши, подбородок и др.). Поражения легких могут быть обусловлены основным заболеванием и вторичной инфекцией. Воспалительный процесс в легких (пневмонит) протекает либо остро, либо тянется месяцами и проявляется, как и при пневмонии, признаками синдрома воспалительной инфильтрации легочной ткани (следует отметить особенность процесса в виде малопродуктивного кашля в сочетании с одышкой). Другой вариант поражения легких — хронические интерстициальные изменения (воспаление периваску-лярной, перибронхиальной и междольковой соединительной ткани), проявляющиеся медленно прогрессирующей одышкой и изменениями легких при рентгенологическом исследовании; физикальные изменения практически отсутствуют, так что судить о подобном поражении легких на II этапе диагностического поиска практически невозможно. Поражение пищеварительного тракта проявляется в основном субъективными признаками, выявляемыми на I этапе. При физикальном исследовании иногда можно обнаружить неопределенную болезненность в эпи-гастрии и в области проекции поджелудочной железы, а также стоматит. В ряде случаев развивается гепатит: при обследовании отмечают увеличение печени, ее болезненность. Наиболее часто при СКВ поражаются почки (волчаночный гломеру-лонефрит или люпус-нефрит), от эволюции которого зависит дальнейшая судьба больного. Поражение почек при СКВ может протекать в виде различных вариантов, поэтому данные непосредственного обследования больного могут широко варьировать. При изолированной патологии мочевого осадка не обнаруживают каких-либо изменений во время физи-кального исследования; при гломерулонефрите, протекающем с нефроти-ческим синдромом, определяются массивные отеки, нередко АГ. В случае формирования хронического нефрита с постоянной АГ выявляют увеличение левого желудочка, акцент II тона во втором межреберье справа от грудины. Аутоиммунная тромбоцитопения (синдром Верльгофа) проявляется типичными геморрагическими высыпаниями различной величины на коже внутренней стороны конечностей, груди, живота, на слизистых оболочках. Наблюдаются также кровотечения после незначительных травм, например после экстракции зуба, носовые кровотечения, изредка имеющие профуз-ный характер и приводящие к анемизации. Кожные кровоизлияния приобретают со временем различную окраску (сине-зеленоватую, бурую, желтую). СКВ может длительно проявляться лишь синдромом Верльгофа без других типичных для СКВ клинических симптомов. Поражение нервной системы выражено в различной степени у многих больных во всех фазах болезни, так как в патологический процесс вовлекаются практически все отделы нервной системы. Больные предъявляют жалобы на головные боли типа мигрени, могут быть судорожные припадки. Возможны нарушения мозгового кровообращения (вплоть до развития инсульта). При непосредственном обследовании больного обнаруживают признаки полиневрита с нарушением чувствительности, болезненностью нервных стволов, снижением сухожильных рефлексов, парестезиями. Органический мозговой синдром характеризуется эмоциональной лабильностью, эпизодами депрессии, нарушением памяти, слабоумием. Отмечается увеличение всех групп лимфатических узлов, селезенки, печени (обычно умеренное) при генерализации процесса. Поражение органа зрения проявляется в виде сухого кератоконъюнкти-вита, что обусловлено патологическими изменениями слезных желез и нарушением их функции. Сухость глаз приводит к развитию конъюнктивита, эрозий роговицы или кератита с нарушением зрения. При антифосфолипидном синдроме дополнительно к указанной клинической картине могут выявляться тромбозы — венозные (в глубоких венах нижних конечностей с повторными тромбоэмболиями легочной артерии), артериальные (в артериях головного мозга, приводящие к инсультам и транзиторным ишемическим атакам). Со стороны сердца могут выявляться клапанные пороки, внутрисердечные тромбы (имитирующие миксому сердца), тромбозы коронарных артерий с развитием инфаркта миокарда. Поражения кожи при антифосфолипидном синдроме разнообразны, наиболее частое из них — livedo reticularis. Таким образом, после II этапа исследования выявляется полиорган-ность поражения, причем степень поражения органов весьма различна: от едва заметных клинических (даже субклинических) до выраженных, значительно превалирующих над остальными, что создает предпосылки для диагностических ошибок вследствие интерпретации этих изменений как проявление самостоятельных заболеваний (например, гломерулонефрита, миокардита, артрита). Этап III диагностического поиска при СКВ имеет очень большое значение, так как: 1) помогает поставить окончательный диагноз; 2) демонстрирует выраженность иммунных нарушений и степень поражения внутренних органов; 3) выявляет степень активности патологического (волчаноч-ного) процесса.
1) непосредственно имеющие диагностическое значение (обнаруживающие выраженные иммунные нарушения): а) LE-клетки (клетки красной волчанки) — зрелые нейтрофилы, фаго б) антинуклеарный фактор (АНФ) — гетерогенная популяция аутоанти- в) антитела к нативной (т.е. к целой молекуле) ДНК; повышение их г) антитела к Sm-ядерному антигену, Ro/La рибонуклеопротеину; эти д) феномен «розетки» — лежащие свободно измененные ядра в тканях е) диагностика антифосфолипидного синдрома при СКВ основана на Данные антитела обнаруживаются и при так называемом первичном антифосфолипидном синдроме — самостоятельном заболевании, при котором наблюдаются тромбозы, акушерская патология, тромбоцитопения, сетчатое ливедо, аутоиммунная гемолитическая анемия. 2) Неспецифические острофазовые показатели, к которым относятся: а) диспротеинемия с повышением содержания ос2- и у-глобулинов в сы б) появление С-реактивного белка; в) увеличение содержания фибриногена; г) увеличение СОЭ. При выраженных суставных поражениях может обнаруживаться в небольшом титре РФ (ревматоидный фактор) — антитело к Fc-фрагменту IgG. РФ выявляется с помощью реакции Ваалера—Розе или латекс-теста. При исследовании периферической крови может выявляться лейкопения, часто выраженная (1—1,2109/л крови), со сдвигом лейкоцитарной формулы крови до метамиелоцитов и миелоцитов в сочетании с лимфопе-нией (5—10 % лимфоцитов). Обнаруживается умеренная гипохромная анемия, в некоторых случаях — гемолитическая анемия (с желтухой, ретикуло-цитозом, положительной пробой Кумбса). Также редко наблюдается тромбоцитопения, проявляющаяся геморрагическим синдромом. Для поражения почек характерны изменения в моче, которые можно классифицировать следующим образом [Тареева И.Е., 1983]: 1) субклиническая протеинурия (содержание белка в моче 0,5 г/сут, часто в сочетании с небольшой лейкоцитурией и эритроцитурией); 2) более выраженная протеинурия, являющаяся выражением нефрит ческого синдрома, сопровождающего подострый или активный волчаночный нефрит. Очень высокая протеинурия (как при амилоидозе) встречается редко. Отмечается умеренная гематурия. Лейкоцитурия может быть следствием как волчаночного воспалительного процесса в почках, так и нередкого присоединения вторичной инфекции мочевых путей. Очень высокая лейкоцитурия — следствие вторичной мочевой инфекции. При пункционной биопсии почек выявляют неспецифические мезангио-мембранозные изменения, часто с фибропластическим компонентом. Характерным является: 1) обнаружение в препаратах свободно лежащих в почечной ткани измененных ядер (гематоксилиновые тельца); 2) капиллярные мембраны клубочков принимают вид «проволочных петель»; 3) отложение иммунных комплексов в виде электронно-плотных депозитов на базальной мембране клубочков в «проволочных петлях», фибриноидных отложениях. Рентгенологическое исследование выявляет: 1) изменения в суставах при суставном синдроме — эпифизарный остеопороз в суставах кистей и луче-запястных суставах; лишь при хроническом течении артрита и деформациях отмечают сужение суставной щели с подвывихами; 2) изменения в легких при развитии пневмонита; при длительном течении болезни — диско-видные ателектазы, усиление и деформацию легочного рисунка, что сочетается с высоким стоянием диафрагмы; 3) развитие «волчаночного» порока сердца или экссудативного перикардита. Электрокардиографическое исследование помогает обнаружить неспецифические изменения конечной части желудочкового комплекса (зубец Т и сегмент 57), аналогичные описанным ранее при миокардите и перикардите. Компьютерная томография (КТ) головного мозга и магнитно-резонансная томография (МРТ) позволяют выявить патологические изменения у больных с поражением ЦНС. При проведении диагностического поиска необходимо определить степень активности волчаночного процесса (табл. 21). Диагностика. В случаях классического течения СКВ диагноз прост и основывается на обнаружении «бабочки», рецидивирующего полиартрита и полисерозита, составляющих клиническую диагностическую триаду, дополняемую присутствием LE-клеток или антинуклеарного фактора в диагностических титрах. Вспомогательное значение имеют молодой возраст больных, связь с родами, абортами, началом менструальной функции, инсоляцией, инфекцией. Значительно сложнее установить диагноз в других случаях, особенно если перечисленные выше классические диагностические признаки отсутствуют. В этой ситуации помогают диагностические критерии, разработанные Американской ревматологической ассоциацией (АРА) в 1982 г. и пересмотренные в 1992 г. (табл. 22). Диагноз достоверен при наличии четырех критериев или более. Если имеется менее четырех критериев, то диагноз СКВ сомнителен и требуется динамическое наблюдение за больным. Такой подход обоснован: он четко предостерегает врача от назначения больным кортикостероидов, так как с такими же симптомами могут протекать и другие заболевания (в том числе паранеопластический синдром), при которых кортикостероиды противопоказаны. Дифференциальная диагностика. СКВ следует дифференцировать от целого ряда заболеваний. Насколько велик перечень органов и систем, вовлекаемых в патологический процесс при СКВ, настолько же обширен список заболеваний, которые могут быть ошибочно диагностированы у «1 [Насонова В^ 1989]™ аКТИВНОСТИ патологического процесса при СКВ Таблица 22. Диагностические критерии СКВ
вания Яти rrSfinJб0ЛЬШе" степени может имитировать различные заболе- или hSuLZI^^I этиолоп™; миокардит - как ревматический Фекгтио^нот^6 ЧаСТ° ПРИХ0ДИТСЯ Дифференцировать от ревматизма, ин-
Необходимость дифференциации с ревматизмом возникает, как правило, у подростков и юношей в дебюте заболевания при наличии артрита и лихорадки. Ревматический артрит отличается от волчаночного большей остротой проявлений, преимущественным поражением крупных суставов, скоротечностью. Не следует придавать дифференциально-диагностическое значение предшествующей инфекции — ангине, поскольку она может явиться неспецифическим фактором, вызывающим клинические признаки СКВ. Диагноз ревматизма становится достоверным с момента появления признаков поражения сердца (ревмокардит); последующее динамическое наблюдение позволяет выявить формирующийся порок сердца, тогда как при СКВ, если и возникает недостаточность митрального клапана, то она выражена незначительно, без отчетливых гемодинамических нарушений, митральная регургитация выражена нерезко. В отличие от СКВ в острой стадии ревматизма отмечается лейкоцитоз; LE-клетки, АНФ не обнаруживаются. Дифференциальный диагноз между СКВ и ревматоидным артритом труден в начальной стадии болезни из-за сходства клинической симптоматики: симметричного поражения мелких суставов кисти, вовлечения в про- цесс других суставов, «утренней скованности». Дифференциация основывается на преобладании при РА в пораженных суставах пролиферативного компонента, раннего развития гипотрофии мышц, приводящих в движение пораженные суставы, стойкости поражений суставов. Эрозии суставных поверхностей отсутствуют при СКВ, но являются характерным признаком РА. Ревматоидный фактор (РФ) в высоком титре характерен для РА, при СКВ он обнаруживается редко и в невысоком титре. Исключительно сложен дифференциальный диагноз СКВ и висцеральной формы РА. Облегчающим обстоятельством является то, что уточненная диагностика в обоих случаях не влияет на характер лечения (кортикостероидная терапия). При хроническом активном гепатите (ХАГ) могут развиваться системные проявления в виде лихорадки, артрита, плеврита, кожных высыпаний, гломерулонефрита; обнаруживаются лейкопения, тромбоцитопения, LE-клетки, АНФ. При дифференциации следует учесть: 1) ХАГ развивается чаще в среднем возрасте; 2) в анамнезе больных ХАГ имеется острый вирусный гепатит; 3) при ХАГ выявляются выраженные изменения структуры и функции печени — цитолитический и холестатический синдромы, признаки печеночной недостаточности, гиперспленизм, а затем и портальная гипертензия; 4) при СКВ поражение печени не слишком частое и протекает в виде гепатита легкого течения (с умеренными признаками цитолитического синдрома); 5) при ХАГ выявляются различные маркеры вирусного поражения печени (противовирусные антитела и сам вирусный антиген). При инфекционном эндокардите (первичном) быстро выявляют поражение сердца (недостаточность аортального или митрального клапана), отчетливый эффект антибиотической терапии, LE-клетки, антитела к ДНК, АНФ, как правило, не обнаруживаются. Своевременно проведенный посев крови позволяет обнаружить рост патогенной микрофлоры. При тромбоцитопенической пурпуре (идиопатической или симптоматической) отсутствуют многие синдромы, наблюдаемые при СКВ, нет лихорадки, типичных лабораторных признаков (LE-клетки, АНФ, антитела к ДНК). Наиболее сложна дифференциация с другими нозологическими формами из группы ДЗСТ. Такие заболевания, как системная склеродермия и дермато-миозит, могут иметь много общих черт с СКВ; сложность диагностики усугубляется возможностью обнаружения при этих заболеваниях АНФ и LE-клеток (хотя и в меньшем титре). Основой дифференциации является более частое и более выраженное поражение внутренних органов (в особенности почек) при СКВ, совершенно иной характер поражения кожи при ССД, четкий миопатический синдром при ДМ. Однако в ряде случаев только длительное динамическое наблюдение за больным позволяет поставить правильный диагноз. Иногда на это уходит много месяцев и даже лет, особенно при хроническом течении СКВ с минимальной степенью активности. Формулировка развернутого клинического диагноза СКВ учитывает все рубрики, приведенные в рабочей классификации заболевания; диагноз должен отражать: 1) характер течения болезни (острое, подострое, хроническое). При хроническом течении (обычно моно- или олигосиндромное) следует указать ведущий клинический синдром; 2) активность процесса; 3) клинико-морфологическую характеристику поражения органов и систем с указанием стадии функциональной недостаточности (например, при люпус-нефрите — стадия почечной недостаточности, при миокардите — наличие или отсутствие сердечной недостаточности, при поражении легких — наличие или отсутствие дыхательной недостаточности и пр.); 4) ука- зание на проводимую терапию (например, кортикостероидами); 5) осложнения терапии (если они имеются). Лечение. Учитывая патогенез болезни, больным СКВ показана комплексная патогенетическая терапия, задачами которой являются: 1) подавление иммунного воспаления и иммунокомплексной патологии (неконтролируемого иммунного ответа); 2) предупреждение осложнений иммуносупрессивной терапии; 3) лечение осложнений, возникающих в процессе проведения иммуносупрессивной терапии; 4) воздействие на отдельные, резко выраженные синдромы; 5) удаление из организма циркулирующих иммунных комплексов и антител. Прежде всего необходимо исключить психоэмоциональные стрессы, инсоляцию, активно лечить сопутствующие инфекции, потреблять пищу с низким содержанием жира и высоким содержанием полиненасыщенных жирных кислот, кальция и витамина D. В период обострения болезни и на фоне лечения цитостатическими препаратами необходима активная контрацепция. Не следует принимать контрацептивы с высоким содержанием эстрогенов, поскольку они вызывают обострение болезни. Для подавления иммунного воспаления и иммунокомплексной патологии при лечении СКВ используют основные иммуносупрессоры: кортико-стероиды, цитостатические препараты, аминохинолиновые производные. Длительность лечения, величина, выбор препарата, а также поддерживающие дозы определяются: 1) степенью активности заболевания; 2) характером течения (острота); 3) обширностью вовлечения в патологический процесс внутренних органов; 4) переносимостью кортикостероидов или цито-статиков и наличием (или отсутствием) осложнений иммуносупрессивной терапии; 5) наличием противопоказаний. В начальных стадиях болезни с признаками минимальной активности процесса и преобладанием в клинической картине поражения суставов можно назначать НПВП, однако даже при минимальной активности патологического процесса средством выбора являются ГКС. Больные должны находиться на диспансерном учете с тем, чтобы при первых же признаках обострения заболевания врач своевременно мог назначить кортикостероидную терапию. При хроническом течении болезни с преимущественным поражением кожи можно применять 0,25 г/сут хингамина (делагила, резохина) или гид-роксихлорохина (плаквенила) в течение многих месяцев. При появлении признаков генерализации процесса (вовлечение в патологический процесс внутренних органов), а также признаков активности необходимо немедленно перейти на более действенную иммуносупрессивную терапию ГКС. Таким образом, основным методом лечения СКВ является кортикостероидная терапия; при ее проведении следует придерживаться следующих принципов: 1) начинать лечение только при достоверном диагнозе СКВ (при подозрении на СКВ кортикостероиды назначать не следует); 2) доза ГКС должна быть достаточной для подавления активности патологического процесса; 3) лечение «подавляющей» дозой следует проводить до наступления выраженного клинического эффекта (улучшение общего состояния, нормализация температуры тела, улучшение лабораторных показателей, положительная динамика органных изменений), обычно для этого требуется приблизительно 2 мес; 4) после достижения эффекта следует постепенно переходить на поддерживающие дозы; 5) обязательна профилактика осложнений кортикостероидной терапии. S47
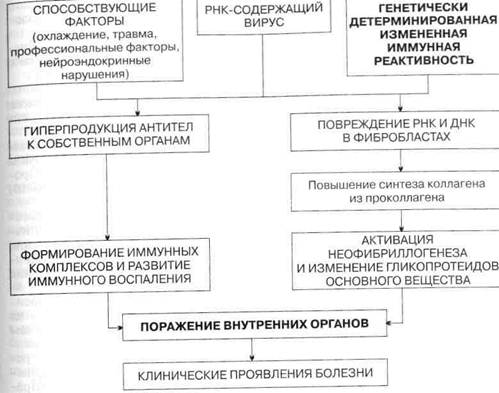
При III степени назначают большие дозы [1 мг/(кгсут) и более]. Длительность приема больших доз составляет 4—12 нед. Уменьшение дозы следует проводить медленно, под тщательным клинико-лабораторным контролем, а поддерживающие дозы препаратов (10—15 мг) следует принимать многие годы. Для предупреждения побочных действий ГКС применяют: 1) препараты калия (оротат калия, хлорид калия, панангин); 2) анаболические препараты (метандростенолон по 5—10 мг); 3) мочегонные (салуретики); 4) гипотензивные средства (ингибиторы АПФ); 5) антацидные препараты. При развитии тяжелых осложнений назначают: 1) антибиотики (при вторичной инфекции); 2) противотуберкулезные препараты (при развитии туберкулеза, чаще всего легочной локализации); 3) препараты инсулина, диету (при развитии сахарного диабета); 4) противогрибковые средства (при кандидозе); 5) курс противоязвенной терапии (при появлении «стероидной» язвы). Во время кортикостероидной терапии возникают ситуации, когда необходимо введение экстравысоких доз преднизолона (1000 мг внутривенно капельно в течение 30 мин в течение 3 дней): 1) резкое увеличение («всплеск») активности процесса (III степень), несмотря на, казалось бы, адекватно проводимую терапию; 2) резистентность к дозам, с помощью которых ранее достигали положительного эффекта; 3) выраженные органные изменения (нефротический синдром, пневмонит, генерализованный васку-лит, цереброваскулит). Полагают, что подобная пульс-терапия приостанавливает образование иммунных комплексов за счет торможения синтеза антител к ДНК. Вызванное кортикостероидами понижение уровня антител к ДНК ведет к образованию иммунных комплексов меньших размеров за счет диссоциации более крупных. Значительное подавление активности процесса после проведения пульс-терапии позволяет в дальнейшем назначать небольшие поддерживающие дозы кортикостероидов. Пульс-терапия наиболее успешна у больных молодого возраста с небольшой длительностью заболевания. Лечение ГКС не всегда оказывается успешным, что обусловливается: 1) необходимостью снижения дозы при развитии осложнений (хотя такая терапия эффективна у данного больного); 2) непереносимостью препаратов; 3) резистентностью к терапии кортикостероидами (выявляется обычно достаточно рано). В подобных случаях (особенно при развитии пролифера-тивного или мембранозного люпус-нефрита) назначают цитостатики: цик-лофосфамид (болюсное введение в дозе 0,5—1 г/м2 внутривенно ежемесячно в течение не менее 6 мес, а затем каждые 3 мес в течение 2 лет) в сочетании с 10—30 мг/сут преднизолона. В дальнейшем можно возратиться к терапии ГКС, так как резистентность к ним обычно исчезает. Для лечения менее тяжелых, но резистентных к ГКС проявлений болезни назначают азатиоприн [1—4 мгДкгсут)] или метотрексат (примерно 15 мг/нед) и циклоспорин [менее 5 мгДкгсут)] в сочетании с невысокими дозами преднизолона (10—30 мг/сут). Критериями оценки эффективности применения цитостатиков служат. 1) уменьшение или исчезновение клинических признаков; 2) исчезнове- ние стероидорезистентности; 3) стойкое снижение активности процесса; 4) предотвращение прогрессирования люпус-нефрита. Осложнения цитостатической терапии: 1) лейкопения; 2) анемия и тромбоцитопения; 3) диспепсические явления; 4) инфекционные осложнения. При появлении лейкопении (лейкоцитов менее 3,0 109/л) дозу препарата следует снизить до 1 мг/кг, а при дальнейшем нарастании лейкопении препарат отменяют и увеличивают дозу преднизолона на 50 %. В последние годы широкое распространение получили экстракорпоральные методы лечения — плазмаферез, гемосорбция. Эти методы позволяют удалять из организма циркулирующие иммунные комплексы, повышать чувствительность клеточных рецепторов к ГКС, уменьшать интоксикацию. Их применяют при генерализованном васкулите, тяжелом органном поражении (люпус-нефрит, пневмонит, цереброваскулит), а также при выраженных иммунных нарушениях, плохо поддающихся кортикостероидной терапии. Обычно экстракорпоральные методы применяют в сочетании с пульс-терапией или же самостоятельно, если пульс-терапия неэффективна. Следует отметить, что при цитопеническом синдроме экстракорпоральные методы не используют. У больных с высоким уровнем антифосфолипидных антител в сыворотке крови (но без клинических проявлений антифосфолипидного синдрома) применяют небольшие дозы ацетилсалициловой кислоты (75 мг/сут). При достоверном антифосфолипидном синдроме (с клиническими проявлениями) назначают гепарин и малые дозы аспирина. Прогноз. В последние годы в связи с эффективными методами лечения прогноз улучшился (примерно у 90 % больных удается добиться ремиссии). Однако у 10 % больных, особенно при поражении почек (смерть наступает вследствие прогрессирования ХПН) или при цереброваскулите, прогноз неблагоприятен. Профилактика. Своевременная адекватная терапия обеспечивает предупреждение рецидивов болезни. Для первичной профилактики вьщеляют группу «угрожаемых» лиц, к которым относятся прежде всего родственники больных, а также лица, страдающие изолированным кожным поражением (дискоидная волчанка). Эти лица должны избегать инсоляции, переохлаждения, не должны подвергаться прививкам, им не показаны грязелечение и другие бальнеопроцедуры. Системная склеродермия Системная склеродермия (ССД) — системное заболевание соединительной ткани и мелких сосудов, характеризующееся воспалением и распространенными фиброзно-склеротическими изменениями кожи и висцеральных органов. Это определение болезни отражает существо ССД — фиброзную «трансформацию» соединительной ткани, являющейся «каркасом» внутренних органов, составным элементом кожи и кровеносных сосудов. Подобное безудержное развитие фиброза связано с избыточным коллаге-нообразованием в связи с нарушением функционирования фибробластов. Частота болезни колеблется от 0,6 до 19 на 1 млн населения в год. Заболевание чаще встречается у женщин (соотношение 3:1) в возрасте 30—60 лет. Этиология. Причина развития болезни неизвестна. Придается значение вирусам, так как имеются косвенные свидетельства о их роли в возникно-
вении ССД: обнаружены вирусоподобные включения в пораженных тканях и повышенные титры антивирусных антител. Установлена семейно-генети-ческая предрасположенность к ССД, так как у родственников больных обнаруживают изменения белкового обмена в виде гипергаммаглобулинемии, синдром Рейно, а иногда и ССД. К неблагоприятным факторам, способствующим проявлению болезни и ее обострениям, следует отнести факторы внешней среды (длительный контакт с поливинилхлоридом, кремниевой пылью), лекарственные средства (блеомицин, L-триптофан), а также охлаждение, травмы, нарушение нейроэндокринных функций, профессиональный фактор в виде вибрации. Патогенез. В основе патогенеза лежит нарушение процесса взаимодействия различных клеток (эндотелиальных, гладкомышечных клеток сосудистой стенки, фибробластов, Т- и В-лимфоцитов, моноцитов, тучных клеток, эозинофилов) друг с другом и с компонентами соединительнотканного матрикса. Результатом всего перечисленного является селекция популяции фибробластов, устойчивых к апоптозу и функционирующих в автономном режиме максимальной синтетической активности, что активирует неофибриллогенез и способствует изменению гликопротеидов основного вещества соединительной ткани. В результате развиваются фиброзно-склеротические изменения соединительной ткани. Параллельно происходит дисрегуляция иммунного ответа организма на внедрение вируса, что проявляется гиперпродукцией антител к собственным тканям (аутоантите-ла). Затем формируются иммунные комплексы, оседающие в микроцирку-ляторном русле и внутренних органах, что приводит к развитию иммунного воспаления, однако выраженность иммунных и аутоиммунных нарушений при ССД не столь велика, как при СКВ. Фиброзно-склеротические изменения соединительной ткани, поражение сосудов и внутренних органов (на основе иммунного воспаления) обусловливают многообразие клинических проявлений заболевания (схема 23). Классификация. В нашей стране принята рабочая классификация ССД, учитывающая характер течения, стадию развития болезни и клинико-мор-фологическую характеристику поражения органов и систем. Характер течения. Быстропрогрессирующее. Хроническое. Стадия: I. Начальная. II. Генерализованная. III. Терминальная. Клинике-морфологическая характеристика поражения. Кожа и периферические сосуды (плотный отек, индурация, гиперпигментация, телеангиэктазии, синдром Рейно). Опорно-двигательный аппарат (артралгии, полиартрит, псевдоартрит, полимиозит, кальциноз, остеолиз). Сердце (миокардиодистрофия, кардиосклероз, порок сердца — чаше всего недостаточность клапана). Легкие (интерстициальная пневмония, склероз, адгезивный плеврит). Пищеварительная система (эзофагит, дуоденит, спруподобный синдром). Почки (истинная склеродермическая почка, хронический диффузны гломерулонефрит, очаговый гломерулонефрит). Нервная система (полиневрит, нейропсихические расстройства, вегетативные нарушения). В последние годы стали выделять «пресклеродермию», «диффузную кожную склеродермию», «ограниченную (лимитированную) склеродермию», включающую синдром CREST (об этом синдроме будет сказано ниже), и «склеродерму без склеродермии» (этот вариант весьма редок — не более 5 % от числа всех больных с ССД). Для хронического течения (наиболее частого при ССД) характерны прогрессирующие вазомоторные нарушения по типу синдрома Рейно и обусловленные ими трофические расстройства, что является единственным проявлением заболевания в течение многих лет. В дальнейшем присоединяются уплотнение кожи и периартикулярных тканей с образованием ос-теолиза и медленно прогрессирующие склеротические изменения внутренних органов (пищевода, сердца, легких). Быстропрогрессирующее течение характеризуется тяжелыми фиброзными периферическими и висцеральными поражениями уже в первый год болезни и нередким поражением почек по типу истинной склеродермической Почки (что является наиболее частой причиной смерти больных). Учитывая прогрессирующий характер болезни, для оценки эволюции и степени нарастания патологического процесса выделяют три стадии течения. Стадия I — начальных проявлений — преимущественно суставные изменения при подостром течении и вазоспастические — при хроническом. Стадия II — генерализации процесса — полисиндромность и полисистемность поражения многих органов и систем. Стадия III — терминальная — преобладание тяжелых склеротических, дистрофических или сосудисто-некротических процессов, нередко с отчетливыми нарушениями функции одного или нескольких органов. Клиническая картина. Болезнь отличается полиморфностью и полисин-дромностью, отражая генерализованный характер заболевания в целом. Практически нет органа или системы, которые не вовлекаются в патологический процесс. На I этапе диагностического поиска получают информацию, на основании которой можно составить представление о диагнозе и варианте начала болезни, характере течения процесса, вовлечении в патологический процесс различных органов, проводимом ранее лечении и его эффективности, а также осложнениях. Чаще болезнь начинается с поражения кожи, затем постепенно присоединяется поражение органов (типичная форма); в других случаях (атипичная форма) в клинической картине с самого начала доминирует поражение внутренних органов при минимальных кожных проявлениях, что затрудняет диагностику. По мере течения болезни можно составить представление о характере течения (острое, подострое, хроническое). Жалобы больных при вовлечении в патологический процесс внутренних органов соответствуют субъективным симптомам при том или ином их поражении (плеврит, артрит, синдром Рейно, дуоденит и пр.). Вместе с тем больные могут предъявлять жалобы, наиболее часто встречающиеся именно при ССД: затруднение глотания и поперхивания при глотании (в результате поражения верхней части пищевода). Вазоспастические нарушения при синдроме Рейно не ограничиваются пальцами рук, а распространяются на кисти, стопы, нередко больные испытывают чувство онемения в области губ, какой-либо части лица, кончика языка, предъявляют жалобы на сухость слизистой оболочки рта, конъюнктивы, невозможность плакать («нет слез»). Поражение кожи лица проявляется ощущением «стянутости» кожи и рта (трудно открыть рот). Как правило, температура тела не повышена. Похудение (иногда значительное) отмечается обычно при прогресси-ровании и генерализации болезни. После I этапа (при длительном течении ССД) можно сделать предварительное заключение о диагнозе, однако в самом начале болезни сделать это бывает крайне трудно, так как проявления ССД существенно напоминают другие заболевания из группы диффузных заболеваний соединительной ткани (СКВ, РА, ДМ), а при моно(олиго)синдромности — другие заболевания, характеризующиеся поражением лишь одного органа (сердце, легкие и пр.). На II этапе диагностического поиска получают данные, свидетельствующие о поражении органов и систем и их функциональной недостаточности. При развернутой клинической картине болезни поражение кожи наблюдается у подавляющего большинства больных и выражается в последовательном развитии отека, индурации, а затем атрофии (с преимущественной локализацией на лице и кистях). Возможны также трофические изменения кожи в виде депигментации, подчеркнутого сосудистого рисунка и телеангиэктазий. Поражение слизистых оболочек выражается в повышенной сухости. На коже могут появляться изъязвления, гнойничковая сыпь; волосы выпадают, ногти деформируются. В конечной стадии болез- ни кожа лица становится плотной, не берется в складку, лицо амимично, маскообразно. Характерная форма рта: губы тонкие, собраны в нерасправ-ляюшиеся складки, постепенно теряется способность широко раскрывать рот (симптом «кисета»). Вазоспастические изменения при синдроме Рейно в виде побеления кожной поверхности отмечаются в области лица, губ, кистей и стоп. Изменение суставов проявляется в их дефигурации за счет преимущественного поражения периартикулярных тканей, а также истинного склеродер-мического полиартрита с преобладанием экссудативно-пролиферативных или фиброзно-индуративных изменений. Характерно развитие «склеродер-мической кисти»: укорочение пальцев (вследствие остеолиза ногтевых фаланг), истончение их кончиков, деформация ногтей, легкие сгибательные контрактуры. Такую кисть сравнивают с птичьей лапой (склеродактилия). Поражение мышц, морфологически представляя собой фиброзный ин-терстициальный миозит или миозит с дистрофическими и некротическими изменениями, выражается в миастеническом синдроме, атрофии, уменьшении мышечной массы и нарушении движений. В мышцах возможны болезненные уплотнения (кальцинаты). Особенно часто отложения солей кальция наблюдаются в мягких тканях пальцев рук. Поражение пищеварительного тракта: эзофагит, дуоденит, синдром нарушенного всасывания или упорные запоры — в основном выявляется на I и III этапах диагностического поиска. Поражение органов дыхания выражается в виде пневмонита, протекающего остро или хронически, вяло. Физикальные данные крайне скудны, в выраженных случаях выявляют только эмфизему легких. Значительно большую информацию дает рентгенологическое исследование, оказывающее существенную помощь при выявлении двустороннего базального пневмосклероза, характерного для ССД. При выраженном пневмосклерозе и длительном его существовании развивается легочная гипертензия, приводящая вначале к гипертрофии правого желудочка, а затем к его недостаточности. Легочная гипертензия проявляет себя цианозом, акцентом II тона во втором межреберье слева от грудины, одышкой, резким снижением толерантности к физической нагрузке, резким усилением пульсации в эпигастрии (обусловленной гипертрофией правого желудочка). Поражение сердца занимает основное место среди висцеральных проявлений ССД как по частоте, так и по влиянию на исход болезни. Для ССД характерен так называемый первичный кардиосклероз, не связанный с предшествующими некротическими или воспалительными изменениями миокарда. Отмечают увеличение сердца (иногда значительное), а также нарушения сердечного ритма (экстрасистолия или мерцательная аритмия). Поражение эндокарда приводит к развитию порока сердца, практически всегда — к митральной недостаточности. Сочетание кардиосклероза и митральной недостаточности может обусловить в ряде случаев развитие сердечной недостаточности со всеми характерными ее признаками. Перикардит при ССД наблюдается редко и протекает чаще как сухой. Поражение мелких сосудов — «склеродермическая ангиопатия» — проявляется в виде вазомоторных нарушений (синдром Рейно) и характеризующихся пароксизмальным вазоспазмом с характерной последовательностью изменений окраски кожи пальцев (побеление, цианоз, покраснение) и сопровождающихся ощущением напряжения и болезненностью. В выраженных случаях синдром Рейно приводит к кровоизлияниям, некрозу тканей пальцев, телеангиэктазиям. Поражение почек при ССД (у 80 % больных) обусловлено патологией сосудов (но не развитием фиброза). Наиболее тяжелое проявление — скле-родермический почечный криз, обычно развивающийся в первые 5 лет болезни у больных с диффузной формой ССД и проявляющийся в виде злокачественной АГ (АД > 170/130 мм рт. ст.), быстропрогрессирующей почечной недостаточности, гиперренинемии (у 90 % больных) и неспецифических признаков (одышка, головные боли, судороги). При поражении почек (изолированная патология мочевого осадка) физическое исследование не выявляет никаких существенных патологических признаков. В основе поражения нервной системы лежат сосудистые, дистрофические и фиброзные изменения, проявляющиеся симптоматикой полиневрита с нарушением рефлексов и чувствительности. Таким образом, после II этапа выявляется полиорганность поражения с преимущественным поражением кожи и ее дериватов. Степень выявленных изменений весьма различная — от субклинических до значительно выраженных. Возможность постановки диагноза ССД при преимущественном поражении кожи более высокая, чем в случаях преобладания висцеральных поражений. В последнем случае имеются предпосылки для диагностических ошибок, если на первый план выступает поражение какого-нибудь одного органа (почки, сердце). На III этапе диагностического поиска можно: 1) определить степень активности процесса; 2) уточнить выраженность поражения внутренних органов; 3) провести дифференциальную диагностику с другими заболеваниями из группы хронических диффузных поражений соединительной ткани. В определении степени активности наибольшее значение имеют неспецифические острофазовые показатели, к которым относятся: а) диспротеи-немия с повышением уровня а2- и у-глобулинов; б) появление СРВ; в) увеличение содержания фибриногена; г) повышение СОЭ. О наличии и выраженности иммунных нарушений можно судить по обнаружению ревматоидного фактора (выявляется в 40—50 % случаев), анти-нуклеарных антител (в 30—80 %), LE-клеток (в 2—7 % случаев). В отличие от СКВ все эти показатели при ССД выявляются в значительно меньшем титре и реже. Наибольшее диагностическое значение придают так называемым скле-родермическим антителам: • антитело Scl-70 выявляют чаще при диффузных формах ССД (40 %); присутствие данного антитела в сочетании с носительством HLA-DR3/DRw52 является прогностически неблагоприятным фактором у больных с синдромом Рейно, увеличивая риск развития легочного фиброза при ССД в 17 раз; • антитело к центромере (центромера является элементом хромосомы) обнаруживают у 205 больных (большинство из них имеет признаки CREST-синдрома). Из прочих показателей, указывающих на нарушение обмена коллагена, следует отметить увеличение содержания оксипролина в моче и крови. При поражении почек наблюдается выраженная в той или иной степени протеинурия в сочетании с минимальными изменениями мочевого осадка (микрогематурия, цилиндрурия). При «истинной склеродермическои почке» (развитие некрозов почечной ткани вследствие поражения почеч ных сосудов) может возникнуть острая почечная недостаточность с уъош- чением содержания в крови мочевины и креатинина. В целом же при ССД отмечается диссоциация между выявляемыми при пункционной биопсии выраженными морфологическими изменениями почечной ткани и сосуд< и сравнительно умеренными клиническими (в том числе лабораторными) проявлениями поражения почек. Если вследствие поражения почек развивается АГ, то отмечаются изменения глазного дна (сужение артерий и расширение вен). При поражении сердца на ЭКГ — неспецифические изменения конечной части желудочкового комплекса (снижение амплитуды и инверсия зубца 7), иногда нарушения внутрижелудочковой проводимости. Рентгенологически определяется увеличение сердца. Рентгенография помогает обнаружить кальцинацию мышц и мягких тканей пальцев кисти, а также дифференцировать изменения суставов при ССД от изменений при РА (при ССД не выявляются эрозии суставных поверхностей). В 60—70 % случаев на рентгенограмме отмечается поражение пищеварительного тракта, особенно пищевода и кишечника. Изменения пищевода выражаются в виде диффузного его расширения в сочетании с сужением в нижней трети, ослаблением перистальтики и некоторой ригидностью стенок. Дата добавления: 2014-12-12 | Просмотры: 1041 | Нарушение авторских прав |
 тканях с последующим развитием тяжелой воспалительной реакции (особенно в микроциркуляторном русле, почках, суставах и пр.);
тканях с последующим развитием тяжелой воспалительной реакции (особенно в микроциркуляторном русле, почках, суставах и пр.);
 Серозные оболочки поражаются у 90 % больных (классическая диагностическая триада: дерматит, артрит, полисерозит). Особенно часто выявляют поражение плевры, перикарда, реже — брюшины. Симптоматика плеврита и перикардита описана в предыдущих разделах «Руководства», подчеркнем лишь ее особенности при СКВ: 1) чаще встречаются сухой плеврит и перикардит; 2) при выпотных формах количество экссудата невелико; 3) поражение серозных оболочек длится кратковременно и обычно диагностируется ретроспективно при рентгенологическом исследовании по плевроперикардиальным спайкам или утолщению костальной, междолевой, медиастинальной плевры; 4) отмечается выраженная тенденция к развитию слипчивых процессов (всевозможные сращения и облитерации серозных полостей).
Серозные оболочки поражаются у 90 % больных (классическая диагностическая триада: дерматит, артрит, полисерозит). Особенно часто выявляют поражение плевры, перикарда, реже — брюшины. Симптоматика плеврита и перикардита описана в предыдущих разделах «Руководства», подчеркнем лишь ее особенности при СКВ: 1) чаще встречаются сухой плеврит и перикардит; 2) при выпотных формах количество экссудата невелико; 3) поражение серозных оболочек длится кратковременно и обычно диагностируется ретроспективно при рентгенологическом исследовании по плевроперикардиальным спайкам или утолщению костальной, междолевой, медиастинальной плевры; 4) отмечается выраженная тенденция к развитию слипчивых процессов (всевозможные сращения и облитерации серозных полостей).
 На III этапе наибольшее значение имеют лабораторные исследования крови. Выделяют две группы показателей:
На III этапе наибольшее значение имеют лабораторные исследования крови. Выделяют две группы показателей: Терапия ГКС показана при II и III степени активности патологического процесса, что всегда бывает при подостром и остром течении СКВ. Больным со II степенью активности назначают средние дозы (< 40 мг/сут) в течение 3—5 нед с постепенным сниженим дозы до минимальной поддерживающей.
Терапия ГКС показана при II и III степени активности патологического процесса, что всегда бывает при подостром и остром течении СКВ. Больным со II степенью активности назначают средние дозы (< 40 мг/сут) в течение 3—5 нед с постепенным сниженим дозы до минимальной поддерживающей.