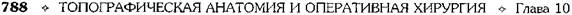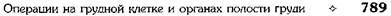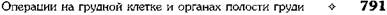|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
БУЖИРОВАНИЕ
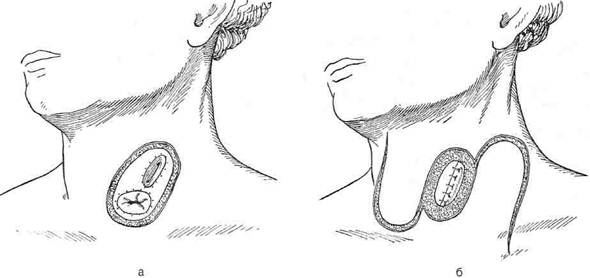
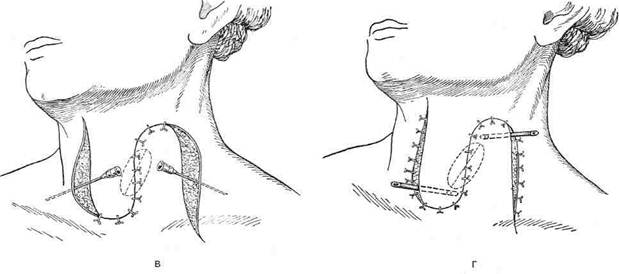
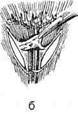
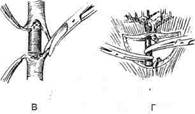
Впервые метод бужирования для расширения стеноза пищевода применил Валлиснер в 1733 г. Лечебное бужирование следует применять не ранее 7 нед после ожога, так как при бужировании пищевода в сроки от 2 до 6 нед после ожога происходит разрушение бужом грануляций и свежей соединительной ткани. В этот период наиболее часто отмечают перфорации пищевода. Различают следующие способы бужирования пищевода. • Бужирование через рот (вслепую). Бужирова- ние вслепую через рот производят при небольшом сужении пищевода. При сформировавшихся рубцовых сужениях следует ежедневно или каждые 2 дня вводить буж возрастающего размера (до 38—40-го). Затем бужируют 2 раза в неделю и 1 раз в месяц в течение года. • Бужирование под контролем эзофагоскопа. Бу- жирование с эзофагоскопией необходимо начинать с введения самого тонкого бужа. • Бужирование «без конца». Метод бужирования «без конца» впервые применил А. С. Яценко в 1880 г., а за рубежом — Хаккер (1885). Спо- соб заключается в предварительном наложении гастростомы. Через 4—5 нед больного заставляют проглотить дробинку на длинной крепкой шёлковой нити. Дробинка проходит через пищевод, желудок и тянет за собой нить, которую извлекают через гастростому. Бужирование «без конца» можно производить ежедневно или через день. При заканчива-нии бужирования нить закрепляют пластырем на шее, а второй её конец — на животе. • Бужирование по нити. Этот способ предложил Пламмер для бужирования больных без гастростомы в тех случаях, когда опасно проводить бужирование вслепую. Суть способа заключается в проглатывании бусинки, к которой привязана нить длиной до 4 м. Пламмер использовал пластмассовый буж с бороздкой, по которой скользит нить; буж проводят по этой нити. • Бужирование по металлической струне-проводнику КОЖНАЯ ЭЗОФАГОПЛАСТИКА Первые попытки восстановления непрерывности пищевода после удаления части его были выполнены с помощью кожного лоскута в шейном его отделе. В настоящее время кожная эзо-фагопластика не имеет широкого применения. Как правило, она используется для создания кожных надставок, если не удается дотянуть кишку до нужного уровня пищевода на шее при тонко- или толстокишечной эзофагопластике. При небольшом расстоянии (6—7 см) между свищом шейного отдела пищевода и верхним концом трансплантата тонкой кишки Юдин предложил создавать замкнутый футляр над свищами (рис. 10—64). Для этого выполняется окаймляющий разрез кожи вокруг свищей, края кожи завертываются и сшиваются над устьями кишки и пищевода. Образовавшийся кожный дефект устраняется сшиванием боковых лоскутов. ТОНКОКИШЕЧНАЯ ЭЗОФАГОПЛАСТИКА Это одна из основных методик создания искусственного пищевода (рис. 10-65). При мобилизации трансплантата необходимо тщательно сохранять соустье аркады. Тотальная
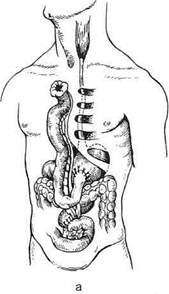
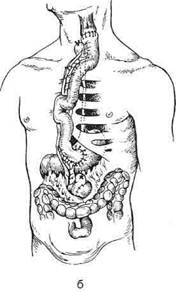
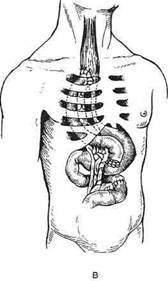
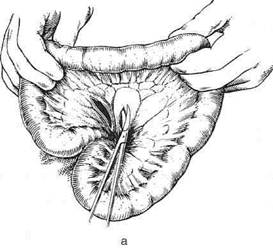
Рис. 10-64. Наложение шейного пищеводно-кишечного соустья по Юдину, а-г— этапы операции. (Из: Юдин С.С. Восстановительная хирургия при непроходимости пищевода. — М., 1954.) тонкокишечная пластика из-за опасности ишемических некрозов выполнима только в 40—45% случаев, однако различные приёмы повышают количество успешных исходов до 60%. Исходя из этого, большинство хирургов в настоящее время применяют её лишь в исключительных случаях. Идея создания искусственного пищевода из тонкой кишки принадлежит Вуллштайну (1904). Он описал способ образования искусственного пищевода из тонкой кишки, разработанный на трупах и в эксперименте. Новый этап в пластической хирургии пищевода принадлежит Ру. Изучая кровоснабжение тощей кишки, он обнаружил, что от аркад отходят прямые веточки к кишке без анасто- моза, и сделал вывод, что 4—5 кишечных сосудов можно свободно пересечь ниже сосудистой аркады и, таким образом, произвести значительную мобилизацию тощей кишки. Техника. Из начального отдела тонкой кишки создают трансплантат путём пересечения 4—5 кишечных артерий ниже сосудистой аркады с сохранением прямых сосудов. Слепой конец мобилизованной тощей кишки проводят впереди поперечной ободочной кишки и располагают в специально сделанном подкожном туннеле впереди грудины. При этом отводящий конец тощей кишки вшивают в желудок. В верхний конец тощей кишки, лежащей под кожей, вставляют зонд для питания. В последующем обнажают и пересекают шейный отдел пище-
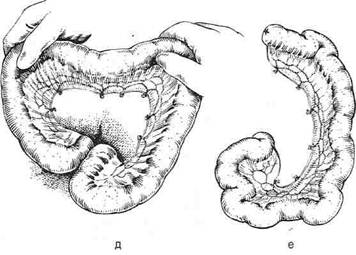
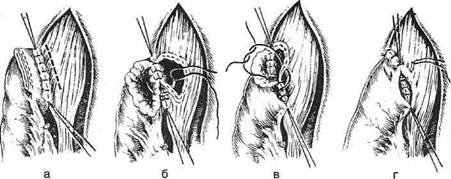
Рис. 10-65. Варианты тонкокишечной эзофагопластики. а— по Ру, б— по Герцену, в— по Юдину. (Из: Шалимов А.А. Хирургия пищевода. — М., 1975.) вода. Его дистальный конец ушивают и погружают, а ротовой сшивают с верхним концом мобилизованной кишки (см. рис. 10-65, а). Операция наложения искусственного антеторакального пищевода по Ру-Герцену-Юдину В 1907 г. П.А. Герцен успешно выполнил операцию по созданию антеторакального искусственного пищевода из тонкой кишки. Техника. П.А. Герцен модифицировал технику операции Ру, разделив операцию на три этапа. • На первом этапе производят мобилизацию кишки по способу Ру. Приводящий конец тощей кишки вшивают в отводящую часть мобилизованной кишки. Мобилизованную кишку проводят через отверстие, сделанное в брыжейке поперечной ободочной кишки и желудочно-ободочной связке. Под кожей груди создают туннель до середины шеи и в него проводят мобилизованную кишку. • На втором этапе выделяют и пересекают мо- билизованную кишку. Дистальный конец образованного трансплантата вшивают в желудок. • На третьем этапе разрезом на шее выделяют и пересекают пищевод, дистальный конец которого зашивают наглухо и погружают, а ротовой конец сшивают с подведённой кишкой. Испытав способ Ру—Герцена, многие хирурги не получили обнадёживающих результатов. Кишку либо невозможно было довести до нужного уровня, либо наступало частичное или полное нарушение её кровоснабжения. Трудность мобилизации достаточно длинных отрезков тонкой кишки и их частые некрозы побудили хирургов разрабатывать другие, более безопасные методы пластики пищевода. Модификация Юдина В 1930 г. С. С. Юдин модифицировал данную операцию, усовершенствовав методику мобилизации трансплантата, и выделил в ней следующие этапы (см. рис. 10-64, 10-66, 10-67). • Наложение гастростомы через левый пара-ректальный доступ. • Мобилизация петли тощей кишки, отступив 8—10 см от двенадцатиперстно-тощей связки дугообразным разрезом брыжейки на 1,5—2 см ниже аркад. • После пересечения кишки её проксимальный конец вшивают в бок трансплантата. • Создание подкожного туннеля и проведение в нем до утла нижней челюсти мобилизованной петли тощей кишки. • Через 6—15 дней после первого этапа накла- дывают анастомоз между мобилизованной кишкой и пищеводом. 790 ♦ ТОПОГРАФИЧЕСКАЯ АНАТОМИЯ И ОПЕРАТИВНАЯ ХИРУРГИЯ ♦ Глава 10
Рис. 10-66. Этапы мобилизации тонкой кишки, а-г — выделение и пересечение радиарных сосудов тонкой кишки, д — радиарные сосуды перевязаны, е — законченный вид формирования тонкокишечного трансплантата. (Из: Шалимов А.А. Хирургия пищевода. — М., 1975.)
Рис. 10-67. Наложение пищеводно-кишечного анастомоза, а-г— этапы операции. (Из: Шалимов А.А. Хирургия пищевода. — М., 1975.)
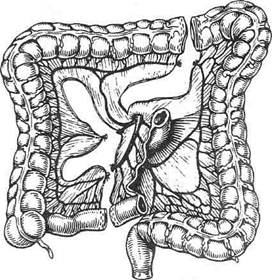
ТОЛСТОКИШЕЧНАЯ ЭЗОФАГОПЛАСТИКА Достаточная длина, хорошее кровоснабжение, возможность получить прямой, без лишних петель трансплантат способствовали широкому распространению толстокишечной эзофагопластики. Для формирования искусственного пищевода обычно используют участок толстой кишки длиной 40—60 см. Наиболее крупные прямые сосуды залегают в области слепой и сигмовидной кишок, менее крупные — в восходящем и нисходящем отделах, особенно в селезёночном изгибе. Продолжением прямых сосудов служат интрамуральные сосуды двух видов — длинные, доходящие до противобрыжеечного края, и короткие. Перевязка 4—5 смежных сосудов ведёт к временному нарушению питания стенки, а при перевязке 6—9 прямых сосудов наступает некроз кишки. В настоящее время для создания искусственного пищевода используют как правую, так и левую половину толстой кишки в различных модификациях. Первую попытку осуществить толстокишечную эзофагопласти-ку предпринял в 1911 г. Келлинг. Модификация Келлинга Автор использовал для пластики поперечную ободочную кишку. Для этого он пересёк поперечную ободочную кишку у селезёночного и печёночного углов, проксимальный конец трансплантата зашил наглухо, а дисталь-ный анастомозировал с передней стенкой желудка на уровне его дна. Непрерывность толстой кишки была восстановлена анастомозом по типу конец в конец. Проксимальный конец мобилизованной поперечной ободочной кишки был перемещён под кожу передней поверхности грудной клетки слева от грудины до уровня сосков, где просвет кишки был вскрыт и сформирован толстокишечный свищ. Питание проводили с помощью гастростомы по Кадеру. Через 25 дней был сформирован пищеводный свищ на шее и оба свища соединены с помощью кожной трубки. Модификация Лафарга В 1951 г. Лафарг с целью удлинения трансплантата предложил включать в его состав участок подвздошной кишки из правой полови- ны толстой кишки (трофику трансплантата обеспечивает средняя ободочная артерия). Операция была успешно выполнена в двух случаях. Мобилизованную кишку проводили изо-перистальтически подкожно на шею, где её анастомозировали с пищеводом. Дистальный конец трансплантата соединяли с желудком (рис. 10-68).
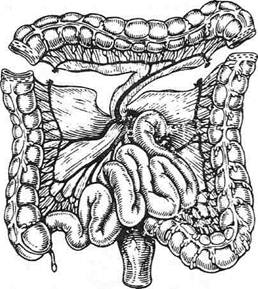
Рис. 10-68. Схема образования трансплантата для толстокишечной эзофагопластики по Лафаргу. (Из: Шалимов А.А. Хирургия пищевода. — М., 1975.) Модификация Лорта-Жакоба Лopma-Жакоб использовал эту методику для пластики пищевода после его резекции по поводу рака (1951). Толстокишечный трансплантат проводили через заднее средостение на шею, где соединяли с пищеводом. Дистальный конец трансплантата соединяли с тощей кишкой. Модификация Монтенегро и Гута Монтенегро и Гута в 1952 г. предложили изоперистальтическую пластику с включением в трансплантат поперечной ободочной кишки с небольшими участками восходящей и нисходящей кишок (трофику осуществляет левая ободочная артерия). Слепую кишку сшивают с нисходящей или сигмовидной кишкой анастомозом по типу конец в конец. Кишечный трансплантат проводят внутриплеврально на шею, где приводящий конец соединяют с ротовым отделом пищевода, а отводящий в брюшной полости вшивают в стенку желудка. 792 ♦ ТОПОГРАФИЧЕСКАЯ АНАТОМИЯ И ОПЕРАТИВНАЯ ХИРУРГИЯ ♦Глава 10
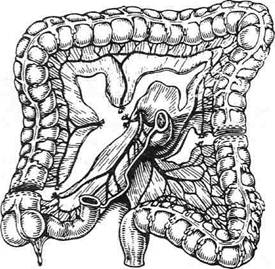
Рис. 10-69. Схема образования трансплантата для толстокишечной эзофагопластики из поперечной ободочной кишки. (Из: Шалимов АЛ. Хирургия пищевода. — М., 1975.) При отсутствии желудка отводящий конец соединяют с тощей, двенадцатиперстной кишками или отводящей петлей после резекции желудка (рис. 10-69). Модификация Шалимова Для тотальной эзофагопластики из правой половины толстой кишки чаще всего используют методику, предложенную в 1956 г. А.А. Шалимовым (рис. 10-70). Суть способа заключается в том. что трансплантат выделяют из восходящей, поперечной ободочной и части нисходящей кишок. При этом необходимо, чтобы левая ободочная артерия была достаточно крупной, дуга Риолана хорошо выражена и имелся сосудистый анастомоз между средней и правой ободочными артериями. Оставляют илеоцекальный угол для анастомоза с нисходящей кишкой, в результате чего не происходит нарушения функции илеоцекального клапана. Техника. Операцию начинают с мобилизации илеоцекального угла вместе с восходящей, поперечной ободочной кишками и частью нисходящей кишки. При выкраивании трансплантата толстую кишку пересекают на границе слепой и восходящей кишок с пересечением восходящей ветви подвздошно-ободочной артерии. Нисходящую кишку пересекают тотчас же ниже развилки ствола левой ободочной ар- Рис. 10-70. Схема образования трансплантата для толстокишечной эзофагопластики по Шалимову. (Из: Шалимов А.А. Хирургия пищевода. — М., 1975.) терии. При формировании трансплантата последовательно пересекают восходящую ветвь подвздошно-ободочной артерии, правую и среднюю ободочные артерии и вены. Питание трансплантата происходит за счёт левой ободочной артерии, при этом полностью сохраняются одноимённая вена и дуга Риолана. Непрерывность толстой кишки восстанавливают, накладывая анастомоз между слепой и нисходящей кишками по типу конец в конец. Для лучшего функционирования трансплантата его проводят позади желудка через окно в малом сальнике и помещают в загрудинном туннеле изоперистальтически (рис. 10-71). Дистальный конец трансплантата анастомо-зируют с передней стенкой тела желудка. Ротовой конец трансплантата соединяют с пищеводом (или глоткой) Г-образным анастомозом или по типу конец в конец (рис. 10-72). Дата добавления: 2015-01-18 | Просмотры: 2540 | Нарушение авторских прав |