|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
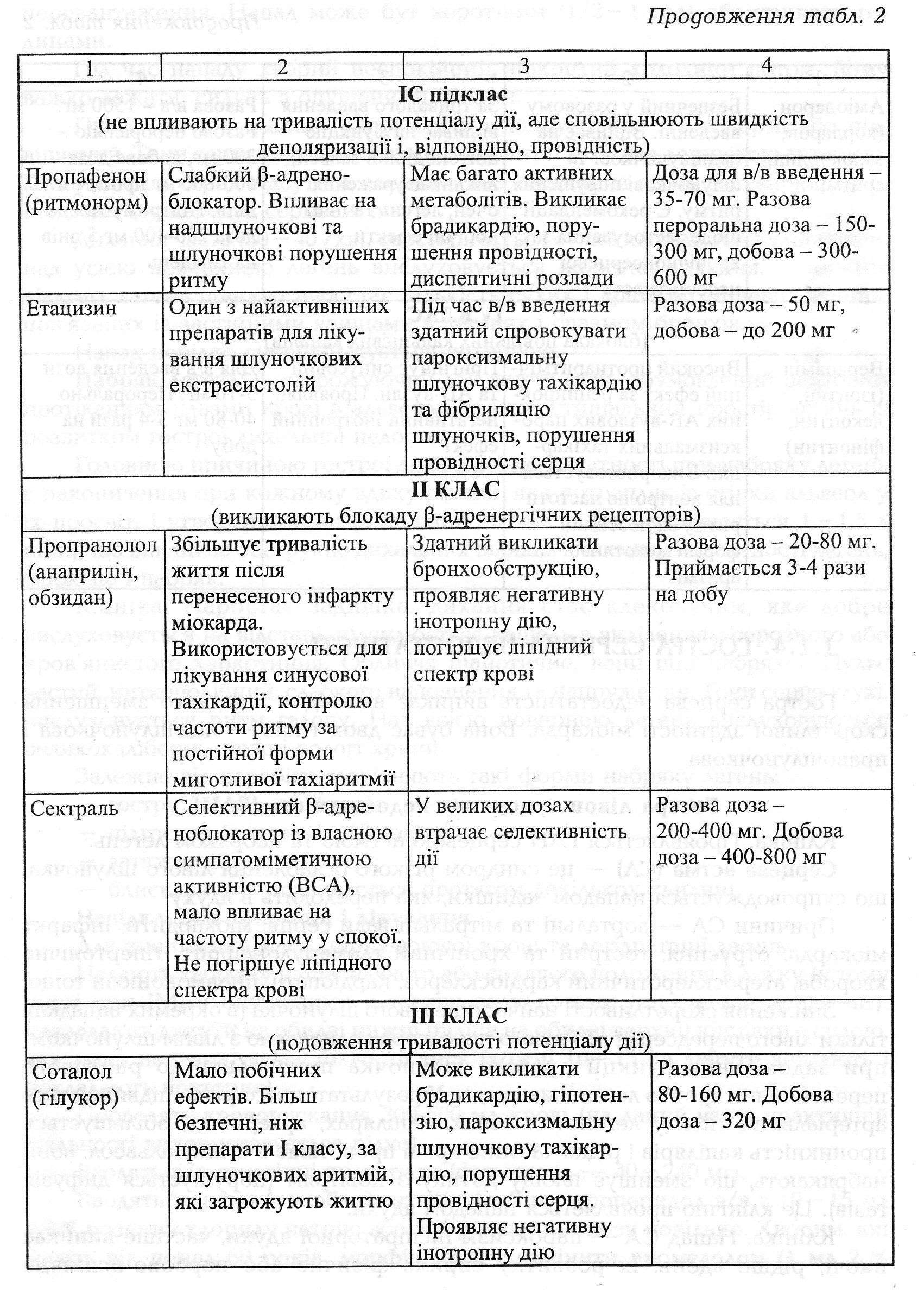
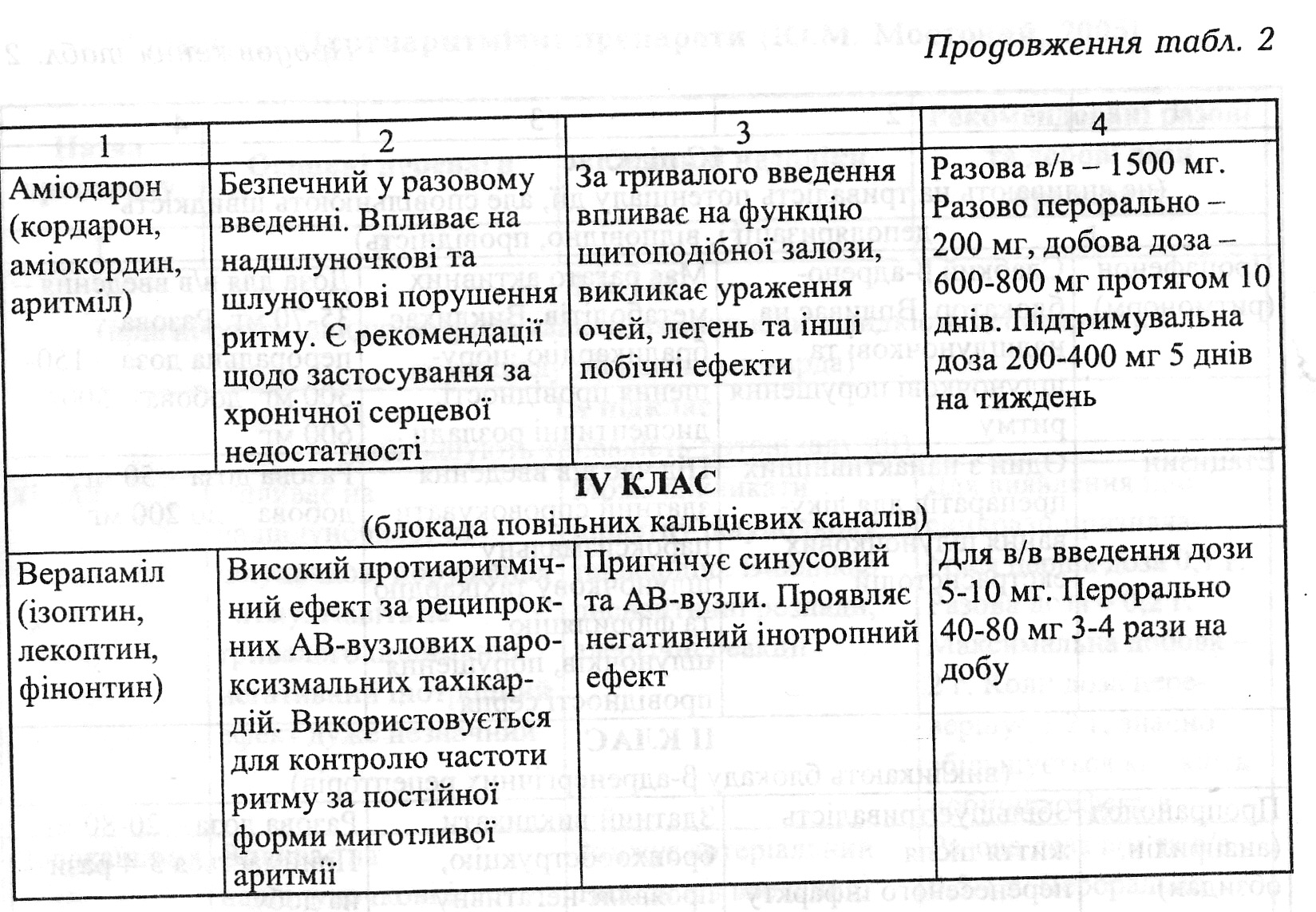
Невідкладна допомога i лікування. Необхідність надання невідкладної допомоги у хворих із СССВ виникає при наявності синдрому Морганьї - Едемса - СтоксаНеобхідність надання невідкладної допомоги у хворих із СССВ виникає при наявності синдрому Морганьї - Едемса - Стокса, а також коли ЧСС менше 40 за 1 хв. 1. Непрямий масаж серця. 2. Атропіну сульфат 0,1 % 0,5-1 мл в/в струминно (добова доза 4 мл). 3. Алупент 0,005 % 0,5-1 мл або ефедрин - 5 % 0,5 мл в 500 мл 0,9 % розчину натрію хлориду в/в зі швидкістю 10 -15 крапель за 1 хв. ЧСС підтримують на рівні 60 - 70 за 1 хв. Ізупрел 0,02 °/о 1 мл в 100 мл 5 % розчину глюкози в/в краплинно. Ізадрин 0,005 мг су6лінгвально, через кожні 3- 4 год. Якщо немае сутгевого ефекту від медикаментозної терапії, продовжуються напади втрати свідомості чи розвиваеться кардіогенний шок, то слід розпочати електричну стимуляцію серця. Для купірування тахікардій препаратами вибору є: а) аймалін (гілуритмал). 3вичайна доза 2,5 % 2 мл розчину в 10 мл 0,9 % хлориду натрію за 3-5 хв. Добова доза 6 мл. Ритмодан (ритмілен, дизопірамід). Ампули по 5 мл (50 мг) вводять 300 мг на 0,9 % розчині хлориду натрію в/в краплинно. На добу до 800 мг. Пропранолол (обзидан). Ампули по 1 та 5 мл 0,1 % розчин (1 та 5 мг). Вводять до 10 мг із швидкістю 1 мг за 1 хв. Дифенін - таблетки по 0,117, найменше пригнічуе СВ. Алапинін - таблетки по 0,025. Призначають по 1 таблетці кожні 6-8 год, під постійним ЕКГ контролем. Його вплив на функцію синусового вузла незначно виражений. Побічні дії цих препаратів частково подібні в здатності знижувати артеріальний тиск, погіршувати передсердно-шлуночкову i внутрішньо- шлуночкову провідність, їх введення при вихідних порушеннях провідності допустиме, але повинно бути обережним, сповільненим, під контролем ЕКГ (кардіоскопія). При гіпотонії їх поєднують із мезатоном 1% 0,2-0,5 мл; б) при лікуванні синдрому «брадитахікардії» (лікування брадикардії див. вище) протипоказані бета-адреноблокатори, новокаїнамід, серцеві глікозиди, а також ЕІТ через можливість розвитку асистолії. 3астосування хінідину, верапамілу, етмозину вимагає особливої обережності. Кожний антиаритмічний препарат має свої суттєві особливості, які вимагають при різних видах аритмій віддавати перевагу одним i обмежувати застосування інших. Підбір антиаритмічного препарату й оцінка його дії повинні проводитися в умовах, які дозволяють використовувати трансстравохідну стимуляцію передсердь; в) імплантація постійного електрокардіостимулятора (ПЕКС) показана при наявності різкої брадикардії, зумовленої, як правило, повною атріовентрикулярною блокадою, хоча 6 одного нападу Морганьї - Едемса - Стокса, хронічної недостатності кровообігу, а також при деяких формах тахікардії, які не піддаються медикаментозній терапії. Електрокардіостимулятор складається із джерела живлення, системи управління i електродів, які вживляють у міокард або проводять у порожнину шлуночка серця через вени грудей i шиї. Електрокардіостимулятор імплантують під шкіру живота або грудей. Після імплантації хворий повинен слідкувати за пульсом (його частота стає постійною в межах 60 - 80 ударів за 1 хв). Необхідно навчити хворого методиці самоконтролю стимуляції, яка зводиться до підрахунку частоти серцевих скорочень i частоти імпульсів стимулятора i зіставлення цих величин. Періодично перевіряють стан електрокардіостимулятора, при виснаженні джерела живлення його заміняють. Перлік основних протиаритмічних препаратів поданий у таблиці 2
Дата добавления: 2015-11-25 | Просмотры: 674 | Нарушение авторских прав |