|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Тромбоэмболия легочной артерииЧастота тромбоэмболии легочной артерии по клиническим и патологоана-томическим данным. Тромбоэмболия легочной артерии (ТЭЛА) — острое нарушение легочного кровообращения в результате обструкции легочных артерий тромбом. ТЭЛА остается одной из наиболее частых причин внезапной смерти больных. Она составляет 14—21 % послеоперационных осложнений и является причиной 10—23 % летальных исходов в ближайшем послеоперационном периоде [Кузин М.И., 1991]. У больных в возрасте до 40 лет после вмешательств, не связанных с большой травмой и не занимающих длительного времени, ТЭЛА встречается очень редко. При тех же операциях, выполненных у больных старше 40 лет, тромбоз и эмболия являются одними из основных факторов, ухудшающих результаты оперативного лечения. На долю людей пожилого и старческого возраста приходится от 53,8 до 75 % случаев эмболии с летальным исходом. Особенно значителен риск развития ТЭЛА при обширных вмешательствах на органах грудной и брюшной полости. После плановых операций это осложнение выявляют у 2 % больных с летальным исходом в каждом четвертом случае. При экстренных операциях у пожилых людей летальность достигает 7 %. По данным А.А.Баешко и соавт. (1999), при анализе протоколов вскрытий более 2500 больных с ТЭЛА прижизненно этот диагноз был установлен только в 24 % случаев. Клиническая картина тромбоза глубоких вен непосредственно до эмболии имела место лишь у 1/4 больных. В остальных случаях это осложнение развилось на фоне латентного течения тромбоза различной локализации. Массивное эмболическое поражение легочных артерий прижизненно не диагностируется клиницистами у 40—70 % больных. По данным В.С.Савельева (1999), массивную ТЭЛА обнаруживают в 7,1 % вскрытий умерших в урологическом, в 8,3 % — в хирургическом, в 11,2 % — в гинекологическом отделении. Это лишь видимая вершина "айсберга" венозных тромбоэмболи-ческих осложнений, которые в значительном числе случаев могут протекать бессимптомно, что характерно для поражения легочных артерий мелкого и среднего калибра. Необходимо различать первичный тромбоз и тромбоэмболию легочной артерии, однако во многих случаях даже на основании патологоанато-мических исследований не представляется возможным точно разделить эти две нозологические формы. Причинами развития первичного тромбоза легочной артерии обычно являются застой в малом круге кровообраще- ния, тяжелые заболевания легких и сердца, органические поражения легочной артерии и ее разветвлений. По данным В.С.Савельева и соавт. (1990), частота первичного тромбоза легочной артерии достигает 20 % среди всех тромботических поражений данной локализации. Первичный тромб имеет тенденцию к нарастанию против тока крови, подвергается организации с запустением части сосудистого русла и прогностически неблагоприятен. Тромбоз может возникнуть и после операций на легком в культе легочной артерии и даже на противоположной стороне. В отличие от эмболии тромбоз в системе легочной артерии развивается медленнее и чаще всего в условиях легочного застоя, клинически проявляясь более выраженным цианозом, а рентгенологически — деформацией одного из корней. Нарастающий тромбоз обычно приводит к формированию подострого или хронического легочного сердца. В подавляющем большинстве случаев (почти 90 %) эмбологенный тромбоз локализуется в системе нижней полой вены. По данным В.С.Савельева (1990), при массивной ТЭЛА ее источник в 1,5 раза чаще располагался в илиокавальном сегменте по сравнению с подколенно-бедренным (52 и 37 % соответственно). В 25 % случаев поражения илио-кавального сегмента тромбоз с подвздошных вен распространялся на нижнюю полую вену. Этим подтверждается то положение, что риск развития легочной эмболии связан с проксимальной локализацией фле-ботромбоза, при этом большинство эмболии обусловлены тромбами, образующимися выше коленного сустава. У больных с тяжелой кардиальной патологией (мерцательная аритмия, дилатационная кардиомиопатия) эм-болы могут образовываться в правых отделах сердца. У 0,2—0,4 % больных с ТЭЛА местом тромбообразования служит система верхней полой вены. В.С.Савельевым и соавт. разрабо- тана концепция эмбологенного венозного тромбоза. Эмболоопасными считают флотирующие (плавающие) тромбы, имеющие единственную точку фиксации в своем дистальном отделе. Остальная часть тромба не связана со стенками вены и расположена свободно в ее просвете. Эмбологен-ные тромбозы с локализацией в илео-кавальном сегменте являются причиной 80 % случаев массивной ТЭЛА. Классификация. В зависимости от локализации поражения различают: • тромбоэмболию ствола и главных ветвей легочной артерии (летальность при этом достигает 60—75 %); • тромбоэмболию долевых и сегментарных ветвей (летальность составляет 6 %); • тромбоэмболию мелких ветвей легочной артерии, которая чаще наблюдается с обеих сторон одновременно и практически никогда не приводит к смерти. По объему поражения легочного русла выделяют следующие формы: • массивную — эмболия ствола и главных ветвей легочной артерии; • субмассивную — эмболия долевых ветвей легочной артерии, при этом из газообмена выключается более 45 % сосудистого русла легких; • эмболию ветвей легочной артерии — при этом происходит суммарное уменьшение перфузии в объеме меньше 45 %. По клиническому течению заболевания выделяют 4 формы: ▲I — молниеносную, при которой смерть больного наступает внезапно в течение первых 10 мин и обусловлена острой асфиксией или остановкой сердца; ▲II — острую с внезапным началом в виде сильных болей за грудиной, затруднения дыхания и коллапса. Обычно смерть наступает в течение первых суток; ▲III — подострую, развивающуюся постепенно и проявляющуюся в виде инфаркта легкого. Исход зависит от основной причины заболевания;
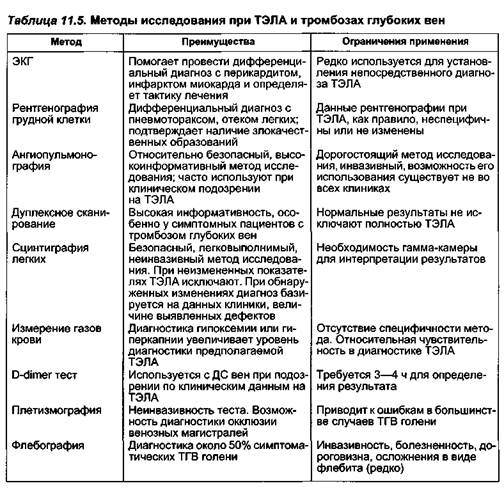
42* ▲ IV — хроническую форму, проявляющуюся симптомами сердечно-легочной недостаточности с их постепенным развитием. Клиническое проявление — инфаркты легкого. Причиной чаще являются тромбозы легочной артерии, а не тромбоэмболии. В зависимости от наличия или отсутствия причинной связи с фле-ботромбозом выделяют 3 варианта ТЭЛА: • появление клинических признаков периферического венозного тромбоза предшествует ТЭЛА (41 % больных); • симптомы периферического фле-ботромбоза манифестируют уже после клинического проявления ТЭЛА; такой вариант иногда называют "поздней ногой" (43 % больных); • латентное течение флеботромбо-за, явившегося причиной ТЭЛА, — "молчащая нога" (16 % больных). Клиническая картина. Симптоматика тромбоэмболии легочных артерий многообразна и зависит от объема и локализации поражения, степени тяжести общего состояния больного. Различают 5 синдромов, которыми может проявляться ТЭЛА: легочно-плевральный, кардиальный, абдоминальный, церебральный и почечный. Для эмболии ствола и крупных ветвей легочной артерии (особенно в первые часы заболевания) характерен кардиальный синдром: боли за грудиной, тахикардия и гипотония вплоть до коллапса, набухание шейных вен, положительный венный пульс, акцент II тона, систолический и диастолический шум над легочной артерией, шум трения перикарда. Эти явления обычно развиваются на фоне выраженной одышки (легочно-плевральный синдром). Несмотря на удушье, больные остаются в горизонтальном положении, не стремясь занять положение ортопноэ. Одышка является наиболее частым и постоянным симптомом ТЭЛА. Она может возникать в качестве реакции на уменьшение сердечного выброса и перфузии легких, а может носить и компенсаторный характер. Нередко одышка сопровождается цианозом. Сильные боли при ТЭЛА имеют коронарный или плевральный генез. Очень сильная коронарная боль может быть вызвана рефлекторным спазмом, перегрузкой и перерастяжением правого желудочка. Острые плевральные боли связаны с инфарктом легкого и усиливаются при кашле и глубоком вдохе; они чаще локализуются в задненижних отделах грудной клетки. Кашель с выделением кровянистой мокроты появляется обычно позже, при развитии инфаркта легкого. Разновидностью болевого приступа служит абдоминальный синдром, который характеризуется острой болью в правом подреберье, парезом кишечника, симптомами перитониз-ма. Причина абдоминального болевого синдрома — воспалительная реакция со стороны правой диафраг-мальной плевры. Церебральный синдром проявляется общемозговой симптоматикой (потеря сознания, гемиплегия, судороги). Почечный синдром включает секреторную анурию. Необходимо внимательно анализировать даже незначительные отклонения в течении послеоперационного периода, обращая внимание на возможные симптомы тромбоэмболии мелких ветвей легочной артерии, которая может скрываться под масками других заболеваний [Виноградов А. В., Новиков Ф.Е., 1979]: • повторные "пневмонии", часть из которых протекает как плевропневмония. Следует помнить, что при тромбоэмболии порядок появления клинической симптоматики иной — вначале боль, а спустя 1—2 дня начинается лихорадка; • сухие "плевриты", исчезающие через 2—3 дня, в то время как истинный плеврит длится 2—3 нед; • повторные "немотивированные" обмороки, коллапс, нередко сочетающиеся в ощущением нехватки воздуха, гипотонией, тахикардией; • атипичные приступы стенокардии", протекающие с затруднением дыхания, чувством страха и последующим повышением температуры тела; • появление "беспричинной лихорадки", не поддающейся действию антибиотиков и противовоспалительных средств; • "неожиданное" появление и прогрессивное нарастание клинической картины "легочного сердца", которое нельзя объяснить характером предшествующего заболевания или анамнезом. Диагностика. Методы исследования и их преимущества при тромбоэмболии легочной артерии представлены в табл. 11.5. Рентгенография органов грудной клетки в ряде случаев дает важную информацию, необходимую для проведения дифференциальной диагностики. Классическими признаками ТЭЛА считают расширение корня легкого и диффузное обеднение сосудистого рисунка, высокое стояние купола диафрагмы с ограничением его экскурсии, выпот в плевральной полости, ателектазы легкого, расширение тени сердца. Некоторые авторы отмечают такой симптом при ТЭЛА, как хаотичность легочного рисунка, чего не наблюдается при пневмониях. Достаточно надежными диагностическими признаками являются патологические тени, обусловленные
инфарктом легкого, а также наличие плеврального выпота. Большинство рентгенологических симптомов ТЭЛА появляется на 2—3-й сутки заболевания. Достаточно информативно определение парциального давления кислорода в артериальной крови. Значительное уменьшение оксигена-ции крови в легких и снижение р02 (ниже 70—80 мм рт.ст.) обусловлены артериовенозным шунтированием крови, бронхоспазмом и образованием микроателектазов. Ни один из этих методов не имеет самостоятельного значения и является лишь элементом диагностического комплекса. Методами, позволяющими не только распознать тромбоэмболию, но и определить размер и положение эмболов, являются ангио-пульмонография и перфузионное сканирование (сцинтиграфия) легких. При ангиопульмонографии получают контрастное изображение сосудов системы легочной артерии. Дефект наполнения или "ампутации" ветвей четко указывает на наличие и локализацию тромбоэмбола с зоной гиповаскуляризации дистальнее него. Этот метод позволяет достаточно точно диагностировать эмболию как ствола, так и крупных ветвей легочной артерии, хотя интерпретация изменений субсегментарных и более мелких бронхов затруднена. Ценность метода особенно высока при массивных формах ТЭЛА, когда решается вопрос об оперативном вмешательстве или катетерной тромболити-ческой терапии. При этом исследовании возможно определить давление в легочной артерии и полостях сердца, а для выявления источника эмболии — выполнить илиокавографию, получив точную и объективную информацию по всем диагностическим позициям. Гипертензия в малом круге кровообращения возникает при выключении не менее 25—50 % легочного русла. Систолическое давление в легочной артерии и правом желудочке при массивной эмболии повышено до 35—80 мм рт.ст. Метод перфузионного сканирования (сцинтиграфии легких) основан на введении в венозную систему коллоидного раствора белка (макроагрегаты альбумина), меченного радиоактивным изотопом, чаще всего 99mТс. При отсутствии тромбоэмболии препарат равномерно распределяется в сосудистом русле легких, что подтверждается гомогенной интенсивностью излучения над легкими. При ТЭЛА нарушение кровотока в том или ином регионе, обструкция даже мелких (диаметром менее 2 мм) ветвей легочной артерии приводят к нарушению перфузии, что регистрируется на сцинтиграмме в виде участка с резким снижением радиоактивности или появлением "немых" зон. При наличии пневмонии, опухоли легкого, ателектазов также обнаруживают перфузионные дефекты, что следует расценивать как ложнополо-жительный результат. Это является одним из недостатков метода, поэтому перед сканированием желательно выполнить пациенту рентгенографию грудной клетки с целью исключения заболеваний, которые могут обусловливать перфузионные дефекты. При отрицательных результатах сканирования ТЭЛА можно исключить. Повторное исследование для уточнения диагноза или контроля лечения не представляет опасности для больного ввиду малой дозы облучения. Определение артериально-альвео-лярного градиента р02 является методом косвенного распознавания ТЭЛА по разнице парциального давления кислорода в артериальной крови и альвеолярном воздухе. В норме этот градиент равен нулю или не превышает 2—5 мм рт.ст. В бассейне эмболии отсутствует диффузия углекислого газа, поэтому при вентиляции участков легкого процентное содержание и давление С02 в выдыхаемом воздухе снижаются, а в артериальной крови не меняются. Определение данного показателя позволяет не только подтвердить диагноз, но и приблизительно (±10 %) определить объем окклюзированного сосудистого русла. За счет перегрузки правых отделов сердца при тромбоэмболии легочной артерии отмечается повышение ЦВД. Ультразвуковое сканирование легких дает возможность диагностировать начальные признаки ишемии в субплевральных областях, соответствующих обтурированным сосудам, по изменению акустической плотности тканей. Использование ультразвука — один из самых точных методов ранней диагностики плеврального выпота при инфаркте легкого. С помощью УЗИ можно диагностировать острое и хроническое легочное сердце, обнаружить эмболы в правом предсердии, выявить сеп-тальный дефект и получить информацию о локализации, характере и протяженности тромботической окклюзии венозного русла нижних конечностей. Тромбоэмболия легочных артерий сопровождается изменениями ЭКГ: появляются зубец Q и отрицательный зубец Т в III отведении, несколько реже —выраженные зубцы S в I или I и II отведениях. У некоторых больных отмечается инверсия зубца T в правых, реже левых отведениях. В ранней стадии заболевания может развиться кратковременная или неполная блокада правой ножки пучка Гиса. Среди лабораторных показателей при ТЭЛА обнаруживают изменения в системе гемостаза. Отмечаются тенденция к гиперкоагуляции до развития ТЭЛА, компенсаторная активация противосвертывающей системы крови в остром периоде и склонность к гиперкоагуляции в подостром периоде. В анализах крови у большинства больных выявляют лейкоцитоз с палочкоядерным сдвигом, повышение СОЭ, относительную анемиза-цию, в анализах мочи — протеину-рию, реже микрогематурию. При наличии инфаркта легкого в мокроте находят сидерофаги. Дата добавления: 2015-02-06 | Просмотры: 1137 | Нарушение авторских прав |