|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
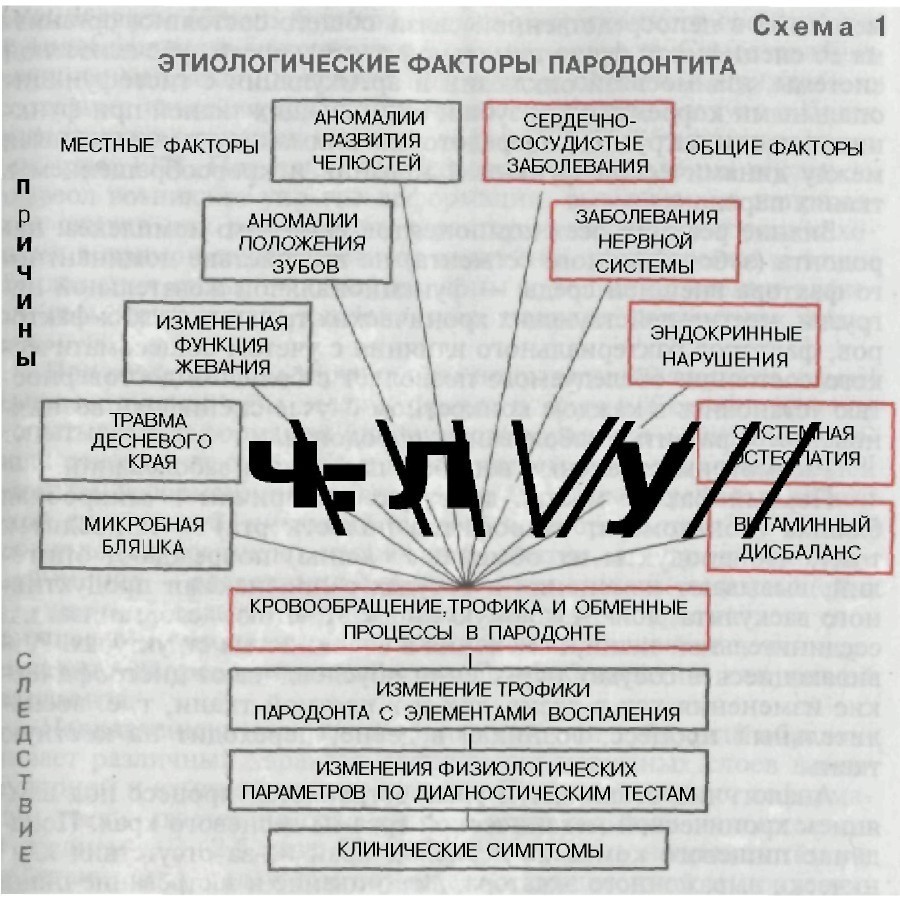
Хирургический методУдаление зубов как метод исправления деформаций приме- няют при второй форме феномена и значительном нарушении окклюзионной плоскости, значительной подвижности зубов, хронических околоверхушечных процессах, не поддающихся ле- чению. В случаях резкой гипертрофии альвеолярного отростка, когда рассмотренные методы не дали результата или не показаны, применяют не только удаление зубов, но и частичную резекцию альвеолярного отростка и бугра верхней челюсти. Уровень резек- ции определяется расположением верхнечелюстной (гайморовой) пазухи, поэтому перед операцией необходимо получить боковые рентгеновские снимки пазухи. Это позволит определить объем оперативного вмешательства. Глава 5 ЗАБОЛЕВАНИЯ ПАРОДОНТА Заболевания тканей пародонта наряду с кариесом являются основными массовыми поражениями зубочелюстной системы. Они имеют скрытое начало (по субъективным и объективно опреде- ляемым симптомам), хроническое течение с частыми обостре- ниями, трудно поддаются в начальных стадиях диагностике, а при развитии процесса — лечению. Эти заболевания вызывают зна- чительное снижение функциональных возможностей самой зубо- челюстной системы и существенно влияют на жизнедеятельность всего организма человека, его психоэмоциональное состояние и социальную активность. Снижение функциональных возожностей зубочелюстной системы при заболеваниях пародонта обусловле- но воспалительно-дистрофическими процессами в пародонте, сопровождающимися редукцией костной ткани челюстей и со временем, несмотря на активное лечение, ведущими к гибели части или всех зубов. Доказана зависимость заболеваемости па- родонта от общесоматических заболеваний. Решение вопросов диагностики (и ранней диагностики), спе- цифики лечения в каждом конкретном случае, разработка и ре- альное обоснование мер профилактики заболеваний пародонта важны не только для сохранения целостности зубных рядов, со- хранения и восстановления физиологической функции зубочелю- стной системы, но и для сохранения здоровья многомиллион- ного населения нашей страны. Учение о заболеваниях тканей пародонта — пародонтология как самостоятельная отрасль клинической стоматологии находится в настоящее время в стадии интенсивного развития. Пародонто- логия изучает функцию, морфологию и физиологию тканей па- родонта в норме и при различных патологических состояниях, а также отдельные болезни тканей пародонта, их этиологию, па- тогенез, клинические проявления, диагностику и лечение. Наибольшее распространение имеют следующие заболевания пародонта: гингивиты, пародонтиты, реже встречается пародон- тоз. В данном учебнике не приводятся анализ и разбор различных классификаций заболеваний пародонта и многих предложенных терминов, так как они приводятся в учебниках по терапевтичес- кой стоматологии. Кроме того, существование той или иной клас- сификации и соответствующей терминологии лишь характеризу- ет уровень развития стоматологии в тот или иной период, взгля- ды отдельных ученых, основанные на данных, полученных с помощью разработанных к тому времени методов исследования. Разногласия и разночтения полученных данных с сегодняшних позиций можно объяснить смешением понятий этиологии и па- тогенеза, отсутствием стройной системы диагностического про- цесса. В настоящее время выделяют две основные группы заболева- ний пародонта: 1) воспалительные заболевания пародонта — гингивит, па- родонтит (рис. 141); 2) дистрофические заболевания — парадонтоз (рис. 142). Воспалительные процессы в пародонте имеют значительное распространение, пародонтоз — редкое заболевание и составля- ет 2—3% от всех заболеваний пародонта. Систематизация заболеваний пародонта, данные о симптома- тике и генезе каждой нозологической формы пародонта позво- лили обосновать комплексный подход к обследованию и лече- нию больных, единую врачебную тактику последовательности проводимых лечебных мероприятий стоматологами различного профиля.
ГИНГИВИТЫ Гингивит — воспаление слизистой оболочки десны. Как и любое воспаление, гингивиты можно рассматривать как защит- но-приспособительную реакцию целостного организма на дей- ствие патогенного раздражителя, проявляющуюся на месте по- вреждения ткани изменением кровообращения, повышенной сосудистой проницаемостью, отеком, дистрофией или пролифе- рацией клеток. В соответствии с классификацией болезней пародонта, реко- мендованной XVI пленумом правления Всесоюзного научного общества стоматологов, в группу гингивитов включены следую- щие формы заболеваний маргинального пародонта: серозный (катаральный), гипертрофический (пролиферативный), некроти- ческий. Из перечисленных форм наибольшее распространение имеет серозный гингивит. В клинике ортопедической стоматологии встре- чается разновидность гингивита — папиллит — воспаление дес- невого межзубного сосочка. В данном разделе детально рассмотрены серозный (катараль- ный) и гипертрофический гингивит, одним из этиологических моментов которых являются аномалии развития зубочелюстной системы, врачебные, в том числе послеортопедические, вмеша- тельства.
Клиническая картина Заболевание проявляется воспалением десневого края, кото- рое может быть различным по степени и характеру. Процесс носит локализованный или генерализованный характер. В ряде случаев заболевание начинается остро, при этом больные отмечают по- явление зуда в деснах, болей при еде, кровоточивость десен, особенно при чистке зубов. Кровоточивость десен — характерный симптом гингивита. При хроническом гингивите, который начинается незаметно для больного, жалобы непостоянны и сводятся чаще всего к периодически возникающей или усиливающейся кровоточивос- ти десен, зуду в деснах. Часто процесс протекает бессимптомно. Эти субъективные ощущения свойственны и гипертрофичес- кому гингивиту, который развивается на основе серозного вос- паления. К этим симптомам присоединяются жалобы на ощуще- ние припухлости, изменение формы десны, иногда появление спонтанной кровоточивости десен, даже по ночам. Острый папиллит сопровождается резкими, подчас присту- пообразными, болями, иногда иррадиирующими в соседние зубы. Боли носят пульпитный характер, но уменьшаются при теплых полосканиях или беспричинно исчезают. Во время осмотра при остром процессе определяется резкая гиперемия десневого края, включая идесневой сосочек, отек этих участков. Вследствие воспалительной инфильтрации поверхность десен гладкая, натянута и становится похожей на апельсиновую корку. Отек маргинального края имитирует образование патоло- гического кармана, особенно в области десневого сосочка. Паль- пация, легкое прикосновение зондом вызывают кровоточивость. Цвет воспаленного участка десны ярко-красный, определя- ется четкая граница между непораженными участками. При хроническом гингивите усиливаются явления нарушения кровообращения и венозного застоя, что вызывает появление темно-красного или синюшного окрашивания пораженной зоны. Зондированием наличие патологических карманов не определя- ется. При наличии в полости рта зубных протезов клиническая картина сохраняет общую симптоматику, но имеет некоторую специфику, которая во многом зависит от качества протеза. При пользовании несъемными протезами гингивиты в области опор- ных зубов и тела протеза имеют более выраженное проявление, особенно если протезы изготовлены некачественно. В этих случа- ях гингивиты носят локализованный характер, совпадающий с местоположением протеза. Способствует развитию гингивита после протезирования и недостаточный гигиенический уход за несъем- ными протезами. Если больной пользуется съемными протезами — бюгельными или пластиночными, плохой гигиенический уход за ними может привести к развитию гингивита и стоматита (диф-
ференциальный диагноз см. далее). Явления гингивита в этих слу- чаях имеют более тяжелую форму в зонах травматического воз- действия протеза. На рентгенограммах при остром гингивите рисунок костной ткани нормальный. При длительном течении хронического сероз- ного и гипертрофического гингивита можно установить резорб- цию замыкательной пластинки межзубных перегородок. Смазывание десны раствором Люголя позволяет уточнить распространенность и частично степень воспалительного процес- са, так как препараты иода хорошо фиксируются гликогеном, содержание которого в десне увеличивается по мере нарастания воспалительных явлений. I В зависимости от л о к а л и з а ц и и воспаления в десне различают: 1) легкий гингивит — воспаление захватывает лишь часть десневого сосочка или маргинальный край; 2) гингивит средней тяжести — воспаление распространяется на часть альве- олярной десны; 3) тяжелый гингивит — воспалительный про- . цесс распространяется на всю альвеолярную десну. По распространенност и выделяют: 1) очаговый гингивит — поражена десна у одного или группы зубов; 2) диф- фузный — поражена десна у всех зубов одной или обеих челюс- .тей.
Этиология и патогенез Большая роль в возникновении заболевания принадлежит постоянному раздражению слизистой оболочки десны продукта- ми обмена (токсины) микробной бляшки мягкого зубного нале- та. Плохое гигиеническое состояние полости рта, особенно при наличии зубных протезов, считается одним из ведущих этиоло- гических факторов. К местным причинам относят под- и наддесневой зубной камень, край искусственной коронки (широкий или длинный), нависающие края пломб, вкладок, отсутствие межзубных контакт- ных пунктов, аномалии прикуса, положения зубов, аномалии формы зубов. Отсутствие межзубных контактов обусловливает постоянную травму десневого сосочка и как следствие травмы — воспалитель- ный процесс. Механическая травма десневого края возможна и при отсутствии анатомического экватора коронки зуба вследствие аномалийного развития или положения зуба. Скученность зубов, как правило, сопровождается гингивитом. Наклон зуба ведет к тому, что на стороне, противоположной наклону (рис. 143), эк- ватор (клинический) смещается к десневому краю или исчезает. Зная функциональное назначение экватора — отведение пище- вого комка от десневого края, становится понятным, почему изменение наклона коронковой части зуба обусловливает разви-
тие гингивита. Гингивиты возникают также при плохой модели- ровке искусственных коронок, на которых не воссоздан экватор, а следовательно, и контактный пункт. Неплотно охватывающие клиническую шейку зуба искусст- венные коронки, также как и удлиненный ее край, сдавливают маргинальный пародонт, где со временем развивается воспале- ние. Возникающий при воспалении отек тканей усугубляет трав- мирующее действие некачественной коронки. Край качественно изготовленной коронки из пластмассы, введенный в десневую бороздку, может вызвать гингивит, так как в ротовой полости, в десневой жидкости, пластмасса набухает и ее край увеличивает- ся и оказывает давление на слизистую оболочку. Если в первых двух случаях развивается чаще всего острый серозный гингивит, то в последнем случае — хронический. Применение спаянных коронок (рис. 144) и мостовидных протезов является источником травмы: ущемление десневого сосочка припоем, плотно подведенным к десневому краю искус- ственного зуба. Гингивит может возникнуть под влиянием неточно созданного края съемного протеза. При глубоком прикусе режущие края рез- цов, а иногда и бугорки клыков травмируют десневой край. Гингивит, развившийся при пользовании съемным протезом, характеризуется серозным или гипертрофическим воспалением. Серозное воспаление различной степени тяжести развивается при неточном воспроизведении рельефа слизистой оболочки альвео- лярного отростка на базисе съемного протеза. Это возможно в следующих случаях: 1) при использовании малопластичного сле- почного материала, который отдавливает (сдавливает) ткани маргинального пародонта; 2) при снятии слепка у пациента, уже имеющего гингивит; 3) в результате искажения рельефа конту- ров слизистой оболочки на базисе протеза во время его припа- совки — чрезмерное стачивание базиса по границам прилегания как к слизистой оболочке, так и к твердым тканям зубов. В пер- вом случае между базисом и слизистой оболочкой образуется пространство, которое за счет раздражения и своеобразной «под- сасывающей» силы ведет к гипертрофии слизистой оболочки. Во втором случае, когда край базиса протеза не опирается на твер-
дые ткани зуба и между ними образуется промежуток, последний также «подсасывает» слизистую оболочку протезного ложа — развивается гипертрофический гингивит; 4) при повреждении в процессе изготовления и применения гипсовой модели рельефа слизистой оболочки в области десневого края. Отмечено частое развитие локализованной формы гингивита при пришеечном кариесе, клиновидном дефекте, кариесе под искусственной коронкой или ее расцементировке. Гингивиты часто сопутствуют заболеваниям желудочно-кишеч- ного тракта, кроветворной системы; возникают они и при ин- токсикации солями свинца, висмута, ртути.
Диагноз и дифференциальный диагноз Диагноз ставят на основании клинической картины, степени характера и распространенности процесса. Внезапное появление симптомов, выявление из анамнеза предшествующих в ближай- шем перед обращением к врачу периоде инфекционных заболе- ваний, свидетельствуют об остром серозном гингивите. Наличие в анамнезе жалоб на периодически возникавшую кровоточивость, цианозы и застойные явления, особенно в десневых сосочках, краевой десне, — признаки обострения хронического гингивита. Острое начало на 2—3-й день после фиксации коронки, мосто- видного протеза, наложения пломбы с локализацией процесса в области опорных зубов выявляет причину заболевания. Если при этом процесс распространен и в области зубов, не подвергших- ся ортопедическим вмешательствам, дифференцировать травма- тический гингивит от острого гингивита другой этиологии, яв- ляющегося самостоятельной нозологической формой, затрудни- тельно. Нельзя исключать совпадения фиксации протеза с разви- тием гингивита различной этиологии. Следует также помнить, что фиксация в полости рта как несъемных, так и съемных протезов у больных с хроническим гингивитом, как правило, ведет к обо- стрению заболевания. Затруднения нередко возникают при решении вопроса, яв- ляется ли хронический гингивит у данного больного самостоя- тельной нозологической формой или одним из симптомов дру- гих заболеваний, в частности пародонтита, язвенной болезни, гастрита, диабета. Отек десны при тяжелой форме гингивита может имитиро- вать периодонтальный карман. Поэтому, для того чтобы диффе- ренцировать гингивит от пародонтита, необходимо провести рентгенологическое исследование. При гингивите изменений в костной ткани не определяется. В тяжелых случаях при предполо- жении наличия общесоматических заболеваний необходим зап- рос в районную поликлинику. Установление диагноза и этиологического момента очаговой
Рис. 145. Моменты обследова- ния положения края коронки при гингивите. а — удлиненный край коронки; б — расширенный край коронки. Рис. 146. Ортопедический метод лечения гингивита при неправиль- ном положении зуба. а — положение зуба; б — зоны препа- ровки; в — протез при небном положе- нии верхнего бокового резца.
формы гингивита, развившегося в результате отсутствия апрок- симальных контактов, аномалийного положения зуба, скученно- сти зубов, не представляет затруднений. Наличие зубного камня свидетельствует о хроническом процессе. При очаговом гингивите и наличии искусственных коронок необходимо выяснить и отдифференцировать всевозможные при- чины, обусловившие развитие заболевания. В первую очередь устанавливают правильность воссозданной анатомической формы и особенно наличие и выраженность эк- ватора. Затем с помощью зонда определяют точность прилегания края коронки к шейке зуба, глубину его погружения, наличие пришеечных кариозных полостей. При удлиненном крае коронки в зоне удлинения имеются валикообразные уплотнения десневого края, ложный десневой карман. Попытка достичь зондом края коронки безуспешна и вы- зывает резкую болезненность. Опрос больного позволяет устано- вить, что при припасовке коронки (коронок) ощущалась болез- ненность, которая повторилась при фиксации протеза на цемент. | При широкой коронке десневой край разрыхлен, зондом опре- деляется край коронки. При переводе зонда из вертикального положения в горизонтальное и продвижении его к зубу опреде- ляется расстояние больше, чем толщина коронки (рис. 145). Бо- левых ощущений, если коронка широкая, но не длинная, при припасовке не наблюдается. Явления воспаления после фиксации коронок возникают по истечении нескольких дней или даже не- дель. При наличии пришеечного кариеса под коронкой отечный десневой край можно отвести от коронки и увидеть ее край. Продвижение зонда и его перемещение позволяют определить величину полости.
Лечение Лечение гингивитов травматического происхождения должно быть комплексным. Ввиду разнообразия причин врачебная так- тика требует строгой индивидуализации. При неправильном по- ложении зуба (рис. 146, а), скученности зубов в результате ано- малийного развития челюсти в зависимости от возраста приме- ' няют ортодонтические методы лечения или различные виды ис- кусственных коронок. Ортодонтические методы по исправлению положения отдельных зубов (нерезко выраженная скученность зубов) эффективны в возрасте до 30 лет. Они показаны, если перемещение зубов не требует значительной перестройки протя- женности зубных дуг и окклюзионных соотношений по всему зубному ряду. Одновременно с ортодонтическими приемами про- водят медикаментозное лечение гингивита. При отсутствии мес- та в зубном ряду для перемещаемого зуба и у лиц старше 30 лет используют ортопедические аппараты. Перед изготовлением их необходимо провести терапевтическое лечение до полного сня- тия всех воспалительных явлений, в противном случае искусст- ' венная коронка после ее фиксации станет короткой, так как исчезнет отек тканей. При наклоне зубов, повороте вокруг оси эффективным сред- ством является искусственная коронка, которая восстанавливает не только эстетическую норму, но и правильное положение зуба в зубном ряду. Если зуб наклонен, следует изменить препаровку: со стороны наклона снимают больше здоровых тканей, чтобы не расширять окклюзионную поверхность (рис. 146, б). При небном положении зубов рекомендуется применять цель- нолитую конструкцию (рис. 146, в), состоящую из опорной ко- ронки на смещенный зуб и вестибулярно выдвинутой фасеточ- ной части, облицованной композитным составом или фарфором. При гингивите или папиллите, возникшем в результате трав- | мы десневого сосочка, показано применение литой вкладки или коронки с точным восстановлением межзубных контактов. Травматический гингивит, развившийся вследствие неправиль- но изготовленной коронки, лечат медикаментозно, но в первую очередь необходимо снять коронку или группу коронок, что по- зволит устранить причину. Перед повторным протезированием тщательно оценивают качество проведенной ранее препаровки и при необходимости вносят соответствующие коррективы. Наличие кариозного процесса в пришеечной области в зави- симости от протяженности полости требует изменения тактики комплексного лечения. При распространении полости на одной или двух поверхностях зуба, проникновении процесса под дес- невой край показано применение металлической вкладки или пломбирование полости амальгамой (использование пластмасс и даже композитов противопоказано). В случаях гипертрофического гингивита показано предварительное иссечение участка десны или его электрокоагуляция. Полость в зубе обязательно должна быть закрыта. К изготовлению вкладки и коронки приступают после полного снятия воспалительных явлений. Для точности опреде- ления рельефа и уровня погружения края коронки показано при- менение двухслойного слепка. Развитие циркулярного кариеса, некроза твердых тканей в результате расцементировки коронок служат показанием к депуль- пации зубов (вне зависимости от субъективных данных и пока- заний электроодонтодиагностики). После этого производят иссе- чение коронковой части, изготавливают культю со штифтом и искусственную коронку (культевая коронка по Копейкину). При упорном течении гингивита, не поддающегося медика- ментозной терапии, особенно в случаях неправильного положе- ния зуба или наличия пришеечного кариеса, прибегают к изго- товлению временных коронок. Край коронки в этих случаях це- лесообразно доводить до уровня десневого края. После излечения гингивита переходят на постоянную конструкцию. Травматический гингивит, развившийся в группе передних зубов, при глубоком прикусе лечат методом сошлифовки резцов, иногда и клыков на нижней челюсти. В тяжелых случаях допусти- мо депульпирование этих зубов с последующим сошлифовыва- нием (укорочением) коронковой части зуба. Сошлифовывание необходимо проводить таким образом, чтобы сохранить окклю- зионные контакты на группе передних зубов.
Профилактика К профилактическим мероприятиям, предупреждающим раз- витие гингивита травматического генеза, следует отнести: 1) свое- временное, в детском возрасте, лечение аномалий положения зубов и развития челюстей; 2) создание контактных пунктов при пломбировании кариозных полостей на контактных поверхнос- тях зуба. Лечение предпочтительнее проводить вкладками; 3) применение литых вкладок при лечении пришеечного карие- са, реже — композитных материалов (пломбы из пластмассы про- тивопоказаны); 4) строгий контроль качества искусственных ко- ронок: восстановление анатомической формы зуба (особенно ка- чество воссозданного экватора), длины и ширины пришеечной части коронки. В зубную бороздку можно вводить только метал- лический каркас коронки, облицовочный материал доводят до десневого края, без навесов над ним. В перспективе профилакти- ческое значение приобретает отказ от применения коронок из акриловой пластмассы, штампованных коронок, в том числе от коронок с облицовкой по Белкину. Для предупреждения повторных заболеваний маргинального пародонта после проведенного, естественно качественного, ор- педического этапа лечения важное значение придается гигие- не полости рта. Для профилактики развития гингивита при использовании съемных протезов получение слепков для изготовления протезов допустимо только после полного устранения воспаления в мар- гинальном пародонте. Не менее важным профилактическим ме- роприятием является применение бюгельных протезов вместо пластиночных, естественно, в соответствии с медицинскими показаниями. Если показаны пластиночные протезы, то точное соблюдение границ протеза, степени и уровня прилегания его к твердым тканям также является мерой профилактики гингивита.
ПАРОДОНТИТЫ Пародонтиты — собирательное понятие отдельных нозологи- ческих форм поражения зубочелюстной системы. Характеризуются хроническим или острым воспалительным процессом тканей пародонта и атрофией1 костной ткани альвеолярного отростка (альвеолярной части) челюсти. Клиническое проявление пародонтитов немногообразно, не- смотря на разнообразие причин, ведущих к данным заболевани- ям. Знание этих моментов безусловно важно, так как одним из основных методов лечения заболеваний на всех стадиях является ортопедический.
Клиническая картина В патологический процесс вовлекаются все ткани пародонта одного зуба, группы или всех зубов: десна, круговая связка зуба, ткани периодонта, костная ткань (компактное и губочное веще- ство), сосудистая система этих образований и пульпа зуба. В боль- шинстве случаев болезнь имеет хроническое течение, склонность к постепенному или быстрому прогрессированию, не претерпе- вает обратного развития, а лишь может быть стабилизирована благодаря значительным усилиям врачей-стоматологов всех про- филей, применения комплекса лечебных мероприятий и средств. При пародонтитах в тканях пародонта, зубах и зубных тканях развиваются характерные симптомы: 1) гингивиты; 2) наличие зубного камня и мягкого налета; 3) кровоточивость десны;
1 Атрофия — уменьшение массы и объема органа или ткани, со- провождающееся ослаблением или прекращением их функции. В основе атрофии лежат расстройства питания тканей. Атрофия кости развивает- ся вследствие нарушения физиологических соотношений между процес- сами новообразования и рассасывания и характеризуется истончением и исчезновением костных структур. 4) образование периодонтальных карманов; 5) гноетечение или выделение серозной жидкости из периодонтальных карманов; 6) визуально определяемая ретракция десневого края; 7) патоло- гическая подвижность зубов; 8) смещение зубов и образование в результате этого трем, диастем; повороты и наклоны зубов; 9) прогрессирующая резорбция1 костной ткани стенок альвеол; 10) образование преждевременных контактов на окклюзионной поверхности некоторых зубов в центральной, боковых правых, левых и передней окклюзиях в результате смещения некоторых зубов (рис. 147—149). Характер и степень этих нарушений — выраженность симп- томов — определяются: этиологическими факторами (их сочета- нием), длительностью заболеваний, состоянием зубных рядов (вид прикуса, наличие дефектов, патологической стираемое™ и др.), личной гигиеной полости рта, компенсаторными возможностя- ми организма и зубочелюстной системы. По течению различают острый и хронический пародонтит, хронический пародонтит в стадии обострения, а по проявлению — легкой, средней и тяжелой степени. По локализации процесса выделяют очаговый и диффузный. Острый очаговый пародонтит по клинической картине весьма схож с периодонтитом и начинается с самопроизвольных нерез- ких болей, кровоточивости десны, боли при жевании, подвиж- ности зуба. Как правило, в анамнезе заболеванию предшествова- ло врачебное вмешательство — пломбирование зубов, фиксация протезов, ортодонтическое лечение. Осмотр подтверждает нали- чие воспаления десны, кровоточивость, выделение гноя или се- розной жидкости из десневых карманов, которые образуются в основном вследствие отека тканей. На рентгенограмме — незна- чительное расширение периодонтальной щели, вокруг корня — диффузный очаг затемнения без нарушения контуров и структу- ры компактного и губчатого вещества, за исключением исчезно- вения замыкательной пластинки — твердой оболочки на неко- торых участках или по всему периметру. При хроническом пародонтите в анамнезе — кровоточивость и зуд десен, запах изо рта, неоднократные обращения к стомато- логу по поводу воспаления десен с перечислением процедур, которые давали временный эффект (различный по протяженно- сти у разных больных), затем явления воспаления возникали вновь, а иногда с большей интенсивностью. Выясняется, что часть зубов была удалена по причине их большой подвижности или
1 Резорбция — рассасывание некротических масс воспалительного экссудата при участии макрофагов путем всасывания веществ в крове- носные или лимфатические сосуды. В костной ткани резорбция также сопровождается всасыванием веществ измененной костной ткани, ме- таболитов в кровеносные сосуды.
Рис. 149. Изменение положения зубов при пародонтите.
зубы в процессе приема вязкой пищи беспричинно и безболез- ненно оказывались в пищевом комке. Важным показателем в анамнестических данных является факт отсутствия консультаций ортопеда-стоматолога даже после уда- ления по поводу патологической подвижности зуба или группы зубов. Данные анамнеза позволяют также установить, что боль- ной не обращался за советом и помощью к ортопеду-стоматоло- гу и этого совета он не получал от своего участкового врача-сто- матолога (терапевта). В других случаях развитие заболевания больные связывают именно с ортопедическим вмешательством, указывая на невоз- можность, затруднение жевания, отсутствие привыкания к про- тезам в течение длительного периода. Устанавливаемая при клиническом осмотре гиперемия десны (начиная от маргинального края до тотального воспаления всей десны, включая и переходную складку) — один из основных симптомов. Напомним, что в десне различают десневой край, десневой сосочек и альвеолярную часть. При пародонтите легкой степени к явлениям гиперемии присоединяется цианоз десневых сосочков и десневого края, при пародонтите средней тяжести цианоз захватывает часть альвеолярной десны, в тяжелой стадии И-3384 289 цианоз распространяется на всю альвеолярную десну. Индикато- ром распространенности и степени воспаления является проба Шиллера — Писарева. При осмотре десны иногда определяются у того или иного зуба свищевые ходы с гнойным отделяемым или зарубцевавшиеся свищевые ходы в виде белесоватых, округ- лых пятен. Выраженность воспалительного процесса при хроническом пародонтите может быть разнообразной у различных зубов. Усу- губляют степень воспаления следующие факторы, которые в ряде случаев являются этиологическими моментами развития забо- левания: отсутствие межзубных контактов, аномалийное по- ложение или форма зубов, некачественно изготовленные протезы. Пропорциональна степени воспаления степень патологичес- кой подвижности зубов. Последняя должна быть охарактеризова- на следующими параметрами: направлением и величиной откло- нения. При обследовании может быть установлено отклонение зуба в оральную, вестибулярную, медиальную и дистальную стороны, а также в вертикальном направлении. Величина отклонения из- меряется в миллиметрах и определяется с помощью приборов различной конструкции. В повседневной практике пользуются определением подвиж- ности по направлению, выделяя I степень — подвижность в го- ризонтальной плоскости в одном направлении, II степень — смещение в двух направлениях, III — смещение во всех четырех направлениях, IV — смещение в горизонтальной и вертикаль- ной плоскостях. Степень подвижности надо определять как до лечения, так и на его этапах. Обязательно сопоставление подвижности на момент обследования и после снятия воспалительных явлений, так как оставшаяся подвижность в комплексе с другими показателями является основой при выборе конструкции шинирующего лечеб- ного аппарата. Осматривая зубные ряды и определяя степень патологичес- кой подвижности, одновременно оценивают положение каждого зуба в зубной дуге. При пародонтитах возможно смещение зубов в вестибулярную, оральную стороны, в вертикальном направле- нии, повороты вокруг вертикальной оси. Как правило, это со- провождается появлением промежутков (см. рис. 21) между зуба- ми, наложением одного зуба на другой. При смещении группы передних зубов заметно изменение положения губ, соотношения уровня режущих краев с краем красной каймы. Такое смещение зубов относят к осложнениям пародонтитов и называют вторичными деформациями зубных рядов. Это обязывает провести дифференциальный диагноз от деформаций зубных дуг в результате аномалийного развития че- люстей. Важнейшим клиническим признаком пародонтита является наличие периодонтального1 кармана различной глубины. Появле- ние его обусловлено в первую очередь гибелью или частичным распадом связочного аппарата десны и периодонта. Углубление кармана происходит по мере нарастания патологических процес- сов в связочном аппарате периодонта, дистрофических и атро- фических процессов в костной ткани. Следовательно, по глубине периодонтального кармана можно судить о степени поражения связочного аппарата зубов и косвенно — об изменениях стенок альвеол. В процессе углубления патологического кармана значительная роль принадлежит и жевательному давлению. Именно этим мож- но объяснить тот факт, что большую глубину патологические карманы имеют у зубов, которые находятся в зоне концентра- ции жевательного давления. В связи с тем что в начальном периоде развития процесса воспаление в большей мере проявляется в области десневых со- сочков, карман определяется в первую очередь с контактных сторон зуба. Со временем процесс захватывает глубжележащие ткани и патологический карман углубляется. Разрушению связоч- ного аппарата зуба способствуют также деструктивные процессы во внутренней компактной пластинке и увеличивающаяся под- вижность зуба, которая как бы разрывает волокна. Поэтому в клинике при сохранении зубных рядов наблюдается более глубо- кий патологический карман не только с контактных сторон, но и со стороны, противоположной большему направлению движе- ния зуба. У зубов, граничащих с дефектом зубного ряда, наиболь- шая глубина кармана отмечается с контактной стороны. Учитывая, что степень атрофии пародонта и глубина перио- донтального кармана неравномерны, а знание состояния стенок альвеол, особенно с вестибулярной и язычной (небной) сторон, лежит в основе выбора конструкции шинирующих аппаратов, необходимо определять глубину кармана у четырех стенок каж- дого зуба: медиально-контактной, вестибулярной, дистально- контактной и оральной. Глубину кармана измеряют специальным зондом со шкалой или стоматологическим угловым зондом, на рабочую часть ко- торого надо нанести миллиметровые деления. С контактных сто- рон глубина и ширина периодонтального кармана могут быть определены по рентгеновскому снимку. Чтобы получить более точные размеры и точнее установить степень атрофии, с вести- булярной и язычной небной сторон вводят тонкие металличес- кие пластины или штифты и получают рентгеновский снимок.
1 Принято называть его патологическим десневым, зубодесневым, костным карманом. С нашей точки зрения, эти термины несколько не- точны, так как топографически указанный карман образуется не в дес- |не или костной ткани, а в периодонте. 11* 291 Зонд или штифт вводят в карман без усилий, при этом больной не должен ощущать боли. Для записи данных о глубине патологического кармана В. Ю. Курляндский предложил одонтопародонтограмму (рис. 150). В гра- фы этой схемы-чертежа вносят результаты измерений каждого зуба (наибольшая глубина кармана без указания стороны, где локализованы большие изменения). К глубине кармана прибав- ляют величину обнажения корней зубов («видимая атрофия»). В. Ю. Курляндский различает четыре степени атрофии. Степень атрофии пародонта и функциональная ценность зу- бов лежат в основе выбора метода лечения пародонтита. Паро- донтограмма приобретает особое значение при повторных обсле- дованиях, позволяя путем сопоставлений судить о динамике про- цесса и результатах лечения. Предложены и другие методы записи степени резорбции ко- стной ткани стенок альвеол (рис. 151). Данные зондирования в последующем сопоставляют с дан- ными рентгенологического исследования. У больных с очаговой локализованной формой пародонтита десневые карманы выявляются лишь у группы зубов, с генера- лизованной формой — у всех зубов. Пальпация с перемещением пальца от верхушки корня к пришеечной части позволяет обнаружить вьщеление из кармана серозной или гнойной жидкости. Расположив пальцы на симмет- ричных зубах, можно определить преждевременные окклюзион- ные контакты. Их оценку проводят визуально и с помощью ко- пировальной бумаги. Перед визуальной оценкой необходимо убе- диться, что не произошло снижения окклюзионной высоты и дистального смещения нижней челюсти. В первом случае, если смещения нет, окклюзионные контак- ты оценивают при медленных движениях нижней челюсти впе- ред, вправо и влево. Отмечают на диагностических моделях или записывают зоны зубов, на которых концентрируются контакты при движениях. Если смещение челюсти произошло, то перед оценкой окклюзионных контактов определяют правильное (ис- ходное) центральное соотношение челюстей с помощью воско- вых базисов с окклюзионными валиками (без фиксации соотно- шения с помощью восковых полосок). Введя их в рот, отмечают окклюзионные контакты. Полученные данные в последующем являются ориентиром для избирательной пришлифовки. Уточнение окклюзионных контактов можно провести с по- мощью окклюзиограмм и диагностических моделей. Окклюзиограмма — метод определения и анализа окклюзи- онных контактов, получаемых на тонких пластинках воска (мож- но использовать бюгельный воск) при смыкании зубных рядов. В норме при ортогнатическом прикусе на полоске воска опреде- ляется линейный контакт в области передних зубов и точечный —
в области боковых, но в этих участках сохраняется тончайший слой воска. При наличии чрезмерных контактов на том или ином участке в воске образуются отверстия (при отсутствии контактов в воске отпечатка не образуется). Наложив пластинку воска на диагностическую модель, с помощью карандаша можно точно перенести участки чрезмер- ных контактов на модели зубов и определить зоны сошлифовки (см. рис. 42, 43). При пародонтите на диагностических моделях можно уточнить характер окклюзионных соотношений со стороны собственно полости рта (соотношение небных и язычковых бугорков, рас- положение режущего края резцов и клыков нижней челюсти по отношению к слизистой оболочке альвеолярного отростка верх- ней челюсти). На диагностических моделях можно установить степень наклона зубов, наличие промежутков между ними, за- мерить степень смещения зубов в вертикальной плоскости. Наконец, на диагностической модели размечают конструктив- ные элементы лечебных аппаратов, предполагаемых для лечения пародонтитов. На этом этапе обязательно определение вида при- куса, так как вид смыкания зубных рядов существенно влияет на течение заболевания. Характерным в клинической картине пародонтитов является наличие над- и поддесневых отложений. Зубной камень обычно твердой консистенции. В запущенных случаях количество отложе- ний значительно, что препятствует правильному определению глубины десневого кармана. В этих случаях определение глубины кармана проводят после снятия зубных отложений. В период обострения заболевания в большинстве случаев на- блюдаются резкая гиперемия, значительный отек слизистой обо- лочки альвеолярного отростка, появление свищевых ходов, сви- детельствующих о развитии пародонтального абсцесса. В ряде случаев отмечается появление гипертрофированных участков сли- зистой оболочки десневого края. Возможно повышение темпера- туры тела. В период обострения увеличивается СОЭ, появляется лейкоцитоз. При рентгенологическом обследовании больных пародонти- том устанавливают степень резорбтивных изменений костной ткани альвеолярных отростков и деструктивных процессов пери- од онта в зависимости от стадии процесса и его локализации. В начальной стадии в межзубных перегородках можно не вы- явить никаких изменений. Иногда отмечается «просветление» их вершин — начальный процесс остеопороза, деструкция корти- кальной пластинки на вершине перегородки. В дальнейшем в этой области — увеличение петлистости губчатой кости, ичезновение вершин, расширение периодонтальной щели. Прогрессирование процесса ведет к постепенному исчезновению костной ткани перегородок на различном по отношению к корню уровню. Это позволяет, так же как и при методе зондирования, выделить
Рис. 151. Вариант графической записи степени резорбции костной ткани стенок альвеол.
четыре степени деструкции костной ткани: I степень — началь- ная, без исчезновения костной ткани по протяженности; II сте- пень — снижение высоты межзубных перегородок на '/4—'/3 длины корня; III степень — снижение высоты на х/2 длины корня; IV степень — резорбция межзубных перегородок на протяжении более половины длины корня. Параллельно росту резорбции ко- стной ткани увеличиваются явления остеопороза в сохраненных участках межзубных и межкорневых перегородок, расширяется периодонтальная щель. Характерно для пародонтита, что явления деструкции кост- ной ткани захватывают лишь альвеолярный отросток верхней челюсти или альвеолярную часть нижней челюсти. Структура костной ткани в других отделах не изменена. В зависимости от генеза (происхождение, развитие) заболе- вания деструктивные процессы костной ткани развиваются на от- дельных участках или на протяжении всего зубного ряда (очаго- вый — локализованный или диффузный — генерализованный парод онтит). Разработанные в последние годы методы панорамной рент- генографии и ортопантография дают лишь обзорное представле- ние об уровне деструктивных процессов. Внутриротовая рентге- нография позволяет получить более четкие данные о структуре костной ткани и более детально определить протекающие в ней процессы. Одним из симптомов, характеризующих тяжесть воспалитель- ного процесса при пародонтите, является изменение электровоз- будимости пульпы зубов, свидетельствующее о вовлечении в процесс сосудисто-нервного пучка. В начальной стадии пародон- тита в ряде случаев отмечается повышение электровозбудимости пульпы на 1,0—1,5 мкА; в дальнейшем наблюдается снижение возбудимости до 15—20 мкА; при значительной степени воспа-
ления и длительности про- цесса этот показатель состав- ляет 30—40 мкА. Воспалительный процесс обусловливает изменение рН слюны и периодонтальных арманов. Измерение рН в оликлинических условиях роводят с помощью индика- орной бумаги. Возможно за- кисление смешанной слю- ы и десневой жидкости (со- держимого периодонтального кармана) до рН 4,6—5,1. Имеются указания на возник- новение и рост электрическо- го потенциала периодонталь- ных карманов в пределах 20— 66 мВ. Эти данные важны не только для установления сте- ени воспалительной реак- ции, но и лежат в основе выбора материала, из которо- го будут изготовлены лечеб- ные аппараты. Одним из объективных признаков, указывающих на изменение сосудов и трофики тка- ней пародонта, является динамика кровообращения в пародонте как в периоде покоя, так и при функциональных нагрузках. Эти зменения, устанавливаемые методом реопародонтографии (см. ис. 64) с поперечным наложением электродов, заключаются в едующем: уменьшение кровенаполнения сосудов пародонта за счет повышения тонуса сосудов, снижение их эластичности за чет отека тканей периодонта, затруднение оттока крови (рис. 52), что соответствует явлениям воспаления с застойной гипе- ремией. Такой характер кровообращения нарушает трофику тка- ней, вызывает явления гипоксии. При функциональной пробе — жевательной нагрузке в еще большей степени уменьшается пуль- совое кровенаполнение за счет повышения сопротивления отто- ку, т. е. жевательное давление способствует развитию застойных явлений в пародонте, и гипоксии. После прекращения действия жевательной нагрузки восста-
новление кровотока до фоновых (измененных заболеванием) величин затягивается на длительный период (до 10—15 мин) и сопровождается усиленным притоком крови (реактивная гипере- мия) с затруднением оттока ее от органа. При хроническом пародонтите установлены нарушения не- рвно-рефлекторной регуляции функции жевания, которые про- являются искажением периодонтомускулярного рефлекса, увели- чением времени жевательного периода и количества жевательных движений, сокращением фазы биоэлектрической активности и увеличением фазы биоэлектрического покоя. При опросе о стороне жевания выясняется, что в большин- стве случаев обработка пищи проводится на стороне, где паро- донт имеет наименьшее поражение. Соответственно при пораже- нии передней группы зубов откусывание пищи проводится клы- ками и премолярами. Это свидетельствует о том, что при паро- донтите фактически нарушается попеременное подключение к жеванию правой и левой групп жевательных зубов и функцио- нальный центр фиксирован на определенной группе зубов, ко- торые подчас выполняют несвойственную им функцию. В период обострения заболевания больные часто вынуждены принимать только мягкую или жидкую пищу. По данным большинства клиницистов, общесоматические заболевания (диабет, язвенная болезнь и др.) определяют тяжесть течения пародонтита. При этом из анамнеза можно установить обострение пародонтита после обострения основного заболева- ния.
Этиология и патогенез Этиология пародонтитов разнообразна, а патогенез сложен и во многом зависит от характера действия доминантного фактора внешней среды — функциональной нагрузки, функции жевания. На сегодняшний день известны многие этиологические фак- торы, играющие роль в возникновении заболевания. Их разделя- ют на местные (экзогенные) и общие (эндогенные), отмечают возможности их сочетанного воздействия (схема 1). К местным, экзогенным, факторам относятся: 1) микробная бляшка; 2) хроничекая травма десневого края пищевым комком в результате: а) отсутствия межзубных контактов (кариес, непра- вильно изготовленная пломба, вкладка, коронка, исчезновение контактных пунктов в результате патологической стертости твер- дых тканей зубов, смещение зуба или его неправильное положе- ние; б) нарушения формы зуба или его положения в зубном ряду, обусловливающие исчезновение клинического экватора (анома- лии формы зуба, клиновидные дефекты, наклон и скученность зубов); 3) хроническая микротравма — перегрузка тканей паро- донта в результате: а) измененных функций жевания и глотания
вследствие потери части зубов, хронических заболеваний слизи- стой оболочки, заболеваний височно-нижнечелюстного сустава; б) кламмерами съемных протезов, консольными или некачествен- но изготовленными мостовидными протезами. К общим, эндогенным, факторам относят общесоматические заболевания, которые в своей основе содержат факторы, вызы- вающие нарушение гемодинамики как во всем организме, так и с топически функционально обусловленными гипо- и гипертен- зивными изменениями гемодинамики. Чтобы четко ориентироваться во врачебной тактике, следует после усвоения этиологических факторов разобраться и ответить на вопрос, почему под влиянием многих этиологических (эндо- генных и экзогенных) факторов патологический процесс в зу- бочелюстной системе реализуется как болезнь в однотипную вос- палительно-дистрофическую реакцию. В этом плане важно рассмотреть основы генеза заболевания при наличии основных перечисленных выше этиологических
моментов в непосредственной связи общего состояния организ- ма со спецификой функциональной деятельности зубочелюстной системы, взаимосвязи окклюзии и артикуляции с гистофункци- ональными корреляциями зуба и окружающих тканей при функ- циональных нагрузках, сосредоточив внимание на взаимосвязи между динамической функцией жевания и кровообращением в тканях пародонта. Знание реакций всех компонентов тканевого комплекса: па- родонта (зубочелюстного сегмента) на воздействие доминантно- го фактора внешней среды — функциональной жевательной на- грузки, местно-действующих хронических травматических факто- ров, факторов бактериального влияния с учетом общесоматичес- кого состояния обследуемого позволяет с большой достовернос- тью установить в каждом конкретном случае специфику возник- новения и развития заболевания пародонта. Рассмотрим отдельные вопросы патогенеза заболеваний. Первый фактор местно-действующих причин — микробная бляшка (конгломерат сапрофитов полости рта) — приводит к тому, что продукты их обмена (токсины) повреждают эпите- лий, вызывают изменения в сосудах с признаками продуктив- ного васкулита, лейкоцитарную инфильтрацию, дезорганизацию соединительной ткани, изменения в волокнистых структурах. Раз- вивающиеся в сосудах нарушения обусловливают дистрофичес- кие изменения как в десне, так и в костной ткани, т. е. воспа- лительный процесс, возникая в десне, переходит на костную ткань. Аналогично возникает и распространяется процесс под вли- янием хронической механической травмы десневого края. Попа- дание пищевого комка на десневой край из-за отсутствия кли- нически выраженного экватора, вклинивание и застревание пищи в межзубных промежутках, постоянное раздражение десневого края неправильно изготовленной пломбой (вкладкой), краем некачественных протезов вызывают воспаление в участке трав- мы, которое распространяется в подлежащие ткани, на весь мар- гинальный пародонт. Дальнейшее повреждение воспаленного уча- стка пищевым комком усугубляет процесс. Распространяющееся на кость воспаление вызывает ее рассасывание. Развитие воспалительного процесса под влиянием изменен- ной ф у н к ц и о н а л ь н о й н а г р у з к и начинается с функциональных изменений в сосудах периодонта с переходом через внутрикостные сосуды на ткани десны, т. е. в отличие от первых двух факторов воспаление развивается изнутри. Чтобы понять механизм развития заболеваний, опишем гис- тофункциональные корреляции зуба и окружающих тканей, уточ- ним биомеханику пародонта при воздействии на зубы доминан- тного фактора внешней среды — жевательной нагрузки. Тензометрическими исследованиями установлено, что в про- цессе жевания костная ткань челюстей находится под двойным воздействием общего функционально-напряженного состояния и функционального напряжения в стенках альвеол. Сопоставление величин напряжений в зоне нагрузки и общего напряженного состояния альвеолярной части челюсти свидетельствует о более значительном влиянии местных деформаций на ткани пародонта (см. рис. 137). Под влиянием жевательного давления в стенках альвеол возникают упругие деформации, вызывающие напряже- ния сжатия или растяжения, характер и степень которых нахо- дятся в прямой зависимости от величины, направления и точки приложения силы, топографии, зоны и толщины стенки альве- ол, геометрии и угла наклона зуба, наличия контактных пунк- тов. Под воздействием вертикально направленной силы на верти- кально стоящие зубы вестибулярные и язычные стенки альвеол испытывают деформации одинакового характера — сжатие в слу- чаях совпадения осей зуба и действующей силы при наибольшей степени деформации в средней зоне альвеолы. При воздействии этой силы на зуб, имеющий наклон, на стороне наклона в стен- ке альвеолы возникает напряжение сжатия, а в противополож- ной стенке — растяжения с увеличением степени деформации в пришеечной области. Данный факт обязывает пересмотреть сло- жившееся в ортопедической стоматологии положение, что вер- тикально направленные силы наиболее безвредны для тканей пародонта. Направленная под углом к длинной оси зуба сила обуслов- ливает различный характер напряжения наружных слоев вести- булярной и язычной стенок альвеол. При этом степень деформа- ции увеличивается по сравнению с вертикальным напряжением в среднем в 2—2,5 раза. Наибольшая степень напряжений при действии силы под углом возникает в пришеечной и приверху- шечной зонах. Отмечен факт повышенной деформации стенок альвеол у зубов, граничащих с дефектом зубного ряда, что сви- детельствует о важной роли контактных пунктов на контактных поверхностях зубов в перераспределении нагрузки. Изменение линейных размеров деформированных участков стенок альвеол при вертикальных нагрузках силой в 5 кг в обла- сти жевательных зубов составляет 0,45—0,5 мкм, а у передних — 1—1,5 мкм. При воздействии силы под углом изменение разме- ров превышает 2 мкм. Следовательно, при нагрузке внутрикост- ные сосуды значительно изменяют свой просвет и могут пере- жиматься. Данные о повышенной упругой деформации в пришеечной области стенок альвеол под воздействием углового компонента жевательного давления диктуют необходимость учета этого мо- мента в трактовке патологических изменений в тканях пародон- та и пересмотра рекомендаций по выбору методов лечения, ос- нованных только на учете воздействия вертикальных сил жева- тельного давления.
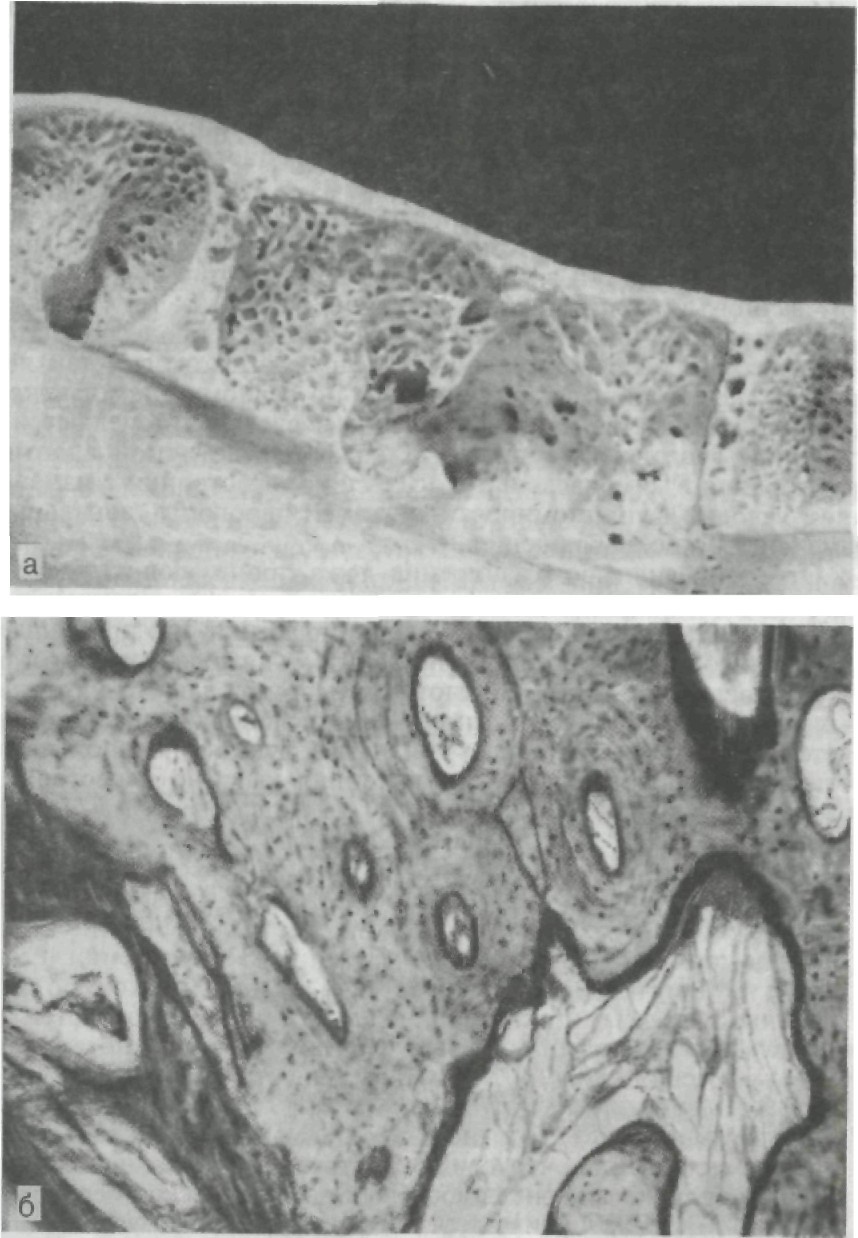
При резорбции костной ткани дистрофический процесс ве- дет к увеличению степени деформации оставшихся участков па- родонта и концентрации наибольшего напряжения в области края альвеолы при всех направлениях жевательной силы. При резорбции стенок альвеол на половину длины напряже- ние увеличивается в среднем в 2—2,8 раза, а у зубов, имеющих наклон, — в 2,7—7 раз в зависимости от степени наклона. Макро-, микроскопическое исследования костной ткани аль- веолярной части нижней челюсти в норме позволяют констати- ровать взаимосвязь строения этого участка челюсти с дифферен- цированной функцией функционально-ориентированных групп зубов. Именно характером и направлением действующих сил можно объяснить топографию компактного и губчатого вещества с преобладанием компактного слоя в вестибулярных и язычных стенках альвеол. Тонкий слой внутренней компактной пластинки в области верхушки корня в сочетании с изогнутостью балок губчатого вещества, истончение компактного вещества у края альвеолы, наличие большого количества перфорационных отверстий на внутренней поверхности в пришеечных и приверхушечных зонах (рис. 153) и более интенсивный процесс физиологической пере- стройки в этих же участках топографически связаны с зонами наибольшего пространственного смещения зубов. Зонам повышен- ной функциональной нагрузки соответствует расположение оп- позиционных линий склеивания, ритмичность костеобразователь-
Рис. 153. Продольный распил нижней челюсти (а) и рентгенограммы срезов зубочелюстных сегментов (б). ного процесса в стенках альвеол. На вестибулооральных срезах выявлено преимущественное расположение в верхней трети длины стенок альвеол поперечно срезанных остеонов, в средней части к ним присоединяются продольно или косо срезанные остеоны (косые остеоны, по А. Л. Шабадашу и А. И. Дойникову). Количе- ство продольных срезанных остеонов возрастает к приверхушеч- ной зоне. Отсутствие однонаправленности хода остеонов является до- казательством сложного комплекса развивающихся деформаций этого участка челюсти в процессе разжевывания пищи. Наличие компактного строения вестибулярных и оральных стенок альве- ол позволяет по-новому подойти к пониманию процессов пато- логической перестройки пародонта при пародонтите, так как процесс перестройки кости протекает по-разному в компактном и губчатом веществе. Гистологические исследования челюстей с явлением очагового пародонтита на фоне частичной адентии подтвердили взаимосвязь патологической перестройки с измене- нием условий функционирования тканей пародонта, зональным изменением кровообращения. Отмечено видимое расширение ложа проникающих сосудов и диаметра каналов остеона (гаверсовых каналов), истончение и исчезновение внутренней кортикальной пластики, что превращает компактную костную ткань стенок альвеол в своеобразную «губ- чатую» кость (рис. 154). Спонгиотизация стенок альвеол у отдель- ных зубов, находящихся в измененных условиях, очевидно, яв- ляется одним из характерных признаков функциональной пато- логической перестройки. Установленная картина перестройки компактного слоя путем частичного или полного рассасывания костного вещества остеонов аналогична описанной в общей па- тологии Т. П. Виноградовой (1971). Процесс перестройки разли- чен на разных уровнях стенок альвеол. По верхнему краю стенки альвеолы образуется дефект костной пластинки, заполненный грануляционной тканью с остеокластами; сам край стенки пред- ставлен грубопучковой костью. Ниже — компактная кость с рас- ширенными каналами остеонов, число которых уменьшается по направлению к основанию альвеолы. На внутренней поверхнос- ти стенок расширенных каналов определяются пазухи и участки гладкой резорбции. Одновременно в наружных слоях остеона имеется обычная пластиночная кость с тонкими, извилистыми линиями склеивания, что свидетельствует о проходивших про- цессах перестройки. В зоне наибольшей патологической перестрой- ки каналы остеонов сливаются между собой, образуя большие полости, стенки которой имеют неровные контуры с участками гладкой резорбции. Расширенные просветы каналов соединены между собой костными мостиками. В нижележащих участках встре- чаются остеоны с сохраненным пластинчатым строением и ин- тенсивно окрашенными ровными линиями склеивания, что сви- детельствует о параллельно идущем костеобразовательном процессе.
ЗОВ
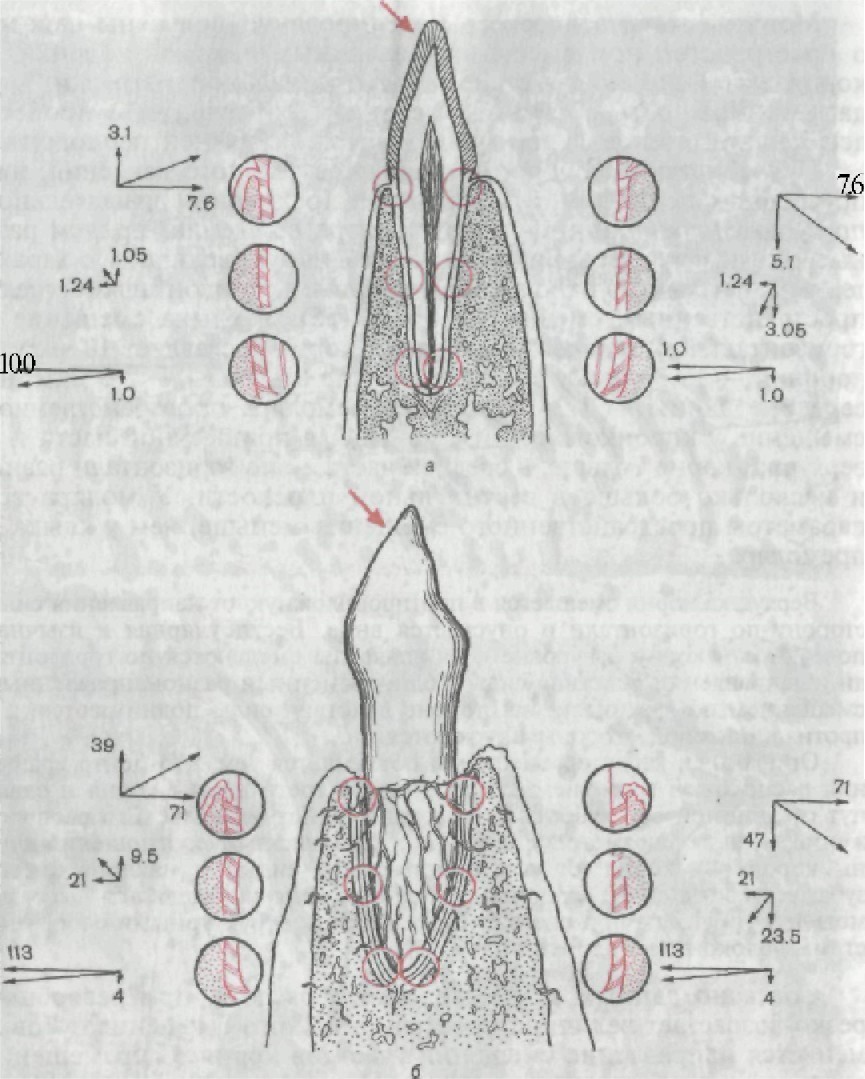
Рис. 154. Очаговый пародонтит. а — спонгиотизация компактной костной ткани стенок альвеол вследствие рас- ширения сосудистых каналов. Вид альвеол сверху; б — костные структуры сте- нок альвеол в зоне функциональной патологической перестройки. Микрофото. Х80. Методом математического моделирования получены данные о пространственном смещении различных участков коронки и корня зубов под воздействием функциональной нагрузки, что дало возможность объяснить механизм вовлечения в процесс деформации стенок лунок зубов и реакцию тканей периодонта. При действии субпороговых сил жевательного давления, на- правленных под углом, зуб совершает трехмерное вращательно- поступательное движение вокруг центра вращения, причем раз- ные его участки перемещаются на различную величину с харак- терным и малым по отношению к ширине периодонтальнои щели пространственным смещением (рис. 155). У клыка смещение в горизонтальной плоскости верхушки корня составляет 10 мкм, у коронки — 19,3 мкм, у корня на уровне альвеолы — 7,6 мкм, на середине длины — 1,24 мкм. Для премоляра пространственное смещение у коронковой части меньше, в пришеечной части и у верхушки корня больше, в средней части — по горизонтали равны и несколько больше в вертикальной плоскости. У моляра все параметры пространственного смещения меньше, чем у клыка и премоляра. Верхушка корня смещается в противоположную от направления силы сторону по горизонтали и опускается вниз. Вестибулярная и язычная поверхности корня на уровне края альвеолы смещаются по горизонта- ли в направлении действия силы с одновременным разнонаправленным смещением по вертикали: на стороне действия силы поднимаются, а с противоположной стороны опускаются. Описанный характер смещения объясняется тем, что центр враще- ния расположен в верхнем отделе средней трети длины корня и сдви- нут от длинной оси зубов в направлении действия силы. Его располо- жение, а также параметры смещения зуба зависят от соотношения дли- ны коронки и корня, от угла приложенной силы, от наклона самого зуба, величины силы. Степень смещения корня определяется высоким модулем упругости при растяжении и сжатии, структурными особенно- стями волокон периодонта. Согласно данным математического расчета, при резорбции резко возрастает величина пространственного смещения зубов и меняется направление смещения участков корня с перемещени- ем центра вращения по направлению к верхушке корня. При резорбции II степени на уровне образовавшегося края альвеолы смещение корня по горизонтали увеличивается по сравнению с нормой в 57 раз, верхушки корня — в 11,3 раза (см. рис. 155, б). Резорбция обусловливает увеличение степени деформации и изменение зон сжатия и растяжения тканей периодонта, а сле- довательно, и большее нарушение кровообращения в пародонте. Ухудшение кровообращения происходит за счет большей дефор- мации в зоне вхождения зубной артерии и ее ветвления и в зо- нах повышенного давления на уровне края альвеолы. Связочный аппарат корневого периодонта составлен из мно- жества объемных структурных единиц — основных пучков кол-
Рис. 155. Пространственное смещение клыка нижней челюсти под дей- ствием жевательного давления при непораженном пародонте (а) и при резорбции стенок альвеол наполовину (б).
лагеновых волокон. Каждый основной пучок отделен от других пучков, расположенных радом, выше или ниже, сосудами, кле- точными элементами и межклеточным веществом. Каждый из основных пучков состоит из расположенных на различных уров- нях радиально и тангенциально ориентированных плотно упако- ванных волокнистых пучков. Эти плотные пучки соединены между собой от участка к участку фибриллярными анастомозами, име-
ющими различную направленность в вертикальной и горизонталь- ной плоскостях. Характерным для ориентации волокон является образование ромбовидных пространств в плотных пучках при подходе их к цементу корня. Анастомозы наблюдаются во всех группах зубов в зонах наи- большего смещения корня, т. е. в пришеечной и приверхушеч- ной областям. Как плотные пучки, так и анастомозы не имеют перерыва по всей длине. Длина основных пучков зависит от ширины периодонтальной щели и угла наклона коллагеновых волокон. Наименьшую длину имеют горизонтальные волокна маргинальной части, в месте сужения периодонтальной щели, и наибольшую — у верхушки корня. Таким образом, где большее смещение зуба, там длиннее волокно. Исключение составляют горизонтально расположенные волокна у края альвеолы на стороне растяжения. Эти участки периодонта считают зоной наибольшей физиологической дефор- мации. При силе, действующей вдоль длинной оси зуба, корень равномерно смещается в глубь альвеолы. При этом все наклонно в вертикальной плоскости расположенные волокна подвергают- ся растяжению, причем большому — наиболее короткие, распо- ложенные в зоне сужения периодонтальной щели. Реакция волокон периодонта при растяжении состоит из двух фаз: первая фаза — выпрямление волокон и сближение сторон ромбовидных сплетений, вторая — растяжение волокон и дефор- мация стенки альвеолы. Первая фаза обусловливает возможность физиологической подвижности зуба при незначительных силах дав- ления, вторая — соответствует функциональной физиологической подвижности, возникающей в процессе жевательной нагрузки. Функциональное назначение волокон периодонта — демп - ф и р о в а н и е 1 смещения корня зуба, амортизация давления на сосуды и передача этого давления на костную ткань. Анастомозы следует отнести к резервным волокнам, подклю- чающимся к демпфированию смещения при повышении сил жевательного давления. Немалую роль в уменьшении простран- ственного смещения зуба играют волокна, расположенные в зо- нах сдавления, так как они обладают высокими показателями прочности не только на растяжение, но и на сжатие. Одновременно с деструкцией костной ткани при пародонти- те отмечено нарушение волоконного аппарата периодонта на большем протяжении, чем участок резорбированной кости, что обусловливает образование периодонтального кармана различной глубины. На дне этого кармана и в нижележащих зонах выявле- ны участки с как бы отрезанными от кости коллагеновыми во- локнами.
От слова «демпфер» — приспособление для уменьшения колеба- ния, амортизация — смягчение действия толчков, ударов.
Дата добавления: 2015-12-16 | Просмотры: 960 | Нарушение авторских прав |
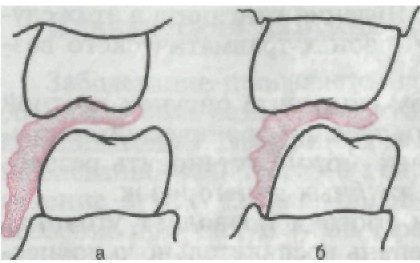 Рис. 143. Направление смещения пищевого комка при хорошо выра- женном клиническом экваторе ко- ронки зуба (а) и при его отсутствии (б), приводящее к травме деснево- го края.
Рис. 143. Направление смещения пищевого комка при хорошо выра- женном клиническом экваторе ко- ронки зуба (а) и при его отсутствии (б), приводящее к травме деснево- го края.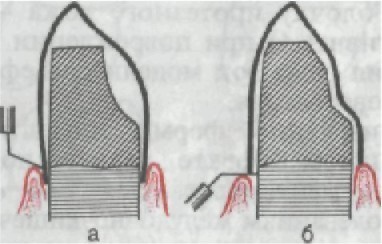
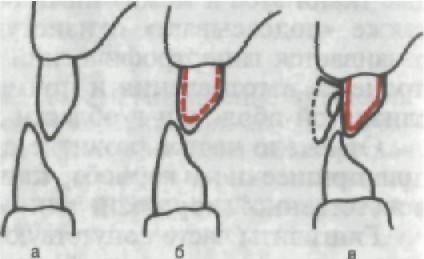

 Рис. 147. Образование перио- донтального кармана и выделе- ние гнойного отделяемого из него.
Рис. 147. Образование перио- донтального кармана и выделе- ние гнойного отделяемого из него.
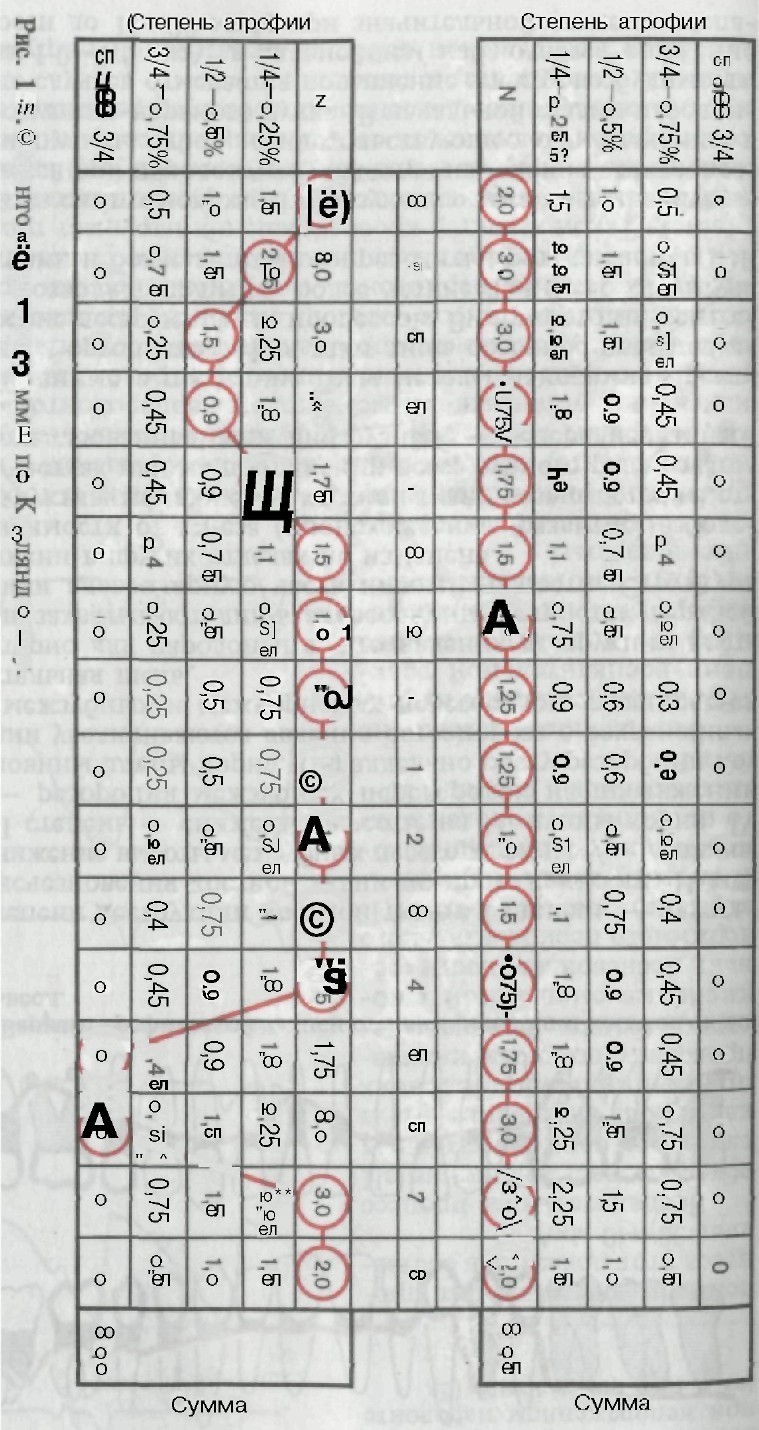
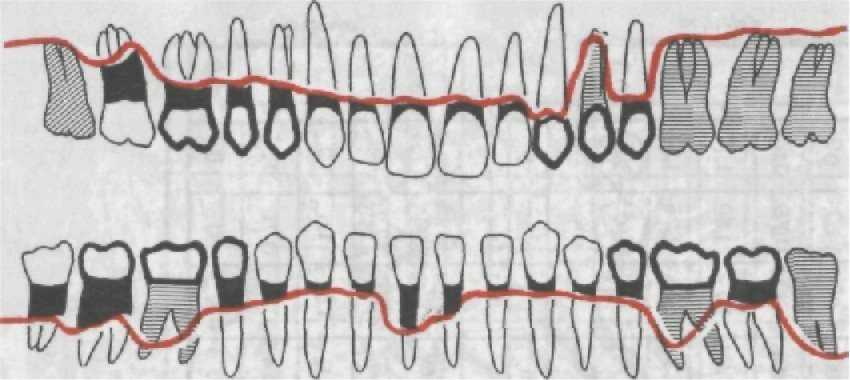
 рис. 152. Реопародонтограммы при непораженном пародонте (а) и при пародонтите (б).
рис. 152. Реопародонтограммы при непораженном пародонте (а) и при пародонтите (б).