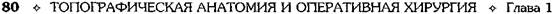|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Футлярная анестезия
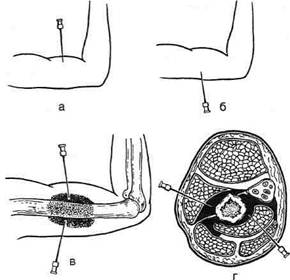
А.В. Вишневским разработаны методы футлярной новокаиновой блокады конечностей как основы для последующего обезболивания при операциях на них, которую проводят послойно по ходу проводимого разреза методом ползучего инфильтрата. Футлярная новокаи-новая блокада конечностей является также эффективным методом профилактики и лечения травматического шока при повреждениях конечностей в мирное и военное время, а также при массовых поражениях во время стихийных бедствий и катастроф. Техника футлярной новокаиновой блокады различается в зависимости от строения соответствующей области (плечо, предплечье, бедро или голень). • Футлярную блокаду плеча выполняют из двух точек: новокаин вводят в футляры сгибателей на передней поверхности плеча и в футляры разгибателей на задней поверхности (по 100—120 мл 0,25% раствора). При согнутом в локтевом суставе предплечье на передней поверхности плеча в средней его трети в стороне от прохождения сосудисто-нервного пучка тонкой иглой вводят раствор анестетика до появления «лимонной корочки». Затем, введя в эту область длинную иглу, продвигают её через двуглавую мышцу плеча до кости и наполняют новокаином передний мышечный футляр, образуя тугой инфильтрат. Потом вводят раствор новокаина в зад-
Рис. 1-99. Футлярная новокаиновая блокада плеча по Вишневскому, а — введение новокаина в передней мышечный футляр плеча, б —введение новокаина в задний мышечный футляр плеча, в — схема распространения новокаина на плече (продольный срез), г — схема распространения новокаина на плече (поперечный срез). ний мышечный футляр через трёхглавую мышцу плеча (рис. 1-99). • Футлярную блокаду предплечья осуществляют также из двух точек. В средней трети по передней и задней поверхностям предплечья соответственно в передние и задние футляры мышц вводят по 60—80 мл 0,25% раствора новокаина. • Футлярную блокаду бедра осуществляют из одной точки. Через «лимонную корочку», образованную на наружной поверхности бедра, вводят длинную иглу до кости, движению иглы предпосылают струю новокаина. Дойдя до кости и несколько оттянув иглу назад, вводят 150—180 мл 0,25% раствора новокаина. Количество препарата зависит от конституции больного и уровня предстоящей операции. • Футлярную блокаду голени проводят в Местная анестезия при ампутации конечности. При всех видах ампутаций конечностей (циркулярных или с образованием кожно-мы-шечного лоскута) выше места ампутации производят футлярную новокаиновую блокаду, а ниже места блокады накладывают жгут. Затем
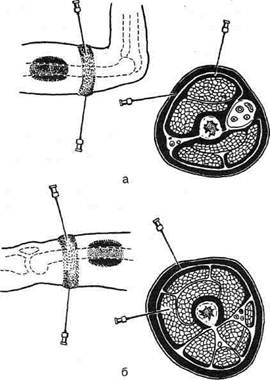
выполняют анестезию кожи с образованием «лимонной корочки» по линии намеченного разреза и инфильтрацию подкожной жировой клетчатки. После рассечения кожи и подкожной жировой клетчатки проводят тугую под-апоневротическую инфильтрацию мышечных слоев до кости (рис. 1-100). При ампутации на разных уровнях верхних и нижних конечностей используют, естественно, различное количество анестетика, причём тем большее, чем выше уровень ампутации. А.В. Вишневский отмечал, что, например, при высокой ампутации бедра может потребоваться до 500 мл раствора новокаина. Перед пересечением нервных стволов эндоневрально тонкой иглой вводят 1% раствор новокаина.
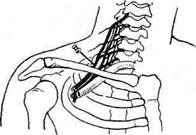
Рис. 1-100. Местная анестезия при ампутации конечности, а — анестезия по линии разреза кожи и схема распространения новокаина на плече, б — анестезия по линии разреза кожи и схема распространения новокаина на бедре. Выше области разреза обозначено расположение новокаина при предварительно произведённой футлярной блокаде. Проводниковая анестезия Путем пери- или интраневральной инфильтрации анестетика можно прервать проводимость по одному или нескольким нервным стволам (например, в плечевом сплетении). При этом достигается анестезия обширной зоны с развитием чувствительного и двигательного паралича. Первой нарушается температурная чувствительность, затем — болевая и тактильная и в последнюю очередь — двигательная. При прекращении действия анестетика восстановление перечисленных видов чувствительности происходит в обратном порядке. Перед выполнением проводниковой анестезии рекомендуют провести премедикацию. Пример проводниковой анестезии — анестезия плечевого сплетения (рис. 1-101).
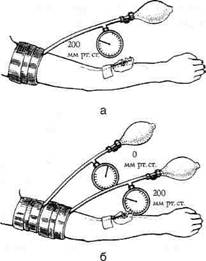
Рис. 1-101. Проводниковая анестезия плечевого сплетения надключичным доступом. (Из: Общая хирургия / Под ред. В. Шмидта, В. Хартича, М.И. Кузина. — М., 1985.) Предосторожности. Чтобы избежать введения анестезирующего раствора в кровеносное русло, необходимо перед началом убедиться, что игла не попала в просвет сосуда. Для этого дважды делают попытку аспирации крови шприцем при повороте иглы вокруг собственной оси на 180°. Внутривенная (регионарная) анестезия Внутривенная (регионарная) анестезия была впервые выполнена в 1908 г. А. Биром. После венепункции давление в манжете повышают до прекращения артериального кровотока и вводят в вену раствор анестетика, обычно до 50 мл 0,5% раствора лидокаина (рис. 1-102, а). После появления анестезии ниже первой манжеты накладывают вторую (у верхней границы анестезии), повышают давление в ней до 200 мм рт.ст., а верхнюю манжету снимают для исключения неприятных ощущений (рис. 1-102, б). Показания. Ревизия и осмотр ран на верхних и нижних конечностях у больных, проведение наркоза которым нежелательно (например, при алкогольном опьянении). Преимущества. Техническая простота, доступность и быстрое развитие анестезии.
Рис. 1-102. Внутривенная (регионарная) анестезия, а, б — этапы манипуляции. Недостатки. Относительно кратковременное действие, возможность тромбоза в месте пункции, токсические реакции при быстром восстановлении кровотока в зоне анестезии. Холодовая анестезия Поражённую конечность обкладывают пузырями со льдом, чем достигается местное охлаждение до 4—8 °С с полным исчезновением болевых ощущений, после чего можно выполнять операцию. Процесс заживления раны после подобных ампутаций не отличается от заживления при других методах обезболивания. Показания. Операции на конечности у истощённых или тяжелобольных, не способных перенести нагрузку общего обезболивания; эмболии в артерии конечностей для устранения болевых ощущений и выигрыша времени для эмболэктомии. Спинномозговая (люмбальная) анестезия Спинномозговая (люмбальная) анестезия предложена Квинке в 1891 г. и представляет собой центральную форму проводниковой анестезии. Анестезирующий раствор вводят в спинномозговую жидкость, анестетик имеет непосредственный контакт со спинномозговыми нервами в месте их выхода из спинного мозга. Анестезия наступает быстро, а необходимое количество анестетика невелико. Техника. Применяют 0,5% раствор новокаина, который вводят послойно, постепенно продвигая иглу вглубь до твёрдой мозговой оболочки. Выполняют спинномозговую пункцию в положении больного лёжа, используя упругую тонкую иглу с мандреном. Если спинномозговая жидкость после пункции капает свободно, можно начинать введение препарата. Ввиду того что введение даже незначительного количества препарата непосредственно в спинной мозг может иметь тяжёлые последствия, пункцию выполняют обычно не выше LIII_IV (ниже конечного сегмента спинного мозга). Анестезия наступает через 10—15 мин (после чего больному следует придать положение, необходимое для выполнения хирургического вмешательства) и продолжается около 1 ч. Реже раствор анестетика вводят на уровне: • SIV_V — «рейтузная» анестезия (удобно для хирургических вмешательств на промежности); • LI — низкий спинномозговой блок, используют при оперативных вмешательствах на нижних конечностях и наружных половых органах; • ThVIII — средний спинномозговой блок, ис- пользуют при хирургических вмешательствах в подчревной области (почки, мочевой пузырь, предстательная железа). Осложнения • При неправильном выполнении спинномоз ♦ Самое опасное осложнение — распространение анестетика по спинномозговой жидкости в верхние отделы спинного мозга вплоть до продолговатого мозга. Высокое распространение анестезирующего вещества в спинальном пространстве может вызвать нарушение дыхания вследствие паралича межрёберных мышц. С уровня С4 возможно развитие двустороннего паралича диафрагмы и обеих рук. При действии анестетика на продолговатый мозг возможно отключение дыхательного и сосудодвигательного центров с остановкой дыхания и кровообращения. Профилактика — правильный выбор места пункции, учёт относительной плотности (желательно, чтобы относительная плотность анестезирующего раствора была больше, чем спинномозговой жидкости, относительная плотность которой 1003—1010) и количества (по возможности минимальное) анестетика, а также соответствующее положение больного пос-
ле инъекции (верхняя половина туловища приподнята). ♦ Ошибочное введение раствора анестети • Во время выполнения спинномозговой ане- стезии (возникают редко). ♦ Паралич симпатических вазоконстрикторов с падением АД и развитием гиповолемии из-за депонирования крови в анестезируемых областях, что может представлять угрозу для жизни. Помимо этого, снижение АД и возникающая из-за этого гипоксия головного мозга может вызывать головокружение, нарушение сознания и судороги. Профилактика — перед пункцией необходимо начать внутривенное введение плазмозамещающих растворов, а в течение всего времени анестезии осуществлять постоянный контроль АД. При развитии коллапса следует поднять нижние конечности больного и таким образом обеспечить отток крови и восполнение ОЦК. ♦ Тошнота и рвота (рефлекс с блуждающего нерва). Профилактика — предварительное введение атропина сульфата. • После спинномозговой анестезии. ♦ Головная боль — самое неприятное и частое осложнение. Иногда она связана с мучительной бессонницей, которая может сохраняться в течение 3 нед после проведения анестезии. Возможно, это осложнение вызвано потерей спинномозговой жидкости через пункционное отверстие в твёрдой мозговой оболочке. Профилактика — использование тонких пункционных игл. ♦ Парез отводящего нерва и диплопия. Развитие этого осложнения возможно на 7—8-й день после пункции. ♦ Асептический лептоменингит (редко). Клинически он проявляется головной болью, симптомами менингизма, рвотой и спутанным сознанием. В качестве возможной причины рассматривают раздражающее действие антисептиков на мозговую оболочку (этилового спирта, йода и др.). Адгезивный арахноидит, развивающийся в силу тех же причин, ведёт к возникновению парестезии, болей и даже к параличу обеих ног. Дата добавления: 2015-01-18 | Просмотры: 6408 | Нарушение авторских прав |