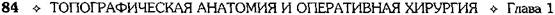|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Эпидуральная (экстрадуральная, перидуральная) анестезия
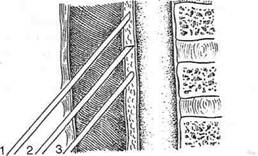
Это разновидность проводниковой анестезии, при которой раствор анестетика вводят в пространство между твёрдой оболочкой спинного мозга и надкостницей, выстилающей костный спинномозговой канал (рис. 1-103). Часть местноанестезирующего вещества диффундирует через твёрдую мозговую оболочку и оболочку спинномозговых нервов в спинномозговую жидкость и затем распространяется через межпозвоночные сообщения, осуществляя паравертебральную блокаду нервов. Анестезия сопровождается вазодилатацией и снижением АД. Доза препарата при этом виде анестезии в 10 раз выше, чем при спинномозговой анестезии.
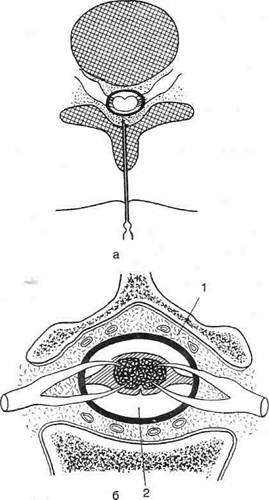
Рис. 1-103. Эпидуральная анестезия, а — схема проведения эпидуральной анестезии; б— межоболочечные пространства спинного мозга: 1 — эпидуральное пространство, 2 — субарахноидальное пространство.
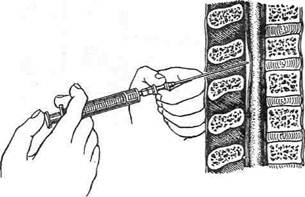
Техника. Больного укладывают на бок с приведенными к груди конечностями и слегка опущенным головным концом стола, что уменьшает давление спинномозговой жидкости и увеличивает ширину эпидуралъного пространства. Для пункции перидурального пространства можно применить медиальный или парамеди-альный доступ. Важно, чтобы при любом типе доступа конец иглы проникал в эпидуральное пространство по средней линии и не повреждал кровеносные сосуды, располагающиеся главным образом в его боковых отделах (рис. 1-104). • Медиальный доступ. Иглу вводят по средней линии в направлении каудального конца межпозвоночного промежутка, параллельно остистым отросткам позвонков или слегка наклонно к ним (см. рис. 1-104, а). • Парамедиальный доступ предоставляет боль- шую свободу для движения иглы, поскольку в этом случае удаётся избежать препятствий в виде тесно расположенных остистых отростков позвонков, особенно в грудном отделе позвоночника. Иглу вводят приблизительно на 1,5 см латеральнее средней линии на уровне нижнего края остистого отростка и направляют под углом 15° к средней линии и 135° к продольной оси спинномозгового канала (см. рис. 1-104, б). Парамедиальный доступ менее точен, чем медиалъ- ный, но облегчает проведение постоянного катетера в краниальном направлении. В зоне пункции (при медиальном доступе — по средней линии межпозвоночного промежутка) раствором местного анестетика на поверхности кожи создают инфильтрат («лимонную корочку»). В центре стилетом Саиза, превышающим диаметр перидуралъной иглы, или скальпелем производят пункцию кожи. В образовавшееся отверстие вводят пункционную иглу и медленно и осторожно продвигают её через слои связок, ощущая сопротивление каждой из них. После прохождения иглы через надостистую (lig. supraspinale) и межостистую {lig. interspinale) связки удаётся почувствовать сопротивление жёлтой связки {lig. flavum) проведению иглы (рис. 1-105). После этого мандрен извлекают, присоединяют шприц, заполненный физиологическим или анестезирующим раствором, и левой рукой продолжают введение иглы, а большим пальцем правой руки постоянно давят на поршень шприца. Ощущение «провала» и свободное скольжение поршня шприца указывают на то, что игла прошла через желтую связку и проникла в эпидуральное пространство, ширина которого составляет всего 3 мм. • В грудном и шейном отделах позвоночного столба скос иглы должен быть обращен к твёрдой мозговой оболочке, чтобы уменьшить вероятность её перфорации (рис. 1-106).
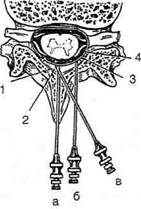
Рис. 1-104. Доступы к эпидуральному пространству, а — медиальный доступ (конец иглы входит в эпидуральное пространство по средней линии, риск повреждения вен сплетения невелик); б — парамедиальный доступ (конец иглы входит в эпидуральное пространство также по средней линии); в — боковой доступ (игла входит в эпидуральное пространство в наиболее узкой его области, риск пункции вен сплетения повышен): 1 — жёлтая связка, 2 — эпидуральное пространство, 3 — заднее внутреннее позвоночное венозное сплетение, 4 — субарахноидальное пространство.
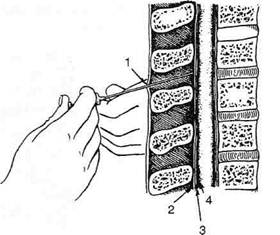
Рис. 1-105. Игла достигла жёлтой связки. 1 — кожа, 2 — жёлтая связка, 3 — эпидуральное пространство, 4 — твёрдая оболочка головного мозга.
Рис. 1-106. Положение скоса иглы при пункции эпиду-рального пространства. 1 — правильное положение скоса иглы в грудном или шейном отделе позвоночного столба, 2 — неправильное положение скоса иглы (следует помнить о повышенном риске перфорации твёрдой мозговой оболочки), 3 — правильное положение катетера.
• Контролем правильности положения иглы в эпидуральном пространстве может служить «висящая капля» изотонического раствора натрия хлорида, всасывающаяся в просвет канюли, когда игла находится в эпидуральном пространстве. Другое доказательство попадания в эпидуральное пространство — резкое уменьшение сопротивления введению раствора после прокола жёлтой связки. Оттеснение твёрдой мозговой оболочки раствором предотвращает её перфорацию иглой (рис. 1-107). Аспирацией с помощью шприца убеждаются в отсутствии спинномозговой жидкости или крови. Из-за опасности введения анестетика в спинномозговой канал и развития спинномозговой анестезии вначале вводят не более 4 мл раствора анестетика. Если при введении пробной дозы препарата анесте-
зия не наступает, через 4 мин вводят остальную часть и немного опускают головной конец операционного стола. Дальнейшее ведение больного аналогично таковому при спинномозговой анестезии (см. выше). Анестезия, как правило, наступает через 10—20 мин. Отсутствие анестезии через 45 мин, необходимость проведения других мероприятий для достижения адекватного обезболивания (барбитураты, закись азота, дополнительная местная анестезия) следует расценивать как неудачно осуществлённую эпидуральную анестезию. • Зону анестезированной области определяют с помощью укола; обычно она распространяется от сегмента L5 до Th8. Её протяжённость зависит от количества введённого анестезирующего препарата, его вида, а также от массы тела больного и его положения на операционном столе. • Длительность анестезии зависит от вида ане- стетика, добавления сосудосуживающих веществ и коллоидных растворов. Обычно обезболивание, вызванное 20 мл 2% раствора тримекаина, длится в течение 40—60 мин. Противопоказания. Инфекционное поражение зоны предполагаемой инъекции, приём антикоагулянтов, низкое АД, заболевания ЦНС, патологические изменения позвоночника, выраженная лабильность психики больного, длительное оперативное вмешательство. Осложнения • Тотальный спинномозговой блок — грозное осложнение, часто приводящее к летальному исходу, — развивается при проколе твёрдой мозговой оболочки и введении анестезирующего раствора в спинномозговую жидкость. Так как при эпидуральной анестезии доза анестезирующих веществ в 10 раз выше, чем при спинномозговой, в результате быстрого распространения анестетика до продолговатого мозга развиваются коллапс и паралич дыхания. Если при проколе твёрдой мозговой оболочки анестезирующее вещество попадает в спинномозговую жидкость, уже через 5 мин наступает двигательный и чувствительный паралич обеих ног. От дальнейшего введения анестезирующего препарата в таком случае следует воздержаться. Если анестетик распространяется до более высоких сегментов спинного мозга, возможны паралич диафрагмы и обеих рук. В этом случае газообмен необходимо поддерживать с по-
мощью ИВЛ. Даже при подозрении на повреждение твёрдой мозговой оболочки необходимо прекратить проведение эпидуральной анестезии. • Случайное повреждение спинного мозга (он оканчивается на уровне II поясничного позвонка). • Сосудистый коллапс. В результате паралича вазоконстрикторов, иннервируемых симпатической нервной системой в анестезируемой области, в нижней части тела происходит перераспределение крови (депонирование), сопровождающееся падением АД. Поэтому уже перед инъекцией анестетика необходимо начинать инфузии плазмозамещающих растворов. • Реакции со стороны менингеальных оболочек возникают лишь при нарушении техники проведения эпидуральной анестезии. • Поздние осложнения в виде головных болей и невритов возможны, но крайне редки. Дата добавления: 2015-01-18 | Просмотры: 1531 | Нарушение авторских прав |