|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Клиническая картина. При остром нарушении мезентери-ального кровообращения начало заболевания может быть острым, постепенным и в два этапа — с продромой
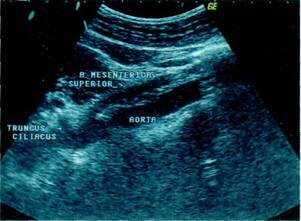
При остром нарушении мезентери-ального кровообращения начало заболевания может быть острым, постепенным и в два этапа — с продромой. Острое начало заболевания характеризуется внезапным появлением сильных, трудно переносимых болей в животе, рвоты, позывов на дефекацию, диареи, что особенно характерно для окклюзии ствола верхней брыжеечной артерии. Постепенное начало заболевания наблюдается при медленной обструкции артерий и вен, как правило, при тромбозе. Начало заболевания в два этапа, по мнению В.С.Савельева и И.В.Спиридонова (1979), встречается редко и только при эмболиях. После острого начала наступает пауза, во время которой все симптомы абдоминальной катастрофы исчезают, однако через несколько часов или дней возникают вновь. Стадия ишемии обычно возникает сразу же после начала нарушения мезентериального кровообращения и, как правило, продолжается от 6 до 12 ч с момента заболевания. Стадия инфаркта наступает после стадии ишемии и заканчивается в течение 12—24 ч. Затем начинается стадия перитонита. Боли в животе — основной и наиболее типичный симптом заболевания. Характерной отличительной чертой болей в животе при остром нарушении мезентериального кровообращения является их большая интенсивность. Наиболее жестокие боли испытывают больные в начале заболевания, т.е. в стадии ишемии. Между тем интенсивность болей находится в прямой зависимости от объема выключенных из кровообращения участков кишечника. Наркотические средства обычно не купируют болевой синдром. В стадии инфаркта боли несколько стихают, а при возникновении перитонита вновь усиливаются. Первоначально боли носят схваткообразный характер, затем становятся постоянными. Локализация болей зависит от объема поражения и вовлечения того или иного отдела кишечника. Наиболее часто боли наблюдаются в эпигас-тральной области и в области пупка. Вторыми по частоте симптомами являются тошнота и рвота. Большое диагностическое значение приобретает рвота с примесью крови. Источником кровотечения нередко могут быть остро развивающиеся эрозии желудка. Если для кишечной непроходимости характерны неотхождение стула и газов, то для острого нарушения мезентериального кровообращения — сохранение эвакуаторной функции кишечника: оформленный и жидкий стул часто с примесью крови. Задержка стула и газов наблюдается значительно реже. Важным диагностическим признаком служит появление после начала болей одно-двукратно го жидкого стула, в основном при высоких ок-клюзиях верхней брыжеечной артерии, особенно при ее эмболиях. У ряда больных в стадии ишемии наблюдается длительный понос. Этот симптом называют ишемическим опорожнением кишечника, он является ответом кишечника на остро возникшую ишемию спастическими сокращениями. При отсутствии кишечного содержимого или при слабых спастических сокращениях возникает лишь чувство позыва на дефекацию. Появление крови в испражнениях возникает в стадии инфаркта. Примесь крови в кале наблюдается при всех видах нарушения мезентериального кровообращения, несколько чаще при венозных тромбозах. Для заболевания характерна выраженная тахикардия. Аритмия отмечается приблизительно у половины больных, наиболее часто — при эмболиях. По величине артериального давления оценивают общее состояние больных и определяют возможность выполнения оперативного вмешательства. По мнению Mondor (1940), заболевание часто начинается с коллапса. Язык остается обычно влажным. В первые часы заболевания живот, как правило, не вздут, участвует в акте дыхания. Вздутие живота появляется в терминальной стадии заболевания. Болезненность брюшной стенки возникает до развития перитонита и обусловлена ишемией и инфарктом кишки. В стадии перитонита появляются симптомы раздражения брюшины. В стадии инфаркта кишечника может наблюдаться синдром Мондо-ра (при пальпации живота обнаруживается умеренное болезненное опухолевидное образование тестова-той консистенции без четких границ, слегка подвижное), обусловленный резким отеком пораженной инфарк- том кишки или брыжейки. В начале заболевания у больных отмечается нормальная или даже усиленная перистальтика, однако очень скоро она ослабевает. Характерным признаком является полное отсутствие аускуль-тативных шумов в животе вследствие гангрены и паралича кишечника. Течение заболевания. Классически выделяют две формы течения заболевания: при первой наблюдается диарея, при второй — непроходимость. В.С.Савельев и И.В.Спиридонов (1979) предлагают выделять три формы течения заболевания: • с клинической картиной, симулирующей острый аппендицит; • токсико-инфекционную (диа-рейную) форму; • протекающую по типу гастроду-оденального кровотечения. Течение патологии зависит от ряда факторов: возраста больных, основного заболевания, вида нарушения ме-зентериального кровообращения, состояния коллатеральных путей кровообращения. Положительное или отрицательное влияние всех факторов в конечном итоге можно оценить по степени нарушения мезентериального кровообращения. В течении острых его нарушений выделяют три формы: • с последующей компенсацией висцерального кровообращения; • с последующей субкомпенсацией; • с последующей декомпенсацией. кровообращения возможна при развитии ишемии или инфаркта только слизистой оболочки кишечной стенки или частично мышечного слоя. Нарушение мезентериального кровообращения с последующим развитием стадии субкомпенсации возможно при инфаркте слизистого и мышечного слоев с частичным вовлечением серозной оболочки на ограниченных по объему отделах кишечника. Острые нарушения мезентериального кровообращения с декомпенсацией кровотока возникают при одновременном поражении всех слоев ки- шечной стенки, когда процесс распространяется на достаточно большом протяжении, чаще обусловлены эмболией ствола верхней брыжеечной артерии и без лечения заканчиваются смертью больных. Большинство больных погибают в 1—4-е сутки от начала заболевания. Диагностика. При подозрении на острое нарушение мезентериального кровообращения необходимо в кратчайшие сроки подтвердить или отвергнуть диагноз. Помимо клинического и лабораторного обследования, очень важна специальная часть диагностики, включающая дуплексное сканирование верхней брыжеечной артерии и ангиографическое исследование. В середине 80-х годов появилась новая методика — дуплексное сканирование с цветовым допплеровским картированием потока крови, суть которого состоит в кодировании разными цветами направления скоростей кровотока в просвете сосуда. Нижняя брыжеечная артерия при дуплексном сканировании трудно визуализируется в связи с небольшим ее диаметром, верхняя же брыжеечная артерия представляет собой крупный сосуд, поэтому продольное сканирование в эпигастральной области позволяет получить изображение верхней брыжеечной артерии, которая анатомически расположена ниже чревного ствола, направляется ка-удально под углом 60° и обычно визуализируется на протяжении 5—7 см от устья; используют датчик 2,5—3,5 мГц (рис. 11.38). Качественные характеристики спектра кровотока по верхней брыжеечной артерии отличаются снижением уровня конечной диастоличес-кой скорости, прерывистым звуковым сигналом, свидетельствующими о высоком периферическом сопротивлении в бассейне артерии, участвующей в кровоснабжении кишечника (рис. 11.39). Независимо от причины, приводящей к сужению просвета артерии бо-
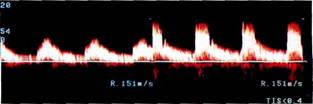
Рис. 11.38. Ультразвуковая эхограмма (М-режим) брюшной аорты и верхней брыжеечной артерии, которая не поражена и визуализируется на большом протяжении. лее чем на 60 %, у больных увеличивается линейная скорость кровотока с локальными изменениями кровотока, приобретающего турбулентный характер, что находит подтверждение при анализе спектрограмм и цветового допплеровского картирования. В случаях окклюзии верхней брыжеечной артерии метод импульсной допплерографии не дает возможности зарегистрировать спектр кровотока, а цветовое допплеровское картирование не окрашивает поток в сосуде. При гемодинамически незначимом стенозе (менее 50 %) информативность импульсной допплерографии существенно снижается и оценку степени стеноза проводят, используя режим ЦДК с расчетом процента стеноза и площади поперечного сечения или по диаметру. Существенным преимуществом метода ультразвукового исследования в сравнении с рентгеноконтрастной ангиографией являются неинвазив-ность методики и возможность про- ведения исследования в динамике. Однако ультразвуковое исследование не дает информации о состоянии нижней брыжеечной артерии и о характере коллатерального кровообращения, в связи с чем оценка процессов компенсации между непарными висцеральными ветвями аорты невозможна. Таким образом, при остром мезен-териальном тромбозе дуплексное сканирование информативно при локализации поражения в I сегменте артерии и при стенозе ее от 60 до 90 %. При дуплексном сканировании представляется возможность определять характер и направление кровотока по воротной вене, визуализировать верхнюю брыжеечную вену, выявляя таким образом венозные тромбозы, и дифференцировать их от артериальных. Весьма информативными и обязательными методами диагностики при показаниях являются рентгеноскопия органов брюшной полости, рентге-
Рис. 11.39. Спектрограмма измененного кровотока в верхней брыжеечной артерии. носкопия желудка, ирригоскопия, гастроскопия, лапароскопия, ангио-хромолапароскопия. Завершает диагностику ангиографическое исследование, которое можно считать одним из основных при острых нарушениях мезентериального кровообращения: с помощью ангиографии точно определяют вид нарушения, его локализацию, протяженность поражения, пути коллатерального кровообращения, что в значительной степени предопределяет хирургическую тактику. Ангиографическое исследование в первую очередь показано при неясных случаях заболевания, когда возникает подозрение на тромбоз мезентериальных сосудов, а также для определения локализации окклюзии. В послеоперационном периоде ангиографическое исследование показано в двух случаях: для исключения ретромбоза мезентериальных сосудов и при продолжающейся гангрене кишечника. В отдаленные сроки после операции исследования проводят для контроля за проходимостью сосудистого русла. Диагностическая ценность ангио-графического исследования определяется правильностью выбора методики. Считается, что при острых нарушениях мезентериального кровообращения необходимо применять как аортографию, так и селективную мезентерикографию. Аортография показана при окклюзии на протяжении I сегмента верхней брыжеечной артерии, пристеночных и восходящих тромбозах аорты с окклюзией устьев брыжеечных артерий, аневризмах аорты. Мезентерикография показана при окклюзиях II—III сегментов верхней брыжеечной артерии, а также при неокклюзионных нарушениях висцерального кровообращения и венозных тромбозах. Обычно ангиографию выполняют по методике Сельдингера. Исследование проводят как в переднезадней, так и левой боковой проекциях. Лечение. Для успешного лечения больных с острыми нарушениями мезентериального кровообращения необходимо соблюдение следующих принципов: ▲ ранняя госпитализация больных в хирургический стационар; ▲ использование специальных методов исследования, позволяющих своевременно поставить диагноз; ▲ разработка и внедрение оперативных вмешательств, ведущими из которых должны стать реконструктивные сосудистые операции; ▲ использование достижений современной анестезиологии и реаниматологии. Оперативные вмешательства у больных с острыми нарушениями мезентериального кровообращения должны быть направлены на коррекцию мезентериального кровотока, удаление подвергшихся деструкции участков кишечника, борьбу с перитонитом. Тактика лечения больных зависит от формы и стадии заболевания. При компенсации мезентериального кровообращения показано консервативное лечение спазмолитиками, антикоагулянтами, антиагрегантами и другими препаратами. При субкомпенсации висцерального кровообращения первым этапом показано проведение консервативной терапии. В последующем ставят показания к продолжению консервативного или хирургическому лечению в зависимости от клинической формы заболевания (angina abdominalis, ишемический энтероколит, стенозы кишечника и др.). При декомпенсации мезентериального кровообращения лечение только оперативное. При этом стадия ишемии является показанием к проведению только сосудистой реконструктивной операции, стадия инфаркта — операции на сосудах в сочетании с резекцией кишечника, стадия перитонита диктует необходимость выполнения операции на кишечнике в сочетании с лечением перитонита и сосудистыми реконструкциями. Хирургический доступ — полная срединная лапаротомия. В.С.Савельев и соавт. (1979) предложили пользоваться понятиями о хирургической и физиологической радикальности оперативных вмешательств. Физиологически радикальной операцией можно назвать, по мнению автора, вмешательство, при котором остается весь кишечник или вполне достаточная его часть для осуществления функции пищеварения. Хирургически радикальной считается операция, в результате которой остается часть кишечника, недостаточная для пищеварения. Хирургически радикальная операция направлена на спасение жизни больного. Сосудистые вмешательства наиболее целесообразны, так как они направлены на сохранение всего кишечника. Резекция кишечника и резекция его в сочетании с сосудистым вмешательством могут быть или физиологически, или хирургически радикальными. При нарушениях мезентериального кровообращения основными должны стать операции на брыжеечных сосудах, которые, если позволяет состояние больных, необходимо выполнять в любые сроки с момента начала заболевания. Ликвидация закупорки сосуда в первые 4—6 ч с момента окклюзии позволяет надеяться на полное восстановление кровообращения в кишечнике и его функции. В литературе приводятся и более поздние сроки успешной реваскуляризации без резекции кишечника [Лепэдат П., 1983]. При необратимых изменениях кишечника операция на брыжеечных сосудах обусловлена необходимостью восстановления кровоснабжения его остающихся участков, надеждой на спасение петель кишечника сомнительной жизнеспособности. Кроме того, устранение закупорки препятствует прогрессированию внутрисосу-дистого тромбообразования. При гангрене кишечника и выявлении окклюзии крупного брыжеечного сосуда первоначально целесообразно производить резекцию гангренозных петель кишечника с экономным иссечением брыжейки и оставлением участков кишки сомнительной жизнеспособности. Культи резецированной кишки прошивают аппаратами и укладывают в брюшную полость. Затем, после ликвидации закупорки сосуда, окончательно оценивают жизнеспособность кишечника, а также решают вопрос о необходимости дополнительной резекции кишки и наложения анастомоза. Если по тем или иным причинам операция на брыжеечных сосудах не производится, то резекцию кишечника следует стремиться выполнять в пределах бассейна кровоснабжения окклюзированного сосуда. При высоких окклюзиях брыжеечных артерий считают недопустимыми небольшие по протяженности резекции кишечника. Определяют направление распространения гангрены кишечника и удаляют от 0,5 до 1 ми более макроскопически не измененного кишечника. При ограниченных его поражениях вследствие тромбирова-ния сосудов стенки кишки или мелких сосудов брыжейки граница резекции может быть проведена ближе к видимым изменениям кишки, примерно на расстоянии 20—25 см от них. В тех случаях, когда мезентери-альный кровоток восстанавливают оперативным путем, удалению подлежат только явные гангренозные участки кишечника, граница резекции может проходить ближе к некро-тизированным тканям. Целесообразно также выполнять релапаротомию через 12—24 ч после операции по поводу инфаркта кишечника с целью ревизии брюшной полости и выявления необходимости своевременной дополнительной резекции кишечника. После вскрытия брюшной полости перед хирургом встают следующие задачи: определить вид нарушения кровотока, найти место окклюзии, выявить протяженность поражения кишечника, более точно установить
41 -4886
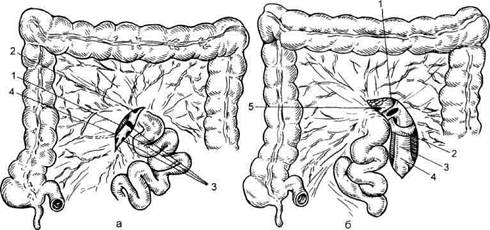
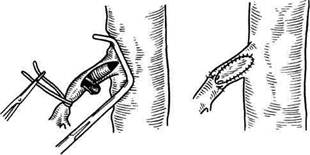
Рис. 11.40. Передний (а) и задний (б) доступы к верхней брыжеечной артерии (по B.C. Савельеву и И.В. Спиридонову). а — передний доступ к верхней брыжеечной артерии: 1 — ствол верхней брыжеечной артерии; 2 — средняя ободочная артерия; 3 — интестинальные артерии; 4 — подвздошно-ободочная артерия; б — задний доступ к верхней брыжеечной артерии: 1 — верхняя брыжеечная артерия; 2 — левая почечная вена; 3 — аорта; 4 — нижняя брыжеечная артерия; 5 — нижняя полая вена. стадию заболевания [Савельев B.C., Спиридонов И.В., 1979]. Ревизию сосудов начинают с поисков пульсации прямых сосудов и аркад. Затем определяют пульсацию сосудов брыжейки, верхней и нижней брыжеечных артерий, оценивают состояние воротной и верхней брыжеечной вен. В диагностически неясных случаях выполняют интраопера-ционную ультразвуковую допплеро-графию и ангиографию, хромоско-пию, трансиллюминационную ангио-скопию, термометрию. Оперативные вмешательства на брыжеечных сосудах. Обнажение верхней брыжеечной артерии возможно выполнить из двух доступов — переднего и заднего. При переднем доступе (справа по отношению к корню брыжейки тонкой кишки) в рану выводят поперечную ободочную кишку и натягивают ее брыжейку. Брыжейку тонкой кишки расправляют, петли кишок отодвигают влево и книзу. Брюшину рассекают от трейтцевой связки по линии, соединяющей эту связку с илеоцекальным углом. Дли- на разреза 8—10 см. Более точно найти ствол верхней брыжеечной артерии помогает пальпация сосуда. Мобилизуют стволы системы верхней брыжеечной вены, лежащие над артерией. Ствол и ветви верхней брыжеечной артерии обнажают на протяжении 6—8 см (рис. 11.40, а). При заднем доступе к верхней брыжеечной артерии (слева по отношению к корню брыжейки тонкой кишки) в рану также выводят поперечную ободочную кишку и натягивают ее брыжейку. Петли кишок перемещают вправо и вниз. Натягивают трейтцеву связку подтягиванием за начальный отдел тощей кишки. Затем связку рассекают и мобилизуют этот отдел тощей кишки вплоть до двенадцатиперстной кишки. Рассекают брюшину над аортой. Обнажают аорту, затем левую почечную вену, которую мобилизуют и отводят книзу. Кверху от вены обнаруживают устье верхней брыжеечной артерии (рис. 11.40, б). Эмболэктомия. Первую успешную эмболэктомию из верхней брыжееч-
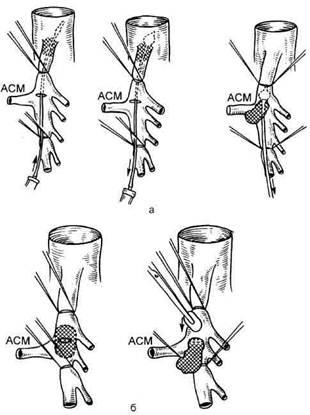
Рис. 11.41. Непрямая (а) и прямая (б) эмболэкто-мия из I сегмента верхней брыжеечной артерии (по B.C. Савельеву и И.В.Спиридонову). ной артерии при остром мезентери-альном тромбозе выполнил Steward (1951). В России первая успешная эмболэктомия произведена А.С. Люб-ским (1961). Выделяют прямую и непрямую эмболэктомию (рис. 11.41). При поражении I сегмента верхней брыжеечной артерии возможна как прямая, так и непрямая эмболэктомия. При окклюзии II и III сегментов предпочтение отдают прямой эмболэктомии. При любой локализации эмбола показан передний доступ к артерии. При переднем доступе к артерии обычно не обнажают первые 2—3 см ствола и ее устье. При локализации эмбола в проксимальном участке I сегмента ствола артерии его извлекают зондом Фогарти из поперечной артериотомии. Если эмбол располагается ниже, на уровне отхождения первых интестинальных артерии, можно произвести прямую эмболэктомию. При обоих видах операции обнажают устье средней ободочной артерии, ствол верхней брыжеечной артерии выше и ниже устья средней ободочной артерии примерно на протяжении 2 см и все интестиналь-ные артерии. На ствол и на ветви верхней брыжеечной артерии накладывают турникеты. Затем, после перекрытия ствола и ветвей верхней брыжеечной артерии, производят ар-териотомию. Целесообразнее рассекать артерию в поперечном направлении, так как в этой ситуации после наложения швов не наступает ее сужения. Артериотомию обычно выполняют в месте чуть выше отхождения устья средней ободочной артерии. При непрямой эмболэктомии ис-
41*
Рис. 11.42. Тромбинтим-эктомия из верхней брыжеечной артерии (по B.C. Савельеву и И.В. Спиридонову). пользуют зонды Фогарти. При выполнении прямой эмболэктомии эмбол (при больших его размерах) извлекают по частям. После извлечения тромба выполняют ревизию ствола верхней брыжеечной артерии выше и ниже артериотомического отверстия. О хорошем восстановлении артерии судят по антеградному и ретроградному кровотокам, пульсации ствола и ветвей верхней брыжеечной артерии, появлению розовой окраски кишечника и перистальтики. При локализации эмбола во II сегменте артерии обнажают устье средней ободочной артерии, ствол верхней брыжеечной артерии, устье под-вздошно-ободочной артерии, интес-тинальные артерии. Артериотомию выполняют над эмболом. Если эмбол располагается в III сегменте артерии, то следует обнажить место его нахождения, ствол выше и ниже эмбола, а также отходящие интестинальные артерии. При небольшом диаметре артерии артериотомическое отверстие формируют выше и выполняют непрямую эмболэктомию. Участки кишки с явными некротическими изменениями резецируют. Участки сомнительной жизнеспособности оставляют или резецируют; при их оставлении показана релапа-ротомия. Операции при артериальном тромбозе. Сосудистые операции при артериальном тромбозе сложнее и сопровождаются худшими результатами [Норенберг-Чарквиани А.Е., 1967; Арапов Д.А., Никольская A.M., 1976; Дробни Ш., 1983]. Тромбэндартерэк-томию применяют в основном при хронических окклюзирующих поражениях висцеральных артерий. При локализации окклюзирующего процесса в пределах 1,5—2 см от устья аорты предпочтительнее трансаортальная эндартерэктомия. Если выполняют чрезартериальную эндар-терэктомию, то операцию заканчивают наложением аутовенозной или синтетической заплаты (рис. 11.42). При синдроме хронической абдоминальной ишемии операциями выбора являются одномоментная трансаортальная эндартерэктомия из аорты и висцеральных артерий, протезирование и реплантация артерий. Шунтирующие виды вмешательств на висцеральных артериях, а также операции "переключения" в настоящее время не применяют (см. Синдром хронической абдоминальной ишемии). В послеоперационном периоде применяют дезагреганты (аспирин, тиклид и др.), спазмолитические препараты, стимуляцию кишечника и при необходимости релапаротомию для определения жизнеспособности оставшихся участков кишечника. Результаты хирургического лечения. Данные литературы о результатах хирургического лечения острых нарушений мезентериального кровообращения довольно противоречивы. Некоторые авторы, суммируя статистические исследования, пришли к достаточно оптимистическим выводам. По сообщению А.Е. Норенберг-Чарквиани (1967), благоприятный исход после хирургического лечения наступает у 32,7 % больных, по данным В.Д.Федорова (1965) — у 42 % пациентов. М.И.Лыткин и соавт. (1974) на основании сборной статистики сообщают о 40 % выздоровлений. Более сдержанную оценку оперативному лечению больных с острыми мезентериальными тромбозами дают другие хирурги, в статистике которых летальность от этого заболевания остается крайне высокой — 92,4-100 % [Гагушин В.А. и др., 1968; Шабанов А.Н. и др., 1973; Лыт-кин М.И. и др., 1974; Pierce et al., 1970; Havia et al., 1975]. Вместе с тем В.С.Савельеву и И.В.Спиридонову (1979) удалось значительно снизить послеоперационную летальность и довести ее до 64 %. Авторы считают, что успех оперативного вмешательства всецело определяется радикализмом оперативных вмешательств, ибо пробные лапа-ротомии и паллиативные вмешательства сопровождаются обычно 100 % смертностью. Наиболее высокие показатели были получены авторами при изолированных сосудистых операциях (66,6 % выздоровлений). При этом анализ летальности радикально оперированных больных показал, что у 33,9 % больных она была обусловлена продолжающейся гангреной кишечника и перитонитом, у 28,4 % пациентов — сердечно-сосудистой недостаточностью и другими причинами. В заключение можно подчеркнуть, что за последние годы констатируется значительный прогресс в проблеме реконструктивной сосудистой хирургии, в частности при остром мезенте-риальном тромбозе. Значительно расширились показания к выполнению в остром периоде реконструкции верхней брыжеечной артерии, а также к превентивным сосудистым вмешательствам при последствиях острого мезентериального тромбоза (angina abdominalis). Этот прогресс, к сожалению, умаляется еще высоким процентом летальности как при естественном течении, так и после выполнения сосудистых реконструкций, а также обширных резекций кишечника, что диктует настоятельную необходимость дальнейшего изучения указанной сложной и противоречивой проблемы. Литература Витебский ЯД. Очерки хирургии илеоце-кального отдела кишечника.—М.: Медицина, 1973. Норенберг-Чарквиани А.Е. Тромбозы и эмболии брыжеечных сосудов.—М.: Медицина, 1967. Руководство по ангиографии/Под ред.И.Х.Рабкина.—М.: Медицина, 1977. Дробни Ш. Хирургия кишечника.—Будапешт, 1983. Лепэдат П. Инфаркт кишечника.—Бухарест, 1975. Дата добавления: 2015-02-06 | Просмотры: 980 | Нарушение авторских прав |