|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
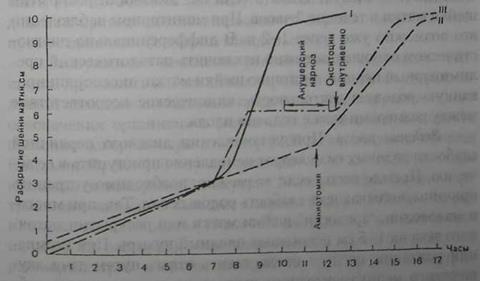
Нарушения родовой деятельности неуточненные.Представленная классификация нарушений родовой деятельности крайне сложна, и поэтому ее трудно использовать в практической деятельности. Мы предлагаем пользоваться следующей классификацией аномалий сократительной деятельности матки: I. Патологический прелиминарный период. II. Слабость родовой деятельности (гипоактивность или инертность матки): 1) первичная; 2) вторичная; 3) слабость потуг(первичная, вторичная). III. Чрезмерно сильная родовая деятельность (гиперактивность матки). IV. Дискоординированная родовая деятельность: 1) дискоординация; 2) гипертонус нижнего сегмента матки (обратный градиент); 3) судорожные схватки (тетания матки); 4) циркулярная дистоция (контракционное кольцо). Аномалии родовой деятельности встречаются в 10-15% случаев. Примерно каждое третье кесарево сечение производят по поводу аномалий родовой деятельности. Это говорит о том, что проблема консервативного лечения данной патологии не решена. Имеются трудности и в дифференциальной диагностике аномалий родовой деятельности. Патологический прелиминарный период. Физиологическое течение родов возможно лишь при наличии сформировавшейся родовой доминанты, т. е. при биологической готовности организма к родам. Формирование родовой доминанты завершается в течение последних 2-3 нед. беременности, что дает основание выделить так называемый подготовительный период (предвестники родов). Подготовительный период в свою очередь переходит в прелиминарный, а прелиминарный — в роды. Предвестники родов характеризуются многими признаками. Так, перед наступлением родов предлежащая часть плода и дно матки опускаются, что обусловлено формированием нижнего сегмента матки. К предвестникам родов относятся также: снижение массы тела беременной (на 400-1000 г), учащение мочеиспускания, увеличение во влагалище транссуданта и появление слизистых выделений, умеренная болезненность в низу живота, пояснице и крестцово-подвздошных сочленениях. Важным предвестником родов являются безболезненные, нерегулярные по частоте, длительности и интенсивности сокращения матки, описанные Брекстоном-Гиксом. При первой беременности сокращения Брекстона-Гикса обычно безболезненны до начала родов, но с каждой последующей беременностью сокращения становятся все более болезненными задолго до начала родов. Сокращения матки во время беременности улучшают ее кровообращение и наряду с процессами гипертрофии и гиперплазии миометрия способствуют формированию нижнего сегмента матки (плодовместилище), укорочению и размягчению шейки матки, ее "созреванию". По данным M.P.Nageotte et al. (1988), частота маточных сокращений возрастает с увеличением срока беременности — с 0,65 за 10 мин в 30 нед. до 1,0 за 10 мин - в 40 недель. При многоканальной гистерографии установлено, что водитель ритма при схватках Брекстона-Гикса находится в различных отделах матки и волна сокращения распространяется на различные расстояния. Эти сокращения иногда принимают за начало родов ("ложные роды"). При физиологическом течении беременности прелиминарный период клинически не проявляется. Сокращения мышц матки в прелиминарном периоде не сопровождаются болевыми ощущениями и не вызывают предродового дискомфорта. Нередко беременная просыпается ночью в связи с внезапным спонтанным началом родовой деятельности. Умеренные болевые ощущения у этого контингента беременных, составляющих около 70%, появляются с развитием регулярной родовой деятельности. Роды у них протекают без патологических отклонений, длительность их укладывается в оптимальные сроки, схватки нерезко болезненны, исход родов блат-приятный. Нормальный прелиминарный период характеризуется появлением при доношенной беременности нерегулярных по частоте, длительности и интенсивности болей схваткообразного характера в низу живота и в поясничной области. Иностранные авторы (Friedman E.A.. Sachtleben M.R., 1963; Rosen M., 1990) нормальный прелиминарный период называют латентной фазой родов, которая у первородящих равна примерно 8 часам, а у повторнородящих — 5 ч. У беременных наблюдается постепенное усиление и учащение болей и переход в регулярные родовые схватки. Иногда прелиминарные боли прекращаются и возобновляются через сутки и более. При наружном исследовании определяется обычный тонус матки, сердцебиение плода ясное, ритмичное. При влагалищном исследовании шейка матки обычно "зрелая", имеются слизистые выделения, окситоциновый тест положительный. При гистерографическом исследовании отмечается преобладание амплитуды сокращений дна и тела матки над нижним сегментом. Таким образом, диагноз нормального прелиминарного периода можно поставить на основании клинической картины, наружного и внутреннего акушерского исследования и данных гистерографии. Дифференциация нормального прелиминарного периода и первого периода родов затруднена в тех случаях, когда нерегулярные схватки, свойственные прелиминарному периоду, постепенно переходят в регулярные, характерные для родов. Если появившиеся и продолжающиеся несколько часов нерегулярные схватки прекращаются без медикаментозного воздействия и возобновляются через сутки и более, то дифференциальная диагностика не представляет трудностей. Патологический прелиминарный период, который иностранные авторы называют пролонгированной латентной фазой (Friedman E.A., Sachtleben M.R., 1963; Sokol RJ. et al, 1977), имеет определенную клиническую картину. Отмечаются нерегулярные по частоте, длительности и интенсивности схваткообразные боли в низу живота, в области крестца и поясницы, продолжающиеся более 6 ч, нарушающие суточный ритм сна и бодрствования и вызывающие утомление женщины. Тонус матки обычно повышен, особенно в области нижнего сегмента, предлежащая часть плода располагается высоко, плохо пальпируются части плода. При влагалищном исследовании имеют место повышенный тонус мышц тазового дна, сужение влагалища, шейка матки, как правило, "незрелая". Несмотря на длительно продолжающиеся схваткообразные боли, не наступает структурных изменений в шейке матки и не происходит ее раскрытие. При гистерографическом исследовании выявляются схватки разной силы и продолжительности с неодинаковыми интервалами, т. е. дискоординированные. Отношение сокращения к длительности схватки при прелиминарном периоде больше 0,5, в начале нормальных родов - меньше 0,5. При цитологическом исследовании влагалищного мазка выявляется I или II цитотип ("незадолго до родов", "поздний срок беременности"), что свидетельствует о недостаточности эстрогенной насыщенности организма. Продолжительность патологического прелиминарного периода колеблется от 6 до 24-48 ч и более. При длительном прелиминарном периоде нарушается психоэмоциональный статус беременной, наступает утомление и появляются признаки внутриутробного страдания плода. Диагноз патологического прелиминарного периода устанавливают на основании результатов анамнестических, клинических, инструментальных и других исследований. Основными этиологическими моментами, приводящими к развитию клинических проявлений прелиминарного периода, являются функциональные сдвиги в центральной нервной системе, вегетативные и эндокринные нарушения в организме беременной. Патологический прелиминарный период наблюдается у женщин с эндокринными расстройствами, ожирением, вегетативными неврозами, нейроциркуляторной сосудистой дистонией, при наличии страха перед родами, при отрицательном отношении к предстоящим родам, у беременных с отягощенным акушерским анамнезом, осложненным течением данной беременности, у пожилых первородящих и др. Причины нарушений сократительной деятельности матки при патологическом прелиминарном периоде сложны и многообразны. Следует указать на возможность нарушения нейрогуморальной регуляции миометрия в связи с изменениями функциональной активности центральных нервных структур и, прежде всего, гипофиза и гипоталамуса. Возможной причиной нарушений нейрогуморальных процессов на уровне гипофиза и гипоталамуса может быть патологическая импульсация, исходящая со стороны плодного яйца и рецепторов половых органов, наблюдающаяся при много- и маловодий, многоплодии, аномалиях развития плода, неправильных положениях плода и т. д. Патологический прелиминарный период — это своего рода защитная реакция организма беременной, направленная на развитие родовой деятельности, в отсутствие достаточной готовности к родам и прежде всего матки, которая реализуется через усиление сократительной деятельности матки, обычно дискоординированной, направленной на созревание шейки и ее раскрытие. Дифференциальная диагностика патологического прелиминарного периода и первичной слабости родовой деятельности основывается на том, что при слабости родовой деятельности схватки носят регулярный характер, слабо интенсивны или достаточной силы, но редкие, тонус матки нормальный или снижен, отмечается слабая динамика раскрытия шейки матки. Важно дифференцировать первичную слабость родовой деятельности и патологический прелиминарный период, так как терапия этих патологических состоянияй различна. При слабости родовой деятельности показано назначение сокращающих матку средств, тогда как при патологическом прелиминарном периоде подобное лечение противопоказано. Тактика при патологическом прелиминарном периоде зависит от его продолжительности, выраженности клинических проявлений, состояния беременной, состояния родовых путей и плода и др. Использование сокращающих матку средств не дает желаемого успеха, а наоборот, усугубляет имеющуюся патологию. Необходимо проводить коррекцию сократительной деятельности матки с учетом нормализации нарушенных корко-подкорковых и нейроэндокринных взаимоотношений, способствовать биологической готовности организма к родам и, таким образом, нормализовать сократительную функцию матки. Лечение показано в случаях доношенной беременности при длительности прелиминарного периода свыше 6 ч. Выбор способа лечения зависит от психоэмоционального состояния беременной, степени утомления, состояния родовых путей и плода. Известно, что "незрелость" шейки матки в патологическом прелиминарном периоде встречается довольно часто. Это следует учитывать при назначении терапии. 186 I. При продолжительности прелиминарного периода до 6 ч, наличии "зрелой" шейки матки и фиксированной во входе в таз головке, независимо от состояния целости плодного пузыря, лечение необходимо начинать с применения электроаналгезии или сеанса иглорефлексотерапии. Если добиться успеха не удается, то рекомендуется лечебная электроаналгезия, т. е. введение перед сеансом с целью премедикации 2% раствора промедола (1 мл) или 2,5% раствора пипольфена (2 мл), 1 % раствора димедрола (1 мл) внутримышечно. Во всех случаях патологического прелиминарного периода при доношенной беременности показано введение эстрогенных гормонов. II. При длительности прелиминарного периода до 6 ч и недостаточной "зрелости" шейки матки центральную регуляцию патологического прелиминарного периода следует начинать с внутривенного введения седуксена (диазепам). Диазепам в дозе 10 мг вводят внутримышечно или разводят в 20 мл изотонического раствора натрия хлорида и вводят медленно внутривенно. Одновременно показано лечение, направленное на созревание шейки матки. Наиболее эффективным является введение простаглан-дина Е2 (динопростон, препидил) в виде геля (0,5 мг) интра-цервикально (Ekman G. et al, 1983; Чернуха Е.А., Алиева Э.М., 1996). Эффективно вагинальное введение простагландина Е2 (цервидил, 10 мг динопростона) и Е1 (мизопростол) 25 мг в виде таблеток. С целью созревания шейки в нашей стране используют 0,1% раствор эстрадиола дипропионата в масле (20 000-30 000 ЕД) или 0,1% раствор фолликулина в масле (20 000 ЕД) внутримышечно 2 раза в сутки. Следует вводить один из спазмолитических препаратов: 2% раствор но-шпы (2-3 мл), 2% раствор папаверина гидрохлорида (2 мл), 1% раствор апрофена (2 мл), баралгин (5 мл) внутримышечно. III. При затянувшемся прелиминарном периоде (10-12 ч), когда после введения седуксена нерегулярные боли продолжают беспокоить беременную и она утомлена, необходимо повторно ввести 10 мг седуксена в сочетании с 50 мг пипольфена (2 мл 2,5% раствора) и 20 мг промедола (2 мл 1 % раствора). Если в течение последующего часа беременная не засыпает, то рекомендуется ввести 10-20 мл 20% раствора натрия оксибутирата (ГОМК). После медикаментозного отдыха 85 % пациенток пробуждаются в активной фазе родов и роды обычно протекают без аномалий. У 10% беременных после сна сократительная деятельность матки отсутствует, у остальных 5 % после пробуждения схватки остаются слабыми, в связи с чем показано введение утеротонических средств (окситоцин, простагландин). Хороший эффект дает амниотомия, особенно при мало- и мно-говодии. IV. При продолжительности прелиминарного периода более 12 ч и выраженном утомлении лечение следует начинать с лечебного акушерского наркоза ГОМК с премедикацией (20 мг промедола, 50 мг пипольфена, 10 мг седуксена, 0,5 мг атропина). В родовспомогательных учреждениях, в которых нет круглосуточной анестезиологической службы и невозможно осуществить лечебный акушерский наркоз, с успехом можно провести лечебную электроаналгезию с предварительной премедикацией. Комбинированное введение аналгетических, седативных, спазмолитических препаратов и эстрогенов нормализует нарушенную, сократительную деятельность матки, улучшает состояние родовых путей. Установлено, что седуксен, воздействуя на лимбическую область, обеспечивает нормализацию нервно-психических реакций и расслабляюще действует на циркулярную мускулатуру матки. Промедол, баралгин и другие аналгетики дают и спазмолитический эффект, способствуют отдыху беременной, снимают спазм циркулярной мускулатуры нижнего сегмента и шейки матки и повышают готовность к родам. Для лечения патологического прелиминарного периода можно с успехам применять b-адреномиметики с целью токолиза (партусистен, бриканил, гинипрал и др.). Одну ампулу (10 мл) партусистена разводят в 250 мл изотонического раствора натрия хлорида или 5% раствора глюкозы и вводят внутривенно со скоростью 8-12 капель в минуту в течение 2-3 ч. Бриканила (тербуталила сульфата) в одной ампуле содержится 0,5 мг. Способ введения идентичен с введением партусистена. Можно использовать токолитик гинипрал (сульфат гексопренолина). Одну ампулу (5 мл - 0,025 мг) гинипрала разводят в 500 мл 0,9% раствора хлорида натрия и вводят капельно внутривенно начиная с 30 кап/мин. Дифференцированное лечение в патологическом прелиминарном периоде с использованием одного из описанных выше способов позволяет снять некоординированные болезненные сокращения матки, добиться улучшения состояния родовых путей и спонтанного развития родовой деятельности. Если не удается достигнуть эффекта у женщин с доношенной беременностью, "незрелой" шейкой матки, отягощенным акушерским анамнезом, крупным плодом или тазовым предлежанием, аномалиями развития половых органов, экстрагенитальными заболеваниями, а также у первородящих старше 30 лет, то целесообразно родоразрешение путем операции кесарева сечения. При появлении признаков внутриутробного страдания плода вследствие патологического прелиминарного периода также следует предпринять оперативное родоразрешение. Слабость родовой деятельности (гипоактивность или инертность матки). Слабость родовой деятельности — это такое состояние, при котором интенсивность, продолжительность и частота схваток недостаточны, поэтому сглаживание шейки матки, раскрытие шеечного канала и продвижение плода при его соответствии размерам таза происходят замедленными темпами. Различают первичную и вторичную слабость родовой деятельности. Первичной слабостью родовой деятельности называют такую, которая возникает с самого начала родов и продолжается в течение периода раскрытия и до окончания родов. Слабость родовой деятельности, которая возникает после периода длительной хорошей родовой деятельности и проявляется характерными признаками, указанными выше, называют вторичной. Слабость потуг (первичная или вторичная) характеризуется их недостаточностью вследствие слабости мышц брюшного пресса или утомления. Частота слабости родовой деятельности составляет примерно 5% общего числа родов. Нередко затянувшиеся роды, обусловленные другими аномалиями родовой деятельности, необоснованно относят к слабости. Довольно часто патологический прелиминарный период принимают за первичную слабость родовой деятельности. Первичная слабость родовой деятельности может возникать в результате как недостаточности импульсов, вызывающих, поддерживающих и регулирующих родовую деятельность, так и неспособности матки воспринимать или отвечать достаточными сокращениями на эти импульсы. В патогенезе слабости родовой деятельности важную роль играют снижение в организме уровня эстрогенной насыщенности, нарушение белкового (гипопротеинемия), углеводного, липидного и минерального обмена, низкий уровень активности ферментов пентозофосфатного цикла катаболизма углеводов и другие факторы. К группе женщин, угрожаемых по возникновению слабости родовой деятельности, следует относить беременных с наличием в анамнезе указаний на детские инфекции, поздний возраст наступления менархе, нарушение менструального цикла, инфантилизм, пороки развития матки, воспалительные заболевания половых органов, аборты и большое число родов, при крупном плоде, многоводии и многоплодии, миоме матки, переношенной беременности, донном прикреплении плаценты, у женщин с выраженным ожирением и другими нарушениями обмена, у первородящих старше 30 лет. Причиной слабости могут быть нарушения, регулирующие родовой акт, а именно изменения функции центральной нервной системы в результате нервно-психического напряжения, неблагоприятные следовые реакции и др. Клиническая картина родов при первичной слабости родовых сил разнообразна. Схватки могут быть очень редкими, но удовлетворительной силы, достаточно частыми, но слабыми и короткими. Более благоприятными являются редкие и удовлетворительной силы схватки, так как длительные паузы способствуют восстановлению метаболизма в маточной мускулатуре. При слабости родовой деятельности схватки имеют низкую интенсивность (ниже 30 мм рт. ст.) или низкую частоту (менее двух за 10 мин). Маточная активность меньше 100 ЕМ. Тонус матки обычно ниже, чем при нормальных родах (менее 8 мм рт. ст.). Важным показателем родовой деятельности является одномоментная регистрация внутриматочного давления и силы давления головки на шейку матки (Gough G.W. et al., 1990; Allman A.C.J. et al., 1996). Так, при нормальных родах внутри-маточное давление составляет более 40 мм рт. ст., и сила давления головки на шейку матки более 32-34 мм вод. ст. Если величина внутриматочного давления в среднем равна 20 мм рт. ст., а сила давления головки на шейку матки в среднем составляет 25 мм вод. ст., то это указывает на слабость родовой деятельности. Авторы считают, что сила давления головки на шейку матки является прогностически лучшим показателем скорости раскрытия шейки матки и течения родов, чем величина внутриматочного давления. Сглаживание шейки матки и раскрытие маточного зева при слабости родовой деятельности замедлено (менее 1— 1,2 см/час), что четко видно при ведении партограммы (рис. 18). При первичной слабости родовой деятельности предлежащая часть (головка или ягодицы) длительно остается подвижной либо прижатой ко входу в малый таз при соответствии его размерам. Продолжительность родов резко увеличивается, что приводит к утомлению роженицы. Нередко имеет место несвоевременное излитие околоплодных вод, а
Рис. 18. Партограмма у первородящих и зависимости от характера родовой деятельности: I - нормальные ролы; II - первичная слабость родовой деятельности: III -- вторичная слабость родокой деятельности
это способствует удлинению безводного промежутка, инфицированию половых путей роженицы, асфиксии и гибели плода. Длительное неподвижное стояние предлежащей части в одной из плоскостей малого таза, сопровождаясь сдавленней и анемизацией мягких тканей, может привести к последующему возникновению мочеполовых и кишечно-половых свищей. В послеродовом периоде нередко наблюдаются гипотонические кровотечения как следствие пониженной сократительной способности вследствие задержки в матке плаценты и ее частей. После рождения последа по той же причине возникают гипо- или атонические кровотечения. В послеродовом периоде нередко наблюдаются воспалительные заболевания. Первичную слабость родовой деятельности диагностируют на основании недостаточной маточной активности, снижения скорости сглаживания шейки и раскрытия маточного зева, длительного стояния предлежащей части плода во входе в малый таз и замедленного продвижения при соответствии размерам таза, увеличенной продолжительности родов, утомления роженицы и нередко внутриутробного страдания плода. Этот диагноз следует ставить если нет динамики раскрытия шейки матки в течение 2 часов. При мониторном наблюдении это возможно уже через 1-2 ч. В дифференциально-диагностическом отношении важно исключить патологический прелиминарный период, дистоцию шейки матки, дискоординиро-ванную родовую деятельность, клиническое несоответствие между размерами таза и головки плода. Ведение родов. При установлении диагноза первичной слабости родовых сил следует немедленно приступить к ее лечению. Прежде всего, если возможно, необходимо устранить причины, вызывающие слабость родовых сил. Так, при много-и маловодий, "зрелости" шейки матки или раскрытии маточного зева на 4-5 см вскрывают плодный пузырь. При утомлении роженице следует предоставить отдых путем дачи акушерского медикаментозного наркоза или назначения лечебной электроаналгезии, если нет срочных показаний к родораз-решению (асфиксия плода, угроза образования акушерских свищей и др.). При выборе того или иного средства надо исходить из конкретных условий (состояние роженицы и плода, целости плодного пузыря или нарушения ее, наличия, кроме слабости родовой деятельности, таких осложнений, как гестоз или экс-трагенитальные заболевания, целесообразность кратковременного или, наоборот, продолжительного сна-отдыха). Перед назначением того или иного средства следует уточнить путем тщательного опроса переносимость его беременной, а также учесть возможное побочное влияние препарата на организм матери и плода. Акушерский наркоз должен проводить анестезиолог. При его отсутствии отдых можно обеспечить назначением комбинации препаратов (1 мл 2% раствора промедола, 1 мл 2% раствора димедрола, 1 мл 0,1% раствора сульфата атропина), которые вводят внутримышечно. Сон обычно продолжается 2-3 ч. Можно использовать дроперидол (1 мл 0,25% раствора), седуксен (2 мл 0,5% раствора внутримышечно). Следует помнить, что при комбинации препаратов наблюдается потенцирование их действия, поэтому необходимо уменьшить их обычные дозы. В отечественных учебниках и руководствах указывается на необходимость кормления женщин в родах. Однако наш многолетний опыт и данные иностранной литературы показывают, что этого делать не следует, поскольку в случае необходимости проведения ингаляционного наркоза могут возникнуть осложнения (синдром Мендельсона). Заслуживают внимания рекомендации разрешать женщинам принимать небольшими порциями молоко, которое является сильным антацидным средством. Для энергетического обеспечения организма в родах следует вводить витамины, особенно аскорбиновую кислоту (300 мг) и тиамина бромид (витамин В1 50-100 мг) внутривенно в 50 мл 40% раствора глюкозы, галаскорбин (1 г внутрь). Хороший эффект дает внутривенное введение кальция хлорида (10 мл 10% раствора) или кальция глюконата (10 мл 10% раствора), а также сигети-на (2 мл 1% раствора), разведенного в 300 мл изотонического раствора натрия хлорида, который вводят капельно внутривенно. В первом периоде родов в отсутствие противопоказании, поведение роженицы должно быть активным. Ей следует вставать, ходить, хорошее влияние оказывает теплый душ. Необходимо контролировать функцию мочевого пузыря и кишечника. Для сенсибилизации матки к окситотическим веществам, особенно при "незрелой" шейке матки, показано введение одного из эстрогенных препаратов: 0,1% раствора фолликулина в масле (20 000-30 000 ЕД), 0,1% раствора эстрадиола ди-пропионата в масле (20 000-30 000 ЕД) внутримышечно через 2-3 ч (до 3 раз в сутки). Слабость родовой деятельности, как правило, сопровождается утомлением роженицы, особенно если роды начинаются в ночное время. Для того, чтобы добиться успеха при использовании утеротонических средств, показано предоставление роженице отдыха. Для лечебного акушерского наркоза с успехом применяют 20% раствор натрия оксибутирата (ГОМК). Для премедикации вводят 2% раствор промедола (1 мл) или 2,5% раствор пипольфена (1 мл), 1% раствор димедрола (1 мл) внутримышечно или внутривенно. ГОМК вводят внутривенно медленно из расчета 50-65 мг/кг (в среднем 4 г сухого вещества), через 5-20 мин после премедикации. Сон наступает через 3-8 мин после введения ГОМК и продолжается обычно в течение 2,5 ч. Акушерский наркоз назначает акушер-гинеколог, а проводит анестезиолог. Оксибутират натрия обладает антигипок-сической активностью, вызывает стабилизацию трансмембранного градиента клетки и улучшает функцию калий-натриевого насоса. Он способствует более быстрому раскрытию маточного зева и уменьшению гипоксических состояний плода. При лечебном акушерском наркозе снижается интенсивность обменных процессов и потребление кислорода тканями. После отдыха уменьшаются явления метаболического ацидоза, повышаются обменные и окислительные процессы, на фоне которых усиливается действие утеротонических препаратов. С успехом можно применять электроаналгезию с использованием импульсных токов (сила тока 8-10 мА, частота от 160 до 450-750 Гц) в комбинации с предварительным введением промедола, пипольфена. Нередко достаточно предоставления роженице отдыха, чтобы после пробуждения восстановилась нормальная родовая деятельность. Для оценки эффективности родовой деятельности необходимо продолжать мониторный контроль до предоставления сна-отдыха, во время сна и после пробуждения роженицы. Для слежения за динамикой раскрытия шейки матки в эти же сроки следует произвести влагалищное исследование. При наличии показаний к вскрытию плодного пузыря амниотомию следует провести до предоставления отдыха. Амниотомия является стимулирующим фактором, а по окраске изливающихся околоплодных вод можно судить о состоянии плода. Установлено, что амниотомия способствует быстрому увеличению содержания метаболитов простагландина F2a, а именно 13, 14-дегидро-15-кето-простагландина F2a. Подобное, но менее выраженное увеличение концентрации метаболитов простагландина F2a наблюдается после влагалищного исследования. Если после предоставления лечебного сна-отдыха родовая деятельность не восстановилась, то через 1-2 ч показано назначение утеротонических средств. При этом следует учитывать противопоказания к родостимуляции. К ним относятся: 1) несоответствие между размерами плода и таза роженицы (анатомически и клинически узкий таз); 2) наличие рубца на матке после перенесенных операций (кесарево сечение, вылущение миоматозного узла, метропластика и др.); 3) многорожавшие (более 6 родов); 4) утомление роженицы; 5) неправильные положения и предлежания плода; 6) внутриутробное страдание плода; 7) дистоция шейки матки, атрезия шейки матки и рубцовые ее изменения; 8) аллергическая непереносимость окситотических веществ. Мертвый плод не является противопоказанием для родостимуляции. С целью стимуляции родовой деятельности рекомендуется множество различных медикаментозных схем. Необходимо руководствоваться принципами назначения с самого начала эффективных препаратов, а не заменять менее действенные более эффективными, ибо это в свою очередь ведет к удлинению родов, что небезразлично для матери и плода. Приводим некоторые медикаментозные схемы возбуждения и стимуляции родовой деятельности. Для внутривенного введения окситоцина 1 мл его (5 ЕД) разводят в 500 мл изотонического раствора натрия хлорида или 5% раствора глюкозы. Вводят, начиная с 6-8 капель в мин и постепенно увеличивая количество капель на 5 каждые 5-10 мин, до получения эффекта (но не более 40 капель в минуту!). Целесообразно использовать специальные дозирующие насосы и осуществлять мониторный контроль за родовой деятельностью и сердцебиением плода. Ответ матки на внутривенное введение синтетического окситоцина наступает через 3-5 мин а устойчивый уровень его в плазме наблюдается примерно через 40 мин (Seitchik J. et al., 1984). Если введение окситоцина в течение 2 ч не усиливает сокращения матки и не способствует увеличению раскрытия шейки матки, то дальнейшая или повторная инфузия его нецелесообразна. В этом случае можно прибегнуть к введению простагландина или поставить вопрос о кесаревом сечении. Из осложнений при использовании окситоцина описывают гиперстимуляцию матки, преждевременную отслойку плаценты, водную интоксикацию у матери и гипербилирубине-мию у новорожденного. Возможно трансбуккальное применение окситоцина. Таблетки дезаминокситоцина вводят за щеку, начиная с 25 ЕД с интервалом в 30 мин. При необходимости дозу увеличивают до 100 ЕД. Если возникает бурная родовая деятельность, то таблетку удаляют и полость рта прополаскивают 5 % раствором натрия бикарбоната. Внутривенное введение простагландина F2a или Е2. Для внутривенного введения 5 мг простагландина F2а (фирма "Upjohn", США) или энзапроста Е2 (Венгрия), или 1 мг простагландина Е2 (фирма "Upjohn", США), или простенона Е2 разводят в 500 мл изотонического раствора натрия хлорида или 5% раствора глюкозы и вводят со скоростью 6-8 капель в минуту. Скорость введения зависит от получаемого эффекта и составляет в среднем 25-30 капель в минуту. Применение простагландина Е2 в таблетках. Простаг-ландин Е2 (простин фирмы "Upjohn", США, простармон фирмы "Iskra", Япония) можно применять в таблетках. Начальная доза составляет 0,5 мг (1 таблетка), затем эту дозу повторяют каждый час. При недостаточности сократительной активности матки дозу препарата можно увеличить до 1 мг. Преимуществом простагландина перед окситоцином является его способность возбуждать родовую деятельность в любые сроки беременности, способствовать созреванию шейки матки. Применение ароксапростола-кальция. Отечественный препарат простагландиновой группы для внутривенного введения в виде 0,0052% (2 мл) разведенного в 400 мл изотонического раствора хлорида натрия вводится со скоростью от 6-8 до 15-18 капель в минуту (Чернуха Е.А. и соавт., 1996). Комбинированное внутривенное введение окситоцина и простагландина F2a. Для внутривенного введения 2,5 ЕД окситоцина и 2,5 мг ПГF2a разводят в 500 мл изотонического раствора натрия хлорида или 5% раствора глюкозы и вводят со скоростью от 6-8 до 40 капель в минуту. При одновременном введении окситоцина и простагландина отмечается потенцирование действия препаратов. Введение утеротонических средств осуществляют под постоянным контролем акушера-гинеколога и акушерки. Требуется тщательный (желательно мониторный) контроль за характером сократительной деятельности матки и состоянием плода. Передозировка простагландина и особенно окситоцина вызывает гипертонус матки, судорожные сокращения ее, что в свою очередь приводит к нарушению маточно-плацентарного кровообращения и внутриутробному страданию плода, преждевременной отслойке плаценты. При введении простагландина иногда возникают побочные явления в виде тошноты, рвоты, постинъекционного флебита и др. Используемые ранее в акушерской практике для стимуляции и возбуждения родовой деятельности такие препараты, как хинин гидрохлорид, карбохолин, касторовое масло, анаприлин, в настоящее время не применяются. Родовая деятельность усиливается при положении роженицы на боку, одноименном с позицией плода. Применять медикаментозные схемы стимуляции одну за другой без предварительного отдыха роженицы не следует. Это является грубой ошибкой. Наряду со стимуляцией родовой деятельности показано применение спазмолитических препаратов. Назначать их следует при развившейся родовой деятельности и открытии шейки матки на 3-4 см. Повторно спазмолитики можно вводить через 3-4 ч. Стимулирующие матку средства целесообразно сочетать с введением одного из спазмолитических и аналитических средств: 1% раствора апрофена (1 мл внутримышечно), но-шпы (2 мл внутримышечно), 2,5 мл бускопана внутримышечно, 2% раствора промедола 1 мл внутримышечно, 2 % рас-твор папаверина гидрохлорида 2 мл внутримышечно. Если до рождения плода осталось меньше 1 часа, то про-медол вводить не следует, учитывая его угнетающее влияние на плод. При слабости родовой деятельности необходимо систематическое врачебное наблюдение за состоянием роженицы и плода (целесообразен мониторный контроль), чтобы своевременно выявить признаки внутриутробной гипоксии плода, угрозу образования акушерских свищей, развитие инфекции. Для профилактики внутриутробной гипоксии плода вводят внутривенно 2 мл 1% раствора сигетина. Периодически необходимо проводить вдыхание кислорода. Оптимальным режимом оксигенотерапии при гипоксии плода в первом периоде родов является использование смеси воздуха с 60% кислорода (длительность ингаляции 20-30 мин). Эффективность оксигенотерапии в родах повышается на фоне внутривенного введения 10 мл 2,4% раствора эуфиллина с глюкозой, оказывающего спазмолитическое и общее сосудорасширяющее действие. Через 15-20 мин после введения эуфиллина следует начинать ингаляцию увлажненной воздушно-кислородной смеси. В последние годы в родах с успехом используют гипербарическую оксигенацию, которая способствует восстановлению газообмена, нормализации гемодинамики и микроциркуляции, улучшает функциональное состояние системы мать — плацента -плод, улучшает маточный кровоток, повышает интенсивность маточных сокращений, облегчает раскрытие шейки матки и укорачивает общую продолжительность родов. При упорной слабости родовой деятельности, сочетающейся с другой патологией (тазовое предлежание, внутриутробное страдание плода, отягощенный акушерский анамнез, пожилой возраст роженицы, множественная миома матки и др.), и в отсутствие условий для родоразрешения через естественные родовые пути показана операция кесарева сечения. Для усиления родовой деятельности в первом периоде родов при мертвом или нежизнеспособном плоде наряду с медикаментозной терапией можно использовать постоянную тягу, приложенную к головке плода с помощью кожно-головных щипцов но Уилт -- Иванову. Для профилактики кровотечения в последовом и раннем послеродовом периодах капельно внутривенно вводят 1 мл 0,02 % раствора метилэргометрина, разведенного в 500 мл изотонического раствора натрия хлорида, или окситоцин (5 ЕД на 500 мл) в момент рождения плечиков плода. Широко применяется медленное внутривенное введение этих препаратов, разведенных в 10-20 мл 40% раствора глюкозы. Вторичная слабость родовой деятельности чаще всего наблюдается в конце периода раскрытия шейки матки и в периоде изгнания. Эта аномалия родовой деятельности встречается в 2,4% родов. Причины вторичной слабости родовой деятельности разнообразны. Факторы, приводящие к первичной слабости родовой деятельности, могут быть причиной вторичной слабости, если они менее выражены и оказывают отрицательное действие лишь в конце периода раскрытия и в периоде изгнания. Вторичная слабость чаще всего имеет место при затянувшихся родах в результате значительных препятствий к родоразрешению: при клинически узком тазе, гидроцефалии, неправильном вставлении головки, поперечном и косом положении плода, при неподатливых тканях родовых путей (незрелость и ригидность шейки матки), ее рубцовых изменениях, стенозе влагалища, опухоли в малом тазе, тазовом предлежа-нии плода, выраженной болезненности схваток и потуг, несвоевременном вскрытии плодного пузыря из-за чрезмерной плотности оболочек, неумелом и беспорядочном использовании утеротонических средств, спазмолитиков, обезболивающих и других средств. Клиническая картина вторичной слабости родовой деятельности характеризуется большой длительностью родового акта, главным образом за счет периода изгнания. Схватки, бывшие в начале достаточно интенсивными, продолжительными и ритмичными, становятся слабее и короче, а паузы между ними увеличиваются. В ряде случаев схватки практически прекращаются. Продвижение плода по родовому каналу резко замедляется или прекращается. Роды затягиваются, что приводит к утомлению роженицы. Могут возникнуть хорио-амнионит в родах, асфиксия и гибель плода. Если родовая деятельность резко ослабевает или прекращается, то раскрытие шейки матки не прогрессирует и края ее начинают отекать в результате ущемления между головкой плода и костями таза матери. Задержавшаяся в малом тазе головка плода, длительное время сдавливающая родовые пути, также подвергается неблагоприятному воздействию, что вызывает нарушение мозгового кровообращения и кровоизлияние в мозг, сопровождающееся не только асфиксией, но и парезами, параличами и даже гибелью плода. В последовом и раннем послеродовом периодах у женщин со слабостью родовой деятельности нередко наблюдаются гипо- и атонические кровотечения, а также послеродовые инфекционные заболевания. Диагностика вторичной слабости родовой деятельности основывается на приведенной клинической картине. Большую помощь при этом оказывают данные, полученные объективными методами ее регистрации (гистеро- и кардиотокогра-фия) в динамике родов, данные партограммы (см. рис. 18). Необходимо установить причину вторичной слабости, после чего ' решать вопрос о тактике ведения родов. При вторичной слабости родовой деятельности, наступившей вследствие чрезмерной плотности оболочек, показано их немедленное вскрытие. Очень важно дифференцировать вторичную слабость родовой деятельности от клинического несоответствия размеров таза и головки плода. Наилучшим средством борьбы со вторичной слабостью родовой деятельности в первом периоде родов является предоставление отдыха роженице (электроаналгезия, промедол, седуксен, ГОМК). После пробуждения необходимо следить за характером родовой деятельности. В случае ее недостаточности показана родостимуляция одним из указанных выше средств (окситоцин, простагландин и др.). Следует вводить спазмолитические и аналгетпческие средства, осуществлять профилактику внутриутробной гипоксии плода. В периоде изгнания при стоянии головки в узкой части полости малого таза или во входе в него вводят окситоцин (0,2 мл) под кожу в области лобка или дают 1 таблетку окситоцина (25 ЕД) за щеку. В отсутствие эффекта от консервативных мероприятий показано оперативное родоразрешение (наложение акушерских типцов, вакуум-экстракция плода, извлечение плода за тазовый конец и др.); в зависимости от условий, не дожидаясь признаков асфиксии плода, ибо в таких случаях операция будет весьма травматичной для уже страдающего плода. Если продвижение головки, стоящей на тазовом дне, задерживается из-за ригидной или высокой промежности, то производят перинео- или эпизиотомию. При вторичной слабости родовой деятельности, сочетании других неблагоприятных факторов и в отсутствие условий для родоразрешения через естественные родовые пути следует выполнить кесарево сечение. Из-за наличия инфекции у рожениц от этой операции приходится воздерживаться. В таких случаях методом выбора является экстраперитонеальное кесарево сечение с последующим введением антибиотиков. При признаках развивающейся инфекции, а также при безводном промежутке более 12 ч, если окончание родов не ожидается в ближайшие 1-1,5 ч, показано применение антибиотиков (ампициллин, ампиокс и др.). С целью профилактики кровотечения в последовом и раннем послеродовом периодах необходимо вводить утеротонические средства (метилэр-гометрин, окситоцин). Слабость потуг может быть первичной и вторичной. Первичная слабость потуг наблюдается при слабости мускулатуры брюшного пресса у многорожавших женщин с чрезмерно растянутыми и расслабленными брюшными мышцами, при инфантилизме, ожирении, отвислом животе, а также при дефектах брюшной стенки в виде грыж белой линии живота, пупочной и паховой, при миастении, повреждениях позвоночника, после полиомиелита. Переполнение мочевого пузыря, кишечника и желудка тормозит развитие потуг. Отрицательные эмоции, страх перед родами в периоде изгнания у первородящих женщин нередко сопровождаются слабостью потуг. Слабость потуг может быть следствием расстройства иннервации на почве органических поражений центральной нервной системы (полиомиелит, последствия травмы головного мозга и позвоночника, генерализованная форма миастении, рассеянный склероз и др.). Нередко слабость потуг отмечается при первичной и вторичной слабости родовой деятельности вследствие недостаточности рефлекторных реакций в результате отсутствия должного давления предлежащей части «а нервные окончания в малом тазе. Вторичная слабость потуг наблюдается в случае утомления мускулатуры и общей усталости роженицы при преодолении препятствий со стороны родовых путей, после перенесенных истощающих экстрагенитальных заболеваний. Слабость потуг нередко встречается у рожениц, которые с целью ускорения родов стараются вызвать так называемые преждевременные потуги. Слабость потуг может возникнуть рефлектор-но при сильных болях, обусловленных сдавлением кишечных петель между передней стенкой и маткой, а также при проведении эпидуральной анестезии. В практическом акушерстве обычно вместо диагноза "слабость потуг" (первичной, вторичной) используют термин "вторичная слабость родовой деятельности". Клинически слабость потуг выражается в удлинении периода изгнания. Они становятся кратковременными, слабыми и редкими. Продвижение предлежащей части плода задерживается или приостанавливается. Плоду угрожают асфиксия и гибель. При гистерографии отмечается низкая амплитуда сокращения поперечно-полосатой мускулатуры. Диагноз устанавливают на основании клинической картины и данных гистерографии. При слабости потуг роды проводят по существу так же, как и при первичной слабости, т. е. используют стимулирующие матку средства (окситоцин внутривенно или в виде таблеток). При несостоятельности брюшного пресса используют бинт Вербова или его заменители из простыни. По показаниям производят перинео- или эпизиото-мию. В случае безуспешности перечисленных мероприятий и наличии показаний к родоразрешению (асфиксия плода, хо-риоамнионит, затянувшийся период изгнания) накладывают акушерские щипцы или вакуум-экстрактор. Выжимание плода по Кристеллеру является травматичным и опасным для матери и плода. Чрезмерно сильная родовая деятельность (гиперактивность матки). Эта форма аномалии родовой деятельности по частоте составляет 0,8% и проявляется чрезвычайно сильными схватками (более 50 мм рт. ст.) или быстрым чередованием схваток (более 5 схваток за 10 мин) и повышенным тонусом матки (более 12 мм рт. ст.). Этиология чрезмерно сильной родовой деятельности изучена недостаточно. Эта аномалия родовых сил чаще всего наблюдается у повторнородящих женщин с повышенной общей возбудимостью нервной системы (неврастения, истерия тиреотоксикоз и т.п.). Можно полагать, что чрезмерное усиление родовой деятельности зависит от нарушений кортико-ви-сцеральной регуляции, при которых импульсы, поступающие из матки рожающей женщины в подкорку, не регулируются в должной степени корой головного мозга. При этом может усиливаться образование в организме роженицы таких контрак-тильных веществ, как окситоцин, адреналин, ацетилхолин, которые оказывают мощное воздействие на сократительную функцию маточной мускулатуры. Кроме нарушений маточно-плацентарного кровообращения и связанного с этим появления расстройств газообмена у плода, следует отметить, что времени для восстановления энергетических процессов в матке недостаточно. В подобных случаях роды протекают в течение 1-3 ч. Их называют стремительными. Клиническая картина при чрезмерно сильной родовой деятельности характеризуется внезапным и бурным началом родов. Очень сильные схватки следуют одна за другой через короткие паузы и быстро приводят к полному раскрытию маточного зева. Роженица при внезапно и бурно начавшихся родах, протекающих с интенсивными, почти непрерывными схватками, часто приходит в состояние возбуждения. После излития вод немедленно начинаются бурные и стремительные потуги. Иногда в течение 1-2 потуг рождается плод, а вслед за ним и послед. Подобное течение родов угрожает матери опасностью преждевременной отслойки плаценты (20%), нередко сопровождается глубокими разрывами шейки матки, влагалища, пещеристых тел клитора, промежности и может вызвать кровотечение, опасное для здоровья и даже жизни женщины. Быстрое опорожнение матки может привести к ее атонии, реже к эмболии околоплодными водами. В связи с травмами при стремительных родах часто наблюдаются заболевания в послеродовом периоде. При быстром продвижении головки плода через родовые пути она не успевает конфигурироваться и подвергается быстрому и сильному сдавлению, что передке приводит к травме и внутричерепным кровоизлияниям, разрыву мозжечкового намета и повреждению черепа, вследствие чего увеличиваются мертворождаемость и ранняя детская смертность. Диагноз чрезмерно сильной родовой деятельности устанавливают на основании вышеописанной клинической картины и данных гистерографии. Скорость раскрытия шейки матки у первородящих составляет 5 см/ч, у повторнородящих 10 см/ч (Mahon T.R. et al., 1994). Порой неадекватное поведение женщины в родах необоснованно можно расценить как проявление чрезмерно сильной родовой деятельности. Ведение родов. Для снятия чрезмерно сильных схваток эффективным является проведение токолиза р-адреномиме-тиками (партусистен, бриканил, гинипрал, ритодрин и др.): 0,5 мг партусистена или бриканила разводят в 250 мл изотонического раствора натрия хлорида или 5% раствора глюкозы и вводят внутривенно капельно, начиная с 5-8 капель в минуту и постепенно увеличивая дозу до нормализации родовой деятельности. Через 5-10 мин после начала внутривенного введения р-адреномиметиков роженицы отмечают значительное уменьшение болей, снижение сократительной активности матки, а через 30-40 мин можно достичь прекращения родовой деятельности. Для снятия побочных действий токолитиков на сердечно-сосудистую систему рекомендуется назначать изоптин, который является антагонистом кальция и способствует снижению сократительной активности миометрия. При отсутствии р-адреноблокаторов для прекращения родовой деятельности можно использовать наркоз (фторотан, галотан). Эффективно внутривенное введение с этой целью 1 мл 2,0% раствора промедола или омнопона. Промедол и ом-нопон быстро проникают через плацентарный барьер. Если наступление родов ожидается в ближайшие 1,5-2 ч после введения одного из указанных наркотиков, то ребенок может родиться в состоянии депрессии, что потребует соответствующих реанимационных мероприятий. Рекомендуется укладывать роженицу на бок, противоположный позиции плода, и принимать роды в этом положении. Второй период родов целесообразно проводить под эпиду-ральной анестезией. После родов тщательно осматривают мягкие ткани родовых путей с целью выявления разрывов. При наличии в анамнезе беременной стремительных родов показана госпитализация в родильный дом до наступления родов. ЕСЛИ предыдущие беременности заканчивались стремительными родами с неблагоприятным исходом для плода, то необходимо своевременно решить вопрос о плановом кесаревом сечении в интересах плода. Дискоординированная родовая деятельность. Под дискоординацией родовой деятельности понимают отсутствие координированных сокращений между различными отделами матки: правой и левой ее половиной, верхним (дно, тело) и нижним отделами, всеми отделами матки. Причиной дискоординированных сокращений могут быть пороки развития матки (двурогая, седловидная, перегородка в матке и др.), дистоция шейки матки (ригидность, рубцовые изменения, атрезия, опухоли и др.), нарушение иннервации, а также поражения матки вследствие воспалительных, дегенеративных процессов и новообразований (миома). В результате этого на измененных участках бывает понижена способность нервно-мышечного аппарата матки к восприятию раздражения или же измененная мускулатура теряет способность отвечать на получаемые импульсы нормальными сокращениями. Частота дискоординации родовой деятельности составляет 1-3%. В практической деятельности целесообразно различать следующие виды дискоординированной родовой деятельности: дискоординацию, гипертонус нижнего сегмента (обратный градиент), судорожные схватки (тетания матки или фибрилляция) и циркулярную дистоцию (контракционное кольцо). Клиническая картина родов характеризуется наличием болезненных, нерегулярных, временами частых схваток, болезненностью в области поясницы и нижних отделов живота. При пальпации матки обнаруживается неодинаковое ее на-• пряжение в различных отделах как результат дискоординированных сокращений. Часто отмечаются незрелость шейки матки, ее замедленное раскрытие, а иногда и отсутствие последнего, нередко возникает отек шейки матки. Часто наблюдаются преждевременное излитие околоплодных вод, плоский плодный пузырь. Предлежащая часть плода длительно остается подвижной или прижатой ко входу в малый таз. В дальнейшем наступает утомление роженицы и схватки могут прекратиться. Процесс родов замедляется или останавливается. В последовом периоде могут наблюдаться аномалии отслойки плаценты и задержка ее частей в полости матки, что ведет к кровотечению. При дискоординации родовой деятельности резко нарушается маточно-плацентарное кровообращение, в результате чего развивается внутриутробная гипоксия плода. Диагноз дискоординации родовой деятельности устанавливают на основании клинической картины затяжных родов, неэффективности схваток, задержки раскрытия шейки матки. Наиболее объективна регистрация сократительной деятельности матки с помощью многоканальной гистерографии или записи внутриматочного давления. При многоканальной гистерографии определяют асин-хронность и аритмичность сокращений различных отделов матки. Схватки различной интенсивности, продолжительности. Нарушен тройной нисходящий градиент и обычно отсутствует доминанта дна. При регистрации внутриматочного давления характер кривой изменен, что свидетельствует о различной интенсивности, продолжительности, интервале между схватками и изменениями тонуса матки. На основании записи внутриматочного давления можно судить о дискоординации сокращений матки. Токографическая кривая при дискоординации принимает неправильную форму во время нарастания или снижения давления или на протяжении всей схватки. Резкое изменение тонуса, интенсивности схваток, длительное ак-ме, более длительный подъем и ускоренный спад, внезапное увеличение общей продолжительности схватки при невысоких цифрах общего внутриматочного давления следует рассматривать как проявление дискоординации. Без гистерографии, основываясь лишь на клинической картине, труднее поставить диагноз дискоординации, но это необходимо сделать, поскольку успех лечения зависит от правильности диагноза. Дискоординация родовой деятельности наблюдается в первом периоде родов, обычно до раскрытия шейки матки на 5-6 см. Дискоординацню родовой деятельности следует дифференцировать прежде всего от её слабости, так как лечение этих видов патологии различно. Следует также отличать дискоор-динацию родовой деятельности от несоответствия между размерами плода и таза матери. Ведение родов. Необходимо тщательно оценить характер родовой деятельности, раскрытие шейки матки, вставление и продвижение предлежащей части и состояние плода. Для лечения дискоординации родовой деятельности рекомендуются психотерапия, электроаналгезия, спазмолитические средства и акушерский наркоз. Хороший эффект дает вскрытие плодного пузыря. Ошибкой является назначение окситотических средств. Если дискоордннация родовой деятельности не поддается консервативному лечению, то нередко, особенно при появлении признаков страдания плода, длительном безводном промежутке, осложненном акушерском анамнезе следует своевременно решить вопрос об оперативном родораз-решении. Под гипертонусом нижнего сегмента матки (обратный градиент) понимают такое патологическое состояние, когда волна сокращения начинается в нижнем маточном сегменте и распространяется кверху с убывающей силой и продолжительностью, причем нижний сегмент сокращается сильнее тела и дна матки. Такие сокращения матки неэффективны для раскрытия шейки матки, несмотря на то, что они могут быть такими же сильными, как и при нормальных родах. Этиология данной аномалии родовой деятельности недостаточно выяснена, но, по мнению большинства исследователей, основной причиной гипертонуса нижнего сегмента матки является нарушение механизма реципрокных (сопряженных) отношений между телом и шейкой матки, что обусловлено различной их иннервацией. Подобная аномалия родовой деятельности часто наблюдается при "незрелой" и ригидной шейке матки. Клиническая картина при гипертонусе нижнего сегмента матки характеризуется довольно выраженной родовой деятельностью, но схватки более болезненные, чем в норме, нет раскрытия шейки матки или динамика ее плохо выражена, предлежащая часть плода не продвигается. Боли обычно выражены в нижних отделах матки и в области поясницы. Определяется высокий тонус матки в нижних ее отделах. Часто наблюдается преждевременное излитие околоплодных вод. В Дальнейшем может развиться вторичная слабость родовой деятельности. Нередко отмечается внутриутробное страдание плода. Гипертонус нижнего сегмента матки наблюдается в первом периоде родов и особенно на ранних этапах раскрытия шейки матки. Диагноз нетрудно поставить на основании клинических данных. Большую помощь в диагностике оказывает многоканальная гистерография, при которой отмечается доминирование сокращений в области нижнего сегмента матки по сравнению с областью тела и дна матки. Дифференциальную диагностику следует проводить прежде всего с клинически узким тазом. Ведение родов. Для восстановления тройного нисходящего градиента с доминантой дна рекомендуются психотерапия, применение аналгетических, седативных, спазмолитических средств, акушерского наркоза. Хороший эффект дают лечебная электроаналгезия, вскрытие плодного пузыря. Назначение окситотических средств и попытку пальцевого расширения шейки матки следует считать ошибкой. Прежде всего, надо выяснить причину данной патологии. Так, если установлено, что шейка матки "незрелая", то следует проводить лечение, направленное на ее созревание. Необходим тщательный мониторный контроль за характером родовой деятельности, динамикой раскрытия шейки матки (ведение партограммы), сердцебиением плода, проводить профилактику асфиксии плода. В отсутствие эффекта от проводимой терапии с учетом состояния роженицы и плода следует своевременно решить вопрос о родоразрешении путем операции кесарева сечения. Судорожные схватки (тетания или фибрилляция матки) характеризуются длительным сокращением маточной мускулатуры. При тетании матки сокращения следуют одно за другим, паузы между ними не наблюдаются. Частота схваток увеличивается, их интенсивность прогрессивно уменьшается и быстро растет гипертонус из-за неполного расслабления мышц. Гипертонус матки наблюдается длительное время, схватки при этом практически не определяются. Затем тонус матки медленно снижается до нормального уровня. Интенсивность схваток увеличивается по мере снижения тонуса матки. Причинами появления судорожных сокращений маточной мускулатуры могут быть клиническое несоответствие, преждевременная отслойка плаценты, повторные попытки акушерского поворота, наложение акушерских щипцов, извлечение плода за тазовый конец и другие вмешательства без обезболивания, производимые безуспешно из-за отсутствия акушерских условий или знания техники операции. Спастические сокращения маточной мускулатуры могут наступить при назначении в родах препаратов спорыньи, передозировке хинина гидрохлорида, окситоцина и других медикаментозных средств. Клинически тетания матки проявляется беспокойством роженицы, непрекращающимися "распирающими" болями в животе, отсутствием расслабления матки, иногда жалобами на тенезмы мочевого пузыря и прямой кишки, чувством давления на низ, учащением пульса, болями в крестцово-пояснич-ной области. Пальпируется каменистой плотности, болезненная матка; форма ее изменена. При данной форме патологии резко нарушаются маточно-плацентарное кровообращение и газообмен у плода, что проявляется внутриутробной гипоксией. Сердцебиение плода обычно не прослушивается или выслушивается с трудом. Роды прекращаются. Диагноз устанавливают на основании приведенной клинической картины и без данных гистерографии. При гистеро-графии видно, что частота схваток резко возрастает и повышается тонус матки, а схватки практически не определяются. Такое состояние может продолжаться до 10 мин. Затем постепенно тонус матки снижается до нормального и по мере его снижения интенсивность схваток увеличивается. Ведение родов. Лечение тетании матки зависит от ее причины. Так, при передозировке окситотических средств следует немедленно прекратить их введение и, в случае необходимости, одномоментно внутривенно медленно ввести один из b-миметиков (партусистен, бриканил, гинипрал) или дать роженице глубокий наркоз. Акушерский наркоз обычно снимает тетанию и нормализует родовую деятельность. Если родовые пути подготовлены, то под наркозом извлекают плод с помощью акушерских щипцов или за ножку (при тазовом предлежании). При мертвом плоде производят краниотомию. После извлечения плода показаны ручное отделение плаценты, выделение последа и обследование полости матки для нсключения ее разрыва. Циркулярная дистоция матки (контракционное коль цо). Различают три вида колец на матке в родах: физиологическое ретракционное, патологическое ретракционное (кольцо Бандля) и контракционное. Физиологическое ретракционное кольцо формируется в месте соединения верхнего и нижнего сегментов матки в процессе нормальных родов. Патологическое ретракционное кольцо (Бандля) также формируется на месте соединения верхнего и нижнего сегментов матки при перерастяжении нижнего сегмента матки вследствие механического препятствия во втором периоде родов и ведет к разрыву матки. Это кольцо можно легко определить визуально и пальпировать через брюшную стенку. Появление контракционного кольца (циркулярная дис-тоция матки) обусловлено сокращениями участка циркулярных мышечных волокон на различных уровнях матки, кроме шейки (рис. 19). Эта патология относительно редко встречается в акушерской практике и не всегда диагностируется, хотя опасна для матери и плода. Механизм образования указанной патологии не выяснен. Данное состояние встречается при затяжных родах с ранним излитием околоплодных вод и его объясняют как обхватывание "пустой" маткой плода, обычно вокруг шеи или живота. Причиной может быть повышенная возбудимость матки, особенно при внутриматочных манипуляциях. Это патологическое состояние наблюдается как в первом, так и во втором периоде родов. Клиника. Обычно роженицы жалуются на сильные боли в матке, локализующиеся в области контракционного кольца и выше, и указывают, что схватки неэффективны. Визуально можно определить перетяжку на матке в области контракционного кольца. Обычно легко пальпируется кольцевидное втяжение на матке. Во время схватки головку плода можно легко смещать из стороны в сторону. Раскрытие шейки матки обычно замедлено или прекращается. Часто имеет место преждевременное излитие околоплодных вод. Роды принимают затяжной характер. Отмечается страдание плода. Диагноз устанавливают на основании описанной выше клинической картины и данных объективных и специальных исследований. При формировании контракционного кольца схватки 210
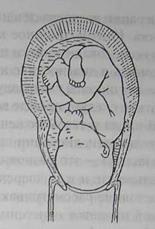
Рис. 19. Циркулярная дистоция матки (схема).
становятся болезненными и малоэффективными. Визуально нередко определяется перетяжка в области матки, что подтверждается пальпаторным ее исследованием. Сократительная активность матки принимает дискоординированный характер. Интенсивность сокращений в области нижнего сегмента матки резко ослабевает, феномен тройного нисходящего градиента исчезает. Появляются признаки внутриутробного страдания плода. Окончательный диагноз можно установить при влагалищном (внутриматочном) исследовании на основании следующих признаков: 1. Предлежащая часть плода в отсутствие признаков не соответствия не совершает поступательного движения во время схватки, давящее воздействие на шейку отсутствует. 2. Часть матки между наружным зевом и контракционным кольцом вялая (пассивная) во время сокращения матки. Этот признак является патогномоничным для циркулярной дистоции. 3. Во время влагалищного исследования (под обезболиванием) ввиду пассивности шейки матки руку вводят высоко за головку, пока не будет достигнута шея плода. Контракцнонное кольцо, если оно имеется, определяется как тяж, мешающий пальцам достичь плечиков плода. Этот признак патогномоничен для данной патологии. Диагноз данной патологии можно подтвердить при осмо тре матки во время операции кесарева сечения, когда на матке определяется перетяжка. Контракционное кольцо иногда определяют при ручном исследовании матки после родов. Несомненную помощь в диагностике этой аномалии родовой деятельности может оказать ультразвуковое исследование. Дифференцировать ее следует прежде всего от несоответствия между головкой плода и тазом роженицы и вторичной слабости родовой деятельности, дистоции шейки матки. Контракционное кольцо — это разновидность дискоорд-ниации родовой деятельности, и в акушерской практике данное патологическое состояние рассматривают как дискоорди-нацию. Грубой ошибкой является отнесение данной патологии ко вторичной слабости, ибо лечение должно быть абсолютно разным. Дистоцию шейки матки необосновано иногда относят к аномалиям родовой деятельности, хотя она является аномалией развития шейки матки, следствием оперативных вмешательств на шейке (пластики шейки, диатермокоагуляции) и вторично вызывает нарушение родовой деятельности вследствие того, что шейка не раскрывается. Ведение родов. В случае отсутствия угрожающего состояния матери и плода показан токолиз с использованием р-адре-номиметиков (партусистен, бриканил, гинипрал, ритодрин и др.). Можно ввести подкожно 1 мл 1% раствора морфина, 1 мл 2% раствора пантопона, 2 мл 1% раствора промедола, седуксен (10 мг). Если эффекта достичь не удалось, то для ликвидации контракционного кольца следует прибегнуть к глубокому наркозу. При наличии условий акушерские щипцы можно накладывать только под глубоким наркозом. При мертвом плоде производят краниотомию, но иногда приходится прибегать к операции кесарева сечения. При безуспешности медикаментозной терапии, включающей глубокий наркоз, методом выбора является операция кесарева сечения. С целью более бережного извлечения ребенка целесообразно производить продольный разрез на матке. При данной патологии часто наблюдаются затяжные роды, поэтому с целью профилактики септических осложнений назначают антибиотики. Дата добавления: 2016-06-06 | Просмотры: 1047 | Нарушение авторских прав |