|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Предлежание плаценты (placenta praevia)
Предлежание плаценты (placenta praevia) — неправильное прикрепление плаценты в матке, когда плацента расположена в области нижнего маточного сегмента, над внутренним зевом, частично или полностью перекрывая его и находится ниже предлежащей части плода, т. е. на пути рождающегося плода. В норме плацента прикрепляется в области тела матки и своим нижнем краем не доходит до внутреннего зева на 7 см и более. Классификация. Наиболее часто используется следующая классификация степеней предлежания плаценты: 1) Центральное предлежание плаценты (placenta praevia centralis) — внутренний зев перекрыт дольками плаценты, плодные оболочки при влагалищном исследовании в пределах зева не определяются (рис. 32).
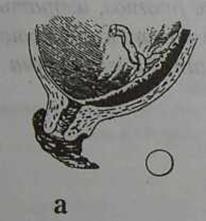
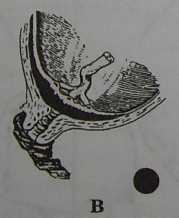
Рис. 32. Виды предлежания плаценты: а) краевое предлежание; б) боковое предлежание; в) центральное предлежание.
2) Боковое предлеэюание плаценты (placenta praevia lateralis) - предлежат части одной-двух долек плаценты в пределах зева; при влагалищном исследовании рядом с дольками плаценты определяются плодные оболочки (обычно шероховатые). 3) Краевое предлежание плаценты (placenta praevia marginalis) - нижний край плаценты находится у краев внутреннего зева, не заходя на них (в пределах зева находятся лишь одни плодные оболочки). Существует и более простая классификация, при которой центральное предлежание детского места называют полным (placenta praevia totalis), боковое и краевое - неполным или частичным (placenta praevia partialis). Иностранные авторы (Williams Obstetrics,1997) пользуются следующей классификацией: 1) Полное предлежание плаценты (total placenta praevia)— внутренний зев полностью прикрыт плацентой. 2) Частичное предлежание плаценты (partial placenta previa) — внутренний зев частично закрыт плацентой. 3) Краевое предлежание плаценты (marginal placenta previa) — край плаценты располагается у края внутреннего зева. 4) Низкое предлежание плаценты (low-lying placenta) — плацента имплантируется в нижнем сегменте матки, но край плаценты не достигает внутреннего зева. Кроме того, различают предлежащие сосуды (vasa praevia) — когда сосуд (сосуды) проходят в оболочках и располагаются в области внутреннего зева шейки матки; при нарушении его целости имеется смертельная опасность для плода. Некоторые авторы, как разновидность предлежания плаценты, различают шеечную плаценту (placenta praevia cervicalis). Однако это название нельзя признать правильным, так как плацента фактически локализуется в нижнем сегменте матки, а в область внутреннего зева она прорастает (placenta praevia isthmico-cervicalis). Таким образом, по сути, это ничто иное. как полное предлежание плаценты. Указанные классификации в определенной степени условны. Так, степень предлежания плаценты в значительной мере зависит от величины раскрытия шейки магки в момен исследования. Так, низкое расположение плаценты при 2 см открытия может стать частичным при 8 см открытия, т. к. при раскрытии шейки плацента не сместилась кверху. И наоборот, полное предлежание плаценты в начале родов может стать частичным при 4 см открытия. Наиболее правильно определять вид предлежания плаценты при раскрытии зева не менее, чем на 4-5 см. Следует подчеркнуть, что пальцевая пальпация с целью определить отношение между краем плаценты и внутренним зевом шейки может вызвать сильное кровотечение! Частота. Частота предлежания плаценты колеблется от 0,2 до 0,6 %. По данным научного центра акушерства, гинекологии и перинатологии (НЦАГиП РАМН), в 1990-1997 гг. она составила 0,17—0,4 %. Значительные колебания статистических данных зависят от следующих причин: 1) в родовспомогательных учреждениях, куда госпитализируются беременные высокого риска, случаи предлежания плаценты наблюдаются чаще, чем в учреждениях, где происходят нормальные роды; 2) отсутствует единство во взглядах на степень раскрытия шейки матки (2-4-6 см), при котором окончательно устанавливается степень предлежания плаценты; 3) от использованных методов исследования. В настоящее время наиболее информативным методом является ультразвуковое исследование. В действительности, частота предлежания плаценты значительно выше, что подтверждается данными ультразвукового исследования во время беременности, начиная с ранних сроков. Большой процент самопроизвольных абортов происходит за счет низкой плацентации (предлежания плаценты). Этиология, патогенез. Специфическая причина предлежания плаценты неизвестна. На локализацию имплантации плодного яйца при беременности оказывает влияние большое число факторов. Основной причиной развития предлежания плаценты многие считают наличие дистрофических изменений слизистой оболочки матки. При этом оплодотворенная яйцеклетка (зигота) не может имплантироваться в измененной слизистой оболочке дна и тела матки и спускается книзу. К предрасполагающим факторам относятся воспалительные процессы (хронический эндометрит), большое число родов в анамнезе, перенесенные аборты, послеабортные и послеродовые септические заболевания, миома матки, деформация полости матки (рубцы после кесарева сечения и др. операций), аномалии развития матки, инфантилизм, курение, прием наркотиков, пожилой возраст первородящих, дисфункция яичников и коры надпочечников и др. По данным T.F Nielsen и соавт. (1989), предлежание плаценты после кесарева сечения наблюдается в 5 раз чаще чем в популяции, по данным D.A Miller и соавт.(1996) - в 3 раза чаще. Авторы указывают, что частота предлежания возрастает с увеличением числа предыдущих кесаревых сечений — после двух операций она составила 1,9%, после трех и более - 4,1%. М.А Williams и соавт. (1991) установили, что риск предлежания плаценты возрастает в 2 раза при курении. Они полагают, что гипоксемия вызывает гипертрофию плаценты. Эти данные были подтверждены исследованиями A.S. Handlez и соавт.(1994), которые установили, что при выкуривании беременной женщиной 20 сигарет в день, частота предлежания плаценты возрастает в 2 раза по сравнению с некурящими. Эти авторы также установили связь предлежания плаценты с приемом кокаина. Косвенным подтверждением несостоятельности слизистой оболочки матки являются морфологические особенности предлежащей плаценты. Обычно она имеет размеры больше средних, тонкая, нередко бывают добавочные дольки. Предложено несколько теорий для объяснения механизма развития предлежания плаценты. Согласно одной из них, предлежание плаценты возникает вследствие первичной имплантации оплодотворенного яйца в области перешейка — так называемая первичная истмическая плацента. Подобный механизм образования предлежания плаценты твердо установлен, но встречается редко. Возможно возникновение и так называемой вторично истмической плаценты, когда последняя первично формируется в теле матки, близко к перешейку, а затем распространяется и на перешеек. Подобный механизм возникновения предлежания плацеты также наблюдается редко. Значительно чаще она образуется из так называемой placenta capsularis. При этом сохраняется часть ворсин, расположенных в области decidua capsularis, в результате чего образуется не гладкий (chorion laeve), а ветвистый (chorion frondosum) хорион. По данным ультразвукового исследования, установлено, что плацента мигрирует по мере роста матки. Так, в конце второго триместра беременности в значительном проценте случаев плацента локализуется в нижнем сегменте матки. По данным N.McClure и J.C. Dormal (1990), при сроке беременности 18 нед. у 25% беременных отмечено низкое расположение плаценты, к концу беременности оно сохранилось у 7% беременных. D.A. Sanderson и P.Y. Milton (1991) низкое расположение плаценты при ультразвуковом исследовании при сроке беременности 18-20 нед. установили в 12% случаев. Если плацента не перекрывала внутренний зев, то предлежа-ния не отмечено. Когда плацента находилась над внутренним зевом, то предлежание плаценты имело место в 40% случаев. Установлено, что в первой половине беременности рост плаценты опережает рост матки. К концу второго триместра и в начале третьего, наоборот, в связи с формированием нижнего сегмента матки плацента мигрирует кверху. Она может мигрировать на расстояние от 3 до 9 см, т.е. placenta praevia, диагностированная в ранние сроки беременности, не всегда остается до срока родов. Вследствие недостаточного развития децидуальной оболочки в области нижнего сегмента матки, часто возникает плотное прикрепление плаценты (placenta adhaerens), иногда истинное ее приращение (placenta increta или percreta). По данным S.LClarc и соавт. (1985), у 5% женщин с пред-лежанием плаценты выявлена placenta accreta, у женщин с кесаревым сечением в анамнезе — у 25%. Нижний сегмент матки при предлежании плаценты превращается в губчатую, пещеристую ткань, которая плохо сокращается, легко травмируется при хирургических вмешательствах и является дополнительным источником кровотечения. Клиническая картина. В клинической картине предле-жапия плаценты следует различать "немую" фазу, то есть отсутствие выраженных симптомов, и "выраженную" фазу, когда появляется наружное кровотечение, что свидетельствует уже об отслойке плаценты. Клиническая картина предлежания плаценты до появления кровотечения крайне скудная. Отмечается высокое стояние предлежащей части плода, неустойчивое его положение, высокий процент косых и поперечных положений, тазовых предлежании, часто имеются симптомы угрозы прерывания беременности, гипотрофия плода и др. До использования ультразвукового исследования обычно диагноз предлежания плаценты устанавливали только при возникновении наружного кровотечения, которое считается основным клиническим симптомом. Данное кровотечение имеет свои особенности. Они заключаются в том, что вытекающая кровь обычно яркая, отсутствует болевой синдром ("безболезненное кровотечение"). Время появления кровотечения лишь в известной степени соответствует виду предлежания плаценты: кровотечение во время беременности чаще возникает при полном, чем при частичном предлежании, хотя это и не является правилом. Величина кровопотери также не всегда соответствует виду предлежания. Профузное кровотечение возможно не только при полном, но и при частичном предлежании плаценты. Оно нередко появляется без всякого видимого повода — ночью во время сна, во время отдыха и т.д. Состояние плода обычно не страдает до тех пор, пока отслойка незначительна. Характерной особенностью кровотечений при предлежании плаценты является их повторное возникновение. Редко кровотечение бывает однократным во время беременности, а возобновляется в первом периоде родов. Второй особенностью является прогрессирующая анемизация беременной, так как при повторяющихся, даже незначительных кровотечениях, не происходит соответствующей регенерации крови. В подобных условиях даже сравнительно незначительное кровотечение во время родов может обусловить клиническую картину декомпенсированной кровопотери и представлять угрозу жизни. Маточное кровотечение при предлежании плаценты наиболее часто возникает при сроке беременности 30—35 нед. Очень редко оно появляется в ранние сроки беременности (9—12 нед.) и редко в первом периоде родов. Появление кровотечения зависит от преждевременной отслойки плаценты. Как известно, сокращения матки возникают не только в родах, но и во время нормальной беременности (сокращения Брекстона — Гикса), но они не ощущаются беременной. При этом происходит дистракция мышечных волокон матки особенно в области перешейка, когда идет формирование нижнего сегмента матки. Плацента не обладает способностью к дист-ракцни. Вследствие этого, отмечается смещение по плоскости двух поверхностей — участка нижнего сегмента матки и участка плаценты, во время которого происходит отрыв ворсин плаценты от стенок матки и появляется кровотечение из сосудов плацентарной площадки. Это кровотечение может прекратиться лишь после окончания схватки, тромбоза сосудов и приостановки отслойки плаценты. При возобновлении сокращений матки возобновляется и кровотечение. Возможно и другое объяснение механизма кровотечения во время беременности. В конце второго и в начале третьего триместра беременности, когда идет формирование нижнего сегмента, длина его увеличивается и плацента отстает в своем росте, в результате чего отмечается миграция плаценты, что может привести к ее отслойке и кровотечению. Безболезненное кровотечение в третьем триместре беременности, независимо от его выраженности, должно рассматриваться как обусловленное placenta praevia до тех пор, пока не будет поставлен точный диагноз. Одним из факторов появления кровотечения при пред-лежании плаценты в связи с началом родовой деятельности является натяжение оболочек в нижнем полюсе плодного яйца, которое удерживает край плаценты и она не следует за сокращениями нижнего сегмента матки, в результате чего нарушается их связь и появляется кровотечение. При разрыве плодных оболочек соотношения меняются, так как плацента, следуя за сокращениями нижнего сегмента, дальше не отслаивается. Во время родов кровотечение может прекратиться после разрыва плодных оболочек и механического прижатия края плаценты, опускающейся в таз головкой плода. При полном предлежании плаценты невозможно самопроизвольное прекращение кровотечения, так как в процессе сглаживания шейки матки оболочки не вскрываются, плацента продолжает отслаиваться. Диагностика. Предлежание плаценты — скрытая и коварная патология. До появления кровотечения заподозрить предлежание плаценты можно, но точно установить диагноз без специальных методов исследования почти невозможно. У беременной с предлежанием плаценты, как правило, имеет место осложненный акушерско-гинекологический анамнез (воспалительные процессы матки и придатков, перенесенные аборты, послеабортпые и послеродовые заболевания, аномалии развития матки, перенесенные операции кесарева сечения, дисфункция яичников и др.), беременность нередко протекает с явлениями угрозы прерывания, бывают кровотечения. При наружном акушерском исследовании беременной (роженицы) часто наблюдается неправильное положение плода (поперечное, косое) или тазовое его предлежание, высокое расположение предлежащей части плода над входом в таз. При пальпации предлежащей части (головки) она пальпируется менее четко, как бы через губчатую ткань (стенка матки и плацента) и ее можно принять за тазовый конец. Если предлежащая часть выступает кпереди над лоном, а смещение ее кзади вызывает ощущение сопротивления и уре-жение сердцебиения плода, то можно предположить, что плацента располагается на задней стенке в нижнем сегменте. Однако диагностическая ценность указанных признаков относительно невелика. Матка обычно безболезненна, тонус ее нормальный. С успехом для определения локализации плаценты можно использовать аппарат Допплера, позволяющий выявить, кроме сердцебиения плода, шум плацентарных сосудов и определить расположение плаценты. Сердцебиение плода при предлежании плаценты обычно не страдает. Главный симптом, на основании которого врач должен заподозрить предлежание плаценты, — возникновение кровотечения (очень часто повторного) из половых путей во второй половине беременности. Кровотечение алой кровью может быть обильным или незначительным. При обращении беременной с жалобами на кровотечение в женскую консультацию, врач должен ограничиться общим и наружным акушерским обследованием. Если есть возможность, то в женской консультации с целью уточнения диагноза следует провести ультразвуковое исследование. Влагалищное исследование производить не следует, так как при этом возможно усиление кровотечения. Для уточнения диагноза, при подготовленной операционной (для проведения операции кесарева сечения), следует произвести осмотр при помощи зеркал и влагалищное исследование. При осмотре с помощью зеркал можно определить источник кровотечения — из цервикального канала и исключить ряд заболеваний, при которых может иметь место кровотечение (полип цервикального канала, рак шейки матки, варикозное расширение вен влагалища с разрывом узла). Кровотечение из цервикального канала наблюдается при предлежании плаценты, отслойке нормально расположенной плаценты, разрыве краевого синуса плаценты, разрыве пуповинных сосудов при их оболочечном прикреплении, разрыве матки и др. При разрыве краевого синуса (rupture sinus marginalis), который происходит в нижнем полюсе плаценты, особенно при низкой имплантации, кровотечение наступает внезапно и обычно останавливается в течение 10 мин. У 20% пациенток может быть повторное кровотечение. Вытекающая кровь алого цвета. По данным ультразвукового исследования определить место отслойки плаценты обычно не удается, так как кровь не накапливается, а вытекает наружу. Беременные с разрывом краевого синуса, часто пожилого возраста страдают гестозом, нередко у них диагностируют многоплодную беременность. Тонус матки часто повышен. Прогноз для плода благоприятный. Окончательный диагноз обычно устанавливают после родов, когда находят сгустки крови, фиксированные к краю плаценты. При разрыве пуповинных сосудов (rupture vasa praevia) кровотечение наступает внезапно, при спонтанном или искусственном вскрытии плодного пузыря, умеренное по количеству крови, алого цвета. Это кровотечение очень быстро приводит к гибели плода. Это случай кровотечения, когда кровь теряет плод, а не мать. Пуповинные сосуды в этом случае прикреплены к оболочкам или к дополнительной дольке плаценты. При вскрытии плодного пузыря нарушается их целость. Установить диагноз крайне сложно. Однако, если сердцебиение плода быстро страдает и эта патология совпадает со вскрытием плодного пузыря и кровотечением, то можно подумать о разрыве пуповинных сосудов. Ультразвуковое исследование при данной патологии ничего не дает. Диагноз может быть установлен, если исследовать вытекающую кровь на плодовые клетки (ядерные элементы Клейхауэра), но плод часто погибает до получения результатов гематологического исследования. Vasa praevia может быть диагностирована до кровотечения путем пальпации пульсирующих сосудов, частота которых совпадает с частотой сердцебиения плода. Единственно правильным методом при rupture vasa praevia является кесарево сечение. К сожалению, обычно не успевают провести его до неблагоприятного завершения беременности. При наличии кровотечения из половых путей перед проведением влагалищного исследования необходимо учитывать следующие моменты. При сроке беременности 36 нед. и более и подтверждении диагноза предлежания плаценты, показано родоразрешение операцией кесарева сечения. При незрелом плоде и умеренном кровотечении, если женщина не в родах, то от исследования следует воздержаться, назначить постельный режим и строгое наблюдение, произвести ультразвуковое исследование. При влагалищном исследовании, когда маточный зев зарыт, предлежание плаценты можно заподозрить, если через своды удается определить как бы губчатую ткань между предлежащей головкой плода и пальцем акушера. При раскрытии шейки матки на 3 см и более, при наличии предлежания плаценты удается прощупать её губчатую ткань вместе с оболочками или без них. Таким образом, на основании данных влагалищного исследования можно установить или отвергнуть диагноз предлежания плаценты. Наиболее объективным и безопасным методом определения локализации плаценты, в том числе и при ее предлежании, является ультразвуковое исследование. Точность метода составляет 98%. Ложно положительные результаты могут наблюдаться при перерастянутом мочевом пузыре. Поэтому ультразвуковое исследование в положительных случаях следует повторить при опорожненном мочевом пузыре. Хорошие результаты получены при использовании влагалищного ультразвукового датчика, но исследование следует проводить крайне бережно (Farine.D. et al., 1988; Leerentveld.R.A. et al.: 1990). B.S. Hertzberg et al., (1992) с целью диагностики предлежания плаценты рекомендуют производить трансперинеальную сонографию. Ультразвуковое исследование вытеснило ранее использовавшиеся непрямые методы исследования (цистографию, ангиогрфию, использование радиоизотопов). С целью диагностики можно использовать магнитный резонанс. (Kay H.H.. Spritzer С.Е., 1991). Ведение беременности и родов. Выбор метода терапии при предлежании плаценты зависит от ряда обстоятельств, в том числе от времени возникновения кровотечения (во время беременности, в первом периоде родов), массивности и величины кровопотери, общего состояния беременной (роженицы), состояния родовых путей (степень раскрытия шейки матки), вида предлежания плаценты, срока беременности, положения плода, состояния гемостаза и др. Как быть, если в ранние сроки беременности при ультразвуковом исследовании выявлено предлежание плаценты и нет никаких клинических проявлений (кровотечения) данной патологии? Известно, что кровотечение может возникнуть в любой момент и об этом следует информировать не только беременную, но и ее родственников. В этом случае наиболее целесообразным в интересах женщины госпитализировать ее в квалифицированный стационар и провести обследование (повторное ультразвуковое исследование, резус-принадлежность, гемостазиограмма). При хорошем состоянии беременной, отсутствии кровотечения и категорической просьбе женщины о выписке из стационара, последняя допустима лишь после получения письменного заявления беременной и информации близких родственников о возможных осложнениях. Беременная должна быть четко информирована, в какой стационар ей поступить в случае появления кровотечения. Дома необходимо соблюдать постельный режим, каждые 2 нед. следует проводить контрольное ультразвуковое исследование. Беременность целесообразно пролонгировать до 36-37 нед. (до жизнеспособности плода), а далее в зависимости от конкретной акушерской ситуации, если предлежание плаценты сохранится, избрать адекватный метод родоразрешения. В иностранной литературе (Mouer J.R., 1994; Drosts., Keil K.,1994; Wing D.A. et al.,1996) имеются данные о ведении оеременных с предлежанием плаценты в условиях стационара и вне его (на дому). Получены примерно одинаковые результаты в отношении материнской и перинатальной заболеваемости, но стоимость лечения в домашних условиях значительно дешевле. Решающим фактором, у женщин с предлежанием плаценты, является выраженность кровотечения. Так, если кровотечение угрожает жизни беременной, то единственно правильным методом, несмотря на состояние плода (плод нежизнеспособен или мертвый), является родоразрешение путем операции кесарева сечения. Во всех остальных случаях необходимо учитывать многие факторы и, прежде всего, срок беременности, вид предлежания плаценты, положение плода, подготовленность родовых путей. При поступлении в стационар беременной с незначительными кровянистыми выделениями из половых путей, при удовлетворительном ее состоянии рекомендуется соблюдать строгий постельный режим, проводить тщательное обследование для уточнения диагноза и лечение, направленное на пролонгирование беременности (до 36-37 нед.), оценить состояние плода. При продолжающемся кровотечении необходимо ввести катетер в вену, измерить АД, пульс, определить группу крови и резус-принадлежность, сделать клинический анализ крови, гемостазиограмму и начать внутривенное введение жидкости. В стационаре для непредвиденных случаев должна быть в запасе кровь О (I) группы, резус-отрицательная. Обследование, прежде всего, включает наружное акушерское исследование. При этом, обращают внимание на тонус, выбухание и болезненность матки, характер предлежащей части и ее Отношение ко входу в малый таз, характер и величину кровотечения и др. Для оценки состояния плода определяют частоту его сердцебиения, характер последнего, двигательную активность плода, проводят допплеровское исследование и др. Наиболее информативным является ультразвуковое исследование, которое позволяет определить локализацию плаценты, ее толщину, размеры, степень зрелости, выявить участки отслойки (что обычно не удается, так как кровь выделяется наружу, а не скапливается в местах отслойки), сердцебиение плода, предполагаемую массу (гипотрофия), обвитие пуповиной и др. В случае подтверждения диагноза предлежания плаценты беременная должна находиться в стационарных условиях. где ей необходимо провести симптоматическое лечение, направленное на снятие возбудимости матки, укрепление сосудистой стенки и др. Кровотечения различной степени выра женности могут привести к развитию анемии. Последнюю необходимо лечить, так как женщине предстоит родоразреше-ние, а оно всегда сопровождается определенной кровопотерей. При недоношенном плоде в виду угрозы развития дистресс-синдрома при его рождении показано введение глюкокортико-идов. При умеренном кровотечении у беременных с предлежа-нием плаценты и недоношенной беременностью некоторые авторы с целью его остановки и пролонгирования беременности рекомендуют накладывать циркулярный шов на шейку матки. Нам представляется, что такое решение вопроса не совсем правильно, потому что если имеется полное предлежание плаценты, то рассчитывать на миграцию её не приходится. И в тоже время сама операция может усилить кровотечение. По-видимому, правильнее считать предлежание плаценты противопоказанием для наложения шва на шейку матки. При боковом или краевом предлежании плаценты и в случае отсутствия других отягощающих обстоятельств (кровянистые выделения, косое, поперечное положение плода, тазовое предлежание, многоплодие, рубец на матке, пожилые первородящие и др.), можно придерживаться выжидательной тактики до спонтанного начала родовой деятельности. При установившейся родовой деятельности и прижатой головке, при появлении кровянистых выделений, показано вскрытие плодного пузыря. Перед его вскрытием необходимо убедиться, что предлежит к зеву шейки, прижата ли головка плода, определить, есть ли плацентарная ткань и насколько она перекрывает область зева, определяются ли оболочки и есть ли условия для их вскрытия. После вскрытия плодного пузыря кровотечение прекращается, если головка опускается во вход в таз, для чего необходимы регулярные, достаточной силы, схватки. При слабых схватках, глубокой недоношенности кровотечение часто продолжается и после вскрытия оболочек. У этой группы беременных для остановки кровотечения необходимо не только вскрыть оболочки, но приступить к капельному внутривенному введению окситоцина (5 ЕД в 500 мл физиологического раствора) для усиления сократительной активности матки. Если после вскрытия плодного пузыря головка плода не прижимает плотно плаценту к нижнему сегменту матки и кровотечение продолжается, показано родоразрешение путем кесарева сечения. При продолжающемся кровотечении, недоношенном и нежизнеспособном плоде, при отсутствии угрозы для жизни матери и условий для производства кесарева сечения, можно применить кожно-головные щипцы по Уилту—Иванову. При особых обстоятельствах (отсутствие условий для проведения кесарева сечения, глубоко недоношенный или мертвый плод), можно прибегнуть к повороту плода на ножку при неполном раскрытии шейки матки (поворот по Брекс-тону—Гиксу). Операция является сложной и опасной для матери и плода. Она рассчитана на то, что после поворота плода на ножку и низведения ножки, ягодицы прижмут плаценту ко входу в таз и кровотечение остановится. После низведения ножки к ней прикрепляют груз массой до 400 г. Ни в коем случае нельзя производить экстракцию плода, так как она может привести к разрыву матки. Следует еще раз подчеркнуть, что как в нашей стране, так и за рубежом, при краевом предлежании плаценты можно использовать амниотомию, но не поворот по Брекстону—Гиксу и не операцию метрейриза. В третьем периоде родов при предлежании плаценты имеется опасность кровотечения вследствие нарушения процесса её отслойки или разрыва шейки матки. Известно, что нижний сегмент сокращается хуже, чем тело матки, особенно когда в нем прикрепляется плацента. В этом случае, в месте прикрепления плаценты выражены маточные сосуды, кроме того, нередко наблюдается плотное или интимное ее приращение. С профилактической целью в момент врезывания (прорезывания) головки плода показано внутривенное одномоментное введение окситоцина (5 ЕД) или метилэргометрина 0,02 % раствора — 1 мл. После рождения последа необходимо осмотреть шейку матки с помощью зеркал. При кровотечении из матки производят ручное отделение плаценты и выделение последа с последующим осмотром шейки матки при помощи зеркал. После рождения последа его необходимо тщательно осмотреть, взвесить и измерить. В послеродовом периоде у родильниц часто развивается постгеморрагическая анемия, субинволюция матки, гипогалактия. Ввиду анемизации родильницы, хирургического вмешательства во время родов, нередко травматизма шейки мат ки, низкого расположения плацентарной площадки существует реальная опасность возникновения послеродовых септических заболеваний, инфекции мочевых путей. В настоящее время нет необходимости доказывать, что преобладающее место при лечении предлежания плаценты принадлежит кесареву сечению. Вопросом для многих акушеров являются не обстоятельства, при которых при предлежании плаценты следует произвести операцию, но скорее обстоятельства, когда можно обойтись без неё. Показанием для операции кесарева сечения является центральное, боковое или краевое предлежание плаценты, при массивной кровопотере, угрожающей жизни матери и плода. Частота операции при предлежании плаценты, по данным литературы, составляет 70—82%. Рациональность производства кесарева сечения состоит в том, что немедленное извлечение плода и плаценты позволяет матке сократиться и остановить кровотечение. Кроме того, операция предупреждает возможность повреждения шейки матки — серьезного осложнения при полном или частичном предлежании плаценты. При центральном предлежании плаценты единственно правильным методом родоразрешения является кесарево сечение, которое производится в плановом или экстренном порядке. Целесообразно операцию произвести в плановом порядке при сроке беременности 37 нед., что дает возможность получить жизнеспособный плод, подготовиться к операции, иметь необходимый запас крови и инфузионных сред, избрать адекватный метод обезболивания, избежать дородовой кровопотери. По вопросу о методе операции при placenta praevia имеются различные мнения. Одни акушеры считают наиболее правильным производить корпоральное кесарево сечение, другие - в нижнем сегменте матки поперечным или продольным разрезом. Методом выбора, с нашей точки зрения, является корпоральное кесарево сечение, особенно когда плацента прикрепляется на передней стенке в области нижнего сегмента, где хорошо развита сеть кровеносных сосудов и женщина резко анемизирована. При производстве разреза в области нижнего сегмента обычно (иссекают плаценту, в связи с чем может быть очень сильное кровотечение. При этом кровь теряет как мать так и плод. Нередко в ходе операции приходится продлевать разрез, что может привести к ранению сосудистого пучка. При продольном рассечении матки в области ее тела удается уменьшить кровопотерю, избежать рассечения плаценты и кровопотери. Рану на матке восстанавливать легче. Поперечный разрез на матке в нижнем сегменте можно использовать в том случае, когда плацента локализуется на задней стенке матки. Во время проведения кесарева сечения возможно сильное кровотечение, неподдающееся консервативной терапии (введение утеротонических средств, массаж матки). В этом случае показана экстирпация матки. Иногда приходится прибегать и к перевязке подвздошных артерий с целью остановки кровотечения. J.Y.Cho и соавт.(1991) с целью остановки кровотечения при кесаревом сечении при placenta previa accreta у 8 женщин использовали наложение циркулярного непрерывного шва хромированным кетгутом №0 вокруг нижнего сегмента выше и ниже поперечного разреза на матке и во всех случаях достигли гемостатического эффекта. Редко при предлежании плаценты может быть коагуло-патическое кровотечение. Чаще оно является вторичным, как следствие большой кровопотери, геморрагического шока. При кесаревом сечении по поводу предлежания плаценты с гемостатической целью показано введение свежезамороженной плазмы, при выраженной кровопотере — эритроцитарной массы. Методом выбора анестезии при операции у женщин с предлежанием плаценты является эндотрахеальный наркоз, при котором достигается хорошая мышечная релаксация, контролируется дыхание и т.д. При плановой операции можно использовать местную или эпидуральную анестезию. Во время родоразрешения женщин с предлежанием плаценты через естественные родовые пути или путем кесарева сечения необходимо присутствие на родах неонатолога. Это необходимо в силу частого рождения недоношенных детей (дистресс-синдром) или анемизированных новорожденных. Плод может родиться в состоянии тяжелой асфиксии из-за тяжести состояния матери (гиповолемический шок). В раннем послеоперационном периоде для профилактики кровотечения показано введение утеротонических средств. Ввиду значительной опасности развития гнойно-воспалительных заболеваний в послеоперационном периоде показано интраоперационное (после пережатия пуповины) профилактическое назначение антибиотиков широкого спектра действия и продолжение их введения в послеоперационном периоде в течение 5-6 дней. Материнская смертность при предлежании плаценты колеблется от 0 до 0,9 %. Основная причина гибели — шок и кровотечение. Материнская заболеваемость составляет 23%, преждевременные роды — 20%. Перинатальная смертность при предлежании плаценты остается высокой и колеблется от 17 до 26%. Она обусловлена недоношенностью и функциональной незрелостью плода, его гипоксией. Гибель плода обусловлена не числом кровотечений, а величиной кровопотери. Таким образом, следует отметить, что в связи с совершенствованием диагностики предлежания плаценты, прежде всего, путем использования ультразвукового исследования, более активной тактики родоразрешения путем расширения показаний к кесареву сечению, благодаря достижениям неона-тологической и анестезиологической службы удалось снизить материнскую и перинатальную заболеваемость и смертность. Дата добавления: 2016-06-06 | Просмотры: 1008 | Нарушение авторских прав |