|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Тазовое предлежание плода
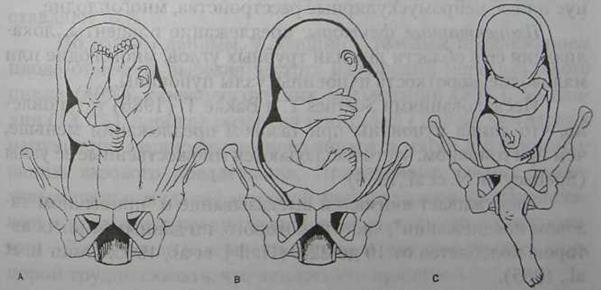
Вопрос о ведении беременности и родов при тазовых предлежаниях является весьма актуальным, что обусловлено прежде всего повышением перинатальной смертности в 3-5 раз по сравнению с родами в головном предлежании. При тазовых предлежаниях повышена заболеваемость детей и наблюдаются неблагоприятные отдаленные результаты в виде центральных парезов, эпилепсии, гидроцефалии, отставания в умственном развитии и др. Среди осложнений у матери следует отметить большую частоту несвоевременного излития околоплодных вод, аномалий родовой деятельности, затяжных родов, оперативных вмешательств, инфицирования и др. В 1979-1980 гг. на страницах журнала "Акушерство и гинекология " была проведена дискуссия по ведению беременности и родов при тазовых предлежаниях плода. Предлагалось обсудить вопрос о том, куда отнести роды в тазовом предлежании — к физиологическим или патологическим, и обсудить тактику при тазовом предлежании плода во время беременности, принципах ведения родов (показания к кесареву сечению, стимуляция родовой деятельности, оказание пособия в периоде изгнания и др.). Дискуссия позволила обобщить взгляды акушеров на ведение беременности и родов при тазовом предлежании, однако многие вопросы (этиология, прогнозирование течения и исхода родов для матери и плода на основании результатов клинических и специальных исследований, особенности ведения родов в зависимости от разновидности тазового предле-жания и других моментов) требуют более тщательного изучения. Большинство участников дискуссии высказали точку зрения о необходимости относить роды в тазовом предлежании к патологическим, а беременных - к группе повышенного риска. Многие осложнения, возникающие при родах в тазовом предлежании плода, можно предотвратить, если использовать современные методы диагностики, правильно вести беременность и роды. Принято различать чисто ягодичное, предлежание, смешанное ягодичное предлежание, а также ножные предлежания (полное и неполное) (рис. 34). В редких случаях различают разновидность ножного предлежания — коленное предлежание. В иностранной литературе (Williams Obstetrics, 1997) различают ягодичное предлежание, полное (смешанное ягодичное) и неполное тазовое предлежание. Частота тазовых предлежании, по данным отечественных и зарубежных авторов, колеблется от 3 до 5%. Наиболее часто встречается чисто ягодичное предлежание (63,2-68%), реже - смешанное ягодичное (20,6-23,4%) и ножное (11,4-13,4%) (Андреев Ж.С., 1976; Чернуха Е.А. и соавт. 1988; Бреусенко Л.Е., 1995; Пучко Т.К., 1995; Sweeney WJ. et al., 1983 и др.). Нередко в родах наблюдается переход одного типа тазового предлежания в другой. Полное тазовое и неполное переходит в полное ножное в 1/3 случаев, что неблагоприятно и часто служит показанием к кесареву сечению (Barlov К., Larsson G., 1986). Чисто ягодичное предлежание чаще отмечается у первородящих, смешанное ягодичное и ножное — у повторнородящих женщин. Тазовое предлежание у повторнородящих наблюдается примерно в 2 раза чаще, чем у первородящих.
Рис. 34. Виды тазовых предлежании: A) чисто ягодичное предлежание; B) смешанное ягодичное предлежание; C) ножное предлежание (неполное).
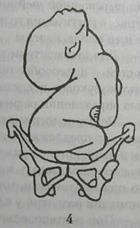
Число тазовых предлежании уменьшается по мере про-грессирования срока беременности. Так, по данным и Nubar J. (1976) при сроке беременности 21-24 нед тазовое предлежание наблюдалось у 33,3% при сроке беременности 29-32 нед - у 14%, при сроке 37-40 нед. - у 6,7% женщин. Этиология тазовых предлежаний недостаточно выяснена в норме матка имеет форму овоида с более значительным диаметром у дна. Живой плод при нормальном членорасполо-жении также представляет собой овоид (с большим овалом у тазового конца) и таким образом приспосабливается к форме матки, устанавливаясь в головном предлежанни. Различные изменения формы матки способствуют формированию тазового нредлежання пли другого неправильного положения плода. Рекомендуется разделять этнологические факторы на материнские, плодовые и плацентарные (Myerscough P.R., 1982), хотя указанное деление во многом условно. К материнским факторам относятся аномалии развития матки (седловидная, двурогая и пр.), опухоли матки, узкий таз, опухоли костей таза, снижение или повышение тонуса н возбудимости матки (особенно нижнего сегмента), рубец на матке после кесарева сечения, многорожавшие (пять и более раз). Плодовые факторы: врожденные аномалии плода (анэнцефалия, гидроцефалия и др.), неправильное членорасполо-женне плода (разгибание головки, позвоночника), недоношенность, сниженная двигательная активность и мышечный тонус плода, нейромускулярные расстройства, многоплодие. Плацентарные факторы: предлежанне плаценты, локализация ее в области дна или трубных углов, многоводие или маловодие, короткость пуповины, узлы пуповины. Исследованиями Soerncs Т. и Bakke Т. (1986) установлено, что длина пуповины при тазовом предлежанни меньше, чем при головном; часто наблюдаются множественные её узлы (SpollacyVV.N. eta!.. 1966). Заслуживает внимания высказывание о "привычном тазовом предлежанин", частота которого, по данным многих авторов, колеблется то 10 д° 22% (НаП J. et al., l965; Dunn L et al., l965) Среди этиологических факторов наиболее часто встречается недоношенность (20,6%), далее но частоте ИДУТ случаи многоплодия (13,1%), большого числа ролов в анамнезе (4,4 %), узкого таза (1,5%) и др. Наибольшее число тазовых предлежаний при преждевременных родах объясняют несоразмерностью между величиной плода и полостью матки. Так, при массе тела плода до 2500 г оно встречается в 5 раз чаще, чем при родах в срок. По мере нарастания массы тела плода частота тазовых предлежаний уменьшается. Заслуживает внимания точка зрения о том, что тазовое предлежание плода зависит от зрелости его вестибулярного аппарата, а поэтому чем меньше срок беременности, тем выше частота тазовых предлежаний. У многорожавших женщин отмечаются дряблость передней брюшной стенки и неполноценность мускулатуры матки, обусловленная нейротрофическими и структурно-анатомическими изменениями в матке. По данным Е.В. Брюхиной (1982), наиболее частой причиной тазовых предлежаний является недостаточная готовность организма к родам, которая обычно проявляется равномерным (высоким или низким) или неравномерным тонусом матки с гиперактивностью нижнего сегмента матки, что подтверждено наружной миотонометрией и морфологическими исследованиями миометрия, при которых была выявлена его незрелость. Такая трактовка причин тазовых предлежаний проливает свет на "необъяснимые причины " тазовых предлежаний, которые по данным WJ. Sweeney и соавт. (1983), составляют 57%. По нашим данным, у женщин с тазовым предлежанием плода отмечена высокая частота нарушений менструального цикла (40%), гинекологических заболеваний (85%), бесплодия (13,7%), пороков развития гениталий (10,8%), что ведет к нарушению нервно-мышечного аппарата матки и к формированию тазового предлежания. Приведенные данные свидетельствуют о мультифакторной природе тазового предлежания и позволяют предположить вторичность его возникновения. Даже после завершения родов в тазовом предлежаний порой трудно сказать, что явилось его причиной. Характер предлежания плода окончательно формируется к 34-36-й неделе беременности. Диагностика тазового предлежания плода обычно не вызывает трудностей, кроме тех случаев, когда выражено на пряжение мышц передней брюшной стенки и повышен тонус матки, при ожирении, двойне, анэнецефалии и др. Тазовое предлежание, диагностируемое до 28-й недели беременности, не требует лечения, кроме динамического наблюдения. Поворот на голову происходит спонтанно до родов у 70% повторнобеременных с тазовым предлежанием и у 30% первобеременных женщин. Диагноз тазового предлежания должен быть установлен до 32-34-й недели, а по мнению некоторых авторов — до 30-й недели на основании данных наружного и внутреннего акушерского исследования. При наружном исследовании (пальпация) предлежащая часть плода (тазовый конец) мягкой консистенции, не баллотирует, шейная борозда не определяется. В верхних отделах живота пальпируется твердая, крупная баллотирующая часть плода — головка. Сердцебиение плода обычно выслушивается на уровне пупка или выше. Большую помощь в диагностике тазового предлежания плода оказывают данные влагалищного исследования. Во время беременности через своды прощупывается объемистая, мягковатая часть плода (ягодицы). В родах особенно после разрыва плодного пузыря и при достаточном раскрытии маточного зева легко уточнить характер тазового предлежания. Из дополнительных методов исследования можно использовать электрокардиографию плода, амниоскопию, ультразвуковое исследование, рентгенографию. При электрокардиографическом исследовании желудочковой комплекс QRS плода обращен книзу, а не кверху, как при головном предлежании. Данные электро- и фонокардиографии позволяют также судить о состоянии плода и нередко диагностировать патологию пуповины (обвитие, прижатие и др.). Для диагностики тазового предлежания проводят амниоскопию, при которой устанавливают характер предлежания плода, количество и цвет околоплодных вод, отслаиваемость оболочек плодного пузыря, а главное, можно диагностировать предлежание петель пуповины. Наиболее информативно ультразвуковое исследование, при котором можно определить не только предлежание и размеры плода, но и выраженные аномалии развития (анэнцефалия, гидроцефалия), локализацию плаценты. Очень важно ус-тановить вид тазового предлежания, проследить расположение нижних конечностей при чисто ягодичном предлежании, определить, согнута головка или разогнута (и степень разгибания) и каково расположение пуповины. Различают четыре варианта положения головки плода при тазовом предлежании (рис. 35): головка согнута (угол больше 110); головка слабо разогнута ("поза военного" — I степень разгибания от 100 до 110); головка умеренно разогнута — П степень разгибания (угол от 90 до 100); чрезмерное разгибание головки ("смотрит на звезды") — III степень разгибания (угол меньше 90). Клиническими признаками разгибания головки плода являются несоответствие размеров головки плода предполагаемой его массе (размеры головки кажутся большими), расположение головки в дне матки со стороны позиции плода, наличие выраженной шейно-затылочной борозды. Причины чрезмерного разгибания головки, кроме наличия опухоли в области шеи плода, неясны. Для диагностики тазового предлежания и его разновидностей целесообразно во всех случаях проводить ультразвуковое исследование и рентгенопельвиметрию с целью определения размеров таза. Рентгенологическое исследование с целью диагностики тазового предлежания при наличии ультразвуковой аппаратуры в наши дни не применяется. При отсутствии последней его можно использовать в неясных случаях диагностики, а именно при многоводии, многоплодии, ожирении, подозрении на аномалии развития у плода. При рентенопельвиметрии особое внимание следует обращать на форму входа в малый таз, его переднезадний диаметр, поперечный диаметр входа, размеры полости и выхода из малого таза, форму крестца. Для оценки типа тазового предлежания, наличия или отсутствия сгибания головки и точного измерения размеров таза, за рубежом некоторые авторы используют компьютерную томографическую пельвиметрию или магнитный резонанс (Gimovsky M.L. et al., 1985; Kopelman J.N. et al.. 1986; Lenke R.R. et al., 1986; Me Carthy S., 1986; Berger R. et al., 1994). Дифференциальная диагностика. При использовании только клинических методов исследования иногда трудно oт-
Рис. 35. Варианты положения головки плода при тазовом предлежании: 1. Хорошо согнутая головка. 2. Слабо разогнутая головка ("поза военного"). 3. Умеренное разгибание. 4. Чрезмерное разгибание.
личить тазовое предлежание от головного. Проводя влагалищное исследование, почти безошибочно можно установить диагноз тазового или головного предлежания. Значительно труднее даже при влагалищном исследовании дифференцировать тазовое предлежание от лицевого (особенно при целом плодном пузыре). При излившихся водах также сложно отличить рот плода от заднепроходного отверстия. При вхождении в рот плода пальпируются альвеолярные выступы, иногда определяются сосательные движения. Для уточнения диагноза следует попытаться определить крестец с копчиком, паховый сгиб, стопу. Важно отличить предлежащую ножку от ручки плода. При этом надо ориентироваться на длину пальцев и большой палец, который на руке отставлен, а также на наличие или отсутствие пяточного бугра. Колено отличается от локтя округлой подвижной надколенной чашечкой и более округлой формой. Почти невозможно даже при влагалищном исследовании отличить анэнцефалию от тазового предлежания. Диагноз уточняют при ультразвуковом или рентгенологическом исследовании. Окончательный диагноз тазового предлежания в родах и его характер устанавливают, производя влагалищное исследование, при достаточном раскрытии маточного зева (не менее 4-5 см), отсутствии плодного пузыря и прижатом тазовом конце. Тактику врача при тазовом предлежании плода иллюстрирует схема 8. Очень важно разработать тактику с момента установления диагноза тазового предлежания до срока родов и избрать метод родоразрешения. Поскольку до 32-й недели беременности амниотическая полость значительно превышает размеры плода и головка больше ягодиц, в силу приспособительных особенностей она смещается ко дну матки, а его тазовый конец - книзу. Тазовое предлежание является неблагоприятным в плане течения родов, поэтому в сроки беременности более 29 нед. многие авторы рекомендуют проводить мероприятия с целью изменения тазового предлежания на головное. Таким образом, тактика ведения беременности при установлении диагноза тазового предлежания (после 29 нед) должна быть направлена на его предупреждение и совершенство-
Схема 8 Дата добавления: 2016-06-06 | Просмотры: 1033 | Нарушение авторских прав |