|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Искусственная вентиляция легких. Немедленно после восстановления проходимости дыхательных путей необходимо проверить наличие самостоятельного дыханияНемедленно после восстановления проходимости дыхательных путей необходимо проверить наличие самостоятельного дыхания. Если самостоятельное дыхание отсутствует, хотя проходимость дыхательных путей и удалось восстановить выдвижением нижней челюсти вперед, то следует немедленно начать ИВЛ, не теряя времени на интубацию трахеи. Апноэ верифицируют по отсутствию экскурсий грудной клетки и дыхательных шумов, а также по невозможности ощутить поток выдыхаемого воздуха (поднеся руку к носу и рту пострадавшего). Существует стандартный подход к ИВЛ при апноэ: вначале производят два медленных вдувания (каждое продолжительностью 1,5-2 с у взрослых и 1-1,5 с у детей). Невозможность вдувания свидетельствует о неустраненной обструкции дыхательных путей; следует изменить положение головы и шеи или удалить инородное тело. Если самостоятельное дыхание отсутствует, то следует немедленно начать ИВЛ методом рот в рот или рот в маску (в первом случае целесообразно использовать защитную пленку для лица), даже если остановка дыхания произошла в больнице и реанимационная бригада с необходимым оборудованием уже в пути. Зажимание носа пострадавшего позволяет обеспечить герметичный контакт между губами реаниматора и ртом пострадавшего. У взрослых объем вдувания должен составлять 800-1200 мл, частота — 10-12/мин. Если вдувания эффективны, то грудная клетка реанимируемого поднимается и опускается в такт дыхательным движениям, а также слышен звук и ощущается дуновение струи воздуха, выходящей из дыхательных путей при пассивном выдохе. Наиболее распространенной причиной неадекватной вентиляции при дыхании рот в рот является неполное устранение обструкции дыхательных путей. Дыхание рот в рот и нос эффективнее у детей, нежели у взрослых. Содержание кислорода в воздухе, выдыхаемом реаниматором, составляет только 16-17%, но даже это значительно лучше для пострадавшего, чем полное отсутствие кислорода. Для CJIP характерно сочетание низкой fio2, малого сердечного выброса и внутрилегочного шунтирования, что неизбежно приводит к гипоксии. Поэтому при СЛР всегда следует стремиться увеличить FiO2 до технически возможного максимума, желательно до 100%.
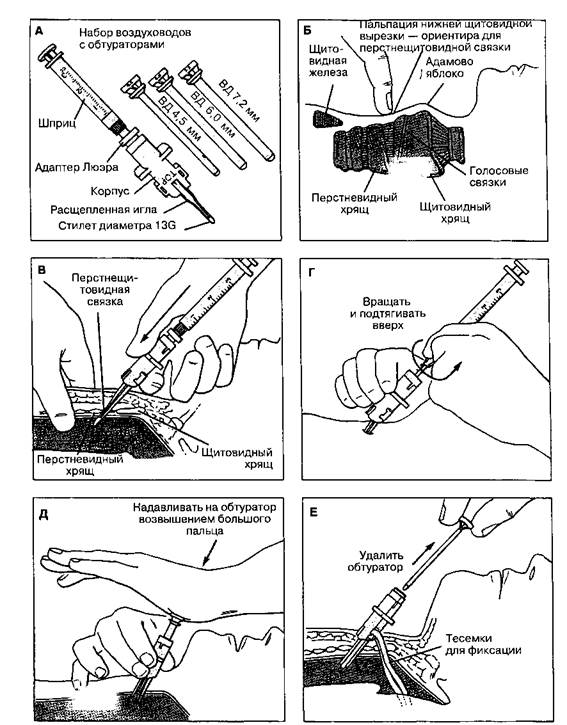
Рис. 48-5. Набор Ну-Трейка для коникотомии (А). Голову больного запрокидывают назад и прощупывают перстне-щитовидную связку (Б). Иглой пунктируют перстнещитовидную связку, о попадании в трахею свидетельствует беспрепятственное поступление воздуха при отсасывании (В). Стилет и шприц удаляют, оставив корпус коникотома в месте введения (Г). Воздуховод с обтуратором вводят в трахею, энергично надавливая на крышку обтуратора возвышением большого пальца (Д). Обтуратор удаляют (E), и к воздуховоду подсоединяют дыхательный реанимационный мешок или дыхательный контур наркозного аппарата. ВД — внутренний диаметр
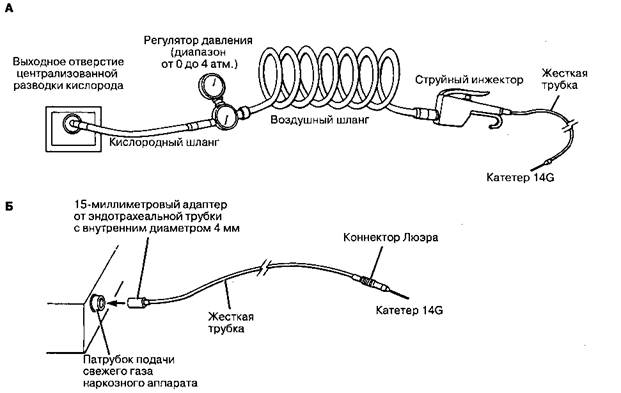
Рис. 48-6. Две системы для чрестрахеальной струйной вентиляции, подсоединенные к катетеру, установленному через перстнещитовидную связку (см. рис. 48-4). Ручной инжектор и регулятор давления (А) обеспечивают лучшее управление дыхательным циклом. Обе системы включают жесткие трубки и источник кислорода высокого давления
Дыхание рот в маску имеет преимущество перед дыханием рот в рот — губы реаниматора не соприкасаются со ртом реанимируемого, что весьма важно с точки зрения гигиены. Приспособления, которые позволяют избежать непосредственного контакта с реанимируемым, должны быть легкодоступны в больнице во многих местах. У некоторых больных применение маски значительно облегчает ИВЛ, потому что позволяет изменить конфигурацию дыхательных путей или обеспечить герметичный контакт. Некоторые модели масок позволяют проводить ингаляцию кислорода. Методика использования комплекта мешок-нереверсивный клапан-маска описана в главе 3 (см. Реанимационные дыхательные мешки). Если опыт работы персонала невелик, то применение комплекта мешок-нереверсивный клапан-маска менее эффективно, нежели комплекта мешок-нереверсивный клапан-эндотрахеальная трубка или дыхание рот в маску; это объясняется тем, что достаточно трудно с помощью одной руки поддерживать проходимость дыхательных путей и герметично фиксировать маску, а другой рукой надавливать на дыхательный мешок, обеспечивая адекватный дыхательный объем. Если персонала достаточно, то для профилактики регургитации следует оказывать давление на перстневидный хрящ. Процедура интубации трахеи должна занимать как можно меньше времени. Попытки интубации не должны прерывать ИВЛ более чем на 30 с. Прием Селлика уменьшает риск регургитации и аспирации во время интубации трахеи. После интубации ИВЛ можно проводить с помощью реанимационного дыхательного мешка, через который можно доставлять дыхательную смесь с высокой FiO2. После интубации высвобождаются обе руки, что делает вентиляцию мешком более эффективной. При использовании респираторов с переключением по давлению нажатие на грудину в ходе массажа сердца может привести к преждевременному завершению аппаратного вдоха из-за увеличения внутригрудного давления. Респираторы с переключением по объему могут оказаться неспособны обеспечить необходимое давление в дыхательных путях. Респираторы с переключением по времени и ручным управлением позволяют обеспечить высокие потоки дыхательной смеси и высокое давление в дыхательных путях. Необходимо непрерывно следить за экскурсиями грудной клетки, чтобы избежать непреднамеренного перераздувания легких и баротравму. Следует уделять особое внимание профилактике баротравмы при ИВЛ у детей. Отношение физиологического мертвого пространства к дыхательному объему (VD/vT) отражает эффективность элиминации CO2. В ходе СЛР вследствие низкого легочного кровотока и высокого альвеолярного давления VD/VT увеличивается. Следовательно, во избежание гиперкапнии необходимо увеличить минутный объем дыхания на 50-100%. Дата добавления: 2015-02-06 | Просмотры: 1038 | Нарушение авторских прав |