|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ХРОНИЧЕСКИЙ ПЕРИОДОНТИТ
Хронический периодонтит (верхушечный) — хроническое воспаление периодонта, возникающее как переход острого процесса в хронический или формирующееся, минуя острую стадию. Хронический периодонтит встречается чаще, чем острый; значительное число заболеваний, диагностируемых как острый периодонтит, при углубленном обследовании оказывается обострившимся хроническим периодонтитом. Морфологическая и клиническая картина хронических периодонтитов разнообразна. Различают гранулирующий, гранулематоз-иый и фиброзный периодонтиты. Установлено, что многие случаи хронического гранулирующего и гранулематозного периодонтитов связаны с недостаточным эндодонтическим лечением. Гранулирующий периодонтит. Патологическая анатомия. Микроскопически при этой форме хронического периодонтита в верхушечной части корня зуба обнаруживают значительное утолщение и гиперемию корневой оболочки. Поверхность измененного участка периодонта неровная и представляет собой разрастания вялых грануляций. Микроскопическое исследование тканей околоверхушечной области показывает разрастание грануляционной ткани в области верхушки корня, постепенно увеличивающееся и распространяющееся на прилежащие отделы периодонта и стенку альвеолы. Увеличение такого очага сопровождается рассасыванием костной ткани в окружности воспалительного очага и замещением костного мозга грануляционной тканью. Одновременно наблюдается резорбция участков цемента и дентина корня. По периферии воспалительного очага в некоторых участках происходит новообразование костной ткани. Нередко в центральных отделах околоверхушечного очага, особенно при обострении, возникают отдельные очаги гнойного расплавления грануляционной ткани, В результате обострении воспалительного процесса гранулирующий очаг в периодонте постепенно распространяется на новые участки альвеолы, в основном в сторону преддверия рта, что приводит в некоторых случаях к образованию узур в компактной пластике альвеолярного отростка. Отток гиря и прорастание грануляций способствуют возникновению свищевого хода. Иногда гранулирующий очаг распространяется в прилежащие мягкие ткани, образуя поднадкостничную, подслизистую или подкожную гранулему. Клиническая картина. Гранулирующий периодонтит является наиболее активной формой хронического периодонтита и дает весьма многообразную клиническую картину. Жалобы при гранулирующем периодонтите различны. Чаще боль- цые жалуются на болезненность при приеме твердой и горячей пиши, иногда боль усиливается при давлении. При гранулирующем периодонтите часто бывают обострения различной интенсивности. Активность воспалительного процесса проявляется периодическими болями в зубе при надавливании на него или накусывании. Слизистая оболочка, покрывающая альвеолярный отросток в области верхушки корня зуба с гранулирующим очагом в периодонте, обычно слегка отечна и гиперемироваиа, при надавливании пинцетом или зондом на десну остается отпечаток инструмента. При вовлечении в патологический процесс прилежащих мягких тканей на слизистой оболочке возникает свищевой ход. Он располагается чаще на уровне верхушки пораженного зуба в виде точечного отверстия или маленького участка выбухающих грануляций. Иногда свищевой ход на какое-то время закрывается. Однако при очередном обострении на месте бывшего свища появляются припу-хание и гиперемия слизистой оболочки, образуется небольшое скопление гноя, изливающегося затем в полость рта. После излечения хронического гранулирующего периодонтита на месте зажившего свища виден небольшой рубец. При прорастании хронического гранулирующего очага из периодонта под надкостницу и в мягкие ткани, окружающие челюсти — подслизистую и подкожную клетчатку, возникает одонтогенная гранулема. Различают три типа одонтогенной гранулемы: поднадкостничную, подслизистую и подкожную. Клиническое течение процесса при гранулирующем периодонтите, осложненном одонтогенной гранулемой, более спокойное. Жалоб на боль в зубе или очаге в мягких тканях часто не бывает. При поднадкостничной одонтогенной гранулеме наблюдается вы-бухание кости альвеолярного отростка, чаще округлой формы, соответственно пораженному зубу. Слизистая оболочка над этим участком чаще не изменена, иногда могут быть небольшие воспалительные явления. Подслизистая одонтогенная гранулема определяется как ограниченный плотный очаг, расположенный в подслизистой ткани переходной складки или щеки в непосредственной близости от зуба, явившегося источником инфекции, и связанный с ним при помощи тяжа. Слизистая оболочка над очагом не спаяна. Нередко наблюдаются обострение процесса и нагноение подслизистой гранулемы. При этом появляются боли в очаге поражения. Слизистая оболочка спаивается с подлежащими тканями, приобретает ярко-красный цвет. Абсцедирование подслизистого очага и выход содержимого наружу через образовавшийся свищ иногда ведут к обратному развитию °бострившегося процесса. Чаще свищевой ход рубцуется и развитие подслизистой гранулемы снова принимает спокойное течение. Для подкожной гранулемы характерен округлый инфильтрат в подкожной клетчатке, плотный, безболезненный или малоболезненный. От зубной альвеолы к очагу в мягких тканях идет соедини-
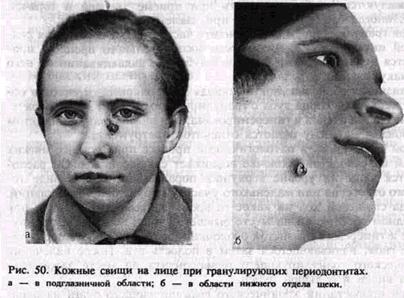
тельный тяж. Подкожная гранулема может нагнаиваться, создавая картину обострения. В таких случаях кожа спаивается с подлежащими тканями, приобретает интенсивно-розовый или красный цвет, появляется участок размягчения. Абсцедирующий очаг вскрывается наружу, прорывая истонченный участок кожи. Через образовавшийся свищевой ход содержимое изливается наружу. Локализация таких свищей довольно характерна для процессов, исходящих от определенных зубов (рис. 50, а, б). Так, кожные свищевые ходы на подбородке возникают при хроническом гранулирующем периодонтите нижних резцов и клыка, а в области щеки и у основания нижней челюсти — от нижних больших коренных зубов, в скуловой области — от первого верхнего большого коренного зуба, у внутреннего угла глаза — от верхнего клыка. Сравнительно редко свищи открываются на коже нижних отделов шеи. Выделения из таких свищевых ходов незначительны. Они серо-зно-гнойные или кровянисто-гнойные. У некоторых больных из устья свищевого хода выбухают грануляции. Иногда отверстие свищевого хода закрыто кровянистой корочкой. На некоторое время свищ может закрываться. Постепенно в результате Рубцовых изменений тканей в окружности свищевого хода устье свища втягивается и оказывается в воронкообразном углублении кожи. Не всегда легко установить связь патологического процесса в области определенного зуба со свищевым ходом на коже. Затруднения встречаются, например, при наличии хронических очагов в периодонте у нескольких рядом расположенных зубов. В некоторых случаях при пальпации наружной поверхности альвеолярного отростка или челюсти можно обнаружить плотный рубцовый тяж в
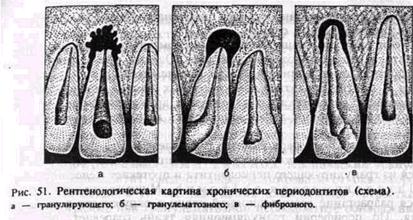
области переходной складки на уровне того или иного зуба. Это помогает установить «причинный» зуб. Рентгенография с контрастной массой, введенной через свищевой ход, может подтвердить клиническое предположение. Диагноз основывается на клинической картине и рентгенологических данных. На рентгенограмме при гранулирующем периодонтите обнаруживаются типичные изменения — очаг разрежения костной ткани в области верхушки корня. Линия периодонта в этом отделе не видна из-за инфильтрирующего роста грануляционной ткани, приводящего к рассасыванию стенок лунки, а также цемента и дентина корня. Поверхности их становятся неровными. Эта неровность выявляется более отчетливо со стороны костной ткани, в которую из периодонта идут небольшие выросты. Компактная пластинка стенки альвеолы обнаруживается лишь в боковых отделах (рис. 51, а). Дифференциальный диагноз. Гранулирующий периодонтит следует дифференцировать от околокорневой кисты, хронического остеомиелита челюстей, свищей лица и шеи, актиноми-коза. При гранулирующем периодонтите с поднадкостаичной гранулемой как и при околокорневой кисте имеется выбухание альвеолярного отростка. Однако при кисте наблюдается смещение зубов, иногда отсутствует кость в области выбухания и на рентгенограмме имеется очаг резорбции кости значительных размеров с четкими ровными контурами. Наличие свища на лице, слизистой оболочке полости рта, гноетечение из него обусловливают сходство гранулирующего периодонтита и ограниченного остеомиелита челюсти. Вместе с тем для одонтогенного остеомиелита челюсти характерна острая стадия болезни, сопровождающаяся симптомами интоксикации; в хронической стадии на рентгенограмме наблюдаются очаги резорбции кости и тени секвестров. Свищи на лице и шее при гранулирующем периодонтите могут напоминать бранхиогенные образования. Правильной диагностике
способствуют зондирование свища, рентгенография зуба, фистуло-графия бранхиогенного свища. Имеют сходство свищи при хроническом гранулирующем периодонтите и актиномикозе лица и шеи. Однако при хроническом. периодонтите свищ одиночный, при актиномикозе свищи располагаются в центре разлитых или отдельных мелких инфильтратов.; Исследование отделяемого и нахождение друз актиномицетов при актиномикозе помогает дифференцировать воспалительные заболе-: вания. Гранулематозный периодонтит (гранулема). Эта форма около-верхушечного хронического воспалительного процесса часто развивается из гранулирующего периодонтита и протекает менее активно. Патологическая анатомия. Микроскопически отмечается разрастание грануляционной ткани в окружности верхушки корня. По периферии грануляционная ткань созревает, образуя фиброзную капсулу, и возникает гранулема. В верхушечной части корня, непосредственно прилегающей к разрастаниям грануляционной ткани, обнаруживаются участки рас-, сасывания цемента, иногда и дентина. На участках корня, сопри- i касающихся с ее капсулой, нередко отмечается новообразование цемента, а иногда и отложение избыточного цемента. В зависимости от строения гранулемы различают: 1) простую гранулему, состоящую из элементов соединительной (грануляцией-: ной) ткани; 2) эпителиальную гранулему, в которой между участ- ; ками грануляционной ткани находятся тяжи эпителия; 3) кисто- j видную гранулему, содержащую полости, выстланные эпителием, ' Клиническая картина. Течение гранулематозного пе- ! риодонтита бывает различным. Нередко гранулема долго не увели- -' чивается или растет крайне медленно. При этом больные часто не предъявляют жалоб. Лишь случайно при рентгенологическом ис-; следовании обнаруживается Гранулематозный очаг. Гранулемы, так же как и очаги хронического гранулирующего 1 периодонтита, нередко располагаются не у самой верхушки корня зуба, а несколько сбоку. При этом на поверхности альвеолярного отростка соответственно проекции верхушки корня в результате происходящей перестройки костной ткани и явлений оссифициру— ющего периостита можно обнаружить небольшое безболезненное выбухание без четких границ. У некоторых больных гранулема постепенно увеличивается. Обычно это связано с обострениями воспалительного процесса Я соответствующими изменениями в ткани гранулемы: гиперемией, отеком, увеличением количества нейтрофильных лейкоцитов, абс-цедированием. При обострении хронического процесса нарушается целость капсулы гранулемы, а в окружающих тканях возникают реактивные воспалительные и дистрофические процессы с преобладанием резорбции прилежащих участков стенок зубной альвеолы.? Клинически эти обострения проявляются различно. В одних случаях' возникает некоторая чувствительность, а иногда и болезненность при перкуссии и надавливании на зуб, а в других — развиваютс* явления острого периодонтита. В дальнейшем по мере стихания воспаления в окружности увеличившегося околоверхушечного воспалительного очага вновь образуется капсула. Диагноз ставится на основании клиники, но чаще по рентгенологическим данным. На рентгенограмме при гранулематозном периодонтите в околоверхушечной области определяется округлый очаг разрежения костной ткани с четкими ровными границами. При правильно проведенном лечении на месте гранулематозного очага определяются изменения, характерные для фиброзного периодонтита, или образование участка склерозированной костной ткани (рис. 51, б). Дифференциальный диагноз. Хронический Гранулематозный периодонтит следует дифференцировать от околокорневой кисты, особенно в случае выбухания альвеолярного отростка. На рентгенограмме при гранулематозном периодонтите обнаруживается участок резорбции кости 0,5—0,7 см диаметром, при кисте видна значительная резорбция кости с четкими контурами. Фиброзный периодонтит. Под влиянием лечебных мероприятий, иногда и самопроизвольно может произойти рубцевание гранулирующего или гранулематозного очага в периодонте и восстановление на этом участке костной ткани. При этом в окружности верхушки корня образуется ограниченный воспалительный очаг вследствие разрастания фиброзной ткани — фиброзный периодонтит. Однако имеются данные, на основании которых можно полагать, что он иногда развивается и самостоятельно, т. е. без предшествующего гранулирующего или гранулематозного периодонтита. Патологическая анатомия. Микроскопически при фиброзном периодонтите участок периодонта удаленного зуба утолщен, плотен. Утолщенные участки корневой оболочки в области локализации патологического процесса, как правило, имеют бледно-розовую окраску. Эти изменения оболочки корня захватывают в некоторых случаях лишь окружность его верхушки, в других случаях процесс бывает диффузным и распространяется на весь периодонт. Очень часто фиброзный периодонтит сопровождается избыточным образованием цемента —•- гиперцементозом. При микроскопическом исследовании обнаруживаются бедные клетками пучки грубоволокнистой соединительной ткани, между которыми изредка располагаются очажки круглоклеточной инфильтрации. Нередко среди фиброзной ткани можно обнаружить участки грануляционной ткани различных размеров. На участках корня, ранее подвергшихся резорбции, имеются отложения вторичного цемента. Иногда массы такого избыточного цемента наслаиваются почти по всей поверхности корня. В отдельных случаях происходит склерозирование костной ткани, прилегающей к фиброзно-изменен-ному периодонту. Клиническая картина. При фиброзном периодонтите больные обычно жалоб не предъявляют. При жевании или перкуссии не отмечается чувствительности зуба или болевых ощущений. При обследовании полости рта можно обнаружить зуб с некротизиро-ванной пульпой.
Только в случае редко возникающего обострения процесса появляется болезненность при жевании. Исследование зуба и постукивание по его коронке вдоль продольной оси могут быть слабоболезненными. Диагноз ставят на основании рентгенографии. На рентгенограмме выявляется расширение линии периодонта, главным образом у верхушки корня зуба. Иногда в результате гиперцементоза обнаруживается значительное утолщение верхушечного участка корня. Костная пластинка, ограничивающая расширенную линию периодонта, нередко утолщена, склерозирована (рис. 51, в). Дифференциальный диагноз проводят по рентгенологической картине. Лечение хронического периодонтита Хирургическое лечение хронического периодонтита заключается в удалении зуба, реплантация, трансплантации, имплантации, резекции верхушки корня зуба и иногда гемисекции, ампутации корня зуба. Удаление зуба проводят по правилам, изложенным в главе V. После удаления зуба при гранулирующем и гранулематозном периодонтите следует тщательно выскоблить грануляционные разрастания или гранулемы. При наличии свищевого хода на десне следует провести его ревизию и выскоблить грануляции по всей его протяженности. В отдельных случаях целесообразно иссечь свищевой ход и рану зашить, наложив 2—3 погруженных кетгутовых и 3—4 волосяных, полиамидных или других шва. При хроническом гранулирующем периодонтите, осложненном подслизистой, поднадкост-ничной, подкожной гранулемами, после удаления зуба проводят выскабливание гранулематозных разрастании из-под слизистой оболочки, надкостницы, подкожной клетчатки, кожи. При удалении патологических тканей в подкожной клетчатке и на коже лица-предварительно рассекают тяж по переходной складке и образовавшуюся рану тампонируют йодоформной марлей. Очаг в мягких! тканях выскабливают, иссекают свищевой ход и рану ушивают. С эстетической целью, особенно при значительной втянутости свища и Рубцовых изменениях, после его иссечения проводят пластику тканей путем перемещения двух встречных треугольных лоскутов. В послеоперационном периоде назначают анальгин, амидопирин и-другие анальгетики, на 3—4-й день — физические методы лечения^ Реплантация зуба — возвращение в лунку удаленного зуба.; Операция проводится при безуспешности или невозможности коня сервативной терапии, нежелательности удаления зуба. Она заключается в удалении зуба, выскабливании патологических тканей из; альвеолы и с поверхности корня. После пломбирования каналов щ резекции верхушек корней зуб вводят в лунку и фиксируют там. Производят реплантацию преимущественно многокорневых зубов. ^ Удаление зуба проводят осторожно, стараясь не травмировать^ тканей зубной альвеолы и прилегающих мягких тканей. осторожно) делают кюретаж альвеолы, убирая грануляционные разрастания ] гранулему, стараются сохранить волокна периодонта по боковой поверхности альвеолы и круговую связку. Промывают рану теплым изотоническим раствором хлорида натрия с добавлением антибиотиков (грамицидин и др.) и рыхло тампонируют стерильной марлей. Удаленный зуб временно помещают в какую-либо емкость, содержащую теплый (36,б°С) изотонический раствор хлорида натрия с добавлением антибиотиков или нитрофурановых препаратов. Пломбируют полость зуба и каналы цементом или быстротвердеющей пластмассой, отпиливают верхушки его корней. После туалета кости зуб помещают в альвеолу и фиксируют его при помощи проволочной шины, защитной пластинки из быстротвердеющей пластмассы, кап-пового аппарата на 2—3 нед. Следует обратить внимание на то, что приживление зуба возможно при его покое. Поэтому он должен быть выключен из прикуса, для чего сошлифовывают бугры ре-плантированного зуба или его антагониста. В послеоперационном периоде назначают анальгин, амидопирин, метиндол и другие препараты, щадящую диету, дают рекомендации по гигиеническому содержанию полости рта, особенно при наложении закрепляющих шин. При острых и обострившихся хронических периодонтитах, реже при других острых одонтогенных воспалительных процессах, также применяется метод реплантации зуба. В одних случаях операцию производят двухэтапно. Первый этап состоит в удалении зуба и введении в зубную альвеолу тампона, пропитанного смесью антибиотиков, назначении противовоспалительного лечения. Удаленный зуб помещают в емкость, содержащую изотонический раствор хлорида натрия и антибиотики, и хранят при температуре 4—5°С. Через 5—6 дней после стихания острых воспалительных явлений, удалив из зубной альвеолы тампон, проводят реплантацию. Иногда при острых одонтогенных заболеваниях реплантацию проводят од-ноэтапно. В таких случаях делают разрез по переходной складке, дренируют рану резиновой полоской. Костную рану тщательно обрабатывают и удаляют волокна периодонта. Пломбированный зуб, не резецируя его верхушки, помещают в-луику и укрепляют. После одноэтапной реплантации лечение дополняют назначением сульфа-ниламидов, антибиотиков, антигистаминных препаратов. Процесс приживления длится от 3—4 до 6—10 нед. Наилучшие результаты получают при периодонтальном типе сращения. Время функционирования реплантированных зубов не превышает 5 лет, затем постепенно происходит рассасывание корней, зуб становится подвижным и подлежит удалению. Аутотрансплантацию зуба (пересадку зуба в другую альвеолу) производят редко. Она показана при удалении разрушенного зуба и при возможности пересадки на его место сверхкомплектного зуба. Методика операции идентична реплантации зуба, однако ее исходы не всегда бывают благоприятными. Заживление часто осложняется из-за травмы кости при формировании зубной альвеолы для зуба. Аллотрансплантация зуба — пересадка зуба от одного человека Другому — разработана мало, хотя имеются сведения о единичных 1&;
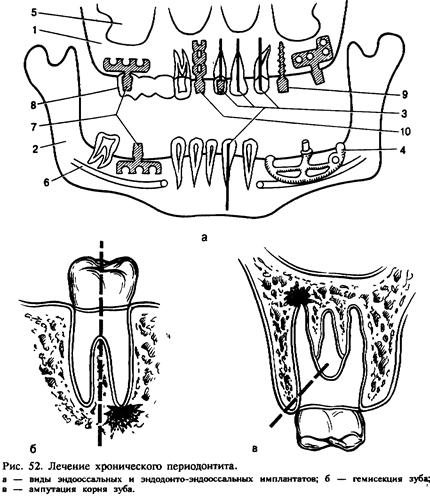
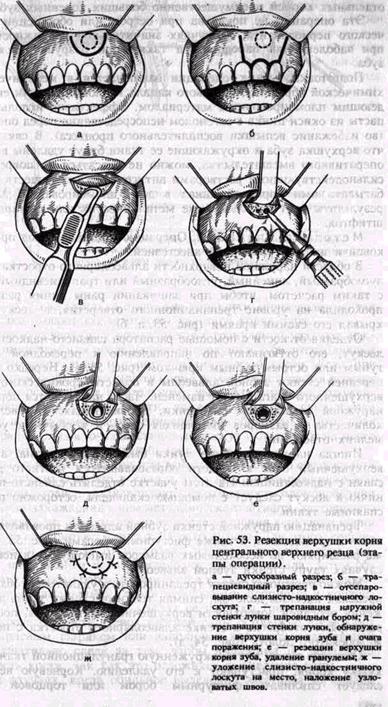
успехах. Главными моментами этой операции являются подбор зуба j вместо удаленного, правильная предварительная консервация его ж J преодоление реакции отторжения после пересадки. Методика one- j рации та же, что и при реплантации, j Имплантация зуба является разновидностью аллотранспланта- | ции или эксплантации. Это более перспективная операция. В лунку или кость челюсти вводят имплантат из металла или биоматериалов.* Имплантаты используют для фиксации коронок, мостовидных и: съемных протезов и в других случаях. ' Для укрепления зуба и в комплексном лечении хронического) периодонтита применяется также эндодонто-эндооссальная имплан-^ тация (рис. 52, а). Имплантаты при этом вводят через канал зуба; в кость. Можно применять индивидуально сделанные имплантат или при хорошо сохранившейся коронке использовать простой и с резьбой штифты. Эндодонто-эвдооссальную имплантацию можно сочетать с резекцией верхушки корня, удалением патологических тканей из околозубного очага и заполнением костной полости в пространства у имплаитата биоматериалами. При лечении хронического периодонтита применяют также внут-рикостные зубные имплантаты разных форм — плоской или круглой. После удаления зуба или корня можно вводить пластиночные или цилиндрические имплантаты. В таких случаях после осторожного удаления зуба или корня имплантат вводят через лунку в кость. Через 3 нед после операции на головке пластиночного имплантата фиксируют временную коронку или каппу, выведенные из прикуса. Имплантат винтовой формы зашивают наглухо. Зубной протез фиксируют основательно на 3—4-м месяце — при плоском имплантате и на 4—б-м месяце — при винтовом. Осложнения после имплантации в основном обусловлены характером взаимодействия конструкции имплантата с окружающими тканями. Необходима биосовместимость их, в противном случае не происходит остеоинтеграции имплаитата и окружающей кости. Причины осложнений: неправильная и травматичная техника введения имплантата, неправильное ортопедическое лечение, что ведет к отторжению имплантата. Последнее может быть также следствием воспалительных явлений. Большое значение в развитии таких осложнений имеет перегрев тканей, в том числе костной, плохая гигиена полости рта и надальвеолярной части имплантата. Неточности клинической и рентгенологической диагностики при имплантации могут вести к прободению верхнечелюстной пазухи, носовой полости, к повреждениям нижнего альвеолярного нерва, вестибулярной или оральной стенки альвеолярного отростка. Исход. При правильной оценке общего статуса организма, клинико-рентгенологическои обоснованности имплантации, выборе его конструкции, оптимальной технике операции и ортопедической реабилизации исход имплантации бывает благоприятным и срок функционирования имплантата достигает 10—15 лет (по данным зарубежных авторов, 10—20 лет). Средний срок функционирования имплантата 5—8 лет. Гемисекция корня зуба — это резекция и удаление части коронки вместе с одним из корней, имеющим патологический очаг у верхушки. Операцию производят у первых и вторых больших коренных зубов на верхней и нижней челюстях. Показаниями к гемисекции являются резорбция кости межкорневой перегородки, перфорация одного из корней или наличие у него глубокого внутрикостного кармана. Не следует производить эту операцию при деструкции кости у всех корней зуба, выраженном гиперцементозе удаляемого корня, при предполагаемой неэффективности консервативного лечения остающихся каналов корней. После консервативного лечения и пломбирования остающихся каналов корней и полости коронки зуба отделяют и осторожно удаляют при помощи бора на уровне бифуркации корней часть коронки и корень с патологическим очагом (рис. 52, б). При удалении части коронки и корня зуба используют чаще щипцы, производя ими ротационные или легкие люксационные движения. При удалении корня элеватором надо правильно определить точку опоры и с большой осторожностью работать на кости, не травмируя межкорневую перегородку и костный сегмент в области оставшегося корня. При работе с помощью боров, дисков при гемисекции обязательно охлаждение операционного поля путем орошения изотоническим раствором натрия хлорида из шприца или через специальную систему. После обработки костной раны накладывают узловатые кет-гутовые швы на слизистую оболочку и надкостницу. Ампутация корня зуба. Удаление корня зуба производят, предварительно отделив его у места бифуркации (рис. 52, в). Показания и противопоказания к ампутации корня те же, что и при гемисекции. Удаляют чаще один из щечных корней верхних больших коренных зубов, реже — корень нижних моляров. Проводят трапециевидный или углообразный разрез и отделяют слизисто-надкостничный лоскут с вестибулярной или небной поверхности альвеолярной части нижней челюсти или альвеолярного отростка верхней челюсти. Лоскут должен быть несколько больше зубочелюстного сегмента, где расположен корень, чтобы потом перекрыть образовавшийся дефект кости. Корень отсекают фиссурным бором, удаляют при помощи щипцов, делая только ротационные движения. В отдельных случаях производят удаление передней костной стенки альвеолы и отсеченного корня с помощью элеватора. При этом также обязательно охлаждение операционного поля. После обработки альвеолы лоскут укладывают на место и фиксируют швами из кетгута или полиамидной нити. После гемисекции и ампутации функциональная надежность оставшегося корня или корней невелика, и только при небольшой нагрузке они могут сохраняться в течение нескольких лет. Резекция верхушки корня зуба. Эта операция показана, когда невозможно устранить хронический воспалительный процесс в пе-риодонте консервативными методами лечения, а также в тех случаях, когда канал зуба закрыт застрявшим в нем инородным телом (головка бора, отломок пульпэкстрактора и др.), препятствующим дальнейшему лечению периодонтита. Она также показана при перфорации стенки корня в верхушечном отделе, при недостаточном выполнении канала твердеющим пломбировочным материалом, а также чрезмерном выведении его за верхушку. Показаниями к резекции верхушки корня являются также отсутствие регресса околокорневого патологического очага, наличие свищевого хода после правильно проведенного эндодонтического лечения. В основном производят резекцию верхушки корня резцов и клыка, а также малых коренных зубов на нижней челюсти, реже — на верхней. В последние годы показания к этой операции расширены, и ее производят с успехом в области малых и больших коренных зубов. Клинические и рентгенологические данные важны
Дата добавления: 2015-01-18 | Просмотры: 1971 | Нарушение авторских прав |