|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ДЕФОРМАЦИЙ ЧЕЛЮСТЕЙДефекты и деформации челюстей составляют в среднем 4,5%. Это, как правило, формы проявлений различных изменений лицевого и мозгового черепа. Указанные изменения могут иметь врожденный характер (в результате воздействия различных патологических факторов в период развития плода), а также приобретенный характер (после травмы, воспалительных заболеваний и т. п.). Анатомические, функциональные и эстетические изменения при деформациях лицевого черепа иногда резко влияют на поведение пострадавшего в обществе. Такие люди становятся замкнутыми, малообщительными, подозрительными, с постоянным чувством ущербности. У них отмечаются значительные нарушения функций жевания, речи, дыхания, мимики. Эстетический недостаток может явиться причиной развития вторичной невротической реакции. Поэтому проблемы медицинской реабилитации, включающей хирургическое вмешательство, медикаментозную терапию, физиотерапию, применение методов психотерапевтической коррекции, и социальной реабилитации людей с зубочелюстными деформациями должны решаться комплексно. Различают следующие основные виды нарушений, которые могут наблюдаться в различных сочетаниях: 1) верхняя макро- или прогнатия (гиперплазия — чрезмерное развитие верхней челюсти); 2) нижняя макро- или прогнатия (гиперплазия — чрезмерное развитие нижней челюсти); 3) увеличение обеих челюстей; 4) верхняя микро- или ретрогнатия (гипоплазия — недоразвитие верхней челюсти); 5) нижняя микро- или ретрогнатия (гипоплазия — недоразвитие нижней челюсти); 6) уменьшение обеих челюстей; 7) открытый и глубокий прикусы. Частицы «макро» или «микро» в приведенных терминах обозначают увеличение или уменьшение всех размеров челюсти, а приставки «про» или «ретро» — изменение соотношения зубных рядов в сагиттальном направлении только во фронтальном отделе, при нормальных размерах других отделов челюстей. Прогнатию и ре-трогнатию рассматривают как аномалии, связанные с нарушением положения челюсти относительно основания черепа. Значительно усложняются задачи лечения при сочетанных несимметричных деформациях лицевого скелета, вызванных врожден-' ной гипер- или гипоплазией тканей челюстно-лицевой области в результате синдрома I и II жаберных дуг (отокраниостеноз или гемифасциальная микросомия). Зубочелюстные деформации и аномалии лечат ортодонтическими и хирургическими способами. Возможности ортодонтических мероприятий у взрослых ограничены зоной зубов и альвеолярного отростка (X. А. Каламкаров, Л. С. Персии). Различные генетические отклонения устраняются в основном хирургическим путем. Для определения показаний к ортодонтическому или хирургическому лечению, а также к возможному их сочетанию необходимы тщательное обследование пациентов и совместная работа ортодонтов и хирургов. Следует четко диагностировать форму деформации (со-четанная, изолированная), определить характер нарушения прикуса, степень смещения зубных рядов в различных плоскостях, произвести расчеты на телерентгеиограммах и моделях прикуса. Необходимо изучить формы и контуры лица, состояние мышечного аппарата, височно-нижнечелюстных суставов. После комплексного обследования пациента определяют методы хирургического вмешательства (остеотомия или межкортикальное расщепление), фиксации костных фрагментов, иммобилизации челюсти в послеоперационном периоде и другие технические детали операции, а также ортодонтические, ортопедические лечебные мероприятия. Необходимо составлять индивидуальный план лечения бального. Хирургическое лечение целесообразно осуществлять у людей не моложе 17—18 лет, так как к этому периоду жизни формирование костей лицевого скелета и мягких тканей в основном уже заканчивается. К тому же большее число зубочелюстных деформаций в детстве обусловлено диспропорциями роста и развития зубочелюст-ной системы. К возрасту 17—18 лет часто происходит саморегуляция прикуса. В тех случаях, кота у пациентов имеется хорошо адаптированный прикус с фиссуро-бугорковым контактом многих зубов-антагонистов, производят операции без изменения основы (базиса) челюстей. Применяют подсадку материалов в виде контурной и опорной пластики. Для этого используют хрящ, кость, свободно пересаженные мягкие ткани (кожу, кожу с подкожной клетчаткой, фасцию и т. д.), а также различные инородные эксплантаты (им-плантаты). В хирургическом лечении деформаций и аномалий развития лицевого скелета особое значение имеют костно-пластические операции, при которых должен осуществляться комплексный подход к исправлению зубочелюстных деформаций. Оперативные вмешательства при дефектах и деформациях нижней челюсти. При дефектах и деформациях нижней челюсти следует выделять операции на альвеолярном отростке, на теле нижней челюсти в пределах зубного ряда, в области углов и ветвей нижней челюсти, а также операции на мыщелковых отростках нижней челюсти. Операции на альвеолярном отростке применяются при наличии
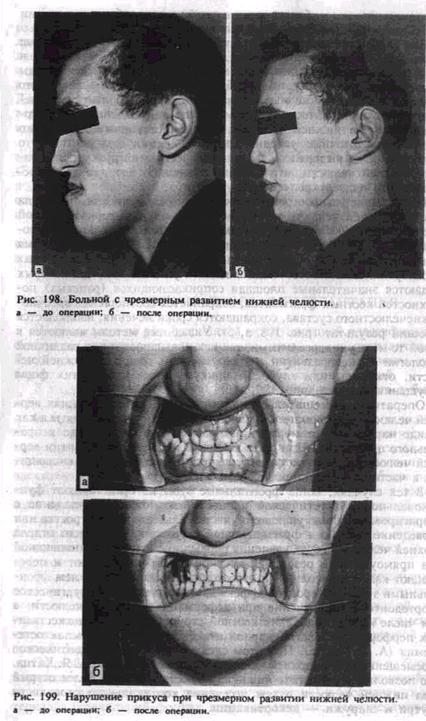
адаптации прикуса в области жевательной группы зубов и отсутствии смыкания в переднем отделе зубного ряда. При операциях на теле нижней челюсти используются различные методы остеотомии (вертикальная, ступенеобразная, скользящая и др.) и остеоэктомии (клиновидная, прямоугольная и др.). Эти методы имеют некоторые недостатки: необходимость удаления зубов; часто избыточное образование мягких тканей в щечных областях и, следовательно, одутловатости лица; возможно повреждение сосудисто-нервного пучка нижней челюсти; неизменность нижнечелюстного угла и недостаточные условия для регенерации фрагментов. Это место не всегда выдерживает физиологическую нагрузку при функции нижней челюсти, что является причиной возникновения осложнений в виде открытого прикуса. Наибольшее распространение получили операции в области угла и ветви нижней челюсти в виде вертикальной или горизонтальной остеотомии (А. Э. Рауэр, А. А. Лимберг, В. Ф. Рудько, Г. Г. Митро-фанов, В. А. Богацкий, Obwegesser, Dal Font). В настоящее время большинство авторов отдают предпочтение проведению плоскостных (межкортикальных) остеотомий в области угла и ветви, при которых создаются значительные площади соприкасающихся (раневых) поверхностей костных фрагментов, сохраняется соотношение височно-нижнечелюстного сустава, сокращаются сроки лечения, наблюдается хороший результат (рис. 198, а, б). Указанные методы являются в какой-то мере универсальными, так как применяются при различной патологии — недоразвитии или чрезмерном развитии нижней челюсти, открытом или глубоком прикусе и сочетании этих форм нарушения прикуса (рис. 199, а, б). Оперативные вмешательства при дефектах и деформациях верхней челюсти. Деформации верхней челюсти могут проявляться как в виде нарушения ее нормальных размеров, так и в виде неправильного положения. При прогнатии или чрезмерном развитии верхней челюсти применяются хирургические операции, заключающиеся в частичной резекции челюсти. В тех случаях, когда фронтальные зубы не представляют функциональной и эстетической ценности, возможно их удаление с корригированном выступающего участка альвеолярного отростка или проведение операции фрагментарной остеотомии переднего отдела верхней челюсти. После удаления первых премоляров с клиновидной или прямоугольной резекцией костной ткани выпиливают и перемещают кзади альвеолярный отросток с находящимися в нем фронтальными зубами. Хороший эффект дает комплексное хирургическое и ортодонтическое лечение при деформациях верхней челюсти, в том числе метод ослабления костной структуры путем множественных перфораций с вестибулярной и небной сторон — компактосте-отомия (А. Т. Титова). При этом следует провести ортодонтическое перемещение зубов верхней челюсти кзади по принципу А. Я. Катца. Это позволит переместить нижнюю челюсть и создать более острый угол нижней челюсти путем иссечения кортикального слоя кости внутри и снаружи — декортикации. Для устранения верхней ретро- и микрогнатии в настоящее время разработаны операции по перемещению кпереди всей средней зоны лица одномоментно (В. М. Безруков, В. П. Ипполитов). Это позволяет в большей степени устранить деформацию средней зоны лица и вместе с перемещением костного фрагмента синхронно смещать кпереди хрящевой отдел носа, избежав его вторичной деформации. Для предотвращения смещения верхней челюсти кзади между бугром верхней челюсти и крыловидными отростками основной кости вводят костный трансплантат. Кроме того, с успехом применяют одномоментные оперативные вмешательства на костном скелете средней и нижней зон лица (В. П. Ипполитов). Применяется также контурная пластика при деформациях челюстей, которая в основном показана для устранения остаточных деформаций и повышения эстетического эффекта лечения. Оперативные вмешательства по поводу анкилоза височно-ниж-нечелюстного сустава и контрактуры нижней челюсти рассмотрены в главах XI и XII. ЗУБНАЯ И ЧЕЛЮСТНО-ЛИЦЕВАЯ ИМПЛАНТАЦИЯ Имплантация по ранее принятой международной классификации относится к аллотрансплантации, по новой — к эксплантации. Вместе с тем в зарубежной литературе пользуются термином «имплантации» — особенно в отношении зубных конструкций. В хирургической стоматологии можно условно выделить зубную и челюстно-лицевую имплантацию. Имплантация имеет долгую историю, и ее развитие в разные периоды связано с применением различных материалов. Физические, химические и биологические свойства аллотрансплантируемых материалов — металлов, пластмасс и других часто определяли неадекватную остеоинтеграцию и приживление в тканях, были причиной недостатков операций и неудач. Это и не позволяло долгие годы внедрять метод имплантации в практику хирургической стоматологии. В 40-е годы XX века появились фундаментальные исследования по имплантации: в нашей стране — по челюстно-лицевой (создание имплантационных систем при пластике, травме), а за рубежом — по зубным конструкциям. Различают зубные (эндодонто-эндооссальные и эндооссальные), подслизистые, поднадкостничные, внутрикостные, чрескостные и комбинированные имплантаты. По функции в зубочелюстной системе, лицевом и мозговом черепе имплантаты могут быть замещающими, опорными, опорно-замещающими, с амортизационной системой или без нее. По свойствам биосовместимости имплантаты могут быть из биотолерантных (нержавеющая сталь, КХС), биоинертных (алюминийок-сидная керамика, углерод, титан, никлид титана) и биоактивных материалов (трикальций-фосфат, гидроксилаппатит, стеклокерамика).
Зубная имплантация наиболее широко распространена в стоматологии. В нашей стране первые исследования по зубной имплантации были проведены Н.Н.Знаменским (1989—1991). В 40—50-е годы появились интересные работы Э. Я. Вареса, С. Н. Мудрого и др., однако они не получили своего развития. Вместе с тем за рубежом зубная имплантация широко применяется уже более 30 лет: в 60-е годы были популярны поднадкостничные имплантаты; в 70-х — плоские и цилиндрические; с 80-х годов — костно-ин-теграционные. В нашей стране только в 80-е годы благодаря исследованиям А. С. Черникиса, О. Н. Сурова, М. 3. Миргазизова зубная имплантация получила свое развитие. Опыт зубной имплантации составляет немногим более 15 лет. В настоящее время для повышения жевательной эффективности при частичной и полной утрате зубов используют эндооссальные, поднадкостничные и транскостные имплантаты. Из них наибольшее применение имеют эндооссальные имплантаты. Среди них выделились две основные принципиально различные системы: винтовые имплантаты Р. Бронемарка и плоские — Л. Линкова. С годами на их основе шло усовершенствование материалов для имплантации, их видов и конструкций, как круглой [«Бонефит», «Кор-Вент» (Спек- тра-система), «Стери-ОСС», «Анкилоз», «Контраст» и др.], так и плоской (системы Линкова «Оратроник», «ВНИИИМТ», «Парк-де-нталь», «МЭТЭМ» и др.) формы (рис. 200, а). Сегодня известно более 100 видов и систем зубных имплантатов. Так, из имплантатов круглой формы наибольшее распространение имеют винтовые, ци- линдрические, сплошные, полые, конусовидные, беспористые, поверхностно-пористые, имеющие на поверхности желобки, нарезки, отверстия. Показания и противопоказания к зубной имплантации. Главным показанием для имплантации является невозможность создать функциональный и эстетический эффект традиционными методами ортопедического лечения. Выбор имплантата той или другой конструкции зависит от условий в полости рта, определяется будущей функцией его. Врач-ортопед производит выбор имплантата и составляет план ортопедического лечения. Показания к зубной имплантации определяются также общим состоянием организма и состоянием полости рта — зубов и слизистой оболочки. Иммунодефицитные заболевания и состояния, а именно аллергический, аутоиммунный, иммунопролиферативный синдромы, наследственная отягощенность являются противопоказанием к имплантации. При обследовании пациента на предмет проведения имплантации и оценке общего состояния организма обращают внимание на возраст, сохранность систем жизнеобеспечения. При наличии инфекционного синдрома необходимо более детальное обследование пациента по поводу инфекционного заболевания. При положительном решении вопроса об имплантации в этих случаях проводят лечение больного. Необходимы стабилизация иммунобио-логического состояния организма и по показаниям — коррекция защитных реакций его. Особого внимания требует санация одонто-генных очагов и очагов ЛОР-органов. Не рекомендуется проводить имплантацию у пациентов, употребляющих наркотики, и «злостных» курильщиков. Следует с особым вниманием отнестись к больным с системными и возрастными заболеваниями костей, к женщинам в предклимактерическом и постменструальном периоде, когда наблюдается остеопороз костей, в том числе челюстей. Важны исследование психического состояния больного, знание его мотивации по поводу проведения имплантации, а также возможность адаптации хирургического и ортопедического этапов лечения. Пациент должен знать о проценте риска и сделать выбор способа лечения при имплантации и без нее с учетом функциональной и эстетической возможности. Диагностика при имплантации. При обследовании на предмет имплантации проводится диагностика, состоящая из клинической оценки зубочелюстной системы, рентгенологических исследований и ортопедических моделей. Необходимо провести клиническое исследование, измерить высоту и ширину альвеолярных отростков челюстей, положение нижнечелюстного канала, расположение верхнечелюстного синуса. Особое внимание должно быть обращено на состояние зубов (качество пломбирования их каналов и полостей) и слизистой оболочки полости рта, окклюзию. Клинические данные дополняются рентгенологическим исследованием. Необходимы ортопантограмма, прицельные снимки, оценка показателей компьютерной томографии. Клиническая и рентгенологическая диагностика дополняется оценкой моделей челюстей, в том числе в окклюдаторе. Согласно
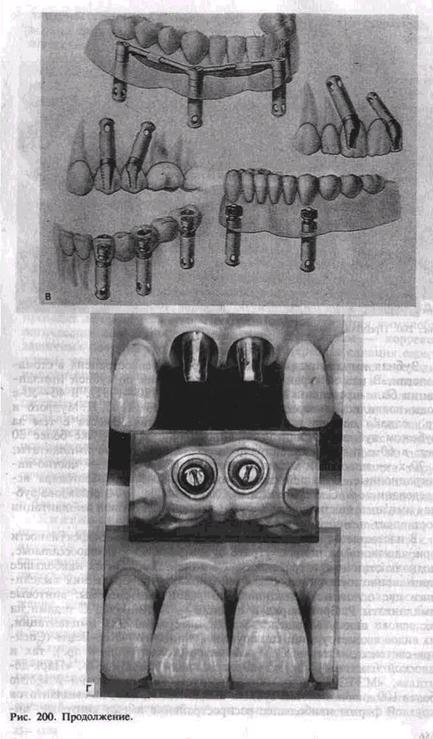
рекомендациям врача-ортопеда о включении имплантатов в ортопедическое лечение, проводят рентгенологическое исследование с шаблонами — металлическими шариками. Это позволит получить точное представление о будущем положении имплантата, выбрать его конструкцию. Послойная томография даст более точное представление о состоянии кости и поможет воссоздать модель челюсти, на которой можно будет смоделировать расположение имплантатов и ортопедическую конструкцию. Основные проблемы имплантации. Взаимодействие имплантатов и кости. Судьба всех имплантатов зависит от адаптации и стабильности опорной кости. Существует два основных типа взаимодействия имплантата и кости, которые определяют его функцию и время имплантации. В одних случаях возникает прямое плотное сращение имплантата с костью — остеоинтеграция, в других4— имплантат и кость соединяются при помощи фиброзной ткани (фиб-роинтеграция). При адекватной нагрузке на такой имплантат его подвижность минимальная и он может достаточно долго и хорошо функционировать. Вместе с тем в окружности имплантата под влиянием нагрузки и других факторов может увеличиваться пространство, заполненное соединительной тканью, что создает подвижность конструкции, ведет к образованию десневого кармана и последующему отторжению имплантата. Биосовместимость является важным условием приживления имплантата и надежного его функционирования. Она определяется химическими свойствами имплантата. В последние годы лучшие показатели биосовместимости наблюдаются при использовании титана, сплавов его с алюминием и ванадием, сплавов кобальта, хрома и молибдена (для отливок), биокерамики. Химическая чистота применяемого материала определяет реакцию тканей на имплантаци-онную конструкцию и время ее функционирования. Стерильность (соблюдение техники операции, стерилизация инструментов и материалов, работа в перчатках и др.) имеет большое значение для успеха имплантации. Образование эпителиального кармана у имплантата. При имплантации следует обращать особое внимание на состояние слизистой оболочки у границы надальвеолярной и внутриальвеолярной частей имплантата. При стабильной функции у имплантатов в отличие от •непораженных зубов вместо десневого кармана образуется плотная фиброзная ткань, препятствующая образованию карманов. Определенные перегрузки при функционировании имплантатов в ортопедических конструкциях, плохая гигиена и прочие причины могут вести к потере кости, воспалению десны и образованию кармана. Десневые карманы чаще возникают у плоских имплантатов, реже — у цилиндрических. Отмечается прямо пропорциональная зависимость: такой риск выше при фиброинтеграции, нежели при остео-интеграции. Наиболее часто карманы образуются у поднадкостнич-ных имплантатов. Окклюзия имеет непосредственное влияние на функцию имплантата, его стабильность и долговечность. Конструкция импланта- тов должна воспринимать адекватную силу и ее направление. Поэтому врач-ортопед должен предусмотреть окклюзионные силы и направление их на ортопедическом этапе лечения. Только тогда будет обеспечено правильное функциональное взаимоотношение кости, имплантата и ортопедической конструкции. Выбор конструкции имплантата должен основываться на соответствии общих и местных клинических данных, дополнительных методов исследования, удостоверяющих необходимость имплантации. Одной из клинических ситуаций при имплантации является потеря одного зуба. При этом возможны нехватка кости в альвеолярном отростке или альвеолярной части или малое место между зубами по краям дефекта. Однако возможность не включить эти зубы в зубной протез, недостатки съемных мини-протезов делают имплантацию актуальной. Наличие больших беззубых промежутков, когда нельзя использовать обычные съемные протезы, за неимением адекватной опоры, является также показанием для применения имплантации. Полное отсутствие зубов и определенные клинические ситуации при наличии зубных протезов, в том числе у людей определенных профессий (певцов, артистов, педагогов и др.), являются показанием к проведению имплантации. В таких случаях в зависимости от условий имплантаты могут быть опорой несъемных зубных протезов или позволят улучшить фиксацию и стабильность съемных зубных протезов. Учитывая имеющееся большое количество имплантантов и их конструкций, следует ориентироваться не на рекламные рекомендации изготовителей, а на конкретные условия у пациента. Прежде всего надо учесть переносимость им материалов. Следует учитывать клиническую картину и такие параметры, как степень атрофии кости, окклюзионные соотношения челюстей, положение нижнечелюстного нерва, верхнечелюстной пазухи и полости носа, состояние имеющихся зубов и слизистой оболочки, в том числе ее толщину. В зависимости от этих условий выбирается вид имплантата. Кроме того, в зависимости от будущей функции зубного протеза решается вопрос о числе имплантатов, виде его конструкции (количество головок, опорных балок, плеча и др.). Эндооссальная имплантация. В 50—60-е годы появились фундаментальные исследования по дентальной имплантации и началось внедрение этого метода в стоматологии. Выделились две принципиально разные системы имплантатов: винтовые, разработанные Р. Бронемарком, и плоские, предложенные Линковым. Плоские имплантаты представляют собой чаще единую конструкцию, иногда сборную, состоящую из внутрикостной части — тела, шейки, и надальвеолярной — головки или головок. Тело может иметь разнообразную конструкцию. В поперечном разрезе имплантат имеет прямоугольную форму, высота его от 8 до 15 мм, длина 15—30 мм. Достоинством плоских имплантатов является возможность использовать при имплантации в качестве второй опоры собственные зубы (рис. 200, б). Кроме того, узкая конструкция
имплантата может быть применена при атрофии альвеолярного отростка и небольшой его ширине. Наиболее распространены имплан-таты плоской формы (Линкова, Вайса, «Парк-денталь», «Биолокс»), отечественные конструкции — ВНИИИМТ, МЭТЭМ. Тело имплантата может быть изогнуто для адаптации к форме альвеолярного гребня, его можно корректировать так, чтобы избежать соприкосновения и травмы нижнечелюстного нерва, верхнечелюстной пазухи. Рекомендуется шейку и надальвеолярную часть (или части) изогнуть для создания адекватного параллелизма в зависимости от окклюзии опорных зубов. Головке (или головкам) может быть придана определенная форма — чаще уменьшают ее высоту для создания нужного межчелюстного промежутка. Операция с использованием плоских импланта-i т о в заключается в следующем. Делают разрез по альвеолярной дуге через слизистую оболочку и надкостницу. Отслаивают слизи-сто-надкостничный лоскут по обе стороны альвеолярной части нижней челюсти и альвеолярного отростка верхней челюсти. При помощи боров и дриллей создают пространство в кости в виде тоннеля — костное ложе для имплантата. При работе в кости с помощью бормашины обязательно охлаждение кости стерильным изотоническим раствором хлорида натрия. После необходимых подгонок в костное ложе вводят имплантат и легким постукиванием плотно фиксируют его в кости в нужном положении. Для последующей интеграции важна плотная стабильная фиксация имплантата. Иногда с этой целью кортикальную пластинку снимают только у шейки и одного плеча тела, а ложе формируют в спонгиозном веществе на всю длину имплантата. Вводя последний в тоннель, второе плечо тела легким постукиванием фиксируют в кости. Слизисто-надкост-ничный лоскут укладывают на место, иссекают или «выщипывают» специальным инструментом слизистую оболочку для нормального стояния надальвеолярной части. Накладываются швы, которые снимают на 7—8-й день. В зависимости от выраженности реактивных воспалительных явлений заготовленную каппу надевают на головку имплантата через 10—14 дней после хирургического вмешательства. Окончательную фиксацию протеза производят через 4—6 нед после операции. При этом следует обратить внимание на необходимость твердой фиксации протеза. Это является необходимым условием для. репаративных процессов в кости. Многие авторы относят к недостаткам плоских имплантатов необходимость создания костного ложа в кости, вследствие которого образуется ее дефект. Кроме того, они считают, что плоские имп-лантаты имеют непрямое соприкосновение с костью и ведут к фиб-роинтеграции. Последняя при жевательной нагрузке нарушает стабильность имплантата, а возникающая подвижность его еще больше, чем у цилиндрического. Эта причина ведет к меньшей долговечности имплантата и ортопедической конструкции в целом. Вместе с тем Л. Линков и Ч. Вайс, имеющие 30—35-летний опыт работы с плоскими имплантатами, отмечают высокую эффективность и стабильность их. Ч. Вайс предложил для лучшей интеграции обработку внутрикостной поверхности имплантата в виде призм и установил плотное сращение его с костью. Плоские имплантаты ставят одиночно (хотя это оспаривается рядом авторов), при дистальном отсутствии зубов и других дефектах зубного ряда, их используют в качестве опоры вместе с непораженными зубами. Цилиндрические имплантаты бывают разной формы — винтовые, сплошные, полые, конусовидные, имеющие на поверхности желобки, нарезки, отверстия, покрытия. Имплантат состоит из корневой части, шейки и надальвеолярной части. Они чаще бывают разборными, и в зависимости от методики операции могут использоваться дополнительные части — запорный винт, головка, заглушка, культя-амортизатор, соединительный винт. Диаметр имплантата — от 3,5 до 5,5 мм, а высота 7—20 мм. Преимущественно используют двухэтапные цилиндрические имплантаты. Цилиндрические имплантаты ставят одиночно при дефекте одного зуба, группой — при потере нескольких зубов, используют в качестве опор для съемных конструкций протезов (рис. 200, в). Установлено, что цилиндрические имплантаты дают плотное сращение с костью (остеоинтеграцию) и способны служить опорой для ортопедических конструкций длительное время. Одни авторы считают возможным использовать их вместе с естественными зубами, другие предлагают использовать их только в виде опоры для изолированного протеза. Только имплантаты круглой формы — JMZ, Миргазизова, имеющие амортизационную систему между внутриальвеолярной и надальвеолярной частью, можно применять с включением естественных зубов в ортопедическую конструкцию протеза. Основой для всех имплантатов цилиндрической формы является система «Бронемарк». На ее принципе разработаны многочисленные другие виды имплантатов. Наиболее распространенными из них являются системы «Бо-нефит», «Стери-ОСС», «Кор-Вент» (Спектра-система), «Анкилоз», «Импла», «Астра» и др. На основе отечественных цилиндрических имплантатов разработана пористая конструкция с амортизатором и без него, разборный (для двухфазной процедуры) и неразборный (для однофазной процедуры) варианты, а также формы с эффектом памяти (М. 3. Миргазизов, В. Э. Гюнтер, В. И. Итин). Каждая система имплантатов имеет набор оригинальных инструментов для введения имплантата в кость и фиксации в его кости, что делает очень дорогим использование на практике различных систем. Это отражается в определенной тенденционной оценке достоинств и недостатков различных видов имплантатов. Операция с использованием цилиндрических имплантатов. Проводят разрез и отслаивание слизисто-надко-стничного лоскута или иссечение небольшого участка десны альвеолярного гребня, в нужном месте для введения имплантата. Обычно используют 4 последовательно вводящихся инструмента для создания костного ложа, а затем вкручивания или введения имплантата. При работе этими инструментами в кости требуется охлаждение изото-
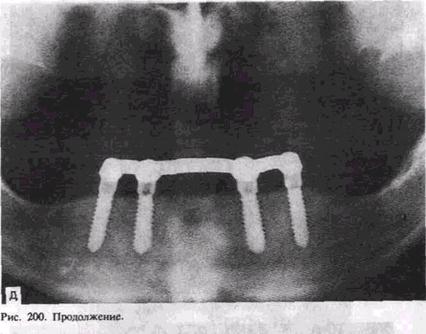
ническим раствором хлорида натрия. В отдельных случаях после просверливания отверстий в кортикальной пластинке кости работают вручную при помощи долот разных размеров и молотка. В одних случаях слизисто-надкостничный лоскут укладывают на место и фиксируют швами над имплантатом, в других — выступающая часть имплантата закрывается заглушкой, специальным винтом, головкой. Через 3—4 мес на нижней челюсти и через 4 — б мес на верхней проводится второй этап имплантации. В одних случаях обнажают зашитый верхний отдел имплантата и ввинчивают опорную головку, подготавливают ортопедическую конструкцию зубного протеза и временно — на 2 — 3 нед фиксируют на головках временный протез — каппу, а затем фиксируют постоянный протез (рис. 200, г). В других случаях надальвеолярную часть имплантата в виде заглушки меняют на винт, амортизатор-культю и далее проводят лечение с временной и постоянной фиксацией ортопедической конструкции (рис. 200, д). Большинство специалистов применяют первый способ — двухэтапный, так как наличие надальвеолярной части цилиндрического имплантата может создать больше проблем: нагноение, резорбцию кости, образование кармана и врастание эпителия. Поднадкостничные имплантаты представляют собой конструкцию, которая опирается на альвеолярный отросток или альвеолярную часть и тело челюстей (рис. 201). Поднадкостничные имплантаты применяют при значительной атрофии кости, когда нельзя создать полноценное жевание съемными конструкциями протезов. Различают частичные и полные субпериостальные имплантаты. Имплантат состоит из головки, шейки и опорной части, представляющей вестибулярную и оральную ветви опорных плечей, а также стабилизирующих и фиксирующих элементов. Имплантат, опираясь на значительный участок поверхности кости, постепенно соединяется с ВДй плотной фиброзной тканью, исходящей от периоста. Транс-десн<евые штифты проходят от альвеолярной конструкции имплантата через десну и являются опорой съемного протеза, фиксируемого винт.ами, кнопочными элементами, крючками. Операция при использовании поднадкостнич-н ы х и мплантатов. Хирургическая техника для установления подн<адкостничного имплантата довольно проста и состоит из ске-дсти^вания альвеолярного отростка и тела челюсти. Следует иметь в ви^у анатомические особенности челюсти и прикрепление к ней, чаще? нижней, мышц. Они могут создавать препятствия для фиксации имплантата. Поэтому подбородочно-язычная мышца, такие анато-""^кие образования, как подбородочный бугорок и другие, должны быть отслоены, сглажены для адекватной фиксации конструкции """•^нтата. Снятый после этого слепок и изготовленная модель позволяют определить форму имплантата. Артикуляционные модели и лро^-ез или снятый слепок с зубов-антагонистов оценивают вра-чом-о,ртопрдд^ и определяются конструкция имплантата, число и распо.до^едие опорных головок, а также все особенности зубного протеза в одних случаях рану временно зашивают, а через 4—6—8 ч снова обнажают, фиксируют конструкцию имплантата, слизисто-'"^^^стничный лоскут укладывают на место и фиксируют швами. "вращают внимание на положение слизистой оболочки по от-Hourei^Jo ^ штифтам и удаляют ее избыток вокруг них. Надевается време^д^и протез или каппа, которые заменяются через 6—8 нед на Достоянный. В других случаях рану после снятия слепка зашивают на ^'""Ч^ мес и после изготовления поднадкостничного имплантата ее внс^вь расшивают, обнажают костную ткань, фиксируют метал-личес^увд конструкцию и по тем же правилам ушивают, а на штнф-^ фиксируют временный протез и далее — через 2 мес посто»цц^и Последний не должен соприкасаться со слизистой обо-лочко^ go всех послеоперационных периодах больному рекомендуют прини^д^^ g течение 10—14 дней жидкую пищу — стол № 2 «челю^ной». 0 и^шей стране наибольшую трудность представляет изготовление металлической конструкции при помощи высокого литья (на огнеупорных м^деддд из КХС или титанового сплава) и последующее ортопе-дическдц лечение. В настоящее время за рубежом продолжают усовер-шенствцдзддд поднадкостничньгх имплантатов: во-первых, используют пок^^дд конструкции биоактивными материалами, во-вторых, создают модели путем компьютерной томографии для изготовления слепка ^ кости до оперативного обнажения челюсти. Поднадкостнич-ые имдлантаты преимущественно применяют на нижней челюсти. ^РУ^ие виды имплантатов. Применяют по тем же показаниям, что и ^ндооссальные, субпериостальные имплантаты. Предложены ^^^ные, внутрислизистые, рамочные и другие конструкции. Заслуживает большого внимания использование при значительной атрофии нижней челюсти рамочного имплантата [Tatum H., 1990 ]. Конструкция состоит из центральной внутрикостной части, вводимой в виде рамки в подбородочный отдел нижней челюсти. Концы внеко-стной части, отходя от центральной «рамки», идут над альвеолярной частью челюсти и крепятся внутрикостно в области ветвей. Осложнения после имплантации определяются характером взаимодействия конструкции имплантата с окружающими тканями. Необходима биосовместимость их, в противном случае не происходит остеоинтеграции имплантата и окружающей кости. При неправильной и травматичной технике введения имплантата, неправильном ортопедическом лечении, развитии воспалительных явлений возможно отторжение имплантата. Большое значение в развитии таких осложнений имеют перегрев тканей, в том числе костной, плохая гигиена полости рта и надальвеолярной части имплантата, недогрузка или перегрузка имплантата. Неточности клинической и рентгенологической диагностики, технические ошибки при имплантации могут вести к прободению верхнечелюстной пазухи, носовой полости, к повреждению нижнего альвеолярного нерва, вестибулярной или оральной стенки альвеолярного отростка. Исход. При правильной оценке общего статуса организма, клинико-рентгенологической обоснованности имплантации, правильном выборе конструкции имплантата, оптимальной технике операции и ортопедической реабилитации исход операции бывает благоприятным и срок функционирования имплантата достигает 10—15 лет (по данным зарубежных авторов, 10—20 лет). Средний срок функционирования имплантата — 5—8 лет. Методы пластики при зубной имплантации. При операции зубной имплантации возможны непредвиденные ситуации, отлом передней или задней кортикальной кости — нехватка или дефект ее. В таких случаях используют аутокость или биоматериалы — гид-роксилаппатит, трикальций-фосфат, гидроксиопол. Возможно устранение такого недостатка, как нехватка кости у участка имплантата, соприкасающегося со слизистой оболочкой. С этой целью используют специальные рассасывающиеся матрицы. Отмечено, что биоматериалы не только способствуют остеоинтеграции, но и предотвращают воспалительные явления. H. Tatum (1992) предложил оригинальные методы поднятия дна верхнечелюстной пазухи для последующей зубной имплантации. Это "показано при значительной атрофии альвеолярных отростков верхней челюсти и близком расположении дна верхнечелюстной пазухи к тонкой прослойке кости верхней челюсти или даже прилежание только к слизистой оболочке и надкостнице. Пространство под поднятым нижним отделом слизистой оболочки верхнечелюстной пазухи заполняется гидроксилаппатитом. Через 5—6 мес в интегрированную уже костную ткань, достаточную по высоте и ширине, вводят имплантаты с последующим протезированием через 6 мес после операции. Для имплантации применяют различные методы пластики (местными тканями, свободными кожными лоскутами и др.) с поднад-костничным введением биоматериала — гидроксилаппатита в виде гранул или матриц, синтетических материалов. Последние не только увеличивают ее высоту и толщину, но и усиливают процессы, создающие большую плотность кости. Для увеличения высоты альвеолярного отростка верхней челюсти и поднятия синуса используют методы пластики расщепленной костью альвеолярного отростка на сосудистой ножке, свободную пересадку кости, взятой с подбородочного отдела нижней челюсти, подсадку нерассасывающихся гидроксилаппатитных гранул, смешанных с аутогенной губчатой костью. Через 4—6 мес в хорошо сформированную кость вводят титановые имплантаты. С этой целью применяют также пересадку аутогенного костного трансплантата, взятого с бугра верхней челюсти. Через б мес в реконструированный передний отдел верхней челюсти вводят имплантаты типа «Боне-фит», которые в течение многих лет хорошо функционировали в ортопедических конструкциях. Для этих целей успешно используют костную пластику аутокостью гребешка большой берцовой кости. При зубной имплантации приходится прибегать к выделению нижнечелюстного нерва для улучшения условий фиксации имплантата и профилактики травмирования сосудисто-нервного пучка. Другие виды имплантации в челюстно-лицевой хирургии. В че-люстно-лицевой хирургии при травме используются имплантацион-ные конструкции. По сути дела все аллотрансплантационные металлические, биокомпозитные и другие конструкции, применяемые при остеосинтезе, являются имплантатами. Виды имплантатов, применяемых для остеосинтеза: металлические рамки, мини-пластины, укрепляемые винтами; титановые конструкции, вводимые накостно, а также спицы, стержни, проволока, штифты из металла, нити из синтетических и других материалов, металлические скобы с формой памяти. Применяемые внутрикостно для скрепления отломков различные имплантаты нередко сочетают элементы для внутрикостной и накостной фиксации. В последние годы при остеосинтезе наибольшее распространение получили имплантаты в виде мини-пластин, укрепляемых винтами (рис. 202). Конструкции сделаны из титанового сплава. Кроме этого, для скрепления отломков используются пластины на основе углерода. Имплантационные конструкции применяются при восстановительных операциях в челюстно-лицевой области — при пластике нижней челюсти с использованием отдельных фрагментов нижней челюсти, в том числе суставного отростка [Ипполитов В. П., Сем-кин В. А., 1995]. Последнее с успехом применяется при хирургическом лечении анкилоза височно-нижнечелюстного сустава. Для восстановления утраченных отделов, особенно тотальных дефектов нижней челюсти, с успехом применяется сетка из титанового сплава [НеробеевА. И., 1994 ]. Последней придаются размер и форма дефекта нижней челюсти, и она заполняется как измельченной аутокостью, так и биоматериалом. Этот метод находит при-
менение при удалении новообразований нижней челюсти с одномо-ментной пластикой. При помощи имплантатов-винтов прикрепляют искусственные протезы отдельных частей лица (носа, уха, глаза, век и др.). Имеется некоторое отставание в применении этих методов в нашей стране из-за отсутствия искусствоведческой материальной базы и соответствующих специалистов — художников, технологий эстетически удовлетворяющих материалов. Вместе с тем протезирование лица на имплантатах перспективно, особенно при лечении онкологических больных. Дата добавления: 2015-01-18 | Просмотры: 2607 | Нарушение авторских прав |