|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
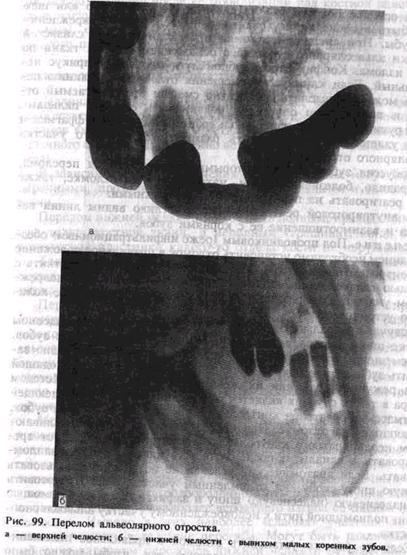
ПЕРЕЛОМЫ АЛЬВЕОЛЯРНОГО ОТРОСТКАИзолированные переломы альвеолярного отростка возникают при действии травмирующей силы на достаточно узкий его участок. Альвеолярный отросток верхней челюсти чаще подвержен перелому по сравнению с альвеолярной частью нижней челюсти. Преимущественно ломается передний отдел альвеолярного отростка верхней челюсти, что связано с анатомическими особенностями (рис. 99, а). Верхняя челюсть, как правило, несколько перекрывает нижнюю, альвеолярный отросток ее длиннее и тоньше. Передний отдел альвеолярного отростка верхней челюсти ничем не защищен, кроме эластичного хрящевого отдела носа. Боковые отделы его прикрыты скуловой дугой. Фронтальный участок альвеолярной части нижней челюсти достаточно надежно защищен выступающим кпереди верхним альвеолярным отростком и зубами, подбородком, боковые отделы его — соответствующим участком тела нижней челюсти и скуловой дугой. Отломок альвеолярного отростка смещается в полость рта под влиянием продолжающегося действия приложенной силы: кзади — во фронтальном участке и вовнутрь — в боковом. Смещение иногда столь значительно, что сломанный фрагмент может лежать на твердом небе. На верхней челюсти он может сместиться кнаружи, когда воздействие на альвеолярный отросток опосредовано через зубы нижней челюсти. Это сочетается, как правило, с ее переломом. Линия перелома проходит через всю толщу альвеолярного отростка, крайне редко — только через наружную компактную пластинку и губчатое вещество без повреждения внутренней пластинки. Отломанный участок чаще сохраняет связь с надкостницей и слизистой оболочкой полости рта, реже происходит отрыв его. Перелом альвеолярного отростка нередко сопровождается переломом или вывихом зубов (рис. 99, б). Линия излома чаще имеет аркообразную форму, особенно на верхней челюсти, что связано с неодинаковым уровнем стояния верхушек корней зубов. Она может располагаться вне корней зубов, что создает благоприятные предпосылки для приживления отломка, или проходить через корни зубов, что сопровождается их переломом. В этом случае условия для приживления отломка плохие и благоприятный исход лечения сомнителен. При переломе бокового отдела
альвеолярного отростка верхней челюсти нередко отламывается дно верхнечелюстной пазухи. Больные предъявляют жалобы на самопроизвольные боли в области верхней или нижней челюсти, усиливающиеся при смыкании зубов или попытке пережевывания пищи, неправильное смыкание зубов или невозможность закрыть рот. При внешнем осмотре отмечаются выраженный отек мягких тканей приротовой области или щек, наличие кровоподтеков, ссадин, ран, что является признаком предшествовавшей травмы. Рот полуоткрыт. При осмотре полости рта на слизистой оболочке губ или щек могут быть кровоизлияния, рваные раин вследствие повреждения ее о зубы. При смещении отломка происходит разрыв слизистой оболочки альвеолярного отростка с обнажением костной ткани по линии излома. Конфигурация зубной дуги нарушена, прикус неправильный. Если клинически смещения отломка нет, линию перелома можно" определить, аккуратно смещая предполагаемый от-ломок и пальпаторно определяя подвижность его под пальцами другой руки. Перемещая палец вдоль границы подвижного фрагмента кости, удается точно определить размеры отломленного участка альвеолярного отростка. Перкуссия зубов, между которыми проходит линия перелома, как правило, болезненна. Зубы, находящиеся на отломке, также могут реагировать на перкуссию, быть подвижными. На внутриротовой рентгенограмме отчетливо видны линия перелома и взаимоотношение ее с корнями зубов. Лечение. Под проводниковым (реже инфильтрационным) обезболиванием необходимо установить отломок в правильное положение под контролем прикуса. Иммобилизацию его можно осуществить с помощью гладкой шины-скобы, если на отломанном и неповрежденном участке альвеолярного отростка имеется достаточное количество устойчивых зубов. В случае центрального расположения отломка на неповрежденном участке шина должна включать не менее 2—3 устойчивых зубов. При смещении отломка верхней челюсти книзу целесообразно закрепить зубы к проволочной шине специальной петлей, проходящей через режущий край или их жевательную поверхность. Методом выбора в таких случаях является шина-каппа из быстротвердеющей пластмассы. Обязателен контроль жизнеспособности пульпы зубов, находящихся на отломке. При некрозе пульпы, что устанавливают путем неоднократного контроля электрометрии, зубы следует трепанировать, а каналы их после соответствующей обработки запломбировать. Если анатомические условия не позволяют использовать гладкую шину-скобу, на отломленный участок можно изготовить зубонадесневую (надесневую) шину и зафиксировать ее с помощью шва из полиамидной нити к неповрежденному участку альвеолярного отростка. Если не удается установить отломок а правильное положение руками, то шину необходимо изогнуть так, чтобы можно было произвести вытяжение его с помощью резиновых колец. На неповрежденном альвеолярном отростке ее изгибают в соответствии с изложенными требованиями. Отрезок шины, расположенный в проекции сместившегося фрагмента, должен быть представлен дугой (на которой могут быть изогнуты зацепные крючки) для фиксации резиновых колец, прикрепленных лигатурой к зубам на отломленном участке. После репозиции отломка его фиксируют в правильном положении гладкой шиной-скобой или шиной-каппой. Шину можно снять через 5 —7 нед. При отрыве участка альвеолярного отростка острые костные выступы сглаживают фрезой, 2 слизистую оболочку после ее мобилизации над костной раной ушивают наглухо кетгутом. Если ушить рану не представляется возможным, ее закрывают тампоном из йодоформнои марли, смену которого производят не раньше чем на 7—8-й день. Дата добавления: 2015-01-18 | Просмотры: 930 | Нарушение авторских прав |