|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ХИРУРГИЧЕСКАЯ ПОДГОТОВКА ПОЛОСТИ РТА К ПРОТЕЗИРОВАНИЮПри различных операциях в полости рта следует проводить профилактику осложнений, которые могут создать трудности в последующем ортопедическом лечении. Потеря зубов, как частичная, так и полная, ведет к определенным проблемам ортопедической реабилитации. При наличии неровностей альвеолярного отростка, его атрофии, наличии экзостозов, изменений слизистой оболочки, покрывающей костную ткань верхней и нижней челюстей, часто требуется перед протезированием хирургическое лечение. Задачей его является создание надежной опорной структуры из костных и мягких тканей для последующего изготовления и оптимального функционирования зубных протезов. Врач-ортопед должен оценить условия для протезирования и направить для хирургического лечения тех пациентов, у которых имеются патологические изменения, не позволяющие полноценно обеспечить изготовление зубных протезов. Важны психологические факторы, а именно: понимание больным необходимости хирургических вмешательств; адекватности жалоб его; что он ожидает от хирургического и ортопедического лечения в функциональном и эстетическом плане. Особое внимание надо обращать на психологическую мотивацию пациента в отношении адаптирования к временным и постоянным зубным протезам. Хирург-стоматолог должен при планировании лечения учитывать степень риска, в том числе при наличии у пациента общих системных заболеваний. Клиническое обследование должно быть дополнено рентгенологическими исследованиями, в том числе панорамными снимками и оценкой моделей челюстей. Первым мероприятием для подготовки полости рта к последующему протезированию является соблюдение всех правил работы на альвеолярном отростке верхней челюсти, альвеолярной части нижней челюсти при удалении зубов и операциях. Следует обращать внимание на контуры альвеолярных дуг и при удалении зубов максимально сохранять и не травмировать костную и мягкую ткань. Операции на костных тканях челюстей. При удалении зуба или чаще нескольких зубов, обрабатывая послеоперационную рану при обнаружении деформаций альвеолярного отростка, надо проводить простейшую «ластику альвеол. Для этого откидывают слизисто-над-костничный лоскут только для обнажения пораженного участка кости. При помощи костных кусачек, костного напильника, бора или фрезы устраняют деформацию по наружной, внутренней поверхности альвеолярной дуги (см. главу V, рис. 48, а, б, в). При работе с бормашиной обязательно охлаждение операционного поля путем ирригации изотоническим раствором хлорида натрия. После удаления острых краев кости и сглаживания их слизисто-надкост-ничный лоскут укладывают на место. Обращают внимание на сопоставление краев раны и при необходимости выравнивают ее края и иссекают излишек тканей. Таким же подходом, как во время удаления зуба или зубов, в последующих сроках проводят внутриперегородочную альвеоло- пластику. Рекомендуется произвести удаление выступающей или неадекватной межальвеолярной перегородки и репозицию латеральной пластинки альвеолярного отростка верхней челюсти или альвеолярной части нижней челюсти кнутри сильным давлением пальца (однако следует иметь в виду, что возможно повреждение слизистой оболочки). Это позволяет устранить выступы с вестибулярной поверхности кости без уменьшения его высоты, обеспечить сохранность прикрепленного слизисто-надкостаичного покрова. Кроме того, при такой методике альвеолопластики наблюдается наименьшая атрофия кости. Уменьшение и коррекция неровной поверхности кости альвеолярного отростка верхней челюсти, альвеолярной части нижней челюсти. Бугристость альвеолярного отростка верхней или альвеолярной части нижней челюсти, препятствующая адекватному протезированию, может быть обусловлена выступами кости, а также излишком, гипертрофией покрывающих его мягких тканей. Для создания нормальной альвеолярной дуги по такой же методике, как при внут-риперегородочной альвеолопластике, откидывают слизисто-надкост-ничный лоскут, обнажают с обеих сторон альвеолярный отросток или альвеолярную часть челюсти. Участки выступов, неровностей и других деформаций кости удаляют костными кусачками, борами, фрезами (см. главу VI). При излишке мягких тканей их иссекают, рану зашивают узловатыми кетгутовыми швами или швами из полиамидной нити. При операции на верхней челюсти надо учитывать границы верхнечелюстного синуса во избежание повреждения ее дна; на нижней челюсти — следует обратить внимание на расположение подбородочного отверстия и выходящий из него сосудисто-нервный пучок. Удаление экзостозов на верхней и нижней челюстях. При больших и выраженных экзостозах проводят линейный разрез по альвеолярной дуге или дополняют его вертикальными разрезами, откидывая лоскут углообразной, трапециевидной формы. Обнажают каждый участок деформированной кости. Экзостозы удаляют костными кусачками или иногда сбивают долотом при помощи молотка, сглаживают поверхность кости бором, фрезой. Слизисто-надкост-ничный лоскут укладывают на место и фиксируют узловатым или непрерывным швом. При удалении экзостоза альвеолярного отростка с небной стороны обнажают кость через линейный разрез по альвеолярной дуге. Удаление экзостозов альвеолярной части нижней челюсти с язычной поверхности проводят через линейный разрез по альвеолярной дуге. Экзостозы удаляют осторожно бором, фрезой, зубным надшпилем. Следует отводить тупым крючком мягкие ткани для хорошего обзора кости и помнить о расположении вблизи язычного нерва, артерии, вены, а также протока поднижнечелюстной слюнной железы. При небольших экзостозах и недостаточной ширине альвеолярного отростка по соответствующей поверхности делают разрез или разрезы слизистой оболочки и образуют поднад-костнично тоннель. Вводят туда гидроксилаппатит или другой биоматериал, формируют ровный и нужной толщины альвеолярный отросток. Рану на слизистой оболочке зашивают. Желательно наложение на нее формирующей пластинки или повязки. Резекция участка альвеолярного отростка верхней челюсти, альвеолярной части нижней челюсти показана в случае избытка тканей, деформации кости, когда нет места для зубов в протезе, в том числе для зубов-антагонистов. В зависимости от задач протезирования на моделях определяют необходимый объем резекции кости. Оценивают рентгенологически расположение носовой, гайморовой полостей во избежание их повреждений при операции. Проводят линейный разрез по альвеолярной дуге, отсепаровывают сли-зисто-надкостничный лоскут. Иногда дополнительно делают вертикальный разрез или разрезы, отсепаровывая углообразной, трапе- циевиднои формы лоскуты. Избыток альвеолярной части удаляют костными кусачками, долотом, а также борами, фрезами, позволяющими сгладить поверхность кости. В соответствии с нужными для протезирования оккл<озионными плоскостями альвеолярных дуг оперируемому участку придают нужную форму. Избыток мягких тканей удаляют с таким расчетом, чтобы края раны сближались без натяжения. Лучше накладывать непрерывный шов из синтетической нити. Удаление экзостоз^ в области небного валика твердого неба. Нередко проблемой Конструирования и оптимального пользования съемным зубным протезом являются экзостозы торуса — небного валика. Они бывают разнообразной формы и конфигурации, иногда значительной величины и, как правило, деформируют небный свод. Удаление экзостозов проводят разрезом по средней линии неба с послабляющими разрезами под углом 30—45° в переднем и дис-тальных концах. В стороны отслаивают слизисто-надкостничный лоскут, берут его по краям на лигатуры, обнажая основание костного выступа. Его удаляют при помощи долота и молотка, бором или фрезой. Нередко приходится распиливать его на несколько фрагментов и кусачками, долотом удалять по частям. Следует работать осторожно, так как при этом возможна перфорация дна носовой полости. Сглаживают поверхность кости, и слизисто-надкостничный лоскут укладывают на место, прижимая пальцем к поверхности кости мягкие ткани. Иссекают избыток последних и на рану без натяжения ее краев накладывают узловатые швы. Для профилактики образования гематомы накладывают на область неба (с небольшим давлением) марлевую повязку, пропитанную йодоформной жидкостью или йодистой Смесью, маслом шиповника, облепихи и др. Желательно такую повязку дополнительно фиксировать шелковыми швами. Изготовленная защитная пластинка должна хорошо фиксироваться, но не оказывать лишнего давления во избежание некроза мягких тканей. В послеоперационном периоде проводят перевязки, гигиенические процедуры в полости рта для профилактики воспалительных явлений. Уменьшение и удаление челюстно-подьязычной линии. В зоне че-люстно-подъязычной Линии нередко возникают трудности при фиксации протеза. Во-первых, гребень может быть острым, что становится причиной боли при пользовании зубным протезом; во-вторых, нередко изъязвляется тонкая слизистая оболочка, покрывающая его; в-третьих, прикрепляющиеся в этой области мышечные волокна нередко являются препятствием при фиксации ортопедической конструкции. Уменьшение челюстно-подъязычной линии проводят линейным разрезом по вершине гребня с обеих сторон на уровне премоляров, отслаивают слизистую оболочку и надкостницу. Разрез и отодвигание мягких тканей производят так, чтобы не повредить язычный нерв. Отсекают прикрепляющуюся мышцу в месте выпячивания или острой поверхности линии, оставляя в среднем отделе часть мышц, фасцию. Костными кусачками, бором и зубным надшпилем снимают выступающую часть гребня, сглаживают кость. Желательно протез или шину надеть сразу после зашивания раны узловатыми швами и в соответствии с необходимым снижением дна полости рта увеличить его оральный край. Уменьшение подбородочного бугорка и подбородочного выступа. При атрофии нижней челюсти препятствием для адекватной фиксации зубного протеза может быть выступающий подбородочный бугорок или выступ. Если другого решения нет, то уменьшение бугорка или выступа проводят разрезом по альвеолярной дуге на уровне резцов. Отслаивают слизисто-надкостничный лоскут с язычной стороны, отсекают подбородочно-язычную мышцу, и обнаженный участок подбородочного бугорка или выступа осторожно удаляют долотом или костными кусачками, а бором сглаживают поверхность кости. Мышцу подшивают или оставляют без фиксации так, чтобы дно полости рта было снижено. Удаление нижнечелюстного валика (торуса). Торусы на нижней челюсти обычно располагаются на внутренней поверхности кости соответственно малым коренным зубам. При наличии зубов они не создают проблем; при их отсутствии и особенно атрофии кости возможны затруднения при конструировании протеза, нарушения речи, функции языка при еде. Чаще увеличены торусы с обеих сторон. При необходимости их удаления делают разрез по гребню альвеолярной части длиной 1—1,5 см с обеих сторон челюсти на уровне премоляров, осторожно отслаивают слизистую оболочку с надкостницей, так как они часто очень тонки. Можно ввести под-надкостнично анестетик в зону торуса, удерживая мягкие ткани тупым крючком. Бором делают желобок у верхней части торуса, который потом удаляют при помощи долота и молотка. Сглаживают кость и, уложив слизистую оболочку и надкостницу, проводят по их поверхности пальцем, оценивая результат. Рану зашивают узловатыми или непрерывными швами. На язычную поверхность на месте операции и подъязычную область накладывают марлевый тампон, пропитанный йодоформной жидкостью, маслом облепихи, шиповника и др., на 12—24 ч. Это предохраняет от гематомы и действует как противовоспалительное и противоотечное средство. Операции на мягких тканях полости рта. После удаления зубов нередко происходит изменение мягких тканей. Бывают и врожденые нарушения отдельных анатомических образований. Все это создает трудности при протезировании и требует хирургического лечения. До операции должно быть проведено тщательное клиническое и рентгенологическое обследование, составлен план ортопедического лечения и определена адекватность его задачам хирургического вмешательства. Наличие избытка мягких тканей всегда должно оцениваться с точки зрения возможности использования ее для увеличения кости. Уменьшение бугристости слизистой оболочки и надкостницы, покрывающей альвеолярный отросток верхней челюсти и альвеолярную часть нижней челюсти, проводят путем эллипсообразных сходящихся разрезов, окаймляющих патологический участок. Мобилизуют сли-
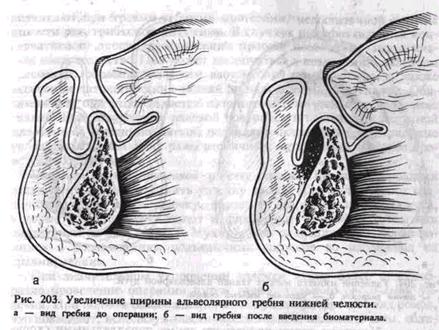
зисто-надкостничные лоскуты с вестибулярной и оральной сторон до соприкосновения без натяжения, после чего рану зашивают узловатыми или непрерывным швами. Если при сближении краев раны остается участок обнаженной кости, последний прикрывается марлевым тампоном и рана заживает вторичным натяжением (рис. 203, а, б). Уменьшение тканей ретромолярной области. В ретромолярной области нередко наблюдается избыток тканей, чаще вследствие гипертрофии ее. Избыток тканей удаляют эллипсообразным разрезом, истончают ткани по краям дефекта, и рану ушивают узловатыми или непрерывным швами. Удаление избытка мягкой ткани в дистальном отделе неба. В дистальной части небного свода нередко наблюдается избыток мягких тканей, что обусловливает сужение его и создает трудности при протезировании. При операции возможно повреждение передней небной артерии, петель крыловидного венозного сплетения, поэтому рекомендуется неглубокое иссечение тканей. Избыток мягких тканей иссекается острым тонким скальпелем по касательной поверхности на глубину слизистой и подслизистой оболочек. Края раны сближают, накладывают швы и надевают на раневую поверхность защитную пластинку. Удаление избытка мягких тканей альвеолярной дуги. При атрофии кости, ношении неадекватно фиксирующихся зубных протезов создается избыток мягких тканей, не имеющих костной опоры. Если эта ткань не может быть использована для увеличения высоты и ширины альвеолярного отростка или альвеолярной части, то ее
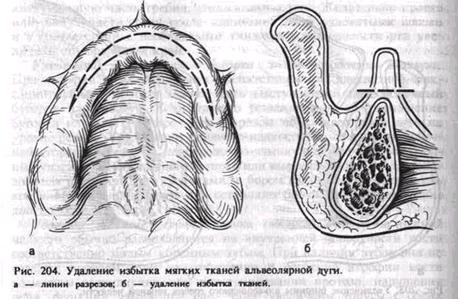
удаляют. Удаление ткани производят двумя параллельными сходящимися на концах разрезами до надкостницы по ходу альвеолярной дуги, а рану зашивают обычным методом (рис. 204, а, б). Нередко избыток мягких тканей имеет форму «шнура», который излишне подвижен. В таких случаях иссечение избытка мягких тканей проводят вместе с надкостницей. Следует отметить, что такое иссечение часто приводит к более выраженному изъяну преддверия рта. Удаление избытка воспалительно-измененной ткани. При ношении плохо фиксируемых зубных протезов, их неадекватности нередко происходит изменение слизистой оболочки на альвеолярной дуге, десневой борозде в виде фиброзных разрастании. При коррекции зубного протеза возможно устранение этих изменений. В других же случаях необходима операция иссечения патологической ткани. Наиболее простым методом является электрокоагуляция или лазерное иссечение с последующим заживлением раны вторичным натяжением под тампоном. При значительных размерах участка избыточной воспаленной ткани проводят обычное иссечение до надкостницы с ушиванием раны узловатым или непрерывным швом. При нехватке тканей для ушивания раны без натяжения ее края пришивают к надкостнице, а образовавшийся дефект заживает вторичным натяжением. При всех хирургических манипуляциях нужно предусматривать условия для будущего протезирования, в том числе образование достаточной десневой борозды. Этому может способствовать ношение на ране шины или протеза на мягкой подкладке, снимающихся при перевязках или гигиенических процедурах. Более сложным представляется удаление папилломатозных разрастании слизистой оболочки твердого неба: обычно такие изменения возникают при травме зубными протезами, недостаточной гигиене полости рта, грибковой инфекции. В случаях неэффективности консервативного лечения и коррекции протеза необходимо хирургическое вмешательство. Оно может заключаться в коагуляции, лазерном иссечении, обработке жидким азотом, при помощи бора, а также иссечении патологических тканей до надкостницы скальпелем. Обязательным при этом является патологоанатомическое исследование тканей. При закрывании раневой поверхности повязкой и защитной пластинкой, лучше на мягкой подкладке, создаются благоприятные условия для заживления раны вторичным натяжением, которое происходит около 4 нед. Операции при укороченной уздечке языка. При протезировании иногда необходимо удлинить уздечку языка. Для этого делают срединный разрез через уздечку, образуют два треугольных лоскута, которые взаимно перемещают и фиксируют тонким кетгутом или синтетической нитью (М. В. Мухин). При операции необходимо помнить о расположении подъязычных сосочков во избежание их травмирования. При значительном укорочении уздечки языка более целесообразно проведение операции путем горизонтального рассечения уздечки. При полном освобождении языка рана приобретает вид ромба, что позволяет, используя эластичность тканей, наложить швы, сблизив края раны по вертикали (М. В. Мухин). При атрофии альвеолярной части нижней челюсти уздечка часто прикрепляется прямо к дуге. В таких случаях ее иссекают углооб-разным разрезом, вершиной обращенным к альвеолярной части нижней челюсти, а лоскут на нижней поверхности языка отслаивают до полного освобождения. Образовавшуюся рану ушивают наглухо. Иссечение уздечки губы (френэктомия губы), устранение рубцовых, мышечных тяжей преддверия рта. При укороченной уздечке верхней и нижней губ создаются трудности фиксации зубных протезов. Хирургическая тактика в этих случаях может быть различной. При прикреплении уздечки губы к альвеолярной дуге широким основанием показано иссечение ее в этом участке по эллипсу к периосту. Слизистую оболочку подшивают к периосту, желательно на всю глубину десневой борозды. Образовавшуюся рану ушивают по всей длине вместе с надкостницей. Для удлинения уздечки губы проводят пластику встречными треугольными лоскутами так же, как при аналогичной операции на уздечке языка. Удлинение уздечки губы, особенно при ее широком прикреплении к альвеолярной дуге, воспалительных изменениях вследствие травмы краем протеза, целесообразно путем углообразно сходящихся разрезов от десневой борозды к альвеолярной дуге соответственно центру прикрепления уздечки. Отслаивают треугольный лоскут по поверхности альвеолярного отростка и подшивают концы его к надкостнице на уровне десневой борозды. Образовавшаяся раневая поверхность заживает вторичным натяжением. Одиночные рубцовые тяжи, складки слизистой оболочки преддверия рта удаляют по уже описанной методике: рассекают тяжи и складки, образуют симметричные встречные треугольные лоскуты, мобилизуют их и в последующем перемещают. При обширной зоне Рубцовых стяжений преддверия рта оперативное вмешательство для создания достаточного свода — десневой борозды достигается рассечением или иссечением их с некоторым увеличением величины свода преддверия рта. На образовавшуюся раневую поверхность укладывают расщепленный лоскут кожи размером 1,5—2 см, взятый в области живота, и фиксируют его на вкладыше. Последний фиксируют шелком к краям раны слизистой оболочки. Можно дополнительно накладывать несколько матрацных швов из синтетической нити поверх вкладыша и вокруг тела нижней челюсти. Вкладыш удаляют на 9—11-й день, а формирующий протез надевают в одних случаях сразу, в других — через 4—5 дней. Сейчас применяют пересадку свободного лоскута слизистой оболочки, взятого с неба. Хирургические вмешательства при оставлении корней зубов в альвеолах. Для профилактики атрофии челюстей и сохранения оптимальных условий для протезирования целесообразно оставление корней зубов в альвеолах. После тщательного клинико-рентгенологического обследования хорошо запломбированные зубы и корни спиливают до поверхности кости так, чтобы глубина кармана у десневого края была не более 3 мм. При наличии более глубокого кармана и гипертрофии десны производят гингивэктомию. Мобилизуя ткани, корни закрывают лоскутом слизистой оболочки и надкостницы и зашивают наглухо. При нехватке тканей и необходимости реконструировать альвеолярную дугу возможна пересадка свободного лоскута слизистой оболочки. Другие методы хирургических вмешательств перед ортопедическим лечением. В отдельных трудных случаях ортопедического лечения прибегают к более прогрессивным оперативным вмешательствам, например при атрофии кости и нередко при полной атрофии альвеолярной дуги и прилежащей базальной кости вследствие потери зубов, ношения зубных протезов, общих заболеваний и др. Эти процессы более выражены на нижней челюсти. Операция создания высокой и широкой альвеолярной дуги. При достаточной высоте и недостаточной ширине альвеолярной дуги, а также при более глубоких нарушениях ее — наличие острого края, полного отсутствия дуги до основания челюсти вследствие значительной резорбции последней проводят сложные костно-пластические операции. Чаще используют костную пластику аутокостью или гребешком подвздошной кости, а также гидроксил-аппатитом (рис. 205, а, б) и комбинируют их. Наращивание нижней челюсти можно проводить трансплантатом из ауторебра. Берут два фрагмента ауторебра длиной по 15 см: один укладывают на поверхность кости с придачей ему формы зубной дуги; другой измельчают и обкладывают его частицами первый. Трансплантат фиксируют к основанию челюсти окружающими швами проволокой. Этот метод достаточно сложен, не всегда адекватен возрасту пациента, рассчитан на длительное время — от 3—5 мес до функционального протезирования.
Опасность перелома нижней челюсти при большой ее резорбции обусловливает иногда необходимость костной пластики со стороны ее основания. Методика такая же, оперативный доступ проводится со стороны преддверия рта. Аутотрансплантат фиксируют костным швом проволокой. Вместе с тем эта методика способствует предупреждению перелома нижней челюсти, но не улучшению условий для протезирования. Описаны различные методики пластики нижней челюсти на ножке. При одной из них распиливают нижнюю челюсть так, чтобы оральная часть ее осталась с прилежащими тканями подъязычной области, а вестибулярная опустилась вниз. Оставшееся слизисто-поднадкостничное пространство заполняют гидроксилаппатитом, измельченной аутокостью гребешка подвздошной кости. Увеличить нижнюю челюсть можно путем горизонтального распила кости и поднятия верхнего фрагмента ее вверх, заполнив среднее пространство гидроксилаппатитом и измельченной аутокостью. Наиболее простым методом наращивания кости является использование гидроксилаппатита. При значительной атрофии альвеолярной части нижней челюсти делают симметричные разрезы слизистой оболочки по дуге соответственно клыку или первому премоляру до кости. Создают поднадкостничный тоннель до ветви челюсти, который заполняют гидроксилаппатитом в том количестве, чтобы были желаемые высота, ширина и конфигурация альвеолярной части и дуги. Раны зашивают узловатыми швами. Для сохранения формы альвеолярной части и формирования преддверия полости рта рекомендуют в послеоперационном периоде ношение шины (8—10 дней). Наращивание верхней челюсти требуется не так часто, как нижней. Однако при большой атрофии кости и отсутствии адекватной формы небного свода производят увеличение альвеолярного отростка ее. При операции можно использовать трансплантат из ауторебра. Эта операция аналогична операции, проводимой при наращивании нижней челюсти: производят отсечение (остеотомию) альвеолярного отростка верхней челюсти по ФОР III и интерпозицию этого участка вниз, слизисто-поднадкостничное пространство заполняют измельченной аутогенной костью (гребешок подвздошной кости или ребро). Трансплантат фиксируют на теле челюсти и скуловой кости металлической проволокой, винтами, мини-пластинами с винтами. Однако при этих операциях наблюдаются случаи послеоперационной резорбции кости и возникает необходимость повторной операции. В этих случаях больной не может долгое время пользоваться протезом. Более проста и эффективна операция наращивания верхней челюсти при помощи гидроксилаппатита. Методика проведения ее такая же, как при пластике гидроксилаппатитом на нижней челюсти. Делают только один разрез по средней линии альвеолярной дуги. Поднадкостничный тоннель создают по передней поверхности верхней челюсти. После введения в него достаточного количества материала, формирования высоты и ширины альвеолярного отростка надевают шину на 7—8 дней, укрепляют ее проволочным подвешиванием или при помо- щи небного шурупа. Для этого можно использовать старый протез, приспособив его к новой форме альвеолярного отростка. При атрофии альвеолярного отростка верхней челюсти, особенно при недостаточности площади опоры зубного протеза в дистальной области, проводят пластику бугра верхней челюсти. Откинув сли-зисто-надкостничный лоскут по альвеолярной дуге до верхней точки крылонебной складки, обнажают бугор верхней челюсти и остеото-мом отделяют лишнюю часть латеральной пластинки крыловидного отростка и смещают ее кзади вместе с крыловидным крючком. В ' образовавшееся углубление погружают конец лоскута. Раневую поверхность покрывают йодоформной повязкой. Рана заживает вторичным натяжением. Создаются условия для лучшей фиксации зубного протеза. Эффективны хирургические вмешательства на мягкой ткани для увеличения высоты альвеолярной дуги нижней челюсти. Одним из них является углубление преддверия полости рта путем пластики лоскутом слизистой оболочки, взятым с нижней поверхности языка. Операция показана при достаточной высоте центрального отдела альвеолярной части нижней челюсти (не менее 15 мм), достаточной глубине язычной стороны и недостаточной глубине преддверия рта, в том числе за счет присоединения мышц и тяжей слизистой оболочки. Образуют два лоскута слизистой оболочки путем разрезов длиной 3—4 см параллельно альвеолярной дуге: один в области нижней губы, другой по наружной поверхности альвеолярного отростка. Хорошо отсепарированный лоскут с альвеолярного отростка (на ножке) перемещают на участок дефекта губы, лоскут с губы подшивают под десневой бороздой, углубляя ее, а на открытую переднюю поверхность альвеолярного отростка перекидывают лоскут, выкроенный на нижней поверхности языка, и накладывают швы. Ткани фиксируют специально изготовленной шиной или используют при этом старый протез, который корригируется для формирования максимально глубокого преддверия рта. Протез должен иметь мягкую подкладку. Через 3—4 нед можно приступать к ортопедическому лечению. При значительной атрофии альвеолярной части, когда преддверие рта, альвеолярная дуга и ткани с язычной стороны находятся в одной плоскости и нет условий для фиксации протеза, прибегают к методике Обвегезера в различных модификациях. Она предусматривает увеличение преддверия и полости рта. При этом необходима оценка клинических и рентгенологических данных; альвеолярная часть должна быть не менее 15 мм. Вначале заготавливают кожный расщепленный лоскут толщиной не менее 4 мм, взяв его с участка, не имеющего волос. Делают разрез по альвеолярной дуге, выкраивают слизисто-надкостничный лоскут вместе с мягкими тканями, мышцами (обычно отделяют всю челюстно-подъязычную и верхнюю часть подбородочно-язычной мышцы). Отсепаровывают его по вестибулярной и язычной поверхности челюсти и подшивают у ее основания. На обнаженный участок челюсти укладывают кожный трансплантат, который укрепляют окружающими челюсть швами и удерживают шиной. Следует обращать внимание на то, чтобы края шины достигали глубины всех участков преддверия нижней челюсти. Через 7 дней снимают окружающие швы. Затем перевязки делают через день, гигиенические процедуры проводят ежедневно. Протезирование начинают через 3—4 нед. Перемещение подбородочного н е р в а. При значительной атрофии альвеолярной части нижней челюсти сосудисто-нервный пучок, выходящий из подбородочного отверстия, может находиться в области зубной дуги. Ношение зубного протеза в этих случаях часто вызывает боль. Если консервативные меры, коррекция протеза не дают улучшения, то показано перемещение подбородочного нерва. Делают разрез длиной 4 см по альвеолярной дуге, а иногда в переднем отделе — вертикальный. Откидывают углообразной формы слизисто-надкостничный лоскут. Отсепаровывают сосудисто-нервный пучок. При удалении кости в вертикальном направлении нерв смещают вниз и укладывают в созданную борозду. Нерв прикрывают удаленной кортикальной пластинкой кости. Можно для прикрытия нерва пользоваться биоматериалами. Пластика подслизистой ткани преддверия рта. Чтобы создать необходимые условия для фиксации протеза при значительной атрофии альвеолярного отростка и наличии тела верхней челюсти, проводят пластику преддверия полости рта подслизистой тканью (Обвегезер). Обязательным условием проведения такой операции является достаточное количество слизистой оболочки на верхней губе и в преддверии полости рта. Делают вертикальный разрез слизистой оболочки в центре преддверия полости рта и отделяют ее от подслизистой ткани. Далее рассекают надкостницу в центре и по наружной поверхности ее делают поднадкостничный тоннель (соответственно тоннелям по обе стороны преддверия полости рта). Иссекают подслизистую ткань или перемещают ее вверх на ножке. Надевают на челюсть шину или старый корригированный протез, укрепляя ее (его) небным шурупом или путем подвешивания проволочными швами. Необходимо следить, чтобы была хорошо зафиксирована глубина преддверия полости рта. После заживления раны (через 3 нед) приступают к протезированию. Пластика преддверия верхней челюсти слизистым или кожными трансплантатами. В тех случаях, когда преддверия полости рта недостаточно для адекватной фиксации зубного протеза, недостает слизистой оболочки на верхней губе, а проведение пластики подслизистой тканью может привести к укорочению губы, показана пластика свободным расщепленным кожным трансплантатом, который помещают в сформированную рану по своду преддверия полости рта. Для увеличения преддверия полости рта в сформированное ложе может быть помещен свободный лоскут, взятый с неба, в виде подковы. Можно также использовать лоскут на ножке, взятый на верхней губе. В таких случаях остается непокрытым участок периоста, который заживает вторичным натяжением. Во всех случаях надкладывают шину или протез, которые фиксируют путем подвешивания или с помощью небного винта. Через 4 нед приступают к протезированию. При третьем способе пластики послеоперационный период более длительный (6—8 нед), и поэтому протезирование проводят в более поздние сроки. Хирургия альвеолярных сегментов. При отсутствии ряда зубов нередко создаются условия нехватки места для зубов-антагонистов. В таких случаях показана остеотомия сегмента с перемещением его в нужном направлении. План операции составляют на основании анализа клинических и рентгенологических данных, а также моделей. На последних отмечаются анатомические и математические параметры операции. Врач-ортопед на моделях и в окклюдаторе определяет задачу вмешательства. После рассечения слизистой оболочки и надкостницы, отступя в стороны от места остеотомии, специальными пилками остеотомируют зубочелюстной сегмент, ставят его в нужное положение и фиксируют костным швом, винтами. Пространство, образовавшееся между зубочелюст-ным сегментом и телом челюсти, заполняют гидроксилаппатитом или другим биоматериалом. Слизисто-надкостничный лоскут укладывают на место и фиксируют узловатыми швами. Коррекцию костных деформаций беззубых челюстей проводят по правилам остеотомии. Методика последней зависит от характера деформации и планирования адекватного протезирования. Дата добавления: 2015-01-18 | Просмотры: 2228 | Нарушение авторских прав |