|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
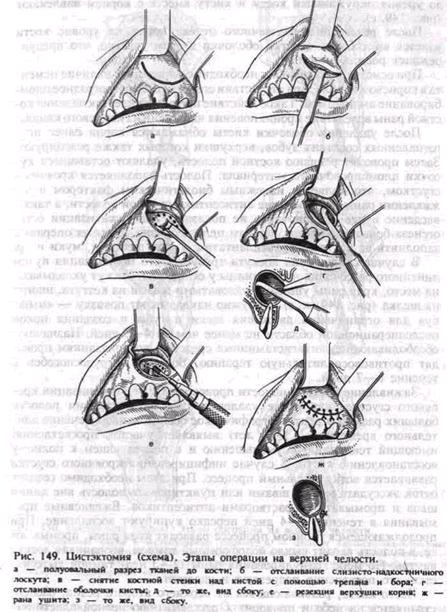
Микроскопически оболочка кисты представлена тонким слоем соединительной ткани, покрытым многослойным плоским эпителием,толщиной в 2— 3 клетки. Лечение заключается в цистэктомии с удалением ретенированного зуба или в двухэтапной операции. Киста прорезывания и десневая киста. Обе кисты встречаются редко. Киста прорезывания проявляется в виде ограниченной небольшой голубоватой припухлости в области, где должен прорезаться зуб, и располагается над его коронкой. Микроскопически оболочка кисты выстлана неороговевающим многослойным плоским эпителием. Хирургическое лечение требуется только при задержке прорезывания зуба. Десневая киста развивается из остатков эпителиальных клеток десны и имеет вид небольшого узелка, расположенного в мягких тканях, покрывающих зубосодержащие зоны челюсти. Л е ч е н и я обычно не требуется. Лечение одонтогенных кист челюстей. Существует два основных оперативных метода — цистэктомия и цистотомия. При кисте, имеющей связь с верхнечелюстной пазухой, применяют ороназаль- ные цистэктомию и цистотомию одномоментно с гайморотомией. Кроме того, имеются разновидности — пластическая цистэктомия и двухэтапная операция кисты. Показания к их проведению зависят от этиопатогенеза кисты, размеров ее и количества зубов, вовлеченных в зону кисты. Цистэктомия. Это радикальная операция, при которой проводят поднос удаление оболочки кисты с ушиванием раны (рис. 149). Показаниями к цистэктомии служат: 1) киста, являющаяся пороком развития одонтогенного эпителия; 2) небольших размеров киста, расположенная в зубосодержащих областях челюсти в пределах 1—2 интактных зубов; 3) обширная киста нижней челюсти, при которой отсутствуют зубы в ее зоне и сохранено достаточной толщины <до 0,5—1 см) основание челюсти, что предохраняет от патологического перелома; 4) киста больших размеров на верхней челюсти, не имеющая зубов в этом участке, с сохраненной костной стенкой дна полости носа, а также прилегающая к верхнечелюстной пазухе или оттесняющая ее без явлений воспаления пазухи. Следует подчеркнуть, что в задачу операции входит не только удаление, но и сохранение зубов, явившихся причиной развития кисты и прилегающих к ней (А. И. Евдокимов). Однокорневые зубы, вызвавшие развитие корневой кисты, пломбируют с выведением цемента за верхушку корня. Однако, если киста располагается близко к шейке зуба, сохранение зуба нецелесообразно, так как после резекции верхушки и части корня культя не выдерживает нагрузки и быстро расшатывается. Многокорневой зуб, как правило, сохранить не удается (вследствие непроходимости каналов), и его удаляют. Ретенированные зубы, являющиеся причиной развития зубосодержащей кисты, во всех случаях во время операции удаляют. Интактные зубы, проецирующиеся в зоне кисты и имеющие на рентгенограмме периодонтальную щель, обязательно должны подвергаться ЭОД. При отсутствии реакции на электроток проводят соответствующее лечение. Пониженная реакция зуба на электроток после операции может нормализоваться. Если на рентгенограмме периодонтальная щель не видна и отсутствует реакция зубов на ток, то перед цистэктомией зубы должны быть депульпироваиы и вылечены. Операцию проводят под проводниковым и инфильтрационным обезболиванием. На вестибулярной поверхности альвеолярного отростка челюсти разрезом слизистой оболочки до кости полуовальной или трапециевидной формы выкраивают слизисто-надкостничный лоскут с основанием, обращенным в сторону переходной складки (рис. 149, а). Конец лоскута при наличии зубов не должен доходить до десневого края на 0,5—0,7 см, при одномоментном удалении зуба разрез проходит через его лунку. Если киста расположена близко к шейке зуба, в лоскут включают десневой край с зубодес-невыми сосочками. По величине лоскут должен быть больше кисты: выкраивают его с таким расчетом, чтобы он свободно перекрывал будущий костный дефект и линия швов не совпадала с ним. Слизисто-надкостничный лоскут отслаивают от кости распатором, используя при этом марлевый тампон. Его подводят под распатор и затем обнажают кость над кистой. При отсутствии кости требуется осторожность при отслаивании надкостницы от оболочки кисты. Отделенный лоскут удерживают крючками или на лигатурах (рис. 149,6). Над кистой в проекции верхушки причинного зуба с помощью трепана высверливают отверстия по периметру будущего дефекта и соединяют их между собой фиссурным бором. Полученную костную пластинку округлой формы удаляют, обнажают переднюю стенку кисты (рис. 149, в). При наличии костной узуры последнюю расширяют кусачками или фрезой. Размеры костного дефекта должны
сделать возможным обзор кисты и произвести резекцию верхушки корня. С помощью распатора, углового элеватора и хирургической ложки отслаивают оболочку кисты (рис. 149, г, д), которая легко отходит от подлежащей кости, но сохраняется связь с корнем причинного зуба. Для выделения оболочки отпиливают верхушку корня до уровня окружающей кости и кисту вместе с корнем извлекают (рис. 149, е). После резекции верхушечного отдела корня на уровне кости удается выскоблить остатки оболочки в этом участке, что предупреждает рецидив кисты. При осмотре культи корня необходимо определить наличие цемента в корневом канале, при отсутствии его требуется ретроградное пломбирование амальгамой. Такое действие предупреждает воспаление костной раны вследствие проникновения инфекции из корневого канала. После удаления оболочки кисты обнажаются корни ранее подготовленных соседних зубов, верхушки которых также резецируют. Затем проводят ревизию костной полости, удаляют оставшиеся кусочки пломбировочного материала. Полость заполняется кровяным сгустком, что является надежным биологическим фактором в заживлении раны. Промывание антисептиками такой полости, а также введение в нее антибиотиков не показано. Для активизации осте-огенеза большой костной полости целесообразно во время операции заполнить ее костным трансплантатом в виде щебенки, муки и др. В случае сокращения лоскута требуется его мобилизация путем линейного рассечения надкостницы у основания. Лоскут укладывают на место, края раны ушивают узловатыми швами из кетгута, иногда из шелка (рис. 149, ж, з). Наружно накладывают повязку — «мышку» для ограничения движения щеки и губы и создания покоя послеоперационной области не менее чем на 4—5 дней. Назначают обезболивающие, антигистаминные средства, по показаниям проводят противовоспалительную терапию. Больной нетрудоспособен в течение 6—7 дней. Заживление костной полости происходит путем организации кровяного сгустка, как после удаления зуба. При наличии полости больших размеров рентгенографическое обследование в течение длительного времени (до 1— 2 лет) выявляет участок просветления, имеющий тенденцию к уменьшению и в последующем к полному восстановлению кости. В случае инфицирования кровяного сгустка развивается воспалительный процесс. При этом необходимо создать отток экссудата между швами или пунктировать полость вне линии швов и промывать ее растворами антисептиков. Ежедневные промывания в течение 3 —4 дней нередко купируют воспаление. При продолжающемся гнойном процессе разводят края раны, промывают ее, в полость вводят рыхло йодоформный тампон, вворачивая лоскут внутрь. По мере гранулирования раны (2 — 3 нед) тампон вытесняется, его постепенно подрезают и удаляют. Часто киста, развивающаяся от верхнего второго резца, распространяется на небо и приводит к рассасыванию небной пластинки. Выделение кистозной оболочки на небе при больших его дефектах (более 2 см) затруднено, так как стенка кисты спаивается непосредственно с надкостницей неба. При отслаивании кистозной оболочки распатором часто возникают разрывы ее, и поэтому удаление производят отдельными частями. Инструментальное обследование полости рта не позволяет отличить оболочку кисты от тканей сли-
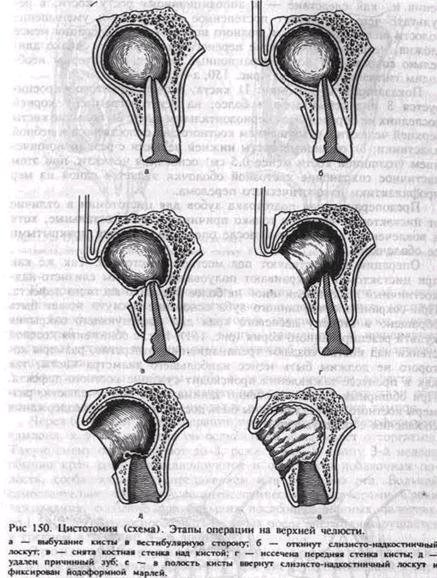
зисто- надкостничного лоскута. Оставление участков стенки кисты всегда ведет к рецидиву. Поэтому в случае дефекта небной пластинки на протяжении более 2 см рекомендуют проводить цистотомию со стороны неба. Цистотомия— метод, при котором удаляют переднюю стенку кисты и последнюю сообщают с преддверием или собственно полостью рта. Операция приводит к устранению внутрикистозного дав- ления и как следствие — к аппозиционному росту кости, в результате чего происходят постепенное уплощение и уменьшение полости вплоть до ее почти полного исчезновения. Операция менее сложна, нетравматична, легче переносится больными, однако длительно сохраняется послеоперационный дефект, за которым необходим гигиенический уход (рис. 150, а—е). Показания к цистотомии: 1) киста, в полость которой проецируется 3 интактных зуба и более; на рентгенограмме у корней последних не определяется периодонтальная щель; 2) большие кисты верхней челюсти с разрушением костного дна полости носа и небной пластинки; 3) обширные кисты нижней челюсти с резким истонче-нием (толщиной кости менее 0,5 см) основания челюсти, при этом частичное сохранение кистозной оболочки является одной из мер профилактики патологического перелома. Предоперационная подготовка зубов для цистотомии в отличие от цистэктомии касается только причинного зуба, остальные, хотя и вовлечены в зону кисты, после операции остаются прикрытыми ее оболочкой. Операцию осуществляют под местной анестезией. Так же как при цистэктомии, выкраивают полуовальной формы слизисто-над-костничный лоскут величиной не более будущего костного дефекта. При сохранении причинного зуба основание лоскута может быть обращено в сторону десневого края для последующего закрытия культи резецированного корня (рис. 151). После обнажения костной стенки над кистой создают трепанационное отверстие, размеры которого не должны быть менее наибольшего диаметра кисты, так как в процессе заживления происходит сужение костного дефекта. При обширных кистах, особенно занимающих ветвь челюсти, размеры костного дефекта должны быть достаточными для поддержания сообщения с полостью рта.
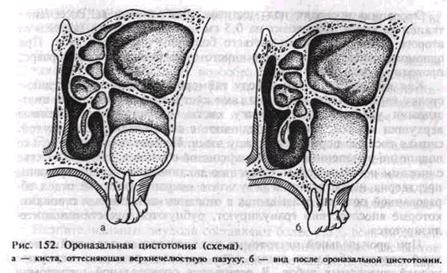
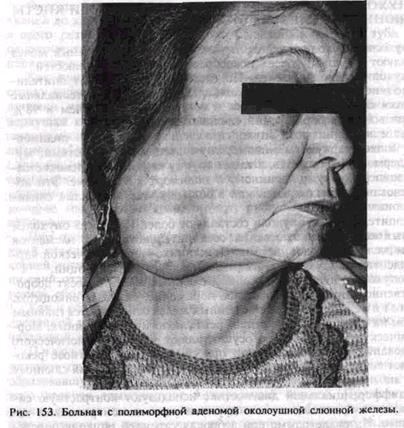
Кистозную полость промывают, слизисто-надкостничный лоскут ввертывают внутрь и непосредственно у входа в полость удерживают йодоформной марлей. Некоторые авторы фиксируют швами ввернутый лоскут к оболочке кисты, применяют и подшивание кистозной стенки к краю раны слизистой оболочки преддверия полости рта. Цистотомия со стороны неба в случаях костного дефекта его заключается в иссечении слизисто-надкостничного лоскута и оболочки по диаметру кисты; иногда в полости оставляют тампон. Через 6—8 дней после операции производят смену йодоформного тампона, к этому времени он ослизняется и начинает отторгаться. Такую смену осуществляют до 3, реже 4 раз. К концу 3-й недели обычно края раны эпителизируются и образуется добавочная полость, сообщающаяся с преддверием или полостью рта. Больной самостоятельно промывает ее антисептическими растворами. Сроки заживления, особенно при больших послеоперационных полостях, до 1,5—2 лет. Трудоспособность больных после операции нарушается в среднем в течение 5—6 дней. Ороназальная цистэктомия и ороназальная ци-стотомия. Операции применяют при кисте, проникающей в верхнечелюстную пазуху или оттесняющей ее в случае хронического гайморита. Сущность вмешательства заключается в соединении верхнечелюстной пазухи с полостью кисты и сообщении образовавшейся единой полости с нижним носовым ходом (рис. 152, а, б). Показанием к ороназальнои цистэктомии служит отсутствие зубов в пределах кисты либо включение 1—2 зубов в ее зону. Ороназальную цисто-томию применяют при наличии большого количества интактных зубов, обращенных в полость кисты, и у больных с сопутствующими заболеваниями. Операцию проводят под местным обезболиванием. Рассечение тканей до кости производят на 0,5 см ниже переходной складки от второго резца до второго-третьего большого коренного зуба. При одномоментном удалении причинного зуба трапециевидный разрез проходит через лунку зуба. Как при операции по поводу гайморита, вскрывают переднюю стенку верхней челюсти и обнажают кисту. При ороназальной цист-эктомии удаляют всю оболочку кисты, резецируют обнаженные верхушки корней, полость соединяют с верхнечелюстной пазухой, снимая костные перемычки между ними. Из пазухи удаляют только полипозно измененные участки слизистой оболочки, создают соустье с нижним носовым ходом. Операцию заканчивают ушиванием раны преддверия полости рта. В результате операции нижний отдел образованной полости оказывается с оголенными костными стенками, которые впоследствии гранулируют, рубцуются и частично эпите-лизируются. При ороназальной цистотомии удаляют только передний и верхний отделы оболочки кисты и не проводят резекцию верхушек корней интактных зубов. В результате ороназальной цистотомии нижний отдел объединенной полости, выстланный в основном кис-тозной оболочкой, быстро эпителизируется. Как и обычная цистэктомия, ороназальная цистэктомия является операцией радикальной и более травматичной по сравнению с ороназальной цистотомией. Пластиче сх а я цистэктомия — операция, при которой удаляют полностью оболочку кисты, однако рану не ушивают, а образовавшуюся полость после ввертывания слизисто-надкостнич-ного лоскута тампонируют йодоформной марлей. Применяют ее редко, в основном в случае нагноившейся зубосодержащей кисты или кератокисты при отсутствии гарантии первичного заживления раны. Операция также может быть исходом цистэктомии, осложнившейся нагноением. Двухэтапная операция. Этот вариант хирургического вмешательства сочетает оба вида операции — цистотомито и цист- эктомию. Применяют его при обширных кистах, являющихся пороком развития зубообразовательного эпителия (зубосодержащей и кератокисте), способных к рецидивированию и перерождению, а также при радикулярной кисте верхней челюсти, сопровождающейся разрушением костного дна полости носа, и нижней челюсти, занимающей ее тело и ветвь. На 1-м этапе производят декомпреосионную операцию — создают сообщение с полостью рта по типу цистотомии, но меньшего диаметра, однако достаточное для осуществления оттока из кистозной полости на продолжительный период. На 2-м этапе производят цистэктомию через определенный промежуток времени (в среднем через 1 — 1,5 года). Двухэтапная операция является сберегающей, нетравматичной, ее проведение возможно в амбулаторных условиях. Она позволяет сохранить контуры и размеры челюсти, несмотря на обширность поражения, и приводит к полному излечению больного. ОПУХОЛИ, ОПУХОЛЕПОДОБНЫЕ ПОРАЖЕНИЯ И КИСТЬ! СЛЮННЫХ ЖЕЛЕЗ Опухоли, опухолеподобные поражения и кисты слюнных желез составляют около 20% всех новообразований лица и челюстей. Опухоли слюнных желез. По гистогенезу различают эпителиальные и неэпителиальные опухоли слюнных желез. Эпителиальные являются органоспецифическими и встречаются более чем в 98% случаев всех новообразований слюнных желез. Среди эпителиальных опухолей выделяют аденомы — полиморфную (плеоморфную) и мономорфную с ее разновидностями, му-коэпидермоидную опухоль, а также группу карцином—аденокистоз-ную, эпидсрмоидную, карциному в полиморфной аденоме. Эти новообразования локализуются как в больших, так и в малых слизи-сто-слюнных железах. Неэпителиальные опухоли составляют более 1,5% всех опухолей слюнных желез, развиваются из соединительнотканных элементов стромы железы, сосудов, нервов. По клинико-морфологической картине идентичны опухолям мягких тканей других локализаций. К опухолеподобным поражениям слюнных желез относят доброкачественное лимфоэпителиальное поражение, сиалоз и онкоцитоз. Диагностика опухолей слюнных желез основывается главным образом на клинических и (редко) рентгенологических данных. Морфологическую верификацию осуществляют путем цитологического исследования пунктата опухали, при сомнительном диагнозе рекомендуют тотальную биопсию. Открытую биопсию больших слюнных желез не применяют. В дифференциальной диагностике используют контрастную си-алографию с йодолиполом или другими рентгеноконтрастными веществами. На сиалограмме при доброкачественной опухоли определяется заполнение контрастной массой всех протоков железы различного порядка. Однако в месте локализации опухоли они оттеснены в отличие от злокачественного новообразования, при котором отмечается дефект заполнения протоков, и последние выглядят как бы оборванными, срезанными. Кроме того, применяют метод двойного контрастирования — сиалографию с введением кислорода в окружающую клетчатку. Полиморфная аденома (смешанная опухоль). Это доброкачественная опухоль — наиболее распространенная, встречается в 72% случаев всех эпителиальных опухолей слюнных желез. По частоте поражения на первом месте стоит околоушная слюнная железа, на -втором — слизисто-слюнные железы неба, затем соответственно поднижнечелюстная, подъязычная и малые слюнные железы, железы губы, щеки, языка. Полиморфная аденома растет безболезненно, медленно, в течение нескольких лет и может достигать больших размеров (рис. 153). При локализации аденомы в околоушной слюнной железе пареза мимической мускулатуры лица не наблюдается. При обследовании определяется опухоль в области слюнной железы, подвижная, часто
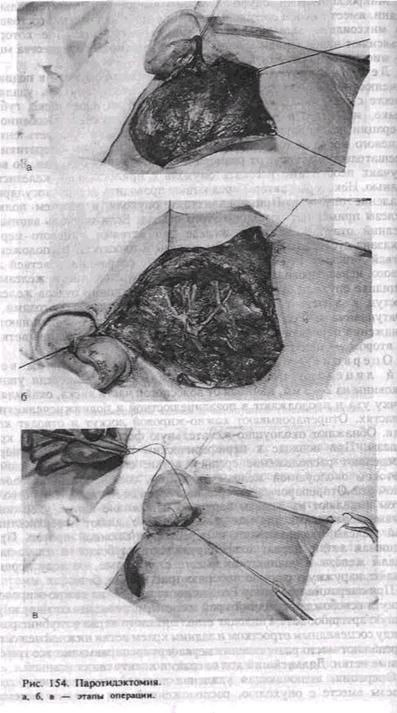
с бугристой поверхностью. Консистенция ее плотноэластическая, иногда с участками размягчения за счет слизеподобного компонента. Кожа над ней не изменяется, свободно собирается в складку. Слюноотделительная функция пораженной железы обычно не страдает. Полиморфная аденома имеет капсулу, но может быть не полностью инкапсулирована, тогда опухолевые клетки проникают в прилегающую железистую ткань. Этим объясняются рецидивы опухоли после экстракапсулярного удаления. Иногда рост опухоли значительно ускоряется (в течение 1 мес), может появиться боль. Такие симптомы характерны для озлокачествления опухоли; в подобных случаях ее трактуют как карциному в полиморфной аденоме. Диагноз опухоли уточняют цитологическим исследованием пунктата, который получают в игле в виде крошкообразной беловатой массы. Макроскопически полиморфная аденома представляет собой опухоль в тонкой просвечивающейся капсуле, на разрезе в виде кашицеобразной массы бело-серого цвета с участками ослизнения и уплотнения. Микроскопически опухоль, кроме выраженной эпителиальной ткани, имеет в своем составе мезенхимоподобные участки, состоящие из миксоидных или хрящеподобных структур, наличие которых объясняют накоплением мукоидного или гиалинового вещества между миоэпителиальными клетками. Лечение хирургическое. При локализации опухоли в подниж-нечелюстной и подъязычной слюнных железах опухоль удаляют вместе с железой. Опухоли, расположенные на небе, щеке, губах, языке, иссекают в пределах непораженных тканей. Особенность операции на околоушной слюнной железе связана с разветвлением лицевого нерва в толще железы. Характер и объем оперативного вмешательства зависят от размера и расположения опухоли. Во всех случаях необходимо иссекать опухоль с прилегающей железистой тканью. Некоторые авторы предлагают проводить экстракапсулярное удаление опухоли. При локализации опухоли в нижнем полюсе железы применяют резекцию этого отдела. Если опухоль занимает средний отдел и лежит в железе над ветвями лицевого нерва, показана субтотальная резекция железы в плоскости расположения ветвей лицевого нерва. Паротидэктомию с сохранением ветвей лицевого нерва проводят при поражении большей части железы и рецидиве опухоли, а также при опухоли глоточного отдела железы. Доступ к железе осуществляют двумя известными методами — Ковтуновича и Редона. Операцию в первом случае начинают с обнажения периферического отдела лицевого нерва (средней ветви), во втором — центрального ствола. Операция—паротидэктомия с сохранением ветвей лицевого нерва. Разрез кожи проводят впереди ушной раковины на 2—3 мм, начиная от волосистой части виска, окаймляют мочку уха и продолжают в позадичелюстной и поднижнечелюстной областях. Отпрепаровывают кожно-жировой лоскут и отводят кпереди. Обнажают околоушно-жевательную фасцию и передний край железы. При подходе к периферическим ветвям лицевого нерва определяют расположение средней ветви: она находится рядом с протоком околоушной железы по линии, соединяющей козелок с углом рта. Отпрепаровывают среднюю ветвь до места деления ствола, затем выделяют из железы верхнюю и нижнюю ветви, удерживая нитями-держалками для меньшей травмы. Удаляют поверхностный слой железы, перевязывают и пересекают слюнной проток. Приподнимая ветви нерва, Отпрепаровывают глубокий и глоточный отделы железы и удаляют их вместе с опухолью, по ходу перевязывают наружную сонную артерию (рис. 154, а, б, в). При операции по методу Редона после отведения кожно-жирового лоскута освобождают задний край железы, перевязывают наружную сонную артерию. Затем находят ствол лицевого нерва в глубине раны между сосцевидным отростком и задним краем ветви нижней челюсти. Определяют место разветвления нерва и Отпрепаровывают все три основные ветви. Дальнейший ход операции идентичен описанной. Операция, включающая удаление только поверхностного слоя железы вместе с опухолью, расположенной над ветвями лицевого
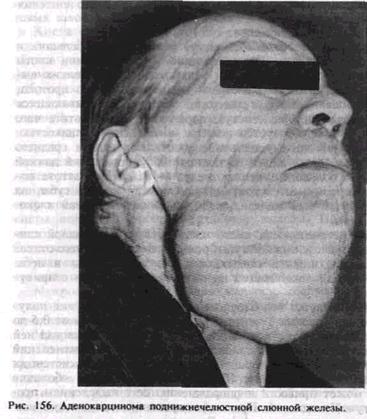
нерва, носит название субтотальной резекции железы в плоскости расположения ветвей нерва. В случае резек ции нижнего полюса околоушной слюнной железы проводят разрез кожи, окаймляющий угол и тело челюсти, отступя вниз на 1,5—2 см, чтобы не повредить краевую ветвь лицевого нерва. Об этом надо помнить и во время иссечения железы в связи с расположением ее в этом участке. Рассекают подкожную клетчатку, m. platysma и фасцию. Обнажают нижний отдел железы, где располагается опухоль, и удаляют его. Рану ушивают послойно. Мономорфная аденома. Эта доброкачественная опухоль встречается в среднем в 7% случаев всех опухолей слюнных желез. По клинико-рентгенологической картине сходна с полиморфной аденомой, однако рост ее более медленный. При пальпации поверхность ее гладкая, опухоль имеет выраженную капсулу. Гистологически структура опухоли однородна, в ее составе в отличие от полиморфной аденомы отсутствует мезенхимоподобная ткань. Различают гистологические разновидности — аденолимфому, оксифильную аденому и другие типы. При аденолимфоме больные нередко отмечают периодическое увеличение или уменьшение опухоли, что связано, по-видимому, с реакцией лимфоидного компонента стромы опухоли. Лечение мономорфной аденомы хирургическое. Используют такие же оперативные методы, как при полиморфной аденоме. При локализации в околоушной слюнной железе, кроме резекции, иногда применяют экстракапсулярное удаление опухоли. Мукоэпидермоидная опухоль. Эта опухоль характеризуется местным инфильтративным ростом. Часто поражает околоушную слюнную железу и малые слизисто-слюнные железы ретромолярной области и неба. Составляет около 8% всех опухолей слюнных желез. Различают высокодифференцированный и низкодифференцированный варианты опухоли. Высокодифференцированная мукоэпи-дермоидная опухоль клинически протекает как полиморфная аденома, отличаясь от нее ограничением подвижности и спаянностью с кожей. Крайне редко метастазирует в регионарные лимфатические узлы. Низкодифференцированная опухоль имеет злокачественное течение, но отличается от рака сравнительно медленным ростом (до 2—3 лет), метастазирует лимфогенным путем. Макроскопически опухоль серо-белого цвета с мелкими полостями, заполненными слизью. Микроскопически она характеризуется наличием клеток многослойного плоского эпителия и клеток, сек- ретирующих слизь. Лечение зависит от варианта опухоли. При высокодифферен- цированной опухоли применяют оперативные методы по типу резекции железы, используемые для полиморфной аденомы. Низкодифференцированная опухоль является радиочувствительной, лечение ее комбинированное — предоперационная лучевая терапия с последующим хирургическим иссечением. По показаниям применяют операции на лимфатическом аппарате шеи. Аденокистозная карцинома. Эта злокачественная опухоль развивается наиболее часто в малых слизисто-слюнных железах неба, реже — в околоушной и др. Наблюдается примерно в 7% случаев среди других опухолей слюнных желез. Вначале опухоль медленно увеличивается, однако отмечаются нерезкие боли даже при небольших размерах, что объясняется ростом ее по перииевральным щелям. Боли бывают самостоятельные, а также возникают при пальпации. Локализуясь на небе, опухоль разрушает небную пластинку и распространяется в верхнечелюстную пазуху. Слизистая оболочка, покрывающая опухоль, приобретает синюшную окраску. Пальпаторно опухоль плотноэластической консистенции. В поздних стадиях возможно изъязвление поверхности опухоли (рис. 155). При расположении в околоушной слюнной железе отмечается спаянность опухоли с окружающей железистой тканью, однако паралич мимической мускулатуры наблюдается крайне редко. Характерной особенностью аденокистозной карциномы является раннее метастазирование гематогенным путем, в основном в легкие. Иноща отмечаются метастазы в регионарные лимфатические узлы. Макроскопически опухоль на разрезе представляет собой плотную беловатого цвета ткань, как бы заключенную в капсулу. Однако последняя является ложной и представляет собой инфильтрированную опухолевыми элементами окружающую ткань. Микроскопически состоит из клеток миоэпителиального типа, а также из клеток, сходных с выстилающими нормальные протоки. Лечение комбинированное — предоперационная лучевая терапия с последующим хирургическим иссечением опухоли в пределах непораженных тканей. Аденокарцинона и другие виды карцином. Аденокарцинома — злокачественная опухоль составляет около 3% всех опухолей слюнных желез. Чаще поражает околоушную, затем поднижнечелюстную железы и небо. Опухоль с самого начала приобретает злокачественное течение и отличается быстрым ростом, отсутствием четких границ, спаянностью с окружающими тканями, кожей, которая становится гиперемированной и цианотичной (рис. 156). Возникает ранний паралич мимической мускулатуры. Постепенно присоединяются боли, происходит распад опухоли. В половине случаев развиваются метастазы в регионарных лимфатических узлах. Нередки двусторонние метастазы, в поздней стадии возможны и гематогенные метастазы. Подобная клиническая картина наблюдается при эпидермовдной и недифференцированной карциномах. Для озлокачествляющейся полиморфной аденомы характерны ускорение роста ранее существующей опухоли и присоединение указанных симптомов. Макроскопически аденокарцинома представляет собой плотную беловато-серого цвета ткань с кистозными включениями и участками распада. Микроскопически это злокачественная эпителиальная опухоль железистого строения. Лечение карцином комбинированное, включает предоперационную лучевую терапию и хирургическое вмешательство в виде
широкого иссечения пораженных тканей. Операцию на первичном очаге сочетают с удалением регионарных метастазов. Опухолеподобные поражения слюнных желез проявляются в виде увеличения желез и дают клиническую картину, сходную с таковой опухолей. Различают доброкачественное лимфоэпителиаль-ное поражение, сиалоз и онкоцитоз. При доброкачественном лим-фоэпителиальном поражении отмечаются припухлость желез и сухость в полости рта. Гистологически определяется атрофия железистой паренхимы с лимфоцитарной инфильтрацией. Такое поражение слюнных желез рассматривают как реактивное — проявление аутоиммунного или ревматоидного заболевания слюнных желез. Сиалоз характеризуется двусторонним поражением околоушных, реже поднижнечелюстных слюнных желез. При длительном существовании сиалоз переходит в липоматоз желез. Гистологически отмечаются гипертрофия серозных ацинарных клеток, отек стромы, атрофия протоков, отсутствие воспалительной инфильтрации. При онкоцитозе наблюдается диффузное увеличение желез. Гистологически определяют так называемые онкоциты — клетки, яв- ляющиеся результатом возрастного изменения железистого эпителия и протоков. Лечение симптоматическое. Кисты слюнных желез. Кисты могут развиваться в больших и малых слюнных железах. Часто причиной возникновения кисты большой слюнной железы является травма одного из мелких выводных протоков, а малой железы — травма основного протока, ведущая к рубцеванию его и задержке секрета. Скапливающееся содержимое сдавливает железистую паренхиму, в результате чего она атрофируется и образуется полость, выполненная жидкостью. Киста наблюдается преимущественно у лиц молодого и среднего возраста. Кисты малых желез составляют 95% поражений данной локализации, а больших слюнных желез — 11%. По частоте поражения на первом месте стоит малая слюнная железа губы, на втором — подъязычная железа, затем поднижнечелюстная и околоушная железы. Слизистая ретенционная киста чаще образуется в малой сли-зисто-слюнной железе нижней губы, реже — щеки, переднего отдела дна полости рта, нижней поверхности верхушки языка и неба. Преимущественная локализация на нижней губе связана с прику-сыванием ее. Киста располагается под слизистой оболочкой, имеет вид полушаровидного возвышения с четкими границами, размером от 0,5 до 2 см, с голубоватым оттенком. Иногда слизистая оболочка над ней белесоватого цвета, что обусловлено наличием Рубцовых изменений вследствие травмы. Пальпаторно киста эластической консистенции с зыблением, безболезненная. Прокусывание слизистой оболочки над кистой может привести к опорожнению ее с выделением прозрачной тягучей жидкости. При инфицировании содержимого возникает воспаление. Патогистологически стенка кисты представляет собой соединительную ткань с грануляциями, переходящую в фиброзную, иногда с внутренней стороны стенка частично выстлана многослойным плоским эпителием. Слизистую ретенционную кисту необходимо дифференцировать от опухолей малых слюнных желез, которые встречаются реже, имеют эластическую консистенцию, иногда с бугристой поверхностью, без флюктуации. В некоторых случаях приходится дифференцировать ее от кавернозной гемангиомы, для которой характерны багрово-синюшная окраска, симптом наполнения. Лечение заключается в удалении кисты. Проводят два сходящихся полуовальных разреза слизистой оболочки над кистой. Полутупым путем с помощью кровоостанавливающего зажима «москита» отделяют оболочку от окружающих тканей, соединительно-тканные перемычки рассекают ножницами и кисту выделяют. Травмированные, выступающие из-под краев раны, мешающие ушиванию ее малые железы удаляют пинцетом или «москитом», причем каждую в отдельности и целиком. Использование для этих целей скальпеля может привести к их рассечению, неполному удалению и повторному возникновению кисты. Заканчивают операцию наложением кетгу-товых швов на слизистую оболочку. Киста подъязычной слюнной железы (ранула). Эта киста располагается, как правило, в переднебоковом отделе дна полости рта вблизи уздечки языка. Клинически определяется в виде овальной формы выбухания, покрытого неизмененной слизистой оболочкой либо просвечивающего голубоватым оттенком (рис. 157). Киста всегда связана интимно с одним из участков или всей подъязычной слюнной железой. Прежнее ее название ранула («лягушачья опухоль») определяется видом кисты, ее сходством с гортанным пузырем лягушки. Растет медленно, месяцами, не причиняет боли. При достижении значительного размера нарушается речь, затрудняется прием пищи. Иногда киста может распространяться за среднюю линию дна полости рта, смещая язык кзади или в поднижнечелю-стную область. В последнем случае ее трудно дифференцировать от кисты поднижнечелюстной слюнной железы. Пальпаторно киста часто представляет собой образование с флюктуацией, иногда бывает более эластична. При прорыве оболочки из кисты обильно выделяется тягучая прозрачная жидкость, и она не контурируется. По истечении времени киста снова наполняется жидкостью и становится видимой. Микроскопически кистозная жидкость содержит белковые субстанции (свертки) и иногда так называемые кистозные клетки, по-видимому, эпителиального происхождения. Макроскопически оболочка кисты тонкая, голубовато-белого цвета. По своей микроструктуре она представляет собой фиброзную и грануляционную ткань, связанную с междолевыми соединительно-тканными прослойками железы. Внутренняя выстилка оболочки редко имеет кубический или цилиндрический эпителий. Диагностика кисты подъязычной слюнной железы обычно сложностей не представляет. Дифференцировать ее следует от кисты поднижнечелюстной слюнной железы, дермоидной кисты и сосудистых опухолей (лимфангиомы и гемангиомы), локализующихся на дне полости рта. Лечение. Учитывая тесную связь кисты с паренхимой железы, проводят полное удаление их. Рекомендованная ранее цистотомия имеет ограниченное применение вследствие частого развития рецидивов. Кисту подъязычной слюнной железы, распространяющуюся в нижнем отделе дна полости рта в виде песочных часов, оперируют двумя подходами: через разрез в поднижнечелюстном треугольнике перевязывают и удаляют нижний отдел ее, со стороны полости рта иссекают подъязычную железу с оставшейся частью кисты. Киста поднижнечелюстной слюнной железы встречается значительно реже, чем ранула. Располагается она в поднижнечелюстном треугольнике и представляет собой безболезненное образование мягкой консистенции. Растет медленно, выявляется случайно при обнаружении припухлости в поднижнечелюстной области. Большая киста прободает челюстно-подъязычную мышцу (m. mylohyoideus) или огибает ее сзади и распространяется в верхний отдел дна рта. В этих случаях определяется также вы- бухание ее в подъязычную область. Слюноотделительная функция железы не страдает. Диагностика кисты поднижнечелюстной слюнной железы иногда затруднительна. Для уточнения диагноза используют пункцию: получение слизистой жидкости желтоватого цвета позволяет предположить наличие кисты. Кисту поднижнечелюстной слюнной железы дифференцируют от лимфангиомы, липомы, боковой кисты шеи, дермоидной кисты. Для определения топографии кисты применяют метод двойного контрастирования: цистографию и сиалографию. Различные проекции рентгенограммы позволяют определить соотношение кисты с железой. Лечение. Кисту поднижнечелюстной слюнной железы удаляют вместе с железой. Киста околоушной слюнной железы. Это редко встречающееся заболевание, локализуется в поверхностном и глубоком слоях железы, преимущественно в нижнем полюсе. Киста увеличивается медленно. Обнаруживают ее часто случайно. Киста представляет собой ограниченную безболезненную припухлость в околоушной области мягкоэластичной консистенции. Кожа над кистой обычного цвета, собирается свободно в складку. Из протока железы выделяется неизмененная слюна. Содержимым кисты является жидкость желтоватого цвета, иногда мутная, с примесью слизи. Гистологически стенки кисты околоушной слюнной железы не отличаются от стенок кист других слюнных желез. Кисту околоушной слюнной железы дифференцируют от органоспецифических опухолей, липомы, сосудистых опухолей железы, а также от браихиальной кисты, обусловленной патологией первой жаберной щели. Лечение заключается в удалении кисты. Вследствие тесной связи оболочки кисты с паренхимой околоушной железы иссекают прилегающий отдел последней. Сложность операции связана с расположением ветвей лицевого нерва. Оперативный доступ к железе такой же, как при удалении доброкачественных опухолей околоушной слюнной железы. ОПУХОЛИ, ОПУХОЛЕПОДОБНЫЕ ПОРАЖЕНИЯ КОЖИ И КИСТЫ ЛИЦА Новообразования кожи весьма разнообразны и многочисленны, что обусловлено ее строением. Кроме эпидермиса и дермы, в состав кожи входят дериваты в виде волосяных фолликулов, потовых и сальных желез. В основу систематизации новообразований положены все ее структурные элементы. Из них могут развиваться истинные новообразования, а также опухолеподобные поражения и кисты. Наиболее часто поражается кожа лица, что, возможно, связано с воздействием на нее метеорологических факторов (инсоляция, ветер, холод и др.). Новообразования кожи могут происходить из эпидермиса и эпителия дериватов (потовой, сальной желез и волосяного фолликула). Их относят к эпителиальным новообразованиям. Кроме того, они образуются из мягких тканей (фиброма, липома, ангиома и пр.) и возникают из меланогенной системы (невус, меланома). Среди кист различают врожденные, являющиеся пороком развития кожи, и приобретенные — кератиновые кисты. К врожденным относят дер-моидную кисту, а также прочие — бранхиальные и тиреоглоссальные кисты и свищи. Приводим наиболее часто встречающиеся новообразования кожи лица. Базально-клеточный рак. Местно инвазивная эпителиальная опухоль развивается в эпидермисе или волосяных фолликулах, гистологически опухолевые клетки имитируют базальные клетки эпидермиса. Располагается опухоль главным образом у пожилых людей на лице, причем у мужчин встречается в 2 раза чаще, чем у женщин. Преимущественно опухоль занимает боковую поверхность и спинку носа, внутренний и наружный края глазницы, носогубную складку, ушную раковину. Клиническая картина базально-клеточного рака (базалиомы) характеризуется появлением на коже вначале маленького узелка, иногда сопровождающегося зудом. Вскоре к нему присоединяются подобные поражения и, сливаясь друг с другом, дают шероховатость, центральный отдел которой начинает мокнуть, покрывается корками. При снятии корок образуется кровоточащая эрозия, переходящая в язву (рис. 158). Процесс длится медленно, иногда годами, распространяется преимущественно по периферии. Подлежащие ткани не инфильтрируются, лишь в запущенных случаях возможно прорастание опухоли вглубь с разрушением хряща, кости. Поверхность эрозии иногда рубцуется, но по краям опухоль постепенно увеличивается. Базалиома метастазирует крайне редко, но часто реци-дивирует. Общее состояние больного, даже при распространенной опухоли, бывает, как правило, без перемен. Диагноз базально-клеточного рака обычно установить несложно, его уточняют морфологическими данными. Проводят цитологическое изучение соскоба с язвенной поверхности опухоли. Патологическая картина при базалиоме разнообразна. Различают поверхностный мультицентрический, морфеа- и фиброэпителиаль-ный рак. Характерным для опухоли является наличие гнезд или тяжей опухолевых клеток типа эпидермиса, разделенных островками стромы. Базально-клеточный рак дифференцируют от плоскокле- точного. Лечение. Могут быть использованы хирургический, лучевой, комбинированный метод, а также криодеструкция. Метод лечения зависит от распространенности и локализации опухоли. При рецидиве опухоли применяют оперативное иссечение или криовоздействие. Прогноз для жизни благоприятный, однако возможно образование обширных дефектов лица после лечения запущенных стадий заболевания.
Плоскоклеточныи рак кожи лица встречается реже, чем базально-клеточный. Он может возникать на измененном участке кожи в виде различных форм кератоза, иноща на рубце после ожога, травмы, туберкулезной волчанки, редко на ин-тактной поверхности. Заболевание агрессивное, вначале развивается сравнительно медленно, затем рост опухоли ускоряется, инфильтрируются и разрушаются подлежащие ткани, в 1—2% случаев наблюдаются метастазы в региональные лимфатические узлы. Возможны гематогенные метастазы в отдаленные органы, которые приводят к кахексии и смерти больного. Стадию поражения определяют по системе TNM. Клинически опухоль проявляется в виде язвенной и папиллярной форм. Язва при плоскоклеточном раке кожи имеет плотные вали-кообразные, приподнятые края, основание и дно ее инфильтрированы, на дне имеется кровоточащая ткань с некротическими массами. При папиллярной форме рака определяются разрастания в виде цветной капусты. Плоскоклеточный рак часто локализуется на коже щеки, ушной раковины. Для уточнения клинического диагноза используют цитологическое исследование соскоба с опухоли. Гистологически опухоль характеризуется значительным разнообразием. Опухолевые клетки различны по величине, окраске, определяется наличие дискератоза я паракератоза. Наблюдается инфильтрация дермы и подкожного слоя в виде эпителиальных выростов. Плоскоклеточный рак, особенно в ранних стадиях, дифференцируют от базально-клеточного, кератоакантомы и старческого кератоза. Лечение плоскоклеточного рака кожи может быть лучевым, хирургическим или комбинированным, используют также криоде- струкдию. Прогноз для жизни хуже, чем при базалиоме. Однако лечение больных в начальных стадиях заболевания приводит к выздоровлению в 85—90% случаев [Пачес А. И„ 1983 ]. Кератоакантома. Это опухолеподобное поражение эпителиальной природы, встречается сравнительно редко. В основном наблюдается у мужчин пожилого возраста, локализуется на коже лица, губ. Иногда отмечают ее спонтанный регресс и возможность озло-качествления. Клинически вначале появляется округлой формы узел, затем в центральной его части образуется углубление, которое выполняется S66 роговыми массами. Рост кератоакантомы довольно быстрый: за месяц она иногда становится диаметром 2 см. Образование выступает над уровнем кожи на 0,5—1 см, имеет блюдцеобразную форму с четкими границами, плотноэластической консистенции, безболезненное, по цвету отличается от окружающей кожи более темной окраской. Диагностика кератоакантомы представляет определенную сложность, так как клиническая и патоморфологическая картина ее сходна с плоскоклеточным раком. Микроскопически образование состоит из многослойного плоского эпителия с избыточным формированием кератина, выполняющего центральный кратер. Лечение. Иссечение образования в пределах непораженных тканей. По некоторым данным, удовлетворительные результаты дают местное применение цитотоксических средств (метотрексат и др.) и лечение рентгеновскими лучами (15—30 Гр). Доброкачественный плоскоклеточный кератоз (кератотическая папиллома). Это эпителиальное опухолеподобное поражение наблюдается у пожилых людей, преимущественно у мужчин. На коже лица чаще встречается в виде одиночного образования, возвышающегося над кожей на 1—4 см в виде рога, с резко выраженным кератозным компонентом («кожный рог»). Цвет его сероватый, основание четко ограничено, пальпаторно плотноэластической консистенции, безболезненное. Кератотическая папиллома может развиться на фоне старческого кератоза. Диагностика не представляет затруднений. Диагноз подтверждается морфологическим исследованием удаленного образования. Гистологически определяется новообразование с толстым кера-тотическим слоем, покрывающим эпидермис, обычно с воспалительной реакцией дермы. Лечение хирургическое — иссечение кисты в пределах непораженных тканей, а также криодеструкция и электрокоагуляция. Себорейный кератоз. Это опухолеподобное поражение развивается у лиц среднего и пожилого возраста. На лице часто располагается в области кожи лба, виска на границе с волосяной частью, а также в области щеки. Клинически заболевание проявляется в виде четко отграниченных, безболезненных, темных до черного цвета образований на широком основании, высотой до 2—5 мм, иногда с бородавчатой поверхностью. Они могут быть одиночными или множественными, нередко диаметром 2—3 см, и выглядят как бы приклеенными к коже. Увеличение образования происходит медленно, в течение многих лет, не причиняя беспокойства, однако при локализации его на лице возникают эстетические нарушения. Механическая травма может привести к развитию воспаления, что проявляется болями, инфильтрацией и гиперемией окружающих тканей. Гистологически при себорейном кератозе отмечают акантотиче-ский эпидермис с папилломатозом, гиперкератозом и образованием инвагинационных роговых кист. Различают базально-клеточный, гиперкератотический и акантотический кератозы.
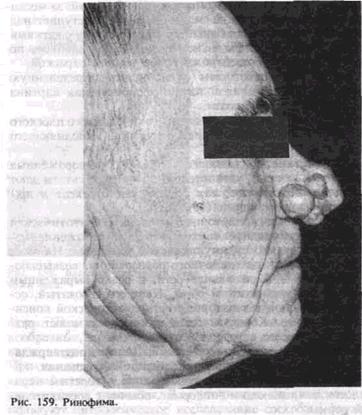
Показаниями к лечению являются травмирование образования расческой, очками, при бритье и пр., а также косметические нарушения. Оперативное лечение заключается в иссечении образований в пределах непораженных тканей с ушиванием раны. Ринофима. Это опухолеподобное поражение сальной железы. Локализуется на коже хрящевого отдела носа, бывает в основном у мужчин среднего и пожилого возраста. Клиническая картина характеризуется появлением на коже носа безболезненного бугристого разрастания багрово-синюшного цвета, плотноэластичной консистенции. Ринофима увеличивается медленно, в течение нескольких и даже десятков лет, приводит к выраженной деформации носа и обезображиванию лица (рис. 159). Патоморфологическая картина характеризуется гиперплазией сальных желез с выраженной васкуляризацией и хроническим воспалением. Лечение хирургическое, заключается в иссечении патологических разрастании с одномоментной кожной пластикой. При небольших размерах ринофимы возможно удаление разрастании с помощью фрезы с наложением на раневую поверхность мазевой повязки, под которой происходит самостоятельная эпителизация раны. Опухоль волосяного матрикса (обызвествленная эпителиома Малерба). Это доброкачественная опухоль волосяного фолликула. Она чаще встречается у детей и лиц молодого возраста. Локализуется преимущественно на лице, в околоушной области. Рост опухоли медленный <в течение нескольких месяцев). Вначале обнаруживают небольшое уплотнение в виде узелка, расположенного внутрикожно Диаметр узелка постепенно увеличивается и достигает 2—3 см Пальпаторно определяется плотное обызвествленное образование, подвижное, с четкими границами, неправильной формы. Кожа под ним истончается, иногда прорывается с образованием свища, при зондировании которого определяется наличие костеподобного вещества. Микроскопически опухоль содержит два вида клеток: базофиль-ные, сходные с элементами базально-клеточной карциномы, и эози-нофильные клетки-тени. Встречаются зоны обызвествления и осси-фикации стромы Лечение заключается в иссечении опухоли Невус. Это доброкачественное образование развивается из ме-ланоцитов эпидермиса или дермы, бывает врожденным и приобретенным, часто множественным. Клинически невус проявляется в виде плоского, приподнятого, гладкого или бородавчатого безболезненного образования. Он локализуется чаще на коже лица и шеи, может самостоятельно исчезать, а также озлокачествляться Гистологически различают следующие разновидности невусов: пограничный, сложный, внутридермальный, эпителиоидный, внутриклеточный, из баллонообразных клеток, галоневус, гигантский пигментированный, инволюционный, голубой и клеточный голубой. Пограничный невус встречается редко (до 3,9%) и может переходить в сложный. Сложный невус имеет бородавчатый вид и иногда содержит волосы. Чаще (до 85%) наблюдается внутридермальный невус. Эпителиоидный, или веретеноклеточный невус (юношеская ме-ланома), — куполообразное новообразование на коже лица, встречается редко (1%), в основном у детей. Гистологическая картина такого невуса иногда напоминает меланому, хотя является разновидностью сложного невуса. Невус из баллонообразных клеток клинически проявляется в виде небольшого темно-коричневого узелка с ободком эритемы вокруг него. Галоневус имеет такое название вследствие наличия депигмен- тированного кольца вокруг узелка красно-коричневого цвета. Обычно это образование не превышает 0,5 см, возможна его спонтанная инволюция Гигантский пигментированный невус — врожденное образование, часто поражает лицо, волосистую часть головы (рис. 160). Иногда наблюдаются невусы-сателлиты. Такие невусы представляют собой
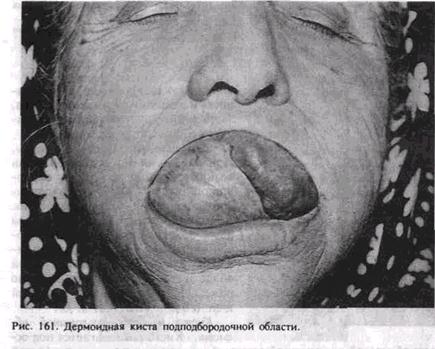
темно-пигментированные волосатые образования, иногда узловатые, наиболее часто озлокаче-ствляются в меланому. Инволюционный невус (фиброзная папула носа) является результатом фиброзного перерождения невуса и представляет возвышающееся слабопигментированное образование вблизи крыльев носа. Голубой невус — это образование в виде ограниченного узла размером до 1,5 см, цвет его соответствует названию. Клеточный голубой невус несколько сходен с голубым, однако может достигать размеров до нескольких сантиметров. Ввиду более тесного расположения многочисленных меланоцитов, что определяется микроскопически, он имеет интенсивную окраску, вплоть до черного цвета. Невусы в виде плоских пигментированных пятен необходимо дифференцировать от капиллярной гемангиомы. При надавливании на невус изменения ее окраски не происходит, гемангиома кратковременно бледнеет. Основные признаки озлокачествления невуса: увеличение размера его и степени пигментации, появление воспалительной реакции с гиперемией вокруг «языка пламени», кровоточивость, изъязвление, а также возникновение дочерних образований-сателлитов вокруг пигментированного пятна. Малигнизации часто способствуют трав-мирование, инсоляция невуса. Лечение невуса хирургическое, зависит от его размера, локализации и клинических проявлений. Большой невус лица, ведущий к эстетическим нарушениям, иссекают с одномоментной пластикой местными тканями или пересадкой свободного кожного ауто-трансплантата либо применяют поэтапное иссечение. Невус, даже небольших размеров, подвергающийся постоянной травме (воротником, очками, расческой и др.), удаляют. При появлении признаков активизации роста невуса требуется дополнительная радиоизотопная диагностика, которая позволяет определить доброкачественность или злокачественность процесса. При сохранении доброкачественного характера невуса необходимо провести его иссечение, при этом границы операции должны быть расширены. В последние годы для лечения невусов стали широко использовать криодеструкцию. Злокачественная меланома. Это высокозлокачественная опухоль, состоящая из аномальных меланоцитов, пигментированных в раз- личной степени. Встречается редко, преимущественно у лиц молодого и среднего возраста. Меланома может возникать первично на коже или же развивается из предшествующих изменений в виде невуса, предракового меланоза, меланотического пятна Гетчинсона. Клиническая картина меланомы разнообразна. Она проявляется в виде пигментированного плоского пятна, грибовидного или па-пилломатозного разрастания, располагается на узком или широком основании, имеет разные форму и размеры. Поверхность ее гладкая или шероховатая, нередко изъязвляется, консистенция от мягкой до плотноэластичной, отмечается различная степень пигментации, включая беспигментные образования. Меланома обычно не достигает большого размера, так как в ранние сроки метастазирует по лимфатическим и кровеносным путям в кожу, сердце, легкие, приводя к генерализации процесса. Она обладает цикличностью течения. При появлении метастаза процесс как бы затихает, затем через определенный промежуток времени наступает следующая волна ме-тастазирования. Травмирование меланомы способствует быстрому распространению процесса, что обусловлено особенностями гистологической структуры опухоли: меланоциты характеризуются слабым сцеплением между собой (сепарация или сегрегация меланоцитов), и даже при незначительной травме происходит отрыв клеток (А. И. Пачес). Меланому диагностируют на основании анамнеза и клинических данных. Однако установить окончательный диагноз не всегда возможно. В диагностике широко используют радиоизотопное исследование с помощью радиоактивного "Р, а также реакцию лучевой меланурии. Для определения последней проводят исследование мочи после 2— 3-кратного облучения опухоли. Возможно также применение тер-мовизиографии. Для морфологической верификации используют цитологическое изучение мазка или отпечатков с поверхности изъязвившейся опухоли. Не рекомендуется производить соскоб с язвенной поверхности, пункцию и биопсию опухоли, так как незначительная травма ведет к генерализации процесса. Лечение. В настоящее время применяют комбинированное лечение, заключающееся в предоперационной лучевой терапии с последующим широким иссечением пораженных тканей, отступя не менее чем на 3 см от границ опухоли. Удаление регионарных метастазов осуществляют в виде операции Крайля или фасциаль-но-футлярного иссечения клетчатки шеи в едином блоке с первичным очагом. В последние годы используют метод криодеструк-ции, а также имеются попытки применения химио- и иммунотерапии. Прогноз неблагоприятный. Результат лечения зависит от степени инвазивности меланомы. Если опухоль не распространяется за пределы эпидермиса кожи, эффект лучше, чем при инвазии опухолью дермы. Наихудший прогноз отмечается при распространении меланомы в подкожную жировую клетчатку. Кератиновая киста. Среди этих образований выделяют клинически сходные между собой эпидермальную и волосяную кисты, различающиеся лишь микроструктурой содержимого. В первом случае киста содержит слой кератина, во втором — аморфную массу серо-белого цвета. Кератиновая киста часто локализуется на коже лица, шеи, волосистой части головы. Появляется в период полового созревания, преимущественно у юношей, реже у мужчин зрелого и пожилого возраста. Бывает одиночной и множественной, нередко возникновению предшествуют acne vulgaris. Образование кисты связано с закупоркой выводных отверстий фолликулов сальной железы. Она медленно увеличивается вследствие накопления содержимого. Клиническая киста проявляется в виде ограниченного округло-овального образования. Располагается под эпидермисом кожи и тесно с ним спаяна в области выводного протока сальной железы. Кожа над ней иногда становится синюшного оттенка и растягивается при больших ее размерах. Пальпаторно киста эластической консистенции, безболезненна. Она часто нагнаивается, при этом появляются боль, припухлость и гиперемия окружающих тканей. Микроскопически эпидермальная киста выстлана многослойным плоским эпителием и заполнена слоями кератина. Лечение. Кисту удаляют с капсулой, при этом необходимо иссекать участок кожи, спаянный с кистой. Дермоидная киста. Образуется в результате порока развития и формирования лица в местах сращения у эмбриона лобного, верхнечелюстных и нижнечелюстных бугров. Обычно располагается в подподбородочной области, на дне полости рта, у корня и крыльев носа, внутреннего и наружного краев глазницы, чаще встречается у молодых лиц. Дермоидная киста представляет собой полостное образование с толстой кожистой оболочкой, заполненное кашицеобразной массой грязно-белого цвета с неприятным запахом. Содержимое кисты состоит из слущившегося эпидермиса, продуктов выделения сальных, потовых желез и волосяных фолликулов, иногда с наличием волос. При осмотре отмечается опухолевидное образование округлой формы с четкими границами, безболезненное, не спаянное с покрывающей ее кожей или слизистой оболочкой. Располагаясь на дне полости рта, оно определяется строго по средней линии над ч ел юстно- подъязычной мышцей и просвечивает желтоватым цветом. Киста большого размера оттесняет кверху язык, становятся затрудненными речь и прием пищи (рис. 161). Гистологически оболочка кисты содержит элементы кожи, включая эпидермальную выстилку, волосяные фолликулы и сальные железы. Лечение заключается в иссечении кисты с капсулой. При расположении кисты над челюстно-подъязычной мышцей проводят операцию внутриротовым подходом. Кисту подподбородочной области удаляют через наружный разрез. Врожденные кисты и свищи лица и шеи. Среди них различают бранхиальные (от греч. branhia — жабры) и тиреоглоссальные
кисты и свищи. Возникновение бранхиальной кисты и свища связано с аномалией развития 1-й и 2-й жаберных щелей и дуг. Тиреоглоссальная киста и свищ образуются вследствие неполной редукции у эмбриона щитовидно-язычного протока. Врожденные кисты и свищи встречаются сравнительно редко и составляют около 5% всех новообразований лица и челюстей. Аномалия жаберных щелей наблюдается чаще тиреоглоссальной (соответственно 61 и 39% случаев). Врожденные кисты наблюдаются в основном у детей и лиц молодого возраста. Клиническое течение бранхиальных и тирео-глоссальных кист и свищей сходно, однако они имеют свои характерные особенности, обусловленные локализацией. Киста увеличивается медленно, в течение нескольких лет. Определяется в виде безболезненного ограниченного образования округлой или овальной формы, эластической консистенции, не спаянного с кожей. Кисту обнаруживают случайно либо при возникновении воспаления. В случае присоединения специфической микрофлоры (микобактерии туберкулеза, актиномицеты) диагностика затрудняется. Врожденные свищи могут быть полными, при этом имеется два выводных отверстия: наружное — на коже, внутреннее — на слизистой оболочке полости рта, и неполными — с одним устьем, наружным или внутренним. В диагностике свищей имеет значение контрастная фистулография с помощью йодолипола. Она позволяет
Рис. 162. Ьранхиальные свищи и кисты лица и шеи. Дата добавления: 2015-01-18 | Просмотры: 2304 | Нарушение авторских прав |