|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Опоясывающий герпес
Опоясывающий герпес — частая суперинфекция у ВИЧ-инфицированных с обычной симптоматикой. Появляется везикулезная сыпь по ходу ветвей пораженного чувствительного нерва с развитием ганглионитов. Генерализованные кожные изменения встречаются в 2—4% случаев, рецидивы опоясывающего герпеса или его диссеминация говорят о прогрессировании ВИЧ-инфекции. Больные с подозрением на опоясывающий герпес или с подтвержденным диагнозом моложе 60 лет должны обследоваться на ВИЧ/СПИД Слизистая оболочка полости рта изолированно поражается редко. При поражении второй и третьей ветвей тройничного нерва, а также узла тройничного нерва возникают высыпания везикул на слизистой оболочке полости рта с одновременным поражением соответствующих участков кожи. У части больных наблюдаются паралич лицевого нерва и невралгия тройничного нерва Саркома Капоши (рис. 4-10)
У больных с ВИЧ-инфекцией часто развиваются саркома Капоши, злокачественные лимфомы, иногда плоскоклеточная карцинома языка и аноректальной области, глиомы. Саркома Капоши представляет собой злокачественную опухоль лимфатических сосудов, встречается преимущественно у людей старше 60 лет, чаще у мужчин. При саркоме Капоши, не связанной с ВИЧ-инфекцией, появляются пятна, узелки или бляшки коричнево-красного или синюшно-красного цвета преимущественно на коже нижних конечностей. Болезнь прогрессирует медленно и приводит к смерти больного через 10-15 лет При ВИЧ-инфекции саркома Капоши встречается на стадии вторичных заболеваний. Этиологическую роль приписывают вирусу герпеса человека типа 8. При ВИЧ-инфекции саркома Капоши развивается у людей молодого возраста. Поражения множественные, асимметричные, распространенные. Болезнь имеет тенденцию к быстрой генерализации с поражением слизистых оболочек полости рта, верхних дыхательных путей, внутренних органов и лимфатических узлов, часто ассоциирована с оппортунистической инфекцией. Возможно изолированное поражение слизистых оболочек и лимфатических узлов. В половине случаев лимфаденопатия связана с метастазами саркомы Капоши. Смертность высокая, более 2 лет выживают 20% заболевших В полости рта у ВИЧ-инфицированных саркома Капоши проявляется в виде синеватых, красноватых, вишнево-фиолетовых или черных пятен. Иногда элементы поражения не пигментированы. Плоские на начальных стадиях пятна затем увеличиваются, разделяются на доли и изъязвляются. На стадии изъязвления элементы поражения резко болезненны. Язвы не склонны к эпите-лизации. Наиболее часто саркома Капоши в полости рта локализуется на твердом и мягком небе, реже встречается на десне, языке. Саркома Капоши на десне может напоминать эпулис. На языке элементы поражения располагаются, как правило, в районе желобоватых сосочков Рис. 4-10. Саркома Капоши при ВИЧ-инфекции 84 4.2. Вич-инфекция Волосистая лейкоплакия (рис. 4-11)
Кандидоз
Глава 4. Инфекционные заболевания слизистой оболочки полости рта 85
ЦИТОМЕГАЛОВИРУСНАЯ ИНФЕКЦИЯ Цитомегаловирусная инфекция относится к самым тяжелым суперинфекциям при ВИЧ/СПИДе, наблюдается у 20—40% больных и часто становится непосредственной причиной смерти. Заражение происходит от больного человека или виру-соносителя. Цитомегаловирус (ЦМВ) выделяется в окружающую среду со слюной, материнским молоком, спермой, обнаружен в слезной жидкости, крови, вагинальном секрете. ЦМВ внедряется в организм через верхние дыхательные пути и слюнные железы, обладает тропизмом к клеткам слюнных желез и обнаруживается в них. Проникнув в организм, ЦМВ сохраняется в нем на протяжении всей жизни, выделяясь с мочой и слюной. Клиническая диагностика цитомегаловирус-ной инфекции представляет большие трудности, так как выделение ЦМВ еще не говорит о его активности. В диагностике у ВИЧ-инфицированных наиболее информативно присутствие в крови ДНК ЦМВ в высокой или средней концентрации обязательно в сочетании с длительной, более 3 мес. персистенцией цитомегаловирусных антител класса IgM и обнаружением ЦМВ в моче. ЦМВ, как и ВИЧ, приводит к нарушениям иммунного статуса, стимулирует оппортунистические инфекции. Практически все бессимптомные носители ВИЧ переносят цитомегловирусную инфекцию, а сочетание ВИЧ/ЦМВ приводит к дис-семинации микроорганизмов и генерализации цитомегаловирусной инфекции, часто с летальным исходом. При подозрении на цитомегалови-русную инфекцию или установленном диагнозе проверка на ВИЧ-инфекцию обязательна. ДРУГИЕ ВИРУСНЫЕ ЗАБОЛЕВАНИЯ У ВИЧ-инфицированных иногда возникают бородавки, вызываемые папилломавирусами, наблюдаются множественные кондиломы альвеолярных отростков верхней и нижней челюстей и неба. Возможны высыпания, вызываемые контагиозным моллюском, которые локализуются в области лица и шеи. Лечение обычно оказывается неэффективным. БАКТЕРИАЛЬНАЯ ИНФЕКЦИЯ В развитии оппортунистических и СПИД-ас -социированных бактериальных суперинфекций важное значение имеют анаэробы. Анаэробы являются обычной микрофлорой кожи, слизистой оболочки полости рта, верхних дыхательных путей, желудочно-кишечного тракта. Предполагают, что в развитии язвенно-некротических процессов в полости рта у ВИЧ-инфицированных наряду со стрепто- и стафилококковой микрофлорой большое значение имеет симбиоз фузобактерий и спирохет. Бактериальные инфекции часто бывают причиной болезней пародонта при ВИЧ-инфицировании/СПИДе. У больных развивается язвенно-некро-тический гингивит (рис. 4-12), который 86 4.2. Вич-инфекция
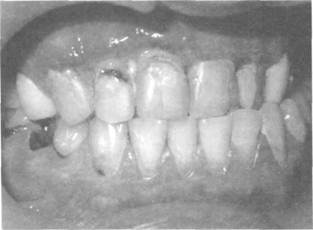
Рис. 4-12. Язвенно-некротичесий гингивит при ВИЧ-инфекции переходит в быстро прогрессирующий пародон-тит, а иногда и в язвенно-некротический стоматит. На десне, боковых поверхностях языка, щеках, в ретромолярной области появляются язвы на гиперемированном и отечном основании с неровными мягкими краями. Язвы покрыты грязно-серым налетом. Налет достаточно легко снимается, обнажая резко болезненную кровоточащую поверхность. Некроз с маргинальной части десны может распространяться на межзубные десневые сосочки и прикрепленную десну. В результате обнажаются межзубные альвеолярные перегородки и происходит их секвестрация. Больных часто беспокоят сильная боль и спонтанная кровоточивость десны, гнилостный запах изо рта. При бактериальной инфекции также наблюдаются диффузная деструкция тканей пародонта, V-образные дефекты на альвеолярных отростках. Образуются свищи и абсцессы, обнажаются шейки и корни зубов, зубы расшатываются. 5. Терминальная стадия Вторичные заболевания в конце концов становятся необратимыми даже при адекватном лечении. Больные умирают в течение нескольких месяцев. ДИАГНОСТИКА ВИЧ-ИНФЕКЦИИ Ранняя диагностика ВИЧ-инфекции обеспечивает своевременное начало лечения больного и развертывание профилактических мероприятий. Ранняя диагностика позволяет своевременно провести диспансеризацию, социальную реабилитацию, оказать психологическую помощь, продлить жизнь больным. Сложность ранней диагностики по клинической картине заключается в неспеци- фичности и полиморфности симптоматики на стадии первичных проявлений и в отсутствии клинических проявлений на стадии инкубации и в латентном периоде. На стадии первичных проявлений, когда присоединяются оппортунистические заболевания, и на стадии вторичных заболеваний важна диагностика оппортунистических и СПИД-ассоциированных заболеваний. Лабораторная диагностика ВИЧ-инфекции основана на идентификации ВИЧ и его компонентов, выявлении антител к ВИЧ, определении степени нарушения иммунной системы. Выявление ВИЧ и его элементов возможно в культуре клеток. ВИЧ выделяют из мононуклеар-ных клеток крови, сыворотки крови, спинномозговой жидкости. ПЦР позволяет определить про-вирусную ДНК и геномную РНК вируса. Для выявления антител при ВИЧ-инфекции в основном используют ИФА и ИБ. В первом случае выявляют суммарные антитела ко всем белкам ВИЧ, во втором — к отдельным белкам. Специфичность ИФА составляет 99%, чувствительность — 93—99%, что позволяет выявить вирусспецифи-ческие антитела у 95% зараженных. У 5% ВИЧ-инфицированных результат может быть отрицательным в начале заболевания, когда антител еще мало, или в терминальной стадии, когда организм уже не в состоянии синтезировать антитела. Для установления степени и характера иммунодефицита определяют абсолютное и относительное количество лейкоцитов и лимфоцитов в периферической крови и абсолютное и относительное количество Т-лимфоцитов CD4+ Т-хел-перов. ЛЕЧЕНИЕ ВИЧ-ИНФЕКЦИИ/СПИДА При ВИЧ-инфекции/СПИДе проводят этио-тропную и патогенетическую терапию и лечение оппортунистических и СПИД-ассоциированных заболеваний. Поскольку до настоящего времени не существует средств, полностью излечивающих ВИЧ-инфекцию, стараются максимально продлить жизнь больного и сохранить ее качество. Прежде всего необходимо сократить вирусемию и в результате ослабить клинические проявления, обусловленные ВИЧ. Важно также отсрочить возникновение оппортунистических и СПИД-ассоциированных заболеваний. Противоретровирусная этиотропная терапия позволяет увеличить продолжительность жизни и отсрочить развитие СПИДа. Основу современной Глава 4. Инфекционные заболевания слизистой оболочки полости рта 87 противоретровирусной терапии ВИЧ-инфекции составляют препараты, ингибирующие действие обратной транскриптазы. В результате блокируется синтез вирусной ДНК и нарушается процесс репликации вируса и его выхода из клетки. Другие препараты ингибируют вирусные протеазы на заключительном этапе репродукции вируса. Ингибиторы протеаз наиболее эффективны в терапии ВИЧ-инфекции. Противоретровирусное лечение (химиотерапия) показано на стадии первичных проявлений 2Б и 2В и на стадии вторичных заболеваний (4Б и 4В), в фазе клинического прогрессирования. На терминальной стадии противовирусная терапия не показана. Перед началом лечения необходимо определить количество РНК ВИЧ в плазме и СВ4+-клеток в крови. Для проведения химиотерапии необходимо согласие больного. ПРЕПАРАТЫ ДЛЯ ЭТИОТРОПНОИ ТЕРАПИИ ВИЧ-ИНФЕКЦИИ
Патогенетическая терапия направлена на восстановление иммунного статуса. Ведущая роль отводится эндогенным иммуномодуляторам (интер-лейкинам, интерферонам), которые способствуют размножению и активации иммунокомпетентных клеток. При лечении и профилактике оппортунистических и СПИД-ассоциированных заболеваний учитывают распространенность тех или иных инфекций на данной территории, выраженность иммунодефицита у больных, переносимость лекарственных средств. Наиболее часто назначают антибиотики широкого спектра действия, противогрибковые, противотуберкулезные, противопневмоцистные препараты, а также средства, подавляющие анаэробную микрофлору, ингибирующие развитие злокачественных заболеваний. ПРОФИЛАКТИКА ВИЧ-ИНФЕКЦИИ Профилактика ВИЧ-инфекции включает в себя предупреждение передачи ВИЧ половым путем, от матери плоду, при переливании донорской крови и ее компонентов, в результате использования инфицированного медицинского инструментария. Важна также профилактика профессионального заражения при работе с кровью и другими биологическими жидкостями. Для медицинских работников и пациентов, которым проводят инвазивные процедуры с нарушением целостности кожных покровов и слизистых оболочек, большую опасность представляет контакт с любым возбудителем, передающимся через кровь. Риск инфицирования зависит от частоты и вида контактов, концентрации вируса в материале, количества крови, попавшей к реципиенту. Передача ВИЧ возможна при контакте инфицированной крови с поврежденной кожей и слизистыми оболочками. Риск заражения наиболее высок при уколе инъекционной иглой, содержащей инфицированную кровь. Стоматологические вмешательства часто сопровождаются травмированием мягких тканей полости рта и кровотечением. Стоматолог при работе может повредить собственные кожные покровы. Все это создает возможность перекрестной передачи вируса от пациента врачу и наоборот. При работе высокоскоростных стоматологических установок и ультразвуковой аппаратуры инфицированный материал может распространяться в виде аэрозолей. Большой риск ВИЧ-инфицирования существует при плохой предстерилизационной и стери-лизационной обработке стоматологического инструментария. 88 4.2. Вич-инфекция В принципе любой пациент, обратившийся к стоматологу, может быть носителем ВИЧ-инфекции, поэтому все манипуляции нужно проводить в перчатках, масках, очках или за защитными экранами. Если пациент заведомо инфицирован ВИЧ, необходимо работать в хирургическом халате и шапочке, а все манипуляции проводить в двойных резиновых перчатках. Снятые перчатки повторно не используют. Перчатку, разорвавшуюся без повреждения кожи рук, необходимо немедленно снять, тщательно вымыть руки и надеть новую перчатку. Если перчатка разорвалась с одновременным повреждением кожи рук, перчатку необходимо сразу снять, из ранки выдавить кровь, вымыть руки водой с мылом, обработать их 70% спиртом и смазать поврежденный участок 5% раствором йода. При попадании крови на руки их следует как можно быстрее обработать каким-либо кожным антисептиком (70% спирт, 3% раствор хлорамина, раствор хлоргексидина), дважды вымыть теплой проточной водой с мылом и насухо вытереть. При попадании крови или других биологических жидкостей на слизистую оболочку глаз их сразу нужно промыть водой, при попадании на слизистую оболочку носа — закапать в нос 1% раствор протаргола, при попадании на слизистую оболочку полости рта — прополоскать рот 70% спиртом или раствором перманганата калия. Врач, имеющий повреждения кожи рук, не допускается к работе до их полного заживления. В случае необходимости приступить к работе все поврежденные участки должны быть заклеены лейкопластырем, защищены напальчниками и т.д. В стоматологическом кабинете должна быть аптечка первой помощи при подозрении на ВИЧ-инфицирование. В аптечку входит 70% спирт, 5% спиртовой раствор йода, навески перманганата калия по 50 мг, дистиллированная вода 400 мл, 1% раствор протаргола, бактерицидный пластырь, перевязочные средства, глазные пипетки. При стоматологическом лечении и обследовании ВИЧ-инфицированных обязательна антисептическая обработка их полости рта. В процессе работы не следует использовать турбинные и ультразвуковые установки. КЛИНИЧЕСКАЯ СИТУАЦИЯ В клинику обратился пациент 32 лет с жалобами на чувство жжения слизистой оболочки языка, щек, неба, глотки, пищевода, дискомфорт при глотании. За последнее время значительно похудел, беспокоят диарея, кратковременные лихорадочные состояния, выраженная потливость по ночам. Выявлено, что пациент употребляет наркотики и имеет нетрадиционную половую ориентацию. Передние и задние шейные и поднижнечелю-стные лимфатические узлы увеличены. В полости рта на слизистой оболочке языка, щек, неба и глотки налеты беловато-серого цвета. Налет мягкий, легко снимается при помощи шпателя. Слизистая оболочка под налетом гиперемирована, отечна. При микроскопическом исследовании налета обнаружен гриб Candida. Противогрибковое лечение не привело к полной ликвидации процесса. Установите предварительный диагноз. Какие дополнительные методы обследования необходимо провести для уточнения диагноза? КЛИНИЧЕСКАЯ СИТУАЦИЯ Больной 23 лет обратился к стоматологу с жалобами на боль и кровоточивость десны верхней и нижней челюстей. Боль постоянная, усиливающиеся при еде и чистке зубов. Заболевание началось остро с лихорадочного состояния 2 нед. назад. Поднижнечелюстные лимфатические узлы увеличены и болезненны при пальпации. Отмечаются явления генерализованного язвенно-некротического гингивита. Маргинальная десна отечна, гиперемирована, покрыта грязно-серым налетом. Налет легко снимается, при этом обнажается резко болезненная изъязвленная и сильно кровоточащая поверхность. В области передней группы зубов верхней челюсти и в области моляров обеих челюстей полностью некротизированы десневые сосочки и часть прикрепленной десны с обнажением пришеечной трети корней зубов. Пациент принимает наркотики, предпочитает вводить их внутривенно. Установите предварительный диагноз, проведите дифференциальную диагностику, назначьте дополнительные исследования. ДАЙТЕ ОТВЕТЫ 1. При попадании крови или других биологических жидкостей ВИЧ-инфицированного на слизистую оболочку глаз медперсонала для промывания используют: Глава 4. Инфекционные заболевания слизистой оболочки полости рта 89 1) дистиллированную воду; 2) 70% спирт; 3) 1% раствор борной кислоты; 4) 3% раствор перекиси водорода; 5) 1% раствор протаргола. 2. При ВИЧ-инфекции в полости рта часто на 1) кандидоз; 2) саркома Капоши; 3) многоформная экссудативная эритема; 4)волосистая лейкоплакия; 5) неходжкинская лимфома. 3. Волосистая лейкоплакия сопровождается 1) папулезных высыпаний с характерным сетчатым рисунком; 2) участков гиперкератоза в виде беловатых линий, складок, ворсинок; 3) участков гиперкератоза на слизистой 4) буллезных высыпаний; 5) белого творожистого налета, легко снимающегося при поскабливании. 4. При попадании крови или других биологи 1) 70% спирт; 2) 0,05% раствор перманганата калия; 3) 1% раствор протаргола; 4)эвгенол. 5. ВИЧ-инфицирование медперсонала может 1) попадании на кожу или слизистые оболочки крови и других биологических жидкостей больного; 2) травмирвании кожи (порез, укол) во время стоматологических манипуляций; 3) разговоре с ВИЧ-инфицированным. 6. ВИЧ-инфицирование может происходить 1) перинатальным; 2) воздушно-капельным; 3) половым; 4) парентеральным. 7. Гиперпластический ВИЧ-кандидоз следует 1) веррукозной лейкоплакией; 2) хроническим рецидивирующим герпесом; 3) гиперкератотической формой плоского лишая; 4) опоясывающим герпесом. 8. Волосистую лейкоплакию необходимо диф 1) типичной формой плоского лишая; 2) лейкоплакией курильщика; 3) декубитальной язвой; 4) хроническим гиперпластическим канди-дозом; 5) простой лейкоплакией. 9. При лечении ВИЧ-инфицированного 1) турбинные наконечники; 2) механическую бормашину; 3) ультразвуковые приборы; 4) слюноотсос; 5) рентгенографию. 10. В аптечку для оказания первой помощи 1) 70% спирт; 2) 5% спиртовой раствор йода; 3) резорцин; 4) 40% раствор формалина; 5) 1% раствор протаргола. 11. Во время приема ВИЧ-инфицированного 1) работать в перчатках; 2) работать без перчаток; 3) не касаться руками в перчатках слизистых оболочек своих глаз, носа, рта и незащищенных участков кожи; 4) в случае разрыва перчатки немедленно снять ее, тщательно вымыть руки и надеть новую перчатку; 5) в случае разрыва перчатки продолжать работать в ней. 12. Источником ВИЧ-инфицирования явля 1) больные ВИЧ-инфекцией/СПИДом; 2) грызуны; 3) носители ВИЧ; 4) кровососущие насекомые; 5) домашние животные. ПРАВИЛЬНЫЕ ОТВЕТЫ 1-3. 2-1,2,4,5. 3-2. 4-1,2,3. 5-1,2. 6-1,3,4. 7-1,3. 8-1,2,4,5. 9-1,3. 10-1,2,5. 11-1,3,4. 12-1,3. 90 4.3. Бактериальные инфекции 4.3. БАКТЕРИАЛЬНЫЕ ИНФЕКЦИИ 4.3.1. ДЕТСКИЕ ИНФЕКЦИИ У ВЗРОСЛЫХ В последние годы у взрослых чаще встречаются традиционно детские инфекционные болезни: корь, ветряная оспа и дифтерия. Диагностика обычно запаздывает, так как врачи зачастую мало знакомы с их проявлениями. У детей поражения слизистой оболочки полости рта при указанных инфекциях многократно описаны, а у взрослых состояние слизистой оболочки не изучено и све- дения в литературе малочисленны. Тканевые структуры слизистой оболочки имеют различное строение в зависимости от функции и адаптации к механическим и химическим воздействиям, а также от возраста, поэтому поражения в полости рта у взрослых больных имеют специфику. Во-первых, контакт с инфекционным больным создает риск заражения врача. Во-вторых, стоматолог может первым обнаружить симптомы инфекционного заболевания, что позволит направить больного в соответствующее лечебное учреждение и предупредить распространение инфекций, особенно передающихся воздушно-капельным путем.
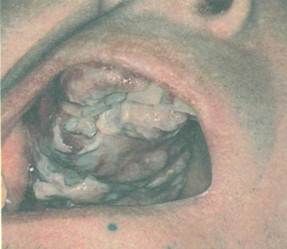
ДИФТЕРИЯ У ВЗРОСЛЫХ (рис. 4-13)
Глава 4. Инфекционные заболевания слизистой оболочки полости рта 91
92 4.3. Бактериальные инфекции ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ДИФТЕРИИ СЛИЗИСТОЙ ОБОЛОЧКИ ПОЛОСТИ РТА
ЛЕЧЕНИЕ ДИФТЕРИИ Лечение проводится в стационаре под наблюдением инфекциониста. В первую очередь это введение антитоксической противодифтерийной сыворотки для нейтрализации дифтерийного токсина. Комплексное лечение включает патогенетическую и симптоматическую терапию.
Глава 4. Инфекционные заболевания слизистой оболочки полости рта 93
Профилактика: регулярная иммунизация детей и взрослых. Прогноз: при своевременной диагностике и лечении прогноз благоприятный. КОРЬ У ВЗРОСЛЫХ
94 4.3. Бактериальные инфекции
Дата добавления: 2015-01-18 | Просмотры: 1453 | Нарушение авторских прав |

 Вирусу опоясывающего герпеса свойственна нейродермотроп-ность. В типичных случаях заболевание проявляется везикулярными высыпаниями по ходу нервов. В полости рта везикулы быстро вскрываются, образуя единичные или сливные эрозии, покрытые фибринозным налетом. На коже на месте пузырьков образуются корочки. Как правило, поражения располагаются на одной стороне туловища по ходу межреберных нервов и ветвей тройничного нерва. Рецидивов не бывает
Вирусу опоясывающего герпеса свойственна нейродермотроп-ность. В типичных случаях заболевание проявляется везикулярными высыпаниями по ходу нервов. В полости рта везикулы быстро вскрываются, образуя единичные или сливные эрозии, покрытые фибринозным налетом. На коже на месте пузырьков образуются корочки. Как правило, поражения располагаются на одной стороне туловища по ходу межреберных нервов и ветвей тройничного нерва. Рецидивов не бывает