 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Глава 5 МЕТОДЫ ИССЛЕДОВАНИЯ ЛОР-ОРГАНОВМетоды осмотра и эндоскопического исследования JIOP- органов имеют ряд общих принципов. 1. Обследуемого усаживают так, чтобы источник света и столик с инструментами находились справа от него. 2. Врач садится напротив обследуемого ногами к столу: ноги обследуемого должны быть кнаружи. 3. Источник света располагают на уровне правой ушной раковины обследуемого на расстоянии 10 см от нее. 4. Правила применения лобного рефлектора: а) укрепляют рефлектор на лбу при помощи лобной повязки. Отверстие рефлектора помещают против левого глаза (рис. 5.1); б) рефлектор должен быть удален от исследуемого органа на 25—30 см (фокусное расстояние зеркала); в) с помощью рефлектора направляют пучок отраженного света на нос обследуемого. Затем закрывают правый глаз, а левым смотрят через отверстие рефлектора и поворачивают его так, чтобы был виден пучок света («зайчик») на носу. Открывают правый глаз и продолжают осмотр двумя глазами. Периодически нужно контролировать, находится ли зрительная ось левого глаза в центре светового пучка и выдержано ли фокусное расстояние, которое врач может регулировать, отклоняясь кпереди или кзади. 5.1. Методы исследования носа и околоносовых пазух Производят осмотр наружного носа, мест проекции околоносовых пазух носа на лице. Пальпация наружного носа: указательные пальцы обеих рук располагаются вдоль спинки носа, легкими массирующими движениями ощупывают области корня, скатов, спинки и кончика носа. Пальпируют переднюю и нижнюю стенки лобных пазух, выясняя при этом ощущения больного. Большие пальцы обеих рук располагают на лбу над бровями и мягко надавливают, затем перемещают большие пальцы в область верхней стенки глазницы к ее внутреннему углу и снова надавливают. Пальпируют точки выходов первых ветвей тройничного нерва. В норме пальпация стенок пазух безболезненна. При пальпации передних стенок верхнечелюстных пазух большие пальцы обеих рук располагают в клыковой ямке на передней поверхности верхнечелюстной кости и мягко надавливают, пальпируют точки выходов вторых ветвей тройничного нерва. Пальпируют подчелюстные и глубокие шейные регионарные лимфатические узлы. Глубокие шейные лимфатические узлы пальпируют поочередно с одной и другой стороны. Голова больного должна быть немного наклонена вперед. При пальпации лимфатических узлов справа правая рука врача лежит на темени обследуемого, а левой рукой он производит массирующие движения кончиками фаланг пальцев впереди переднего края грудино- ключично-сосцевидной мышцы. При пальпации лимфатических узлов слева левую руку кладут на темя, а правой производят пальпацию. Подчелюстные лимфатические узлы пальпируют, используя те же приемы. При немного наклоненной вперед голове обследуемого легкими массирующими движениями кончиками фаланг пальцев пальпируют подчелюстную область в направлении от середины к краю нижней челюсти. Нормальные лимфатические узлы не прощупываются. Определение дыхательной функции но- с а. Исследование проводят поочередно сначала для одной половины носа, затем для другой. С этой целью правое крыло носа прижимают к носовой перегородке II пальцем левой руки, а правой рукой подносят небольшой кусочек ваты к левому преддверию и просят больного сделать короткий обычной силы вдох и выдох. По отклонению ваты устанавливают степень затруднения прохождения воздуха. Для определения дыхания через правую половину носа II пальцем правой руки прижимают левое крыло носа к носовой перегородке, а левой рукой подносят комочек ваты к правому преддверию и также просят больного сделать короткий вдох и выдох. Дыхание носом может быть нормальным, затрудненным или отсутствовать. Дыхательную функцию носа оценивают на основании жалоб больного, результатов пробы с ватой и риноскопической картины. Более точное исследование функции носового дыхания проводят с помощью ринопневмометра Л.Б.Дайняк, Н.А.Мельниковой.
Определение обонятельной функции но- с а. Исследование проводят поочередно для каждой половины
б Рис. 5.2. Передняя риноскопия. а — правильное положение носорасширителя; б — положение носорасширите- ля при осмотре. носа с помощью пахучих веществ из ольфактометрического набора или ольфактометра. Для определения обонятельной функции носа справа II пальцем правой руки прижимают левое крыло носа к носовой перегородке, а левой рукой берут флакон с пахучим веществом и подносят к правому преддверию носа. Больного просят сделать короткий вдох правой половиной носа и назвать запах данного вещества. Обоняние через левую половину носа определяют аналогично, только правое крыло носа прижимают II пальцем левой руки, а пахучее вещество подносят правой рукой к левой половине носа. Обоняние может быть нормальным (нормосмия), пониженным (гипосмия), извращенным (кокосмия) или отсутствует (аносмия). Передняя риноскопия. Для осмотра преддверия носа I пальцем правой руки приподнимают его кончик. В норме преддверие носа свободное, стенки его покрыты волосами. Поочередно производят переднюю риноскопию одной и другой половин носа. На раскрытую ладонь левой руки помещают носорасширитель клювом вниз — I палец левой руки кладут сверху на винт носорасширителя, II и III пальцы — снаружи на браншу. IV и V пальцы должны находиться между бранша- ми носорасширителя. Такое расположецле пальцев дает возможность раскрывать и закрывать носорасширитель. Локоть левой руки опускают, кисть руки с носорасширителем должна быть подвижной; ладонь правой руки кладут на темя обследуемого, чтобы придавать голове положение, необходимое для проведения риноскопии.
Клюв носорасширителя в сомкнутом виде вводят на 0,5 см в преддверие правой половины полости носа больного (рис. 5.2). Правая половина клюва носорасширителя должна нахо- При прямом положении головы осматривают и характеризуют правую половину носа: цвет слизистой оболочки розовый, поверхность гладкая; носовая перегородка по средней линии, носовые раковины не увеличены, общий носовой ход свободный Затем осматривают левую половину полости носа Передние отделы нижнего носового хода и дно полости носа лучше видны при небольшом наклоне головы обследуе мого кпереди, для осмотра среднего носового хода голову от клоняют кзади и несколько в сторону осматриваемой половины носа Наклоны головы обследуемого врач осуществляет правой рукой, находящейся на его темени В норме слизистая оболочка носа розовая и влажная, а носовые ходы свободные, при воспалительном процессе, например, р околоносовых пазухах, в носовых ходах может определяться гнойное отделяв мое (рис. 5.3) Удаление носорасширителя производят в следующем порядке: IV и V пальцами отодвигают правую ручку носорасширителя так, чтобы бранши его рабочей части сомкнулись не полностью, и носорасширитель выводят из носа (полное смы кание браншей рабочей части может привести к ущемлению волос преддверия носа). Осмотр левой половины носа производят аналогично: в левой руке врач держит носорасширитель, а правая лежит на темени При этом правая бранша рабочей части носорасширите ля находится в верхневнутреннем углу левой ноздри, а левая — в нижненаружном.
Микроэндоскопическое исследование полости носа и околоносовых пазух. Микроэндоскопию полости носа и околоносовых пазух можно производить с помощью обычного операционного микроскопа В практике оториноларинголога неоправданно мало используют операционный микроскоп для осмотра и выполнения операций в полости носа. Освоение этой методики не представляет больших трудностей для врача, владеющего методами осмотра ЛОР-органов. Применение операционного микроскопа при эндоназальных осмотрах и вмешательствах позволяет получить более полную эндоскопическую картину и уточняет технику операции, в основном в начальных отделах полости носа. Микроэндоскопия с помощью эндоскопов — оригинальный метод исследования и хирургии носа и околоносовых пазух, поскольку в отличие от других методов осмотра дает возможность производить исследования и оперативные вмешательства с увеличением всех деталей сложной конфигурации внутриносовых структур на всю глубину полости носа. При осмотре с помощью эндоскопов под различными углами зрения (0°, 30°, 70°) для глаза и инструмента доступны все сложные поверхности полости носа и околоносовых пазух, что позволяет не только определить состояние того или другого объекта, но и произвести микрохирургическое вмешательство. Вначале производят осмотр полости носа эндоскопом с прямой оптикой (0°). Обычно используют эндоскоп диаметром 4 мм. Эндоскопическое исследование перед операцией выполняют в определенной последовательности. Вначале осматривают преддверие носа — наиболее узкое место входа в полость носа, ограниченное медиально перегородкой носа, снизу дном полости носа, латерально в нижней половине передним концом нижней носовой раковины и латерально сверху над передним концом нижней раковины треугольным хрящом. Этот участок носит название «передний (вентральный) носовой клапан». В норме угол носового клапана между треугольным хрящом и перегородкой носа (рис. 5.4) составляет около 15°. Уменьшение этого угла и сужение носового клапана вызывает затруднение носового дыхания, при этом может возникать присасывающий эффект крыла носа, что опосредованно приведет к появлению храпа во сне. Необходимо обратить внимание на то, что при обычной передней риноскопии носорасширитель, отодвигая крыло носа, увеличивает верхний угол и не позволяет составить полное представление о состоянии вентрального носового клапана, поэтому его нужно осматривать с помощью эндоскопа. Далее эндоскоп продвигают в глубь полости носа по краю нижней носовой раковины по общему носовому ходу. Осматривают слизистую оболочку, рельеф носовой перегородки, задний конец нижней носовой раковины, хоаны, носоглотку, устье слуховой трубы. При обратном движении последовательно осматривают все отделы средней носовой раковины; задний, средний и особенно тщательно передний конец. В начальном отделе среднего носового хода располагается так называемый остеомеатальный комплекс, который представляет собой систему анатомических образований в области переднего отдела средней носовой раковины (рис. 5.5). Он ограничен медиально средней носовой раковиной, латерально крючко- видным отростком (КО), который представлен в виде серповидной костной пластинки решетчатой кости различной степени выраженности. КО прикреплен к латеральной стенке полости носа, идет косо сверху вниз и кзади. Спереди и несколько кверху от КО на уровне прикрепления средней носовой раковины имеются решетчатые клетки валика носа (agger nasi), которые открываются в полулунную щель. КО является передней стенкой воронки (infundibulum ethmoidale), в ее нижнюю часть открывается соустье верхнечелюстной пазухи. Нередко при эндоскопии под средней носовой раковиной можно увидеть увеличенную клетку решетчатого лабиринта — решетчатую буллу (bulla ethmoidalis). Воронка располагается в полулунной щели в среднем носовом ходу, куда открывается также естественное соустье лобной пазухи. Естественное соустье верхнечелюстной цазухи с полостью носа спереди прикрыто КО, поэтому его, Как правило, не удается увидеть при осмотре полости носа C1 помощью эндоскопа. Нередким вариантом строения является наличие одного или двух дополнительных отверстий (фонтанелл) верхнечелюстной пазухи, которые обычно расположены рядом с основным отверстием (ostium maxil- lare). Очень часто при эндоскопии обнаруживают увеличенный передний конец (булла) средней носовой раковины — так называемую concha bullosa, что обусловлено избыточной пнев- матизацией средней носовой раковины (рис. 5.6). Средняя носовая раковина дугообразно сверху вниз прикрепляется к латеральной стенке полости носа и делит решетчатый лабиринт на два отдела — передний и задний. Задние и передние клетки решетчатого лабиринта и клиновидная пазуха 9 отличие от верхнечелюстной и лобной пазух открываются непосредственно в полость носа и носоглотку. Естественные отверстия задних клеток решетчатого лабиринта располагаются латеральнее верхней носовой раковины, где могут быть полипы, а отверстия клиновидной пазухи расположены на ее передней стенке, медиальнее верхней носовой раковины ближе к перегородке носа. Эндоскопические методы исследования, помимо идентификации анатомических образований в полости носа, помогают выявить аденоиды, новообразования, кисты носоглотки,
1 — перегородка носа, 2 — каудальный конец треугольного хряща; 3 — перед ний конец нижней носовой раковины.
1 — передний край крючковидного отростка 2 — средняя носовая раковина; 3 — перегородка носа, 4 — общий носовой ход. Рис. 5.6. Булла средней носовой раковины 1 — булла переднего края средней носовой раковины; 2 — средний носовой ход. оценить состояние носоглоточной и трубных миндалин, подтвердить наличие сумки (кисты) Торнвальдта, которая может затруднять носовое дыхание, служить причиной храпа и гнусавости Эндоскопия верхнечелюстной пазухи. Исследование осуществляют с помощью жестких эндоскопов прямого видения (0°), а при необходимости используют оптику 30° или 70°. После инъекции местноанестезирующего средства под слизистую оболочку с помощью троакара равномерными вращательными движениями перфорируют переднюю стенку собачьей ямки Отверстие накладывают, как правило, между корнями 3-го и 4-го зубов. Эндоскопы вводят в трубку (гильзу) троакара или воронку, предварительно введенную в отверстие, и осуществляют целенаправленное исследование содержимого и стенок пазухи, выявляют особенности анатомического строения и состояния слизистой оболочки пазух к По окончании исследования гильзу троакара выдвигают таким же осторожным вращательным движением, как при введении Место перфорации зашивать не следует Пациенту в течение 5—6 дней необходимо воздерживаться от интенсивного сморкания. Осмотр соустья пазухи с носом производят 30° или 70° эндоскопами, при этом определяют наличие или отсутствие патологических изменений в слизистой оболочке соустья (отечность, гипертрофия, полипозные образования и др.), его раз- меры, заполненность жидким содержимым и др. Полученные данные позволяют принять решение о последующей лечебной тактике. В тех случаях, когда с помощью эндоскопа, различных микрощипцов и кусачек можно устранить ограниченный патологический процесс, например освободить и расширить соустье, произвести биопсию (в том числе и через нос) и т.д., вмешательство на этом заканчивают. Если же при помощи микроэндоскопии выявляют обширные патологические изменения, устанавливают показания к выполнению более широкого оперативного вмешательства. 5.2. Методы исследования глотки Hapy ж н ый осмотр и пальпация. Вначале осматривают область шеи и слизистую оболочку губ, затем пальпируют регионарные лимфатические узлы глотки: подчелюстные, глубокие шейные, задние щейные, расположенные в рет- романдибулярных, в над- и подключичных ямках. Пальпацию подчелюстных лимфатических узлов производят при несколько наклоненной вперед голове обследуемого бимануально легкими движениями кончиков пальцев, которые мягко вдавливают в ткань. При этом движения должны быть направлены от середины к краю нижней челюсти, а при пальпации лимфатических узлов, расположенных в ретромандибулярных ямках, — перпендикулярно к восходящей дуге нижней челюсти. Глубокие шейные лимфатические узлы пальпируют сначала с одной стороны, потом с другой. Голова обследуемого несколько наклонена вперед. При пальпации справа правую руку кладут на темя обследуемого, а левой производят ощупывание впереди переднего края грудино-ключично-сосцевидной мышцы сверху вниз и в горизонтальном направлении. При пальпации слева левую руку кладут на темя обследуемого, а правой производят ощупывание. Задние шейные лимфатические узлы пальпируют кончиками пальцев обеих рук сразу с двух сторон сзади по заднему краю грудино-ключично-сосцевидной мышцы и к позвоночнику в вертикальном и горизонтальном направлениях. Лимфатические узлы, расположенные в над- и подключичных ямках, пальпируют сначала с одной стороны, потом с другой, при этом одну руку кладут на темя обследуемого, а другой легкими массирующими движениями прощупывают узлы. При исследовании слева левую руку кладут на темя обследуемого, а правой производят пальпацию. Фарингоскопия. Шпатель берут в левую руку так, чтобы I палец поддерживал его снизу, а II и III (можно и IV) пальцы были сверху. Правую руку кладут на темя обследуемого и просят его раскрыть рот, шпателем плоской стороной оттягивают угол рта и осматривают преддверие рта: слизистую оболочку, выводные протоки околоушных слюнных желез, находящихся на щечной поверхности на уровне верхнего премо- ляра, а затем полость рта: зубы, десны, твердое небо, язык, выводные протоки подъязычных и подчелюстных слюнных желез, дно рта. Дно полости рта можно осмотреть, попросив обследуемого приподнять кончик языка или приподняв его шпателем. На дне рта находятся выводные протоки подъязычных и подчелюстных желез, которые иногда сливаются. Мезофарингоскопия. Держа шпатель в левой руке, отдавливают им передние 2A языка книзу, не касаясь его корня. Шпатель вводят через правый угол рта, язык отдавливают не плоскостью шпателя, а его концом (рис. 5.7). Следует иметь в виду, что при прикосновении к корню языка сразу возникает рвотное движение. Определяют подвижность мягкого неба, попросив больного произвести звук «а». В норме мягкое небо хорошо подвижно. Осматривают слизистую оболочку мягкого неба, язычка, передних и задних небных дужек. В норме слизистая оболочка гладкая, розовая, дужки контури- руются. Для определения размера небных миндалин расстояние между серединой небной миндалины и линией, проходящей через середину языка и мягкого неба, мысленно делят на три части. В том случае, если миндалина выступает на '/3 этого расстояния констатируют ее увеличение I степени, на 2A — II степени, до средней линии глотки — III степени. Осматривают слизистую оболочку миндалин. В норме она розовая, влажная, поверхность ее гладкая. Определяют содержимое лакун миндалин. Для этого берут два шпателя — в правую и левую руку. Одним шпателем отжимают книзу язык, другим мягко надавливают на основание передней дужки и через нее на миндалину в области ее верхнего полюса. При осмотре правой миндалины язык отжимают шпателем, находящимся в правой руке, левой миндалины — в левой руке. В норме содержимое лакун скудное, негнойное, в виде эпителиальных пробок или отсутствует. Осматривают слизистую оболочку задней стенки глотки. В норме она розовая, влажная, ровная, редко в ней рассеяны гранулы — скопления лимфоидной ткани размером примерно 1x2 мм. Задняя риноскопия (рис. 5.8). Для осмотра задних отделов носа носоглоточное зеркало укрепляют в ручке. Подогрев его в горячей воде в течение 2—3 с, берут ручку в правую руку и протирают зеркало салфеткой; степень нагрева зеркала проверяют, приложив его к тыльной поверхности левой кисти у I пальца. В левую руку берут шпатель и его концом оттесняют книзу передние 2A языка. Шпатель берут таким образом, чтобы I палец находился на его нижней поверхности. Рис. 5.7. Фарингоскопическая картина (мезофарингоскопия или оро- фарингоскопия). 1 — язычок; 2 — задняя небная дужка; 3 — передняя небная дужка; 4 — небная миндалина; 5 — задняя стенка глотки; 6 — язык; 7 — треугольная складка; 8 — небная занавеска.
а II, III и IV — на верхней. Шпатель вводят со стороны правого угла рта, язык отдавливают концом шпателя.
Носоглоточное зеркало берут в правую руку, как ручку для письма, вводят в рот зеркальной поверхностью кверху, не касаясь корня языка и задней стенки глотки, и заводят за небную занавеску. Свет от рефлектора должен быть направлен точно на зеркало. Больной должен дышать носом. При легких поворотах зеркала последовательно осматривают задние отделы полости носа. При этом в зеркале видны задние концы всех трех носовых раковин, носовые ходы, задние отделы носовой перегородки (сошник). Задние концы носовых раковин Рис. 5.9. Пальцевое исследование носоглотки. а — положение врача и больного; б — положение пальца врача в носоглотке. в норме не выходят из хоан, сошник находится по средней линии. В зеркале видны верхние отделы глотки — свод носоглотки, хоаны, боковые стенки глотки, где на уровне задних концов нижних носовых раковин определяются отверстия слуховых (евстахиевых) труб. В норме хоаны свободные, слизистая оболочка верхних отделов глотки розовая, гладкая. В своде носоглотки находится III, глоточная (носоглоточная), миндалина; в норме она располагается на задневерхней стенке носоглотки и не доходит до верхнего края сошника и хоан. Пальцевое исследование носоглотки (рис. 5.9). Обследуемый сидит, а врач стоит сзади справа от него; II пальцем левой руки вдавливают щеку больного между зубами слева, II пальцем правой руки быстро проходят за мягкое небо в носоглотку и ощупывают хоаны, свод носоглотки, боковые стенки. Гипофарингоскопию выполняют, как непрямую ларингоскопию. Осмотр нижних отделов глотки производят при непрямой ларингоскопии (рис. 5.10). Гортанное зеркало укрепляют в ручке и подогревают в горячей воде по указанным выше правилам. Больного просят открыть рот, высунуть язык и дышать ртом. Обернув кончик языка сверху и снизу марлевой салфеткой, берут его пальцами левой руки так, чтобы I палец располагался на верхней поверхности языка,
д Рис. 5.10. Продолжение. г — ларингоскопическая картина при дыхании. 1 — язычная миндали i и корень языка; 2 — надгортанник, 3 — алекулы, 4 — полосовые складки. 5 — вестибулярные складки, 6 — гортанные желудочки; 7 — черпаловидные хрящи- 8 — мсжчерпаловидное пространство 9 — черпало! дгортанные складкр 10 — грушевид ые синусы; 11 — верхний отдел ipaxen 12 — стебелек надгортг.нни ка, д — ларингоскопическая i фтина при фонации. Ill — на нижней, а II пальцем отодвигают верхнюю губу. Легко потягивают язык на себя и книзу. Гортанное зеркало берут за ручку в правую руку, как ручку для письма, и вводят в полость рта, не касаясь корня языка и задней стенки глотки. Зеркальная поверхность при введении должна быть обращена вниз. Дойдя до язычка, поворачивают зеркало под углом 45° к продольной оси глотки и слегка приподнимают язычок и мягкое небо вверх и назад. При этом обследуемого просят произнести звук «и», а затем сделать мягкий вдох. С помощью гортанного зеркала следует осматривать нижние отделы глотки. При этом прежде всего виден корень языка с расположенной на нем язычной миндалиной, затем — надгортанник в виде развернутого лепестка, слизистая оболочка его бледно-розовая или желтоватая. Между надгортанником и корнем языка видны два небольших углубления — вал- лекулы; каждая из них ограничена срединной и боковой языч- но-надгортанными складками. С помощью зеркала осматривают заднюю и боковые стенки глотки, слизистая оболочка их розовая, гладкая. При фонации хорошо обозреваются грушевидные синусы — углубления, расположенные с боков от гортани; в норме они свободны от содержимого. Слизистая оболочка в области грушевидных синусов также гладкая и розовая. Зеркало удаляют из полости рта, отделяют от ручки и опускают в дезинфицирующий раствор. 5.3. Методы исследования гортани Подготовку к осмотру проводят так же, как указано выше. Наружный осмотр и пальпация. При осмотре определяют состояние поверхности и конфигурацию шеи. Затем производят пальпацию гортани и ее хрящей (перстневидного и щитовидного), определяют хруст хрящей гортани, смещая ее в стороны. В норме гортань безболезненна, пассивно подвижна вправо и влево. После этого по описанной выше методике пальпируют регионарные лимфатические узлы гортани: подчелюстные, глубокие шейные, задние шейные, пре- ларингеальные, пре- и паратрахеальные, расположенные в над- и подключичных ямках. Непрямая ларингоскопия. Гортанное зеркало укрепляют в ручке, подогревают в горячей воде в течение 2—3 с до 40—50 0C и протирают салфеткой. Степень нагрева зеркала определяют, приложив его к тыльной поверхности кисти. Больного просят открыть рот, высунуть язык и дышать ртом. Обернув кончик языка сверху и снизу марлевой салфеткой, берут его пальцами левой руки так, чтобы I палец располагался на верхней поверхности языка, III — на нижней поверхности, а II палец — на верхней губе. Язык слегка потягивают вперед и книзу. Гортанное зеркало берут за конец ручки в правую руку, как ручку для письма, вводят в полость рта зеркальной плоскостью книзу, параллельно плоскости языка, не касаясь корня языка и задней стенки глотки, до мягкого неба. Дойдя до него, плоскость зеркала располагают под углом 45° к срединной оси глотки; при необходимости можно слегка приподнять мягкое небо кверху и кзади, а свет от рефлектора направить точно на зеркало. Коррекцию расположения зеркала нужно производить осторожно, мелкими движениями до тех пор, пока в нем не отразится гортань. В это время больного просят издать протяжный звук «и», а затем сделать вдох. В период фонации, а затем во время вдоха видна внутренняя поверхность гортани в двух фазах физиологической деятельности (см. рис. 5.10). После осмотра удаляют зеркало из глотки, отделяют от ручки и опускают в дезинфицирующий раствор. Видимое в гортанном зеркале изображение отличается от истинного: передние отделы гортани видны внизу, поэтому кажется, что они находятся сзади, а задние — вверху и представляются расположенными спереди. Изображение правой и левой сторон в зеркале соответствует действительности. При ларингоскопии следует произвести общий осмотр гортани и определить состояние ее отдельных частей. В гортанном зеркале прежде всего виден корень языка с расположенной на нем язычной миндалиной, затем надгортанник в виде развернутого лепестка. Слизистая оболочка надгортанника обычно бледно-розовая или желтоватая. Между надгортанником и корнем языка определяются два небольших углубления — валлекулы, ограниченные срединной и боковыми языч- но-надгортанными складками. Во время фонации и при глубоком вдохе обычно хорошо видны голосовые складки; в норме они перламутрово-белого цвета. Передние концы складок у места их отхождения от щитовидного хряща образуют острый угол — переднюю комиссуру. Над голосовыми складками видны вестибулярные складки розового цвета, а между голосовыми и вестибулярными складками с каждой стороны имеются углубления — гортанные желудочки (см. рис. 5.11). Спереди в зеркале видны задние отделы гортани и черпало- видные хрящи в виде двух бугорков, покрытые розовой гладкой слизистой оболочкой, к голосовым отросткам этих хрящей прикрепляются задние концы голосовых складок, а между телами хрящей располагается межчерпаловидное пространство. От черпаловидных хрящей кверху к лепестку надгортанника идут черпалонадгортанные складки розового цвета, с гладкой поверхностью. Латеральнее черпалонадгортанных складок расположены грушевидные синусы, слизистая оболочка которых розовая и гладкая. При вдохе (рис. 5.10, г) и фонации (рис. 5.10, д) определяется подвижность обеих половин гортани. Между голосовыми Прямая ларингоскопия. В связи с тем что у детей трудно произ вести непрямую ларингоскопию, выполняют прямую ларингоскопию (рис. 5.11), при этом можно использовать освещение от лобного рефлектора. Принцип прямой ларингоскопии лежит в основе всех способов прямого эндоскопического исследования дыхательных путей и пищевода, различия лишь в длине и диаметре применяемых трубок 5.4. Методы исследования уха
Наружный осмотр и пальпация уха. Подготовку к осмотру проводят так же, как указано выше. Осмотр начинают со здорового уха: осматривают ушную раковину, наружное отвеостие слухового прохода, заушную область, область впереди слухового прохода. В норме ушная раковина и козелок при пальпации безболезненны Для осмотра наружного отверстия правого слухового прохода необходимо оттянуть ушную раковину кзади и кверху, взявшись I и II пальцами левой руки за завиток ушной раковины Для осмотра слева ушную раковину нужно оттянуть так же правой рукой (рис 5.12) Для осмотра заушной области правой рукой оттягиваю! правую ушную раковину кпереди. Обращают внимание на заушную складку (место прикрепления ушной раковины к сосцевидному отростку): в норме она хорошо контурируется. Затем I пальцем левой руки пальпируют сосцевидный отросток в трех точках' в проекции антрума, сигмовидного синуса, верхушки сосцевидного отростка При пальпации левого сосцевидного отростка ушную раковину оттягивают левой рукой, а ощупывание осуществляют I пальцем правой руки, II пальцем
левой руки пальпируют регионарные лимфатические узлы правого уха кпереди и кзади от наружного слухового прохода, II пальцем правой руки — аналогично лимфатические узлы левого уха. В норме лимфатические узлы не прощупываются; I пальцем правой руки надавливают на козелок в норме пальпация его безболезненна. Отоскопия. Левой рукой оттягивают правую ушную раковину кзади и кверху у взрослых, кзади и книзу у детей; I и II пальцами правой руки вводят ушную воронку в хрящевой отдел наружного слухового прохода. При осмотре левого уха ушную раковину оттягивают правой рукой, а воронку вводят пальцами левой руки. Воронку подбирают таким образом, чтобы ее диаметр соответствовал поперечному диаметру наружного слухового прохода. Ушную воронку нельзя вводить в костный отдел слухового прохода, так как это вызывает боль Длинная ось воронки должна совпадать с осью костного отде ла слухового прохода, иначе воронка упрется в его какую-либо стенку Производят легкие перемещения наружного конца воронки для того, чтобы последовательно осмотреть все части барабанной пеоепонки. Из побочных явлений, наблюдаемых при введении воронки, особенно при надавливании на задне- нижнюю стенку, может быть кашель, возникающий вследствие раздражения окончаний веточек блуждающего нерва.
Очистку слухового прохода производят сухим способом или путем промывания. При сухой очистке на ушной зонд с нарезкой накручивают небольшой кусочек ваты в виде кисточки, чтобы кончик зонда был закрытым. Вату на зонде слегка смачивают в вазелиновом масле, вводят при отоскопии в наружный слуховой проход и удаляют содержащуюся в нем ушную серу При промывании в шприц Жане набирают теплую воду температуры тела (чтобы не вызвать раздражение вестибулярного аппарата), под ухо больного подставляют почкообраз- ный лоток, наконечник шприца вводят в начальную часть слухового прохода и направляют струю жидкости вдоль его задневерхней стенки. После промывания оставшуюся воду необходимо удалить с помощью накрученной на зонд ваты. При подозрении на сухую перфорацию промывание уха противопоказано в связи с опасностью развития воспаления в среднем ухе. Наружный слуховой проход, имеющий длину 2,5 см, покрыт кожей, в его перепончато-хрящевой части имеются волосы; он может содержать секрет серных желез (ушная сера). Барабанная перепонка серого цвета, с перламутровым оттенком. На ней имеются опознавательные пункты: рукоятка и короткий отросток молоточка, передняя и задняя складки, световой конус (рефлекс), умбо (пупок). Барабанная перепонка состоит из двух частей: натянутой и расслабленной. На поверхности барабанной перепонки условно различают четыре квадранта, которые получают при мысленном проведении двух перпендикулярных линий: одна проходит по рукоятке молоточка, другая — перпендикулярно к ней через центр пупка. Образующиеся при этом квадранты называются передне- и задневерхние, передне- и задненижние. Определение проходимости слуховых труб. Для исследования проходимости слуховых труб необходимо иметь специальную эластичную (резиновую) трубку с ушными вкладышами на обоих концах (отоскоп), резиновую грушу с оливой на конце (баллон Политцера), набор ушных катетеров различных размеров (от № 1 до № 6). Исследование основано на продувании слуховой трубы и прослушивании шума воздуха, проходящего через нее. Последовательно применяют 4 способа продувания (определение степени проходимости) слуховой трубы. В зависимости от возможности выполнения продувания тем или иным способом устанавливают I, II, III или IV степень проходимости трубы. При выполнении исследования один конец отоскопа помещают в наружный слуховой проход обследуемого, второй — врача, который через отоскоп выслушивает шум, возникающий при прохождении воздуха через слуховую трубу. Способ Тойнби. Проходимость слуховых труб определяют в момент совершения глотательного движения, при закрытых рте и носе (в норме ощущается толчок в уши). Способ Вальсальвы. Обследуемого просят сделать глубокий вдох, а затем произвести усиленную экспирацию (надувание) при плотно закрытых рте и носе. Под давлением выдыхаемого воздуха слуховые трубы раскрываются, и воздух с силой входит в барабанную полость, что сопровождается легким Способ Политцера (рис. 5.13). Оливу ушного баллона вводят в преддверие носа справа и придерживают ее II пальцем левой руки, а I пальцем прижимают левое крыло носа к носовой перегородке. Одну оливу отоскопа вводят в наружный слуховой проход обследуемого, а другую — в ухо врача и просят больного произнести слова «пароход» или «раз, два, три». В момент произнесения гласного звука баллон сжимают четырьмя пальцами правой руки (I палец служит опорой). В момент продувания, когда произносится гласный звук, мягкое небо отклоняется кзади и отделяет носоглотку; воздух входит в закрытую полость носоглотки и равномерно давит на все стенки; часть воздуха с силой проходит в устье слуховых труб, что определяют по характерному звуку в отоскопе. Аналогично производят продувание по Политцеру и через левую половину носа. Продувание слуховых труб при помощи катетеризации. Вначале выполняют анестезию слизистой оболочки носа одним из анестетиков (2 % раствор дикаина, 10 % раствор димедрола и др.). Оливы отоскопа вводят в ухо врача и обследуемого. Катетер берут в правую руку, как ручку для письма. При передней риноскопии катетер вводят клювом вниз по нижнему носовому ходу до задней стенки носоглотки. Затем потягивают катетер на себя на 2— 3 мм, поворачивают его клюв кнутри на 90° и потягивают катетер на себя, ощущая пальцами тот момент, когда клюв коснется сошника. После этого осторожно поворачивают клюв катетера книзу и далее еще примерно на 120° в сторону исследуемого уха так, чтобы кольцо катетера (а значит, и клюв) было обращено примерно к наружному углу глаза на стороне исследования. При этом клюв попадает в глоточное устье слуховой трубы, что, как правило, ощущается пальцами (рис. 5.14). В раструб катетера вставляют баллон и сжимают его коротко, легко и отрывисто. Во время вхождения воздуха в слуховую трубу через отоскоп выслушивается шум.
Способ Политцера и катетеризацию слуховых труб широко применяют не только в диагностических целях, но и в качестве лечебных воздействий. Рис. 5.14. Катетеризация слуховой трубы. а — методика катетеризации слуховой трубы и аускультативной отоскопии б — техника введения ушного катетера
Дата добавления: 2015-02-06 | Просмотры: 2162 | Нарушение авторских прав |
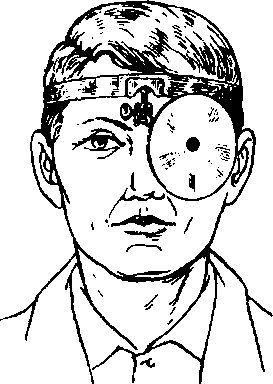 Рис. 5.1. Положение лобного рефлектора на голове врача.
Рис. 5.1. Положение лобного рефлектора на голове врача.


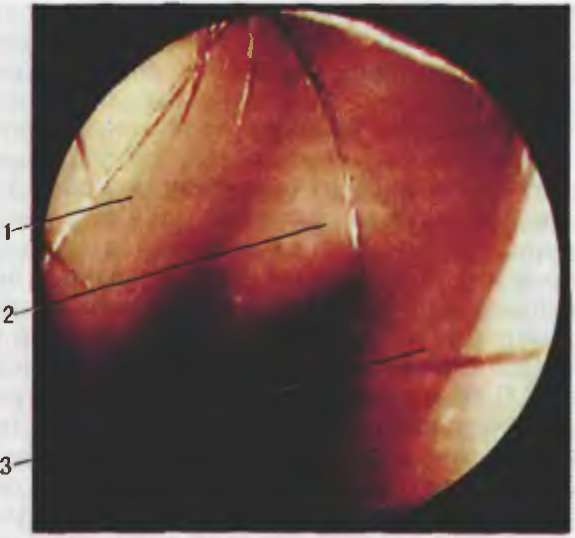 Рис. 5.4. Передний носовой клапан
Рис. 5.4. Передний носовой клапан
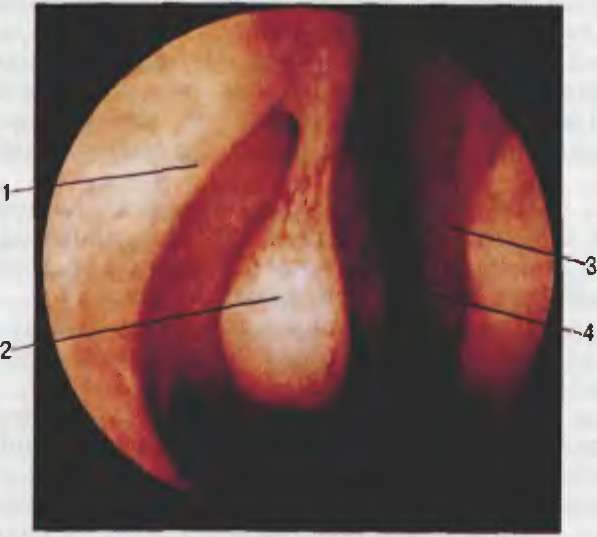 Рис. 5.5. Остеомеатальный комплекс.
Рис. 5.5. Остеомеатальный комплекс.
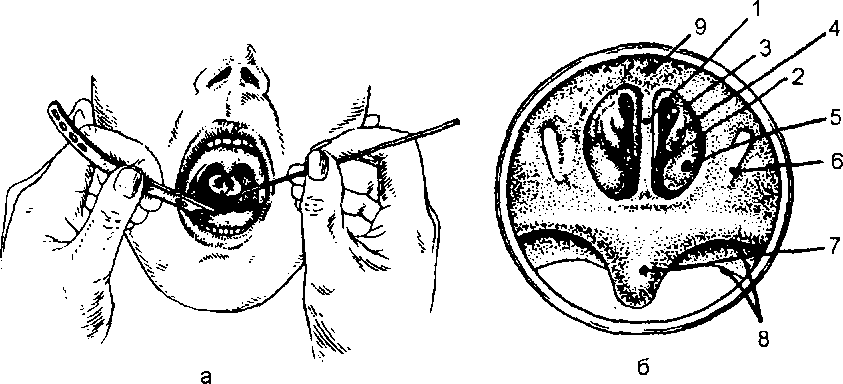 Рис. 5.8. Методика задней риноскопии (эпифарингоскопии).
а — задняя риноскопия; б — образования носоглотки, видимые при задней риноскопии: 1 — сошник; 2 — хоаны; 3 — верхняя носовая раковина; 4 — средняя носовая раковина; 5 — нижняя носовая раковина; 6 — глоточное устье слуховой трубы; 7 — маленький язычок; 8 — небные дужки; 9 — свод носоглотки.
Рис. 5.8. Методика задней риноскопии (эпифарингоскопии).
а — задняя риноскопия; б — образования носоглотки, видимые при задней риноскопии: 1 — сошник; 2 — хоаны; 3 — верхняя носовая раковина; 4 — средняя носовая раковина; 5 — нижняя носовая раковина; 6 — глоточное устье слуховой трубы; 7 — маленький язычок; 8 — небные дужки; 9 — свод носоглотки.
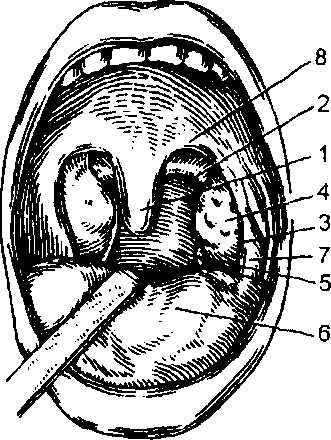

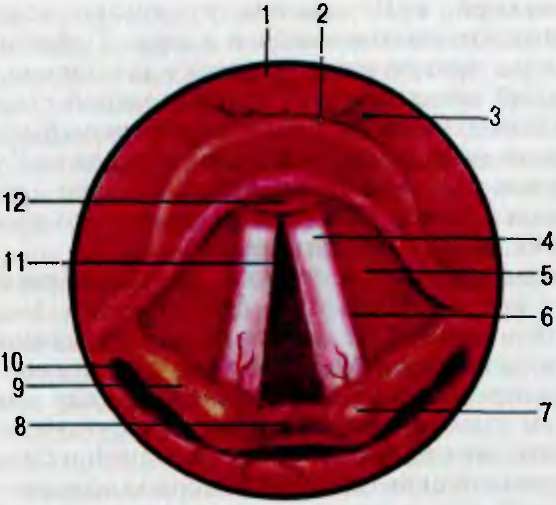
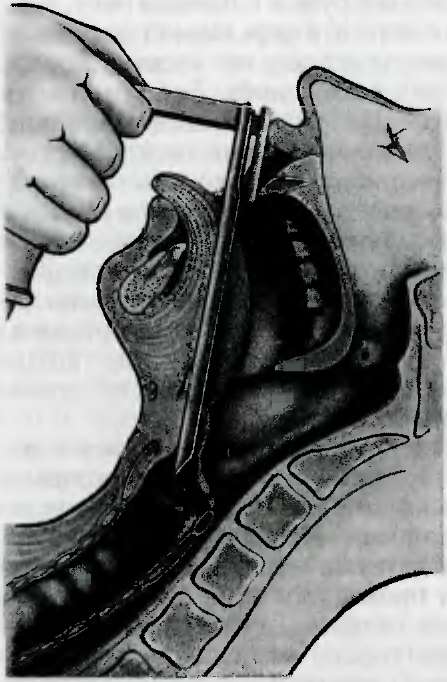 Рис. 5.11. Прямая ларингоскопия
Рис. 5.11. Прямая ларингоскопия
 Рис. 5.12. Отоскопия
а — методика; б — положение ушной воронки
Рис. 5.12. Отоскопия
а — методика; б — положение ушной воронки

 Рис. 5.13. Продувание слуховых труб по методу Политцера.
Рис. 5.13. Продувание слуховых труб по методу Политцера.
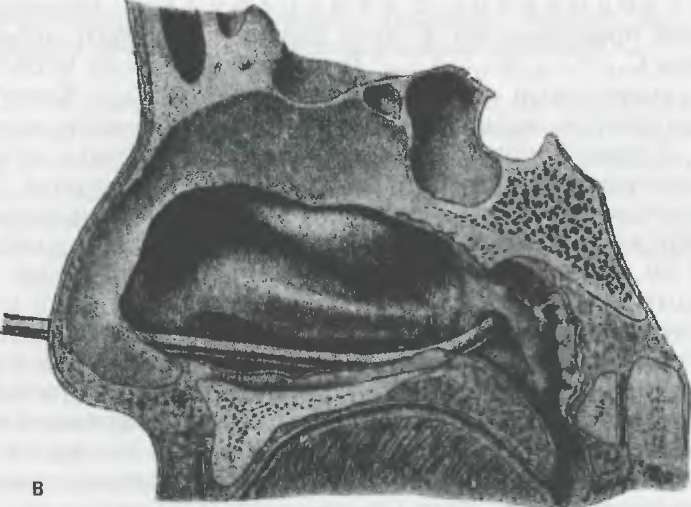 Рис. 5.14. Продолжение.
E — положение ушного катетера в глоточном устье трубы.
Рис. 5.14. Продолжение.
E — положение ушного катетера в глоточном устье трубы.