|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
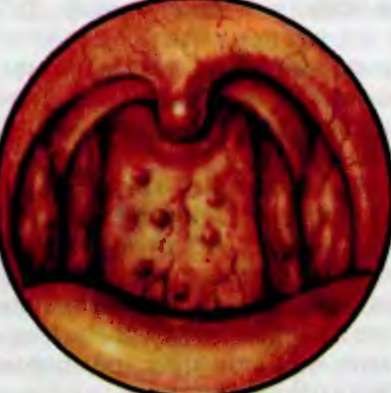
Глава 7 ЗАБОЛЕВАНИЯ ГЛОТКИ7.1. Острое воспаление глотки Острое воспаление носоглотки. Возникновение острого ри- нофарингита, или эпифарингита (rhinopharyngitis acuta), в большей части случаев обусловлено распространением воспаления из нижней части глотки и носовой полости при остром и обострениях хронического воспаления глотки, носа и околоносовых пазух. В ряде случаев острое воспаление верхней трети глотки бывает первичным и переходит на слизистую оболочку носа и нижних отделов глотки, чаще это наблюдается при воспалении глоточной (носоглоточной, или III) миндалины, что возможно при гипертрофии этой миндалины (аденоидах). Этиология. Причинные факторы острого ринофаринги- та — переохлаждение, вирусная, реже — бактериальная инфекции. Чаще всего это заболевание встречается у ослабленных детей младшего и среднего возраста, особенно при наличии аденоидов, с различными формами диатеза. Детские острые инфекции, такие как корь, скарлатина и др., нередко являются причиной возникновения острого назофарингита. Обычные инфекционные агенты заболевания — различные кокки: стрептококки, стафилококки, диплококки, пневмококки и другая микрофлора, обычно обнаруживаемая в носоглотке в непатогенной форме. Морфологические изменения характеризуются отеком и инфильтрацией клеточными элементами слизистой оболочки, расширением ее сосудов, десквамацией эпителия, гиперемией, которая может распространяться на слизистую оболочку слуховых труб. Воспалительная реакция обычно больше выражена в местах скопления лимфоидной ткани — в своде носоглотки и в устьях слуховых труб. Клиническая картина. Отмечаются неприятные ощущения в носоглотке: жжение, покалывание, сухость, нередко скопление слизистого отделяемого, которое иногда приобретает кровянистый вид и трудно отходит из носоглотки. Нередко беспокоит головная боль в затылке, возникают затруднения носового дыхания и гнусавость, особенно у детей. В случаях распространения воспаления на слизистую оболочку слуховых труб (возникновение евстахиита) появляются пощелкивание и боль в ушах, понижение слуха по типу ухудшения звукопроведения. У взрослых назофарингит обычно протекает без повышения температуры тела; в детском возрасте температурная реакция часто бывает значительной, особенно при распространении воспаления на гортань и трахею по типу острой респираторной инфекции. При осмотре отмечают гиперемию и припухлость слизистой оболочки носоглотки, вязкие выделения на III миндалине и на задней стенке глотки. В младшем детском возрасте возможна отечность язычка, на боковых стенках глотки появляются полосы интенсивной гиперемии. Шейные и затылочные регионарные лимфатические узлы чаще увеличены и болезненны при пальпации. Острый неспецифический ринофарингит отличается от дифтерийного процесса отсутствием пленчатых налетов; при подозрении на дифтерию исследование отделяемого на дифтерийную палочку поможет установить диагноз. Врожденный сифилитический и гонококковый насморк и ринофарингит встречаются чрезвычайно редко; они сочетаются с другими признаками этих заболеваний, в частности, гонококковая инфекция вызывает специфическое поражение глаз уже в период новорожденное™, а врожденные сифилитические поражения определяются на 2-м месяце жизни ребенка — сифилиды на ягодицах и вокруг заднего прохода, увеличение печени и селезенки. Дифференцирование ринофарингита от заболеваний клиновидной пазухи и задних клеток решетчатого лабиринта проводят с помощью микроэндоскопии и рентгенографического исследования. Продолжительность заболевания может быть от нескольких дней до 2 нед. Лечение проводится, как при остром насморке. Хорошее действие оказывает вливание в каждую половину носа по 5 капель 2 % (детям) и 5 % (взрослым) раствора протаргола или колларгола 3 раза в день. При выраженном воспалении в течение нескольких дней вливают в нос капли 0,25 % раствора ляписа, а затем сосудосуживающие капли. Назначение ацетилсалициловой кислоты (солпадеин, эффералган и др.) и антибактериальных препаратов оправдано при повышенной температуре тела. Показаны витаминотерапия и физиотерапия, в частности кварц на подошвы ног и общий, УВЧ и гелий-нео- новый лазер на область носа. Отсутствие эффекта чаще всего связано с аденоидитом, поэтому производят аденотомию, которая прекращает воспаление. Острое воспаление среднего отдела глотки, или острый ме- зофарингит (pharyngitis acuta), относится к частым заболеваниям, однако изолированно встречается редко. Чаще всего острое воспаление среднего отдела глотки возникает как нисходящее острое воспаление полости носа и носоглотки или сочетается с воспалением в полости рта и миндалин. Общее охлаждение организма или местное переохлаждение глотки холодным воздухом и пищей, раздражение ее слизистой оболочки газами или запыленным воздухом, курение, а также раздражение выделениями, стекающими по задней стенке глотки при воспалении околоносовых пазух, могут явиться причиной острого фарингита. Общие инфекционные заболевания (особенно вирусные — ОРВИ, грипп), а также болезни многих органов и систем, такие как болезни крови, почек и др., нередко сочетаются с острым фарингитом. При остром воспалении слизистая оболочка глотки инфильтрируется мелкоклеточными элементами, возникают ее отечность и гиперемия, слизистые железы увеличивают продукцию секрета, лимфоидные фолликулы отекают, близколе- жащие сливаются между собой, образуя крупные гранулы, различной формы утолщения. Боковые валики глотки, состоящие из лимфаденоидной ткани, также вовлекаются в воспалительный процесс — становятся инфильтрированными и отечными. Клиническая картина. При остром фарингите наиболее частыми симптомами являются ощущение сухости, саднения и болезненности в глотке, гиперемия ее слизистой оболочки. Боль усиливается и может иррадиировать в ухо при глотании. На задней стенке часто бывает слизисто-гнойное отделяемое. Гиперемия и припухлость распространяются с задней стенки глотки на задние небные дужки и язычок. Утолщенные и гиперемированные фолликулы выступают над поверхностью слизистой оболочки. При непрямой ларингоскопии в ряде случаев отмечается гиперемия верхнего кольца гортани — надгортанника, черпаловидно-надгортанных складок и наружной поверхности черпаловидных хрящей. Выраженные формы острого фарингита сопровождаются регионарным лимфаденитом, а у детей и повышенной температурой тела. Осложнения могут быть связаны с распространением воспаления на слуховые трубы, полость носа, гортань и др. Продолжительность болезни до 2 нед, переход в хроническую форму обычно обусловлен длительным воздействием на слизистую оболочку тех или иных раздражающих факторов. Диагностика. У детей острый фарингит нужно дифференцировать от гонорейного фарингита. Резко выраженная гиперемия может быть при II стадии сифилиса. Анамнез и соответствующие бактериологическое и серологическое исследования помогут установить диагноз. Гиперемия слизистой оболочки задней стенки глотки бывает при многих общих инфекциях, начиная с наиболее ранних стадий заболевания. Лечение состоит в исключении раздражающей пищи, назначении ингаляций и пульверизации теплых щелочных и антибактериальных растворов. Например, теплые ингаляции раствора 1:5000 фурацилина в течение 10 мин 3—4 раза в день или аэрозоль ингалипта (раствор норсульфазола, стрептоцида, тимола и масел эвкалипта и ментола, глицерин) 3—4 раза в день, либо стрепсилс-плюс-спрей (аэрозоль дихлорбензинал- коголя, амилметакрезола и лидокаина) и др. При повышенной температуре тела показаны антибактериальные препараты и ацетилсалициловая кислота внутрь. Заболевание может принять хроническую форму, поэтому необходимо тщательное лечение острого процесса. 7.2. Хроническое воспаление глотки Заболевание подразделяется на хронический простой (катаральный), гипертрофический гранулезный и хронический атрофический фарингит. Хронический фарингит (pharyngitis chronica) относят к типичным заболеваниям глотки. В детском возрасте он отмечается нечасто, в основном в виде простой и гипертрофической форм. У лиц среднего и пожилого возраста хронический фарингит является распространенным заболеванием, причем мужчины болеют чаще; у женщин фарингит встречается реже и преимущественно в виде атрофической формы. Этиология. Возникновение хронического фарингита в большинстве случаев обусловлено местным раздражением слизистой оболочки глотки, которое чаще бывает долговременным. В ряде случаев причиной заболевания могут быть болезни обмена веществ (у детей диатез, у взрослых диабет и др.), застойные явления при заболеваниях сердечно-сосуди- стой системы, желудочно-кишечного тракта, печени, болезни кроветворных органов, мочеполовой системы и т.д. Среди местных причин чаще других отмечают повторные острые воспаления глотки, хронические воспаления небных и других миндалин, носа и околоносовых пазух, кариес зубов, запыленность или загазованность помещений на работе, курение, повреждения глотки, длительное выключение носового дыхания. Гипертрофическая форма фарингита характеризуется утолщением и отечным разрыхлением соединительнотканной стромы как самой слизистой оболочки, так и подслизистого слоя. Серозный экссудат, пропитывающий слизистую оболочку, постепенно организуется и замещается клеточными элементами. Слизистая оболочка становится толще и плотнее. Кровеносные и лимфатические сосуды расширены, часто окружены лимфоцитарными клетками. Слизистые и бокаловидные железы увеличены, секреция их повышена, выводные протоки слизистых желез расширены. Лимфоидные образования, рассеянные по слизистой оболочке в норме в виде едва заметных гранул, значительно утолщаются и расширяются, часто за счет слияния соседних гранул. Эпителий, покрывающий слизистую оболочку, становится толще в связи с увеличением числа рядов, в то время как над участками гипертрофированной лимфоидной ткани он может быть десквамирован или утолщен в виде сосочков. Гипертрофический процесс преимущественно локализуется в слизистой оболочке задней стенки глотки — гранулезный фарингит или ее боковых отделах — боковой гипертрофический фарингит. При атрофическом хроническом фарингите слизистая оболочка истончена, ее лимфоидная ткань и подслизистый слой частично замещены соединительнотканными волокнами. Величина слизистых желез и число их уменьшены. Количество сосудов также уменьшено, стенки их часто утолщены, а просветы сужены, иногда облитерированы. Покрывает слизистую оболочку плоский эпителий, большей частью ороговевший, местами десквамированный. Клиническая картина простой и гипертрофической форм воспаления характеризуется ощущением садне- ния, першения, щекотания, повышенным слюноотделением, что вызывает необходимость частого покашливания, отхаркивания и проглатывания скапливающегося содержимого, особенно по утрам. При гипертрофическом фарингите все эти явления выражены в большей степени, чем при простой форме заболевания. Иногда возникает закладывание ушей, которое исчезает после нескольких глотательных движений. Основной жалобой при атрофическом фарингите является ощущение сухости в глотке, нередко затруднение глотания (точнее — ощущения неполного проглатывания слюны или пищи), особенно при так называемом -«пустом» глотке, иногда неприятный запах из глотки. У больных часто возникает желание выпить глоток воды, особенно при продолжительном разговоре. Жалобы нередко не соответствуют фарингоскопической картине: они могут быть незначительными и даже отсутствовать при выраженных изменениях слизистой оболочки глотки и, наоборот, многообразными при небольших изменениях глотки. Простой хронический катаральный процесс фарингоскопически характеризуется гиперемией, некоторой отечностью и утолщением слизистой оболочки глотки; местами поверхность ее задней стенки покрыта прозрачной или мутноватой слизью. При гипертрофическом гранулезном процессе отмеченные изменения выражены в большей мере. Слизистая оболочка интенсивно гиперемирована и утолщена, имеется припухлость язычка и мягкого неба, более заметны застойные явления — видны поверхностные ветвящиеся вены, отечность и слизь на задней стенке глотки. Для гранулезного фарингита характерно наличие округлых или продолговатых лимфаденоидных образований красного цвета размером от 1—2 до 3—5 мм или в виде почти одинаковых красных зерен (рис. 7.1). Для бокового гипертрофического фарингита характерна гипертрофия лимфаденоидной ткани, находящейся на боковых стенках глотки позади небных дужек и параллельно им. При этом внешний вид остальной слизистой оболочки глотки обычно соответствует картине умеренно выраженного гипертрофического процесса. Нередко небные и язычная миндалины находятся в состоянии хронического воспаления и могут быть первопричиной хронического фарингита. Атрофический фарингит характеризуется истончением и сухостью слизистой оболочки глотки; обычно она сухая, белова Лечение прежде всего должно быть напрг-влено на устранение местных и общих причин заболевания, таких как хронические гнойные процессы в носу и околоносовых пазухах, в миндалинах и т.д.; следует исключить воздействие возможнчх раздражающих факторов — курение, запыленность и загазованность, повышенную сухость воздуха, ращражающую пищу и т.д., провести соответствующее лечение общих хронических заболеваний (особенно желудочно-кишечных), способствующих развитию фарингита. Местное лечение состоит в орошениях слизистой оболочки глотки с целью очищения ее от слизи и корок и лечебного воздействия на нее. Лекарственное вещество можно подавать на слизистую оболочку в виде ингаляций, аэрозолей, смазывания и вливанием капель в нос
При гипертрофических формах фарингита применяют полоскание 0,5—2 % теплым раствором бикарбоната натрия, 1 % раствором хлорида натрия. Этими же растворами производят ингаляции и пульверизацию глотки. Уменьшают отечность слизистой оболочки слабовяжущие и противовоспалительные средства, например смазывание 5—10 % раствором танина в глицерине, 1—2 % раствором ляписа, 3—5 %, а иногда и 10 % раствс ром протаргола или колларгола точечно на гипертрофированные участки; можно рекомендовать полоскание настоем шалфея или ромашки. Крупные гранулы лучше всего удалять с помошью лазеро- или криовоздействия Производят также обработку этих лимфоидных образований концентрированным (30- 40 %) раствором ляписа или с помощью напаянной на кончик зонда «жемчужины» этого вещества. Лечение атрофи- ческого фарингита включает ежедневкое смывание с ее поверхности слизисто-гнойного отделяемого и корок. Лучше это делать изотоническим или 1 % раствором натрия хлорида с добавлением 4—5 капель 10 % раствора йода на 200 мл жидкости. Систематическое и длительное орошение глотки этим раствором снимает раздражение слизистой оболочки, смягчает тя Rp.: Kalii iodidi 0,2 Lodi 0,01 01. Menthae piper, ugtts II Glycerini 10,0 M.D.S. Смазывать заднюю стенку глотки 1 раз в день в течение 10 дней Внутрь назначают 30 % раствор йодида калия по 8 капель 3 раза в день с водой, при этом необходимо проверить переносимость йода. Хорошо действует прием витамина А внутрь по 2 капли 2 раза в день в течение 2 нед. Возможны и другие составы лекарственных препаратов для нанесения на слизистую оболочку глотки, однако при атрофическом фарингите нужно избегать высушивающих, угнетающих секрецию желез средств, в частности нецелесообразно длительное применение растворов гидрокарбоната натрия, поскольку он понижает активность секреции желез, эвкалиптового и облепихового масел, так как они обладают высушивающим свойством и т.д. Выраженные тягостные ощущения при хроническом фарингите — парестезии, жжение, сухость и др. — можно устранить с помощью новокаиновых блокад в боковые отделы задней стенки глотки, часто в сочетании с алоэ. Берут 1 мл 2 % раствора новокаина и 1 мл алоэ в одном шприце и вводят под- слизисто в боковую часть задней стенки среднего отдела глотки; таким же образом делают инъекцию и с другой стороны. Курс лечения состоит из 8—10 процедур, инъекции производят с интервалом в 7 дней. Целесообразно проверить микрофлору кишечника и при необходимости провести лечение (хилак, бактисубтил и др.). К гипертрофическим формам фарингита относится гиперкератоз миндалин (старое название «фарингомикоз» не применяется), при котором на поверхности лимфаденоидной ткани глотки образуются пирамидоподобные остроконечные выросты ороговевшего эпителия размером около 2 мм, редко 3 мм. Они имеют белый или желтовато-белый цвет, плотно сидят на своем основании (при снятии остаются кровоточащие эрозии), могут располагаться на поверхности небных миндалин, на боковых валиках и гранулах задней стенки глотки, на сосочках языка. Эпителиальные выросты содержат В. Ieptotrix (нитчатые бактерии), которые являются обычными представителями микробной флоры полости рта человека; им и приписывается этиологическая роль. Однако ряд авторов считают, что подобное ороговение плоского эпителия является физиологическим процессом. Эпителиальные выросты обычно не вызывают никаких жалоб, не отмечено и каких-либо морфологических изменений ткани вокруг этих образований. Диагноз устанавливают при осмотре и гистологическом исследовании эпителиального выроста. Дифференцировать от других заболеваний легко, так как при гиперкератозе миндалин отсутствует местная и общая воспалительная картина. В лечении гиперкератоз не нуждается, часто отмечают исчезновение эпителиальных выростов без всякого лечения. 7.3. Ангина Ангиной называется общее острое инфекционное заболевание, при котором местное острое воспаление поражает лимфадено- идную ткань различных миндалин глотки. В подавляющим большинстве случаев бывает ангина небных миндалин, другие миндалины вовлекаются в воспалительный процесс значительно реже. Поэтому во врачебной практике принято под термином «ангина» иметь в виду ангину небных миндалин. Когда поражены другие миндалины, к термину «ангина» добавляют название миндалины, например «ангина язычной миндалины». Ангина не является однородным заболеванием, она различается по этиологии, патогенезу и форме клинического течения. Общие цифры заболеваемости населения ангиной достаточно велики: среди взрослых она составляет 4—5 %, а среди детей — более 6 %. В борьбе с ангиной нужно учитывать, что она может вызывать такие осложнения, как ревматизм, неспецифический инфекционный полиартрит, нефрит и т.д., а также отягощать течение этих и других общих заболеваний организма; она может переходить в хронический тонзиллит. Этиология и патогенез. Среди разнообразных возможных микробных возбудителей ангины — кокков, палочек, вирусов, спирохет, грибов и др. — в большинстве случаев основная этиологическая роль принадлежит (3-гемолитическому стрептококку группы А. Этот возбудитель, по данным ряда авторов, обнаруживается при ангине более чем в 80 %, по сведениям других — в 50—70 % случаев. К частым возбудителям ангины следует отнести также золотистый стафилококк. Известны вспышки ангин алиментарного происхождения, вызванные зеленящим стрептококком. Вирусологические и клинические исследования показали, что аденовирусы также могут быть причиной различных форм ангины, которые фарингоскопически неотличимы от микробных ангин. Проникновение экзогенного возбудителя в слизистую оболочку миндалин может происходить воздушно-капельным и алиментарным путем, а также при прямом контакте, однако чаще заболевание возникает вследствие аутоинфекции микробами или вирусами, которые вегетируют на слизистой оболочке глотки в норме. Экзогенным источником инфицирования является не только больной ангиной, но и бациллоноситель вирулентной инфекции. В основе аутоинфицирования лежит либо ослабление естественных защитных механизмов организма, либо повышение патогенности условно-патогенной или патогенной микрофлоры, носителем которой является человек. Чаще всего аутоинфицирование связано с хроническим тонзиллитом. В зависимости от происхождения следует различать 3 основные формы обычных ангин (по Преображенскому): • эпизодическая, возникающая как аутоинфекция при ухудшении условий внешней среды, чаще всего в результате местного или общего охлаждения; • эпидемическая — следствие заражения от больного человека; • ангина, возникающая как обострение хронического тонзиллита. В большинстве случаев ангины являются обострением хронического тонзиллита, в основе которого лежат токсико-ал- лергические процессы. В патогенезе ангин определенную роль могут играть пониженные адаптационные способности организма к холоду, резкие сезонные колебания условий внешней среды (температура, влажность, питание, поступление в организм витаминов и т.д.), травма миндалин, конституциональная предрасположенность к ангинам (например, у детей с лимфатико-гиперплас- тической конституцией), состояние центральной и вегетативной нервной системы. Предрасполагающими к ангине факторами являются хронические воспалительные процессы в полости рта, носа и околоносовых пазухах. Развитие ангины происходит по типу аллергически-гиперергической реакции, что является предпосылкой для таких осложнений, как ревматизм, острый диффузный нефрит, и других заболеваний, имеющих инфекционно-аллергический характер. Классификация ангин. Для классификации ангин предложено несколько схем, в основе которых различные критерии — клинические, морфологические, патофизиологические, этиологические и др. (А.Х.Миньковский, JLAJIy- ковский, В.Ф.Ундриц и С.З.Ромм, В.И.Воячек). В практике наибольшее распространение получила классификация, предложенная Б.С.Преображенским, которая основана на фарингоскопических признаках, дополненных данными, полученными при лабораторном исследовании, иногда сведениями этиологического или патогенетического характера. Данная классификация включает следующие формы ангин: I — катаральная, II — фолликулярная, III — лакунар- ная, IV — фибринозная, V — герпетическая, VI — флегмоноз- ная (интратонзиллярный абсцесс), VII — язвенно-некротическая (гангренозная), VIII — смешанные формы. К этому основному диагнозу после получения соответствующих данных могут быть добавлены название микроба, вызвавшего ангину (стрептококковая, стафилококковая и др.), или иные характеристики (травматическая, токсическая, мо- ноцитарная и т.д.). Среди клиницистов принято подразделять все имеющиеся ангины на вульгарные (или банальные, обычные) и атипические (редкие). Для вульгарных ангин характерно наличие 4 общих признаков: выраженная симптоматика общей интоксикации организма; патологические изменения в обеих небных миндалинах; длительность вульгарных ангин не более 7 дней; первичный этиологический фактор — бактериальная или вирусная инфекция. Патологоанатомические изменения, возникающие при ангине, характеризуются резко выраженным в паренхиме миндалины расширением мелких кровеносных и лимфатических сосудов, тромбозом мелких вен и стазом в лимфатических капиллярах. При катаральной ангине миндалины гиперемированы, слизистая оболочка набухшая, пропитана серозным секретом. Эпителиальный покров миндалин на зевной поверхности и в криптах густо инфильтрирован лимфоцитами и лейкоцитами. В некоторых местах эпителий разрыхлен и десквами- рован. При фолликулярной ангине происходят более глубокие изменения в паренхиме миндалины. Возникают лейкоцитарные инфильтраты в фолликулах, в некоторых из них появляется некроз. Те из фолликулов, которые располагаются под эпителием, просвечивают через него в виде желтых «просяных» точек, которые хорошо определяют при фарингоскопии. Слияние таких нагноившихся фолликулов ведет к образованию многочисленных мелких абсцессов. При лакунарной ангине в лакунах скапливается вначале се- розно-слизистое, а затем, по мере вскрытия в просвет крипт некротизировавшихся фолликулов, гнойное отделяемое. Экссудат в лакунах состоит из лейкоцитов, лимфоцитов, слущен- ного эпителия и фибрина; постепенно он выступает через устья лакун на поверхность миндалины в виде беловато-жел- тых точечных налетов, создавая фарингоскопическую картину лакунарной ангины. Налеты из устьев лакун могут распространяться и соединяться с соседними, образуя более широкие сливные налеты поверх эпителия, которые легко, без повреждения слизистой оболочки, снимаются шпателем. Лакунарная и фолликулярная ангины сопровождаются некоторым увеличением миндалин. При фибринозной ангине эпителиальный покров на какой-то части миндалины отсутствует, его заменяет фибринозный пласт, который с трудом снимается шпателем, оставляя эрози- рованную поверхность. При герпетической ангине серозный экссудат образует под- эпителиальные небольшие пузырьки, которые, лопаясь, оставляют дефекты эпителиальной выстилки; одновременно такие же пузырьки могут появляться на слизистой оболочке мягкого неба, щек и губ. При флегмонозной ангине (интратонзиллярный абсцесс) нарушается дренаж лакун, паренхима миндалины вначале отечная, затем инфильтрируется лейкоцитами, некротические процессы в фолликулах, сливаясь, образуют гнойник внутри миндалины. Такой абсцесс может локализоваться близко к поверхности миндалины и опорожниться в полость рта; если он расположен в глубине миндалины, абсцедирование даст соответствующую клиническую картину. Язвенно-некротическая ангина характеризуется распространением некроза на эпителий и паренхиму миндалины. На миндалинах, а нередко и на небных дужках и стенках глотки возникают язвенные дефекты с грязно-серым налетом. Клинические формы вульгарных ангин. Среди большой группы ангин наиболее часто встречаются вульгарные (обычные, банальные) ангины, которые возникают в связи с внедрением той или иной микробной или вирусной инфекции. Эти ангины распознаются в основном по фарингоскопическим признакам; к ним относятся катаральная, лакунарная, фолликулярная, фибринозная и флегмонозная (интратонзиллярный абсцесс). Катаральная ангина (рис. 7.2, а) встречается относительно редко. Заболевание начинается остро, в горле появляются ощущения жжения, сухости, першения, а затем небольшая боль при глотании. Беспокоят общее недомогание, разбитость, головная боль. Температура тела обычно субфебрильная; имеются небольшие воспалительного характера изменения периферической крови. Фарингоскопически определяется разлитая гиперемия миндалин и краев небных дужек, миндалины несколько увеличены, местами могут быть покрыты тонкой пленкой слизисто-гнойного экссудата. Язык сухой, обложен. Часто имеется небольшое увеличение регионарных лимфатических узлов. В редких случаях катаральная ангина протекает более тяжело. В детском возрасте чаще всего все клинические явления выражены в большей степени, чем у взрослых. Обычно болезнь продолжается 3—5 дней.
а — катаральная; б — фолликулярная (справа) и лакунарная (слева); в — Симановского—Венсана; г — грибковая (фарингомикоз); д — герпетическая.
Фолликулярная ангина (рис 7 2, б). Продроглатъный период при ангинах непродолжительный, чаще он расен нескольким часам, редко дням, болезнь начинается обычно с повышения температуры тела до 38—39 однако она может быть и суб- фебрильной. Сразу появляется сильная боль в горле при глотании, часю иррадпирующая в ухо, нередко повышена саливация в сьязи с выраженьой интоксикацией организма розмож- ны головная боль, иногда боль в пояснице, лихорадка, озноб, общая слабость. У детей нередко развиваются более тяжелые симптомы наряду с фсбрильной температурой часто возникает рво^а, могут быть явления менингизма. помрачение сознания Реакция крози чаще значительная — неитрофильный лейкоцитоз до 12,0—15,0- 109/л, умеренный палочкоядерный сдвиг влево эозинофилия, СОЭ неоедко равна 30—40 мм/ч, появляются следы белка в моче. Ангина вирусной этиологии можег протекать без лейкоцитоза Как правило, увеличены регионарные лимфатические узлы, пальпация их болезненна, может быть увеличена селезенка Обычно нарушен аппетит, у детей раннего возраста нередко бывают поносы. При значительной инфильтрации мягкого неба или резком увеличении небных миндалин изменяется тембр голоса — появляются носовой оттенок, гнусавость, однотонность. На пике заболева ния возможны боли в сердце Фарингоскопически определяются разлитая гиперемия и инфильтрат я мягкого неба и дужек, увеличение и гиперемия миндалчн, на их поверхности видны многочисленные круглые, несколько возвышающиеся нал поверхностью желтоватые или желтовато-белые точки величиной от 1 до 3 мм. Эти образования представляют собой нагноившиеся фолликулы миндалин, они вскрываются на 2—3-й день болезни, после них остаются быстро заживающие эрозии. Период вскрытия нагноившихся фолликулов часто сопровождается падением температуры тела. Продолжительность болезни 5—7 дней. Лакунарная ангина (см. рис. 7.2, б). Начало болезни и ее общие симптомы такие же, как и при фолликулярной ангине. Чаще лакунарная ангина протекает тяжелее фолликулярной. Фарингоскопическая картина при лакунарной ангине характеризуется появлением на гиперемированной поверхности увеличенных миндалин островков желтовато-белого налета, вначале ограниченных в устьях лакун, а затем все более широко покрывающих миндалину. Иногда отдельные участки налета сливаются и покрывают большую или меньшую часть миндалины, не выходя за ее пределы. Налет легко снимается без повреждения эпителиального слоя. При ангине воспаление развивается, как правило, в обеих миндалинах, однако интенсивность и особенности его могут быть разными; например, иногда на одной стороне может быть картина катаральной или фолликулярной ангины, а на другой — лакунарной. В период отделения налетов, на 2—5-й день, чаще всего выраженность симптомов уменьшается, однако температура обычно остается субфебрильной до стихания воспалительной реакции в регионарных лимфатических узлах. Продолжительность заболевания 5—7 дней, при осложнениях может затягиваться на более длительный срок. Фиброзная (фибринозно-пленчатая) ангина. В ряде случаев фолликулярная или лакунарная ангина может развиваться по типу фибринозной, когда основой для образования пленки являются лопнувшие нагноившиеся фолликулы или при лакунарной ангине фибринозные налеты распространяются из области некротизации эпителия в устья лакун, соединяются с соседними участками, образуя сплошной налет, который может выходить за пределы миндалин. В ряде случаев фибринозная ангина развивается с первых часов заболевания. Фибринозную ангину иногда называют псевдодифтеритической, ложнопленчатой, дифтероид- ной, подчеркивая тем самым, что, несмотря на внешнее сходство, это не дифтерийный процесс. Диагностика в таких случаях основывается только на бактериологическом исследовании мазков из различных отделов глотки, рта и носа. Флегмонозная ангина (интратонзиллярный абсцесс). Внутри- миндаликовые абсцессы встречаются сравнительно редко. Их возникновение связано с гнойным расплавлением участка миндалины; поражение обычно одностороннее. Этиологическую роль в возникновении флегмонозной ангины могут играть вульгарные ангины и травмы мелкими пищевыми инородными телами. При флегмонозной ангине миндалина гиперемирована, увеличена, поверхность ее напряжена, пальпация болезненна. Небольшие внутриминдаликовые абсцессы могут протекать бессимптомно или сопровождаться незначительными местными и общими явлениями в отличие от паратонзиллярного абсцесса, который, как правило, протекает с бурной клинической симптоматикой. Созревший абсцесс часто прорывается через лакуну в полость рта или в паратонзиллярную клетчатку. Течение вульгарных ангин в детском возрасте характеризуется преобладанием нарушений общего состояния над местными. У новорожденных и у детей грудного возраста ангины встречаются часто, однако нередко они остаются нераспознанными из-за слабовыраженных местных изменений. Кроме того, в этом возрасте изолированно ангины протекают редко, обычно они сочетаются с острым ринитом и фарингитом. Фарингоскопически определяются умеренные гиперемия и припухлость миндалин и значительное вовлечение в процесс боковых валиков. Особенностью заболевания в детском возрасте является более выраженная реакция регионарных лимфатических узлов и частое осложнение после ангины в виде хронического лимфаденита, протекающего с субфебрильной температурой. Повышение температуры тела у детей при ангине может сопровождаться судорогами, рвотой, явлениями менин- гизма и помрачением сознания; нередко бывают боли в животе и диспепсические явления. Лечение. В основе рационального лечения ангин лежат соблюдение определенного щадящего режима, местная и общая терапия. Обязателен постельный режим в первые дни заболевания, а затем — домашний без физических нагрузок, что существенно как в лечении самого заболевания, так и в профилактике осложнений. Больного отгораживают ширмой, ему выделяют отдельную посуду и предметы ухода; детей, как более восприимчивых к ангине, к больному не допускают. Госпитализация в инфекционное отделение осуществляется только в случаях тяжелого течения заболевания. Назначают нераздражающую, мягкую, питательную пищу, преимущественно растительно-молочную, витамины, полезно обильное питье. После ликвидации местных и общих явлений заболевания следует выждать 2—3 дня перед тем, как разрешить приступить к работе. В последующие несколько дней рекомендуется соблюдать щадящий режим. Срок нетрудоспособности больного в среднем равен 10—12 дням. Основу медикаментозного лечения ангины составляют антибактериальные препараты, прежде всего антибиотики. Предпочтение отдают пенициллину и его полусинтетическим производным (аугментин, феноксиметилпенициллин, ампициллин, оксациллин, ампиокс и др.), поскольку р-гемолитический стрептококк наиболее чувствителен именно к пенициллину. Препараты принимают внутрь и парентерально, доза зависит от возраста, массы тела больного, тяжести течения заболевания и наличия у больного состояния, угрожающего по ревматизму, нефриту, неспецифическому полиартриту и т.д. Так, пенициллин назначают взрослому по 1 ООО 000—2 ООО ООО ЕД 6 раз в день внутримышечно. Обычно в течение 4—5 дней (а часто и раньше) нормализуется температура и улучшается общее состояние, однако антибиотикотерапию на этом прекращать нельзя, так как санация миндалин еще не наступила. Для достаточно надежной ликвидации острого инфекционного очага необходимо продолжить лечение антибиотиком еще в течение 3—5 сут. При катаральной ангине достаточным может быть лечение ингаляциями биопарокса. Основу препарата составляет антибиотик фузафунжин, обладающий широким спектром антимикробного действия и одновременно дающий противовоспалительный эффект. Применяется по 4 ингаляции через рот 4 раза в день в течение 6—8 дней. При тяжелом течении заболевания лечение больного проводят в условиях стационара, здесь рационально назначать внутримышечно инъекции антибиотика. При непереносимости пенициллина следует использовать антибиотики широкого спектра действия (тетрациклин, цепарин, олеандомицин, эритромицин и др.) в соответствующей дозировке. Нежелательно применение неомицина, мономицина, стрептомицина и других препаратов ототоксического действия. Для предупреждения кандидоза индивидуально рекомендуют нистатин. При отсутствии отягощающих факторов в течение ангины назначают сульфаниламидные препараты (сульфадимезин, би- септол). Целесообразно также использование гипосенсибили- зирующего препарата (димедрол, супрастин, диазолин и т.д.). У детей ангина иногда сопровождается судорогами, поэтому для снижения температуры тела назначают антибиотики, ацетилсалициловую кислоту, клизмы с хлоралгидратом, влажные обертывания. В связи с сильной интоксикацией необходимо следить за деятельностью сердечно-сосудистой и дыхательной систем. Помимо общей терапии местно назначают полоскание (слегка теплое) раствором фурацилина, перманганата калия, перекиси водорода, настойкой календулы, отваром ромашки; накладывают согревающий компресс на подчелюстную область. В качестве адекватного местного фармакотерапевтического средства можно рекомендовать стрепсилс-плюс-спрей, включающий 2 антисептических компонента (дихлорбензилалко- голь и амилметакрезол) и аппликационный анестетик (лидо- каин). Лечение флегмонозной ангины состоит в широком вскрытии абсцесса в сочетании с назначением антибиотиков широкого спектра действия (аугментин, цедекс, рулид); при реци- дивировании показана односторонняя тонзиллэктомия. Истинный абсцесс миндалины следует отличать от ретенцион- ных кист, которые располагаются под эпителием в виде желтоватых мешочков. Эти кисты с внутренней стороны выстланы эпителием крипт; они часто обнаруживаются при фарингоскопии, но причиняют беспокойство только при значительных размерах, что бывает редко. К атипическим ангинам прежде всего необходимо отнести ангину Симановского—Плаута—Венсана (язвенно-некроти- ческую), а также ангины, возникающие при системных заболеваниях крови и лейкозе (см. раздел 2.5 и 2.6), герпетическую и грибковую ангины. Язвенно-некротическая ангина Симановского—Плаута— Венсана. Возбудителем этой ангины считают симбиоз веретенообразной палочки (В. fusiformis) и спирохеты полости рта (Spirochaeta buccalis), которые часто вегетируют в полости рта у здоровых людей в авирулентном состоянии (рис. 7.2, в). Факторами, предрасполагающими к заболеванию этой формой ангины, являются снижение общей и местной резистентности организма, особенно после перенесенных острых и хронических инфекций, болезни кроветворных органов, недостаток в пище витаминов группы В и С, ухудшение общих гигиенических условий жизни, а также местные причины: кариозные зубы, болезни десен, ротовое дыхание и др. Ангина Симановского—Плаута—Венсана встречается относительно редко, спорадически, однако в годы бедствий и войн увеличивается частота заболевания и усиливается тяжесть его течения. Морфологические изменения характеризуются некрозом зевной поверхности одной миндалины с образованием язвы и формированием на ее дне рыхлой фибринозной мембраны, под которой имеется зона некроза лимфаденоид- ной ткани. По периферии некроза располагается демаркационная зона реактивного воспаления, где преобладающей флорой являются веретенообразные бациллы и спирохеты. Клиническая картина. При ангине Симановского—Плаута—Венсана жалобы на ощущение неловкости и инородного тела при глотании, гнилостный запах изо рта, повышение слюноотделения. Температура тела обычно нормальная, повышение ее может указывать на появление осложнения. В редких случаях заболевание начинается с лихорадки и озноба. В крови умеренный лейкоцитоз. Регионарные лимфатические узлы увеличены на стороне поражения миндалины, умеренно болезненны при пальпации, глотание безболезненно. При фарингоскопии в области верхней половины или всей поверхности одной миндалины видны серовато-желтые или серовато-зеленые массы, после их снятия обнаруживается изъязвленная, слегка кровоточащая поверхность. Некроз обычно захватывает толщу миндалины, образуя кратерообраз- ную язву с неровными краями, дно которой покрыто грязноватым серо-желтым налетом. Продолжительность заболевания от 1 до 3 нед, иногда может продолжаться несколько месяцев. Затяжное течение сопровождается распространением некроза на более глубокие ткани и на соседние участки с разрушением десен, твердого неба, выпадением зубов. Язвы в области миндалины и мягкого неба обычно заживают без больших рубцовых деформаций. Диагноз устанавливается на Основании описанной картины заболевания и подтверждается обнаружением в свежем мазке большого количества веретенообразных палочек и спирохет. Дифференцируют от дифтерии глотки, сифилиса всех стадий, туберкулезной язвы, системных заболеваний кроветворных органов, сопровождающихся образованием некроза в области миндалин, от опухолей миндалин. Лечение: уход за полостью рта, осторожное очищение язвы от некроза, назначение дезинфицирующих полосканий растворами перманганата калия (1:2000) или фурацилина. Поверхность язвы обрабатывают 5 % раствором марганца, раствором йода, ляписа и т.д. Необходима общеукрепляющая терапия, борьба с авитаминозом. При тяжелом течении заболевания рекомендуют аугментин, внутривенное вливание новар- сенола (по 0,3—0,4 г с интервалом 1—2 сут), а также применение пенициллина, который оказывает спирохетоцидное действие. Грибковая ангина (фарингомикоз) встречается в основном у детей раннего возраста и вызывается дрожжеподобными грибами рода Candida albicans (95 %) и Leptotryx buccalis (5 %). В полости рта у здорового человека этот гриб встречается часто, однако его патогенность проявляется лишь при снижении сопротивляемости организма. Часто это бывает после инфекционных заболеваний и нарушения питания или в связи с дисбактериозом, возникшим после применения антибиотиков, при котором угнетается жизнеспособность кишечной палочки и стафилококков — антагонистов дрожжеподобных грибов, что ведет к бурному развитию последних. Эти изменения в кишечнике сопровождаются нарушением биосинтеза витаминного комплекса группы В и К (рис. 7.2, г). Клиническая картина. Грибковая ангина у детей раннего возраста чаще бывает осенью и зимой, характеризуется острым началом, температура тела бывает в пределах 37,5— 37,9 °С, но нередко повышается до фебрильной; общие явления при субфебрильной температуре выражены слабо. Фарингоскопически определяются увеличение и небольшая гиперемия миндалин (иногда одной), ярко-белые, рыхлые, творожистого вида наложения, которые снимаются чаще без повреждения подлежащей ткани. Обычно такие налеты располагаются на миндалинах в виде островков, иногда они переходят за границы миндалины. Налеты исчезают на 5—7-й день заболевания. Регионарные лимфатические узлы увеличены. В со- скобах со слизистой оболочки глотки обнаруживают скопления дрожжевых клеток. Лечение: повышение общей сопротивляемости организма, назначение витаминов группы В, С, К, нистатина либо дифлюкана (по 100 мг 1 раз в день) или леворина внутрь по 500 ООО ЕД 4 раза в день в течение 2 нед. Местно производят смазывание участков поражения 5—10 % раствором ляписа, 2—5 % раствором бикарбоната натрия или раствором Люголя. Герпетическая ангина (рис. 7.2, д) вызывается аденовирусами, вирусом гриппа, вирусом Коксаки, обнаруживаемые лишь в первые дни заболевания, которое чаще носит спорадический характер. Наиболее часто герпетическая ангина бывает у детей, особенно в младшем возрасте. Инкубационный период равен 2—5 дням, редко 2 нед. Заболевание отличается большой заразностью, передается воздушно-капельным и редко фе- кально-оральным путями. Герпетическая ангина начинается остро, появляется лихорадка, температура повышается до 38—40 °С, возникают боли в горле при глотании, головная боль, мышечные боли в области живота; могут быть рвота и понос. В крови умеренные изменения — небольшой лейкоцитоз, но чаще легкая лейкопения, незначительный сдвиг формулы крови влево. В редких случаях, особенно у детей, может возникать осложнение — серозный менингит. При фарингоскопии в первые часы заболевания определяется диффузная гиперемия слизистой оболочки глотки. В области мягкого неба, язычка, на небных дужках и, реже, на миндалинах и задней стенке глотки видны небольшие красноватые пузырьки. Через 3—4 дня пузырьки лопаются или рассасываются, слизистая оболочка приобретает нормальный вид. Иногда везикулы при герпетической ангине могут присутствовать на поверхности миндалин месяц и более. Увеличение и болезненность регионарных лимфатических узлов, выраженные в начале болезни, уменьшаются, температура тела становится нормальной. К ангинам нетипичной локализации могут быть отнесены ангина носоглоточной миндалины, боковых валиков и тубар- ных миндалин, язычной миндалины. Как правило, эти ангины протекают аналогично вульгарной форме патологии. Ангина носоглоточной миндалины (острый аденоидит)в большинстве случаев встречается у детей, что связано с разрастанием в этом возрасте аденоидной ткани носоглотки; относительно редко болеют и взрослые, если эта миндалина не претерпела возрастной инволюции. Воспалительный процесс обычно распространяется с миндалины на слизистую оболочку верхнего и среднего отделов глотки. Этиология острого аде- ноидита связывается как с микробной, так и с вирусной инфекцией. Патологические процессы при ангине носоглоточной миндалины в основе своей такие же, как и при остром воспалении других миндалин. Клиническая картина. У детей старшего возраста и взрослых при остром аденоидите наблюдаются небольшое нарушение общего состояния, субфебрильная температура тела; вначале беспокоит жжение в носоглотке, а затем присоединяются явления острого ринита: затруднение носового дыхания, водянистые, слизистые, а затем гнойные выделения из носа. Появляются боли в ушах, гнусавость. В ряде случаев присоединяется острый средний отит, увеличиваются регионарные лимфатические узлы. При фарингоскопии и задней риноскопии отмечают яркую гиперемию слизистой оболочки задней стенки глотки, по которой из носоглотки стекает слизисто-гнойное отделяемое. Носоглоточная миндалина резко набухает, становится гипере- мированной, на ее поверхности могут быть точечные или сплошные налеты, как при банальных ангинах небных миндалин. У детей раннего возраста и грудных заболевание начинается остро, с повышения температуры тела до 40 0C и нередко с появления общих симптомов интоксикации — рвоты, жидкого стула, раздражения мозговых оболочек. В начальный период часто трудно поставить диагноз; только через 1—2 дня картина болезни проясняется: затрудняется носовое дыхание, появляются выделения из носа, увеличиваются регионарные лимфатические узлы. Симптомы острого ринита и острого фарингита выступают на первый план. Сильный кашель обычно указывает на то, что воспаление распространяется книзу, слизистое отделяемое попадает в гортань и трахею и может стать причиной трахеобронхита или бронхопневмонии. Нередко к острому аденоидиту у детей присоединяется ангина боковых валиков, ангина тубарных миндалин и лимфоидных гранул (фолликулы) глотки, а иногда возможна и ангина небных миндалин. Опасными осложнениями острого аденоидита могут быть катаральный или гнойный средний отит, ретрофарингеальный абсцесс и нагноение регионарных лимфатических узлов, а также общие инфекционные осложнения. Иногда острый аде- ноидит принимает затяжной характер; при этом температура тела держится на субфебрильных цифрах, что истощает ребенка. При дифференциальной диагностике нужно иметь в виду детские инфекционные заболевания, когда может быть относительно изолированное поражение носоглотки. Лечение общее и местное проводят так же, как и при ангине, остром рините и катаре верхних дыхательных путей. В грудном возрасте нужно использовать сосудосуживающие средства в виде капель в нос перед каждым кормлением, систематически отсасывать отделяемое из носа; назначают антибиотики. В дальнейшем определяют показания к аденотомии, а при затяжном течении операцию не откладывают. Ангина боковых валиков и ту барных миндалин. Острое воспаление лимфаденоидной ткани боковых валиков (рис. 7.2, е) чаще бывает при отсутствии небных миндалин или в сочетании с острым аденоидитом. Клиническая картина соответствует банальной ангине других миндалин; особенность — появление в самом начале боли в горле с иррадиацией в уши. Общее состояние обычно нарушено в меньшей степени, чем при ангине небных миндалин, однако иногда наблюдается высокая лихорадка. Возможны общие осложнения со стороны сердца, почек, суставов и т.д. Острое воспаление тубарной миндалины изолированно встречается относительно редко, чаще сочетается с острыми воспалительными процессами лимфаденоидных образований глотки. Фарингоскопическая картина совпадает с признаками банальных ангин, обычно симптомами являются закладывание ушей и боль при глотании, отдающая в уши. Общее состояние ухудшается незначительно; иногда возможно тяжелое течение. Лечение проводят, как при банальных ангинах. Ангина язычной миндалины (рис. 7.2, ж). Острое воспаление язычной миндалины является относительно редким заболеванием, встречается в среднем и пожилом возрасте. Определенную роль в его этиологии играют травмы во время приема пищи или другой природы. Протекает часто с фебрильной температурой, сильной болью при глотании и нарушением ре- чеобразования. Высовывание языка и пальпация его корня резко болезненны; иногда появляется спазм жевательной мускулатуры (тризм — судорожное сжатие челюстей). При осмотре с помощью гортанного зеркала отмечаются увеличение и гиперемия язычной миндалины, иногда образуются точечные налеты. В редких случаях возможно абсцедирование корня языка, которое протекает тяжело. Опасным осложнением могут быть отек и стеноз гортани. Редко возникают глоссит (гнойное воспаление языка) и флегмона дна полости рта. Лечение проводят по тем же принципам, что и при других ангинах; при абсцедировании показано срочное вскрытие. 7.4. Осложнения ангин Различают общие и местные осложнения ангин. Наиболее тяжелыми и грозными являются общие осложнения, поскольку они вызывают стойкие поражения жизненно важных органов и систем организма. Среди них на первом месте (по частоте, но не по тяжести) ревматизм с его атаками и поражениями сердца и суставов, нередки не менее тяжелые осложнения ангин на почки, кроветворные органы, желудочно-кишечный тракт, сепсис и т.д. В подавляющем большинстве случаев такие осложнения возможны при ангине, являющейся обострением хронического тонзиллита, и основная этиологическая роль при этом принадлежит именно ему. Однако не являются редкостью общие осложнения ангины и без хронического тонзиллита, кроме того, ангина, особенно повторная, часто переходит в хронический тонзиллит. В основе возникновения и особенностей течения общих осложнений ангины и хронического тонзиллита лежит инфекционный агент — р-гемолитический стрептококк и сопутствующая микрофлора при их взаимодействии с макроорганизмом (рассмотрение этой проблемы будет продолжено в разделе о хроническом тонзиллите). Наиболее частым местным осложнением ангины является пара тонзиллит. Из других местных осложнений необходимо помнить о возможности развития заглоточного и окологлоточного абсцессов, острого шейного лимфаденита с исходом в нагноение (в основном в детском возрасте), острого среднего отита (особенно при ангине носоглоточной и ту^арных миндалин), отека гортани (чаще при паратонзиллите), кровотечения из миндалин при язвенной форме их поражения. Очень редким осложнением ангины является острое воспаление щитовидной железы; иногда ангина осложняется аппендицитом в связи с морфологическим и биологическим сходством небных миндалин и лимфатической ткани в аппендиксе. Паратонзиллит (paratonsillitis). Наряду с данным термином иногда применяются старые названия болезни — «перитон- зиллит» и «флегмонозная ангина», хотя термин «паратонзиллит» более точно отражает ее сущность-. Заболевание характеризуется появлением воспаления (отечное, инфильтративное или абсцедирующее) в околоминдалико- вой клетчатке — между миндалиной и мышцами, сжимающими глотку. Паратонзиллит возникает в результате проникновения вирулентной инфекции, как правило, из области небной миндалины в паратонзиллярную клетчатку при наличии неблагоприятных местных и общих факторов реактивности организма. В большинстве случаев паратонзиллит развивается как осложнение ангины у больных хроническим тонзиллитом, более редко — как очередное обострение хронического тонзиллита. Паратонзиллит относится к частым заболеваниям; основную роль в его возникновении отводят хроническому тонзиллиту, который диагностируется более чем у 80 % больных паратонзиллитом. В большинстве случаев паратонзиллитом болеют в возрасте от 15 до 30 лет, в более молодом, а также в более пожилом возрасте он встречается редко; заболевание одинаково часто поражает мужчин и женщин. Проникновению инфекции из миндалины в паратонзил- лярную клетчатку способствуют глубоко пронизывающие миндалину крипты, особенно в области верхнего полюса, где инфекционный очаг при хроническом тонзиллите практически всегда больше выражен. Частые обострения хронического тонзиллита сопровождаются процессами рубцевания, в частности, в области устья крипт, небных дужек, где образуются сращения их с миндалиной. Этот процесс затрудняет дренаж крипт, что приводит к активности инфекции и распространению ее через капсулу миндалины. В области верхнего полюса миндалины вне ее капсулы локализуются слизистые железы Вебера, которые вовлекаются в воспаление при хроническом тонзиллите и могут передать инфекцию непосредственно в паратонзиллярную область, которая в верхнем полюсе представлена более выраженной, чем в других отделах, рыхлой клетчаткой. Иногда в надминдаликовом пространстве в толще мягкого неба имеется добавочная долька; если она оставлена при тонзиллэктомии, то оказывается замурованной рубцами, что создает условия для развития здесь абсцессов. В части случаев паратонзиллит имеет одонтогенную природу, при этом заболевание может быть связано с кариесом задних зубов нижней челюсти (вторые моляры, зубы мудрости), периоститом альвеолярного отростка. Редко встречаются отогенный и гематогенный пути поражения паратонзиллярной клетчатки и травматический характер возникновения заболевания. Наиболее часто при паратонзиллитах наблюдается смешанная микрофлора: энтерококк в сочетании с кишечной палочкой или со стафилококком, нередки гемолитический стрептококк, пневмококк, негемолитический стрептококк, дифтерийная палочка, грибы и т.д. Одонтогенный паратонзиллит, как правило, связан с анаэробной микрофлорой. Воспалительные изменения в паратонзиллярной ткани могут быть в разных стадиях развития — от отека и воспалительных инфильтратов до некроза ткани. Вокруг сосудов, мышечных волокон и слизистых желез скапливаются лимфо- гистиоциты и нейтрофильные лейкоциты; при переходе к абсцедированию клеточная инфильтрация увеличивается. Эти изменения обычно выходят за пределы паратонзиллярной клетчатки, распространяясь на капсулу миндалины, нередко на ее паренхиму и мышечные волокна. В зоне воспаления кровеносные капилляры расширены и наполнены кровью, в лимфатических сосудах — стаз. Абсцедирование и некроз редко распространяются на клетчатку парафарингеаль- ного пространства. По клинико-морфологическим изменениям выделяют 3 формы паратонзиллита: отечную, инфильтративную и абсцеди- рующую. По существу эти формы являются стадиями процесса воспаления, но вследствие разных причин оно может протекать в течение какого-то времени по одному типу морфологических изменений. При обращении к врачу отечная форма воспаления фиксируется редко, инфильтративная — у 15— 20 % и в большинстве случаев наблюдается абсцедирующая форма — у 80—85 % больных. Абсцедирующая форма паратонзиллита, как правило, проходит через инфильтративную стадию, которая чаще длится 4—6 дней после начала заболевания. Иногда паратонзиллит подвергается обратному развитию под воздействием своевременного консервативного лечения, возможна инкапсуляция небольшого абсцесса. Клиническая картина. В подавляющем большинстве случаев процесс односторонний. Тонзиллогенные паратонзиллиты обычно возникают через несколько дней после закончившегося очередного обострения хронического тонзиллита или спонтанной ангины. Паратонзиллярный процесс часто локализуется в переднем или передневерхнем (суп- ратонзиллярный) отделе между капсулой миндалины и верхней частью передней небной дужки, захватывая область и выше миндалины. Задняя паратонзиллярная локализация — между миндалиной и задней дужкой, нижняя — между нижним полюсом миндалины и боковой стенкой глотки, боковая — между средней частью миндалины и боковой стенкой глотки. Если на первом по частоте месте стоит супратонзил- лярный и передний абсцесс (более 70 %), то на втором — задний (16 %), затем низжний (7 %) и латеральный (4 %). Наиболее тяжелым является боковой абсцесс, поскольку условия для спонтанного опорожнения здесь худшие. Иногда абсцесс занимает большую часть латеральной поверхности миндалины. Заболевание начинается с появления чаще односторонней боли при глотании, которая в дальнейшем становится постоянной и резко усиливается при попытке проглотить слюну. Сильная односторонняя боль в горле считается характерным признаком паратонзиллита. Появляются головная боль, общая разбитость, температура тела повышается до фебрильных цифр. Спонтанная боль в горле нарастает, становится «рвущей», она иррадиирует в ухо, зубы и настолько усиливается при глотании, что больной отказывается от пищи и питья, а слюна стекает из угла рта, в то время как при паратонзиллите наступает обильная саливация как рефлекторное явление. Отмечается дурной запах изо рта. Возникает выраженный в разной степени тризм — тонический спазм жевательной мускулатуры, который в известной мере указывает на переход инфильтрата в абсцесс. Речь становится невнятной и гнусавой. В результате воспаления мышц глотки и частично мышц шеи, а также шейного лимфаденита появляется болевая реакция при поворотах головы, больной держит голову набок и поворачивает ее при необходимости вместе со всем корпусом. При попытке проглотить жидкая пища частично попадает в носоглотку, в нос и в гортань. Наиболее удобным становится полусидячее положение с наклоненной вниз головой или положение лежа на боку, так, чтобы слюна свободно стекала. В крови количество лейкоцитов достигает 10,0—15,0109/л, формула крови сдвигается влево, резко повышается СОЭ. Температура тела колеблется от фебрильной до умеренной соответственно периоду заболевания. Общее состояние больного становится тяжелым не только потому, что имеются гнойное воспаление в глотке и интоксикация, но и в связи с мучительной болью в горле, нарушением сна, невозможностью проглотить жидкость и голоданием. Самостоятельное вскрытие абсцесса в редких случаях может наступить на 4—6-й день заболевания, после чего резко улучшается состояние и снижается температура. Однако в большинстве случаев спонтанное вскрытие не происходит в основном вследствие глубокого залегания или распространения нагноения в парафарингеальное пространство. Такой исход ведет к тяжелому осложнению — возникновению парафарингита. Фарингоскопия значительно затруднена из-за тризма, рот обычно открывается не полностью, а всего на 2—3 см. При передневерхнем или переднем паратонзиллите отмечается резкое выбухание верхнего полюса миндалины вместе с небными дужками и мягким небом к средней линии. Половина мягкого неба вместе с верхним полюсом миндалины и верхней частью дужек представляет собой шаровидное образование, поверхность которого напряжена и гиперемирована; язычок смещен в противоположную сторону, миндалина оттеснена также книзу и кзади (рис. 7.3). Язык обложен толстым налетом и вязкой слюной. Флюктуация намечается в области наибольшего выпячивания и здесь же происходит прорыв гнойника, нередко через супратонзиллярную ямку или переднюю дужку. При достаточном опорожнении абсцесса стихают все симптомы заболевания. Задний паратонзиллит, локализуясь в клетчатке между задней дужкой и миндалиной, может распространиться на дужку и боковую стенку глотки. При фарингоскопии в этой же области отмечается припухлость. Небная миндалина и передняя дужка могут быть мало изменены, язычок и мягкое небо обычно отечны и инфильтрированы. Возможно распространение отека на верхний отдел гортани, что сопровождается ее стенозом. При этой локализации абсцесса тризм меньше выражен, течение заболевания более длительное. Нижний паратонзиллит имеет менее яркие фарингоскопические признаки. Имеются лишь отек и инфильтрация ниж- а Рис. 7.3. Паратонзиллярный (а) и ретрофарингеальный (б) абсцессы. ней части передней дужки, однако субъективные проявления болезни при этой локализации значительны. При непрямой ларингоскопии наблюдается припухлость нижнего полюса миндалины, процесс обычно распространяется и на прилежащую часть корня языка, иногда бывает отек язычной поверхности надгортанника. Наружный, или боковой, паратонзиллит встречается реже остальных форм, однако его относят к наиболее тяжелым в связи с малоблагоприятными условиями для спонтанного вскрытия При этой локализации выражены отечность и инфильтрация мягких тканей шеи на стороне поражения, кривошея, тризм. Со стороны глотки воспалительные изменения бывают меньше. Отмечаются умеренное выбухание всей миндалины и отечность окружающих ее тканей. Помимо парафарингеального абсцесса, могут развиться диффузная флегмона шеи, грудной ме- диастинит, эррозивное кровотечение.
Диагностика. Вследствие резко выраженной и во многом патогномоничной симптоматики паратонзиллит распознается, как правило, при первом осмотре больного. Острое начало заболевания обычно после очередного обострения хронического тонзиллита или спорадической ангины, односторонняя и, в редких случаях, двусторонняя локализация процесса, мучительная боль в горле, усиливающаяся при глотании, вынужденное положение головы, часто с наклоном в больную сторону, тризм, гнусавость, резкий запах изо рта — все это дает основания предположить паратонзиллит еще до осмотра глотки. В начале заболевания до прорыва абсцесса при фарингоскопии отмечают асимметрию зева вследствие выпячивания В некоторых случаях проводится дифференциальная диагностика с дифтерией и скарлатиной, при которых может развиться припухлость, похожая на паратонзиллит. Однако при дифтерии, как правило, бывают налеты и отсутствует тризм, а в мазке обнаруживаются бациллы Леффлера. Для скарлатины характерны сыпь и определенные эпидемиологические данные. Дифференцирование от рожи глотки осуществляют на основании характерной для нее диффузной гиперемии и отечности с блестящим фоном слизистой оболочки, а при буллез- ной форме рожи чаще на мягком небе обнаруживают пузырьки; это заболевание протекает без тризма. Необходимо исключить опухолевые заболевания — рак, саркому и др., которые не сопровождаются обычно повышением температуры, сильной болью в горле; отсутствует и болезненность при пальпации. Вторичные воспалительные изменения иногда затушевывают эти отличительные признаки. В подозрительных случаях производят пункцию припухлости и биопсию, оценивают давность заболевания и всю клиническую картину, что позволяет распознать заболевание. В очень редких случаях припухлость в глотке может быть обусловлена близким от поверхности расположением сонной артерии или ее аневризмы; в этих случаях, как правило, имеется пульсация, хорошо определяемая визуально и при пальпации. Лечение. Режим постельный, обычно госпитальный. Рекомендуются жидкая теплая пища и обильное питье. Во всех стадиях паратонзиллита показано антибактериальное лечение. Антибиотики, чаще пенициллин, вводят внутримышечно, однако возможно назначение и других антибиотиков по соответствующей схеме (аугментин, цезолин и др.). Дата добавления: 2015-02-06 | Просмотры: 3085 | Нарушение авторских прав |
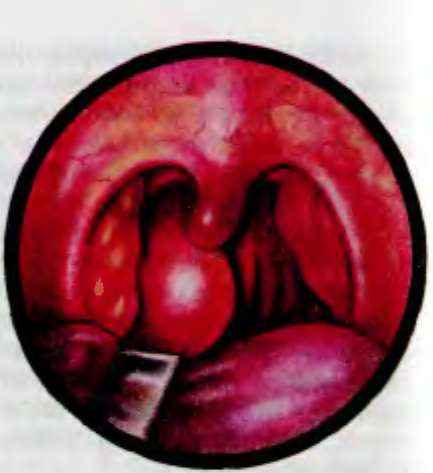
 PuC 7.1. Фарингоскопическая картина при смешанной форме хронического гипертрофического" фарингита (наличие гранул на задней стенке глотки и гиперплазия боковых валиков глотки)
PuC 7.1. Фарингоскопическая картина при смешанной форме хронического гипертрофического" фарингита (наличие гранул на задней стенке глотки и гиперплазия боковых валиков глотки)
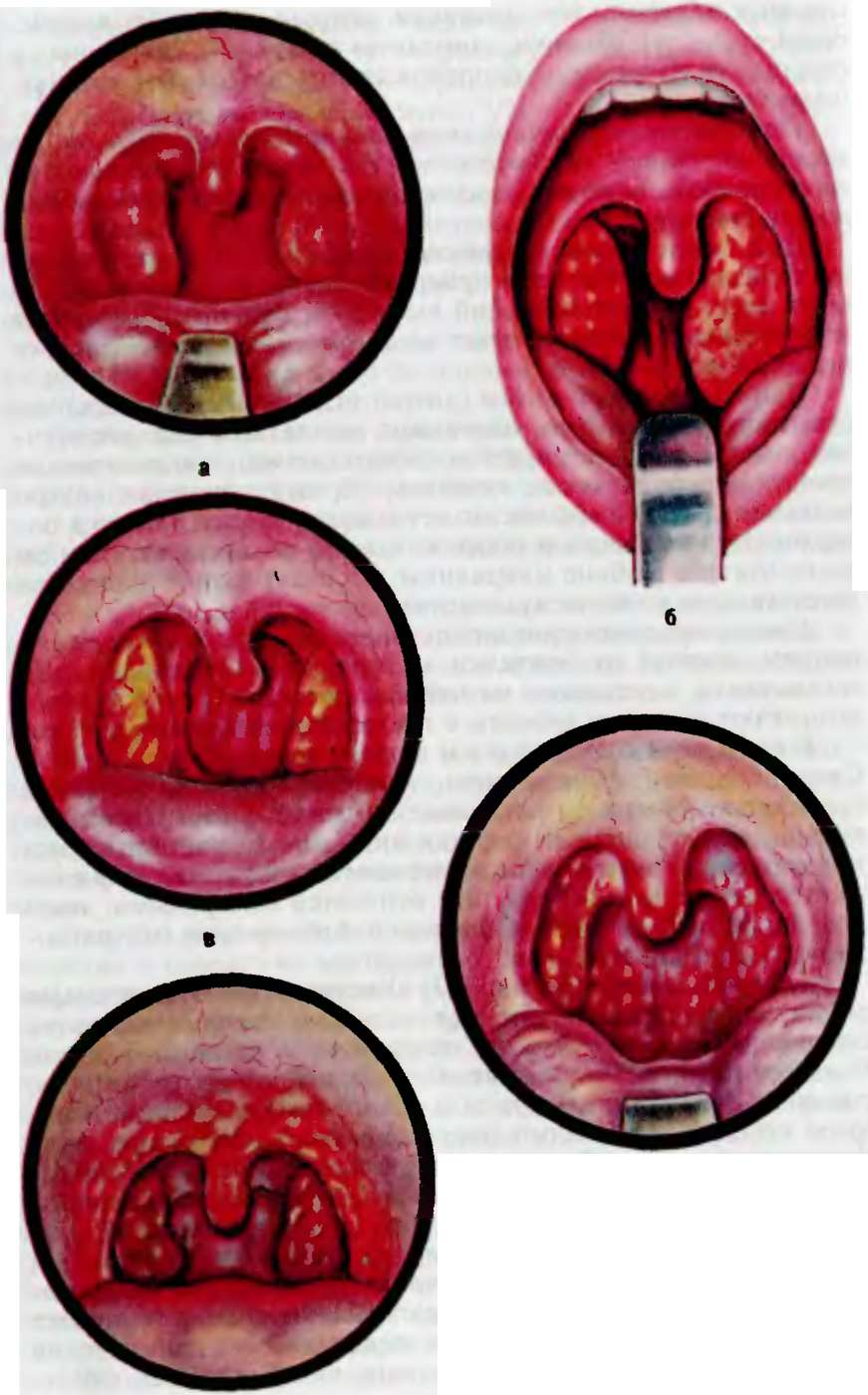
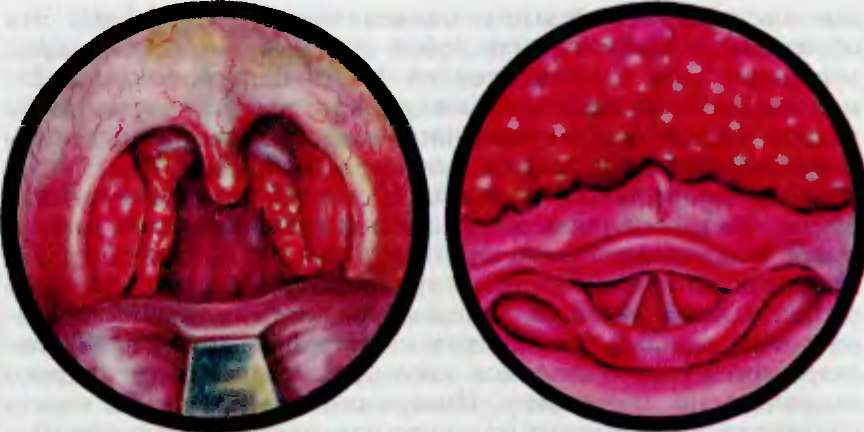 Рис. 7.2 Протяжение
е — боковых валиков, ж — язычной миндалины.
Рис. 7.2 Протяжение
е — боковых валиков, ж — язычной миндалины.