|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Повреждения грудной клеткиПовреждения грудной клетки и органов, находящихся в ней, разделяют на закрытые и открытые (открытые подробно рассматриваются в курсе военно-полевой хирургии). К закрытым относятся повреждения костного каркаса грудной клетки и расположенных в нем органов без повреждения кожи. В мирное время они встречаются значительно чаще открытых. Основная причина этого вида травмы — дорожно-транспортные происшествия, а также природные и производственные катастрофы. Закрытую травму можно подразделить на две группы, определяющие тяжесть травмы: а) без повреждения внутренних органов; б) с повреждением внутренних органов (легкие, бронхи, крупные сосуды, сердце). Другим критерием тяжести является разделение на травму с повреждением и без повреждения костей грудной клетки. И в том и в другом случае травма может быть изолированной, а также может сопровождаться повреждением внутренних органов. Чаще всего при закрытой травме груди травмируются легкие (60,0 %), ребра (45,4 %), сердце (7,7 %), позвоночник (4,8 %), значительно реже — диафрагма, крупные сосуды и крупные бронхи. Плевра, межреберные сосуды, легкие, бронхи и сосуды легких повреждаются преимущественно острыми концами сломанных ребер, а также резким сдавлением грудной клетки, вызывающим повышение давления в легких, бронхах, сосудах. В результате местами возникает разрыв легочной ткани, бронхов, сосудов, сердца, кровотечение в плевральную полость (гемоторакс), скопление воздуха в плевральной полости (пневмоторакс, клапанный пневмоторакс, пневмогемоторакс). Воздух из поврежденной легочной ткани и бронхов часто накапливается в клетчатке средостения (эмфизема средо- стения), распространяется на шею и подкожную клетчатку груди (подкожная эмфизема). Ее легко распознать по изменению контуров шеи, лица, передней грудной стенки и по характерной крепитации при надавливании пальцами или стетоскопом на кожу соответствующей области. Скопление слизи и крови в бронхах вследствие подавления кашлевого рефлекса из-за болей приводит к частичной или полной обтурации их, развитию ателектаза долей легкого. Ателектаз, сдавление легочной ткани вследствие гемоторакса, пневмоторакса (особенно клапанного), способствует увеличению степени гипоксии и дыхательной недостаточности. В сочетании с кровопотерей эти изменения вызывают шок, на фоне которого развивается картина шокового легкого. Состояние больного становится критическим, требующим немедленных мероприятий для восстановления функций нарушенных органов. Сдавление грудной клетки тяжелыми предметами приводит к резкому уменьшению объема ее, сдавлению легких и спазму голосовой шели. Это вызывает резкое повышение давления в легких и в сосудах верхней полой вены. В результате внезапного запредельного повышения давления в легких происходят многочисленные разрывы альвеол и мелкие кровоизлияния. Острое повышение давления в ветвях верхней полой вены, не имеющей клапанов, передается напериферические мелкие вены, что и приводит к разрыву мелких кожных венозных капилляров в верхней части туловища с образованием множественных петехиальных кровоизлияний. Кожа, склеры, язык, слизистые оболочки ротовой полости приобретают в результате этого фиолетовую окраску, за исключением участков кожи, к которым плотно прилегала одежда и оказывала в известной мере препятствие для кровоизлияний. На этих участках кожа сохраняет нормальную окраску. Закрытые повреждения груди этого типа называют травматической асфиксией. Ушиб мягких тканей часто сочетается с переломом ребер. На месте ушиба груди возникает гематома. При обширной травме груди ребера ломаются вдвух местах — в передней и задней части, возникают так называемые окон-чатые переломы. Часть грудной клетки в зоне расположения "окончатого перелома" западает на вдохе и выбухает при выдохе (парадоксальное дыхание). Клиника и диагностика. Как при любой тяжелой механической травме, больные прежде всего жалуются на сильные боли на поврежденной стороне груди, усиливающиеся при движениях, кашле, глубоком дыхании. При повреждении легочной ткани наблюдаются одышка, частый кашель и кровохарканье. При массивной кровопотере в плевральную полость наблюдаются характерные симптомы: учащение пульса, снижение артериального давления, бледность кожных покровов, сосудистая и дыхательная недостаточность, шок. В области повреждения мягких тканей груди и перелома ребер часто видна гематома. При пальпации этой области отмечается резкая болезненность, особенно выраженная при переломе ребер. Иногда ощущается крепитация костных отломков. При повреждении легочной ткани можно определить подкожную эмфизему по характерной крепитации воздуха, скопившегося в мягких ткнях грудной клетки. При тяжелых множественных повреждениях каркаса грудной клетки, легких и сосудов отчетливо определяются признаки кровопотери, дыхательной и сосудистой недостаточности, пневмо- и гемоторакса. Клиническая симптоматика их будет приведена ниже. Травматическую асфиксию легко распознать по характерной синюшной окраске верхней части туловища, петехиальным кровоизлияниям на коже, одышке. Иногда наблюдается временная потеря зрения и слуха в связи с кровоизлияниями в эти органы. При небольших надрывах бронхов или трахеи состояние больных некоторое время может оставаться удовлетворительным, а первые симптомы появляются довольно поздно вследствие образования рубца, вызывающего стеноз поврежденного бронха. Диагноз ставят на основании данных бронхоскопии, при которой обнаруживают разрыв стенки трахеи. Лечение. При любом повреждении грудной клетки первейшая задача врача — устранить боль. Вслед за этим предпринимают мероприятия в зависимости от характера повреждения. При переломе ребер без повреждения внутренних органов и ушибе мягких тканей достаточно ограничиться обезболиванием и предоставлением покоя. При повреждении внутренних органов, сопровождающихся гемотораксом и пневмотораксом, наблюдается резко выраженная одышка, дыхательная и сердечно-сосудистая недостаточность (шок). В этих случаях необходимо применить все средства реанимации и интенсивной терапии для борьбы с шоком, кровопотерей, сердечно-легочной недостаточностью. Важнейшее значение при этом имеет своевременная постоянная аспирация крови и воздуха из плевральной полости, предпринимаемые для того, чтобы расправить коллабированное легкое, восстановить трахеобронхи-альную проходимость, предупредить инфицирование плевральной полости, для чего рекомендуется дренировать ее дренажной трубкой диаметром не менее 15 мм, а при небольшом скоплении крови или воздуха — ограничиться пункциями. Одновременно с этим необходимо восполнить кровопотерю, восстановить кислотно-основное сосотояние и водно-электролитный баланс, провести необходимые противошоковые мероприятия. Оперативное вмешательство (торакотомия) показано в тех случаях, когда через дренажную трубку выделяется более 250 мл крови в час. При наличии видеоторакоскопическй техники можно провести видеоторакоскопию. Это позволит не только определить характер повреждения легких, интенсивность кровотечения, но и провести торакоскопическое оперативное вмешательство, т. е. остановить кровотечение, произвести краевую резекцию и другие необходимые вмешательства на разрушенной части легкого, удалить скопление крови и воздуха, установить дренажные трубки для постоянной аспирации содержимого плевральной полости. Показания к торакотомии при закрытых и открытых повреждениях органов грудной полости определяют как неотложные, срочные и отсроченные. Неотложные торакотомии производят при остановке сердца, профузном внутриплевральном кровотечении, возникшем в связи с повреждением сердца и крупных сосудов, а также при быстро нарастающем клапанном пневмотораксе. С р о ч н ы е т о р а к о т о м и и показаны при продолжающемся кровотечении, когда из плевральной полости через дренаж выделяется более 250—300 мл крови в час, при подозрении на ранение сердца и крупных сосудов, при некупирующемся нарастающем клапанном пневмотораксе. Срочные операции производят через 3—5 дней преимущественно по поводу осложнений, таких как свернувшийся гемоторакс, безуспешная попытка остановить нарастание пневмоторакса. Указанные операции могут быть произведены менее травматичным торакоскопическим способом. Наиболее частыми осложнениями повреждений органов грудной полости являются пневмония, свернувшийся гемоторакс, эмпиема плевры, пиопневмоторакс и др.
Субпекторальная флегмона является гнойным диффузным процессом, развивающимся в соединительной ткани под большой грудной мышцей. Источником инфекции может быть любой воспалительный процесс кожи кисти, плеча, предплечья, молочной железы, шеи. Нередко заболевание начинается с воспаления субпекторальных лимфатических узлов. Иногда субпекторальная флегмона возникает вследствие прорыва гноя в субпектораль-ное пространство из плевральной полости (эмпиема плевры, абсцесс легких). Возбудителями чаще являются гемолитический стрептококк, стафилококк и др. Диагноз устанавливают на основании анамнеза и физикальных данных, а также УЗИ, рентгенологического исследования. Клиническая картина. Для флегмоны характерны боли в грудной стенке на стороне поражения, припухлость, резкая болезненность при пальпации в зоне локализации гнойного воспалительного процесса. Покраснения кожи, как правило, не бывает. Лечение. Обычно проводят широкое вскрытие флегмоны по краю большой грудной мышцы и дренирование субпекторального пространства двух-просветным дренажем для предотвращения закупорки просвета дренажа и промывания полости гнойника антибактериальными препаратами. Учитывая смешанный характер микрофлоры, целесообразно назначать антибиотики широкого спектра действия, инфузионную терапию. Острый гематогенный остеомиелит ребер чаще встречается у детей. Возбудителем, как правило, является золотистый стафилококк. Клиническая картина. Заболевание начинается с сильных болей на ограниченном участке грудной клетки, повышения температуры тела. В дальнейшем появляются утолщение ребра, гиперемия кожи над ним. При прорыве гнойника образуется длительно не заживающий свищ. В первые 2— 3 нед от начала возникновения острого остеомиелита патологические изменения в костной ткани ребра рентгенологически почти никогда не выявляются. Они становятся заметными при переходе процесса в хронический, когда начинается деструкция ребра и образование секвестра Лечение. Гнойник вскрывают, дренируют, назначают местное лечение раны и антибиотикотерапию. При хроническом остеомиелите со свищом и наличием секвестра производят резекцию ребра. Хондриты развиваются после брюшного, сыпного или возвратного тифа, паратифа. Воспалительный очаг возникает в центре хрящевой части ребер, вызывает картину перихондрита или периостита. В дальнейшем образуются абсцесс и свищ. Иногда процесс переходит с одного хряща на другой, возникают множественные свищи. Клиническая картина. Воспаление хрящей сопровождается субфебриль-ной температурой, умеренной болезненностью, образованием припухлости в области реберного хряща и свища с гнойным отделяемым. Лечение. Производят радикальное удаление пораженного хряща и части ребра. 6.2.4. Специфические хронические воспалительные заболевания грудной стенки Туберкулез ребер, грудины и ключицы развивается чаще вторично при ту-беркулезном поражении легких или других органов. В анамнезе отмечается перенесенный ранее сухой или экссудативный плеврит. Заболевание начинается с ограниченного туберкулезного поражения плевры. Воспалительный процесс переходит на ребро, хрящ, грудину или ключицу. Поражаются чаще нижние ребра, хрящи III—V ребер. Обращенная к плевре поверхность ребра, хряща, ключицы или грудины узурируется, подвергается гнойному расплавлению. Затем образуется свищ с гнойным отделяемым, содержащим микобактерии туберкулеза. Клиническая картина и диагностика. Заболевание сопровождается суб-фебрильной температурой тела. На ограниченном участке ребер или хрящей, ключицы или грудины определяются утолщение, локальная болезненность. Кожа в течение длительного времени не изменяется. Диагноз подтверждается рентгенологическим и бактериологическим исследованиями. Лечение. Назначают противотуберкулезную терапию (стрептомицин, ПАСК, изониазид, рифампицин, этионамид и др.), пунктируют гнойник и отсасывают гной. При неэффективности консервативной терапии удаляют пораженное ребро, иссекают свищевой ход. Торакальный актиномикоз развивается вторично при распространении процесса из легкого на плевру, мышцы и кости грудной стенки. Клиническая картина и диагностика. В грудной стенке определяется плотный инфильтрат, с которым спаяна багрового цвета кожа. Часто образуются мелкие абсцессы, свищи со скудным отделяемым в виде крошковатого гноя. В гное при микроскопическом исследовании находят мицелий и друзы грибка. Лечение. Применяют общие принципы лечения актиномикоза (антибио-тикотерапия, актинолизаты и другие средства). 6.2.5. Опухоли грудной стенки Доброкачественные опухоли — липомы, фибромы, лимфангиомы — развиваются медленно, не вызывая болезненных ощущений. Лечение. Производят хирургическое удаление опухолей, главным образом по косметическим соображениям, с обязательным последующим гистологическим исследованием их. Остеома, хондрома развиваются из костной и хрящевой ткани ребер и грудины. Как правило, это доброкачественные опухоли, размер которых медленно увеличивается. Однако иногда они начинают расти быстро, приобретают злокачественное течение, метастазируют. Опухоли переднего отдела грудной клетки могут достигать значительных размеров, не вызывая боли и заметных нарушений общего состояния. Иногда хондрома перерождается в хондросар-кому, растущую внутрь грудной клетки, вызывая боль в груди, одышку. Костные опухоли, располагающиеся по задней поверхности грудной клетки, чаще всего исходят из тела лопатки или акромиального отростка, имеют плотную консистенцию, при движениях смещаются вместе с плечевым поясом. Лечение. Производят хирургическое удаление хондром и остеом. При хондросаркоме лопатки показано полное удаление лопатки с окружающими тканями. Злокачественные опухоли (саркомы мягких тканей, костей и хрящей грудной стенки) характеризуются быстрым ростом. Опухоли в короткий срок достигают больших размеров, подвергаются распаду в центре, изъязвлениям. Рост опухоли сопровождается общей интоксикацией, повышением температуры тела. При саркоме костей на рентгенограммах видно разрежение или разрушение костной ткани. Лечение. Сочетают радикальное хирургическое вмешательство с лучевой и химиотерапией, т. е. проводят комбинированное лечение. Трахея 6.3.1. Пороки развития Атрезия трахеи — частичное или полное отсутствие ее просвета. Ребенок с этим пороком развития погибает сразу после рождения. Врожденный стеноз трахеи может быть первичным или вторичным при сдавлении ее аномальными сосудами и другими объемными образованиями. При первичных стенозах хрящевые кольца трахеи, как правило, резко деформированы. Различают 3 вида стеноза: распространенный (генерализованная гипоплазия); сегментарный (циркулярный) различной длины, располагающийся на любом уровне трахеи; воронкообразный, постепенно суживающийся до максимума вблизи карины. Трахеомаляция обычно является вторичным проявлением компрессии трахеи сосудистым кольцом (при пороках развития аорты и ее ветвей) или сдавления опухолями. Этот порок часто сочетается с атрезией пищевода. Клиническая картина. Для данного порока развития характерны затруднение дыхания, резко нарастающее при заболеваниях, сопровождающихся отеком слизистой оболочки трахеи. При этом наблюдаются осиплость голоса, кашель, цианоз. Диагноз ставят на основании данных бронхоскопии, компьютерной томографии, рентгенотомографии в прямой и боковой проекциях. Наиболее ценные данные могут быть получены при магнитно-резонансной томографии. В некоторых случаях возникает необходимость в ангиографии аорты и ее ветвей. Лечение. При первичном сегментарном стенозе, обусловленном врожденной внутритрахеальной перепонкой, ее удаляют через бронхоскоп. При циркулярном сужении проводят бужирование. Радикальным методом лечения является резекция суженного участка трахеи. Операция выполнима лишь у небольшого числа больных с коротким сегментарным стенозом. При распространенном стенозе, охватывающем более половины длины трахеи, рекомендуется рассечь суженный участок на всем протяжении, а в образовавшийся дефект вшить хрящ из IV ребра. При вторичных стенозах, обусловленных сдавлением трахеи, лечение заключается в удалении сдавливающего субстрата (киста или опухоль средостения) либо рассечении одной из дуг аорты. Врожденные трахеальные свищи представляют собой разновидность жаберных или бранхиогенных свищей шеи. Они могут быть полными (открываться на коже и в трахею) или неполными (открываться только на коже — наружные свищи, в трахею — внутренние свищи). Чаще наблюдаются неполные наружные свищи. Диагноз основывается на данных фистулографии, позволяющей уточнить расположение свища, его связь с просветом трахеи. Внутренние неполные свищи, как правило, специального лечения не требуют. В остальных случаях показаны иссечение свищевого хода или его коагуляция. 6.3.2. Травматические повреждения Клиническая картина и диагностика. При небольших надрывах трахеи состояние больных остается удовлетворительным. Кашель появляется спустя некоторое время после получения травмы. Затем развиваются явления ме-диастинита. Иногда первые симптомы появляются довольно поздно вследствие образования рубца и стеноза трахеи. I27 При полных или больших поперечных разрывах состояние больных тяжелое: одышка, кашель, кровохарканье, медиастинальная эмфизема. При разрывах вблизи бифуркации трахеи или пищевода нередко возникает пневмоторакс. Рентгенологическое исследование может выявить газ в средостении нередко в виде полоски вдоль трахеи. Диагноз ставят на основании бронхоскопии, при которой обнаруживают разрыв стенки трахеи. Лечение. Производят ушивание разрыва трахеи. Во время операции необходима тщательная ревизия соседних органов, которые также могут быть повреждены при травме. Некоторые хирурги для снижения внутритрахеаль-ного давления накладывают трахеостому. После ушивания дренируют средостение через разрез над яремной вырезкой. Воспалительные заболевания трахеи могут быть специфическими (туберкулез, актиномикоз, сифилис) и неспецифическими. Клиническая картина зависит от фазы воспаления и характеризуется кашлем, одышкой, присоединением симптомов воспалительного процесса в легких. Основным методом диагностики является бронхоскопия. Лечение. При остром и хроническом трахеите проводят противовоспалительную терапию (антибиотики). Местно применяют щелочные, масляные ингаляции. При подслизистых абсцессах наряду с антибактериальной терапией необходимо вскрыть абсцесс через бронхоскоп. При приобретенном дивертикуле трахеи иногда возможна его резекция. 6.3.4. Стенозы трахеи Приобретенные неопухолевые стенозы трахеи могут быть первичными, обусловленными наличием патологического процесса собственно в трахее (туберкулез, рубцовая деформация после хондрита и т. д.), и вторичными (компрессионными), обусловленными давлением извне. Выделяют, кроме того, так называемый экспираторный стеноз. По степени выраженности нарушений дыхания различают компенсированный, субкомпенсированный, декомпенсированный стеноз трахеи. При компенсированном стенозе затруднение дыхания выражено нерезко. При субкомпенсации больные беспокойны; при осмотре видны втяжение податливых мест шеи, межреберий, трепетание крыльев носа. При декомпенси-рованном стенозе наступают резко выраженные расстройства дыхания вплоть до асфиксии. Первичные стенозы. Наиболее часто наблюдаются рубцовые стенозы трахеи после трахеостомии, особенно в тех случаях, когда длительное время проводилась искусственная вентиляция легких. Данные анамнеза и появление приступов затрудненного дыхания (стри-дорозное дыхание) позволяют установить диагноз. Для уточнения особенностей поражения выполняют ларингоскопию, трахеобронхоскопию, рентгенологическое исследование, включая томографию в прямой и боковой проекциях. Лечение. Через суженный участок трахеи проводят и оставляют на срок до 1 года трахеостомическую трубку или расширяют стенозированный участок трахеальными бужами. Одновременно назначают противовоспалительную терапию, включая лечение кортикостероидами. В случае неэффективности этих мероприятий показана операция. При сужении трахеи в шейной части рекомендуется реконструктивная операция с использованием кожного лоскута, свободных хрящевых и костных трансплантатов. При локализа- ции сужения в грудном отделе трахеи единственным радикальным методом лечения является циркулярная резекция суженного участка трахеи с последующим восстановлением ее анастомозом конец в конец. Вторичные (компрессионные) стенозы. Подобные стенозы обусловлены пороками развития, а также патологическими процессами, развивающимися в прилежащих органах и тканях (загрудинный зоб, опухоли шеи и средостения, лимфаденит, ретротрахеальный абсцесс). Наиболее частой причиной компрессионного стеноза трахеи у взрослых является загрудинный зоб. Наряду с постепенным нарушением проходимости трахеи при нем может возникнуть острая асфиксия из-за быстрого увеличения размеров зоба в связи с воспалением (струмит) или кровоизлиянием в ткань железы. Аналогичная картина может развиться при так называемом ныряющем зобе вследствие его внедрения между трахеей и рукояткой грудины. Лечение. Устраняют причину компрессии. Экспираторный стеноз трахеи возникает вследствие ослабления ее широкой перепончатой части. Во время вдоха она пролабирует в просвет трахеи, резко суживая его. Это приводит к затруднению вдоха, значительному нарушению дыхания вплоть до асфиксии. Значительную роль в развитии заболевания играют пороки развития трахеи. Больные жалуются на одышку, приступы удушья, кашель, чувство инородного тела в трахее. В положении лежа, а также при физической нагрузке, повышающей внутрибрюшное давление, эти явления уменьшаются.
Лечение. Проводят радикальное хирургическое лечение — укрепление перепончатой части трахеи костным трансплантатом. 6.3.5. Пищеводно-трахеальные свищи Приобретенные пищеводно-трахеальные свищи (рис. 6.4) большей частью возникают у больных раком пищевода или трахеи при распаде опухоли. Реже причиной бывают травматические повреждения и ранения трахеи и пищевода, перфорация стенки пищевода и трахеи при бужировании пищевода, распад пораженных туберкулезом лимфатических узлов, пролежень от трахео-стомической или наркозной трубки.
Симптомы заболевания определяются размерами, направлением хода свища, наличием или отсутствием в нем клапанного механизма. При достаточно широком свище характерны приступы кашля во время приема пищи. Кашель может сопровождаться удушьем, цианозом, выделением мокроты с кусочками пищи. При свище с клапанным механизмом кашель во время еды может отсутствовать. Иногда больные отмечают боль в груди, осиплость голоса, кровохарканье и рвоту с кровью. Часто развивается пневмония, принимающая хроническое течение. Для подтверждения диагноза проводят пробу, при которой в пищевод через зонд, установленный на расстоянии 20 см от края резцов, вводят жидкость, окрашенную метиленовым синим. При свище окрашенная жидкость поступает в дыхательные пути, при кашле выделяется мокрота, окрашенная метиленовым синим. Однако результаты пробы могут быть отрицательными при узких свищах. Наиболее информативно рентгенологическое исследование с введением контрастного водорастворимого вещества в пищевод. Дополнительную информацию дает эндоскопическое исследование пищевода и трахеи, позволяющее обнаружить отверстие в стенке пищевода или трахеи. Лечение. Производят рассечение свищевого хода с последующим ушиванием дефектов в стенках трахеи и пищевода. При пищеводно-трахеальных свищах, обусловленных распадом опухоли, операцию ограничивают гастро-стомией. Эту же операцию применяют для временного исключения питания через рот. 6.3.6. Опухоли трахеи Опухоли трахеи могут быть первичными и вторичными. Первичные опухоли (доброкачественные и злокачественные) исходят из стенки трахеи, развиваются чаще вблизи главных бронхов на перепончатой части. К доброкачественным опухолям трахеи относят папиллому, фиброму, гемангио-му, аденому; к злокачественным — рак, цилиндрому и саркому. Злокачественные опухоли трахеи составляют 0,1—0,2 % всех злокачественных новообразований, чаще наблюдаются у мужчин. Клиническая картина и диагностика. Обычно больные жалуются на кашель, усиливающийся при перемене положения тела и смещении трахеи при ее ощупывании. Кашель может быть сухим или с мокротой, которая при распаде опухоли бывает гнилостной. Кровохарканье наблюдается обычно в виде прожилок крови в мокроте. Однако при гемангиомах кровохарканье (обычно появляется на поздних стадиях развития опухоли) и даже кровотечение могут быть интенсивными и являться основными симптомами заболевания. Позже, особенно при сужении просвета трахеи на 2/3, появляются другие симптомы: затрудненное, иногда стридорозное дыхание, одышка (чаще бывает инспираторной, что отличает ее от одышки при бронхиальной астме). Боль в груди бывает редко, чаще больные отмечают чувство сдавления в груди. В поздних стадиях развития опухоли появляются симптомы, характерные для опухолей других локализаций: общая слабость, ухудшение аппетита, снижение массы тела. Основным методом диагностики опухолей трахеи является трахеобронхо-скопия, которая позволяет визуально определить размеры и характер опухоли, взять материал для цитологического и гистологического исследований. Компьютерную томографию целесообразно произвести для выявления экс-тратрахеального распространения опухоли. Эти методы исследования позволяют определить протяженность пищеводно-трахеального разобщения, соответствующего величине опухоли.
При большинстве доброкачественных опухолей трахеи иссечение новообразований выполняют открытым способом. При злокачественных опухолях в I — III стадиях процесса радикальной операцией является резекция трахеи в пределах здоровых тканей с удалением окружающей ее клетчатки и лимфатических узлов. При неоперабельных опухолях, нарушающих дыхание, показана трахеостомия каудальнее опухоли. При низком расположении опухоли через нее проводят удлиненную тра-хеостомическую трубку. В качестве дополнительного воздействия применяют лучевую терапию. Вторичными опухолями являются новообразования, прорастающие в трахею из окружающих ее органов и тканей, а также редко наблюдаемые метастатические опухоли. 6.4. Легкие. Бронхи 6.4.1. Пороки развития бронхиального дерева и легочной паренхимы Пороки развития легких могут формироваться как в антенатальном периоде, так и в течение первых лет жизни ребенка. Различают пороки развития легочной паренхимы и бронхов и пороки развития сосудов легких. Агенезия — полное отсутствие легких; аплазия — отсутствие легкого при наличии рудиментарного бронха, заканчивающегося слепо. Эти пороки несовместимы с жизнью, встречаются редко. Агенезия и аплазия одной доли встречаются еще реже, специального лечения не требуют. Гипоплазия — недоразвитие всего легкого или долей его. Различают простую и кистозную формы. При простой форме легкое или его доли уменьшены в размерах, бронхи сужены. При кистозной форме имеется расширение сегментарных и субсегментарных бронхов, резкое уменьшение объема легочной паренхимы. Клиническая картина. Клинические симптомы появляются при воспалении расширенных бронхов. У больных наблюдаются частые простудные заболевания, сопровождающиеся кашлем с мокротой, одышкой, повышением температуры тела. Наиболее информативными методами диагностики гипоплазии легкого или доли являются рентгенологическое исследование, компьютерная томография. При простой гипоплазии четко выявляется уменьшение объема легкого или его доли, сужение просвета бронхов. При кистозной гипоплазии, помимо этого, видны кистозные полости, которыми заканчиваются сегментарные и субсегментарные бронхи. Лечение. Излечение возможно только после резекции измененной части легкого. Врожденные стенозы бронхов — редко наблюдающийся порок развития. Различают две формы: компрессионные стенозы, возникающие при давлении извне (ветвями сосудов, опухолями и др.), и стенозы, обусловленные образованием перепонки в просвете бронха, не полностью перекрывающем просвет его. Сужение просвета бронха нарушает нормальную вентиляцию легкого или его доли. Симптомы зависят от локализации стеноза. Нарушения дыхания более выражены при стенозе крупного бронха. В связи с этим в слизистой оболочке бронхов возникают воспалительные процессы, строе- ние стенок их изменяется, развивается постстенотическое расширение, как при бронхоэктазах. Клиническая картина такая же, как при бронхоэктатической болезни. Легочная секвестрация — аномалия развития легкого, при которой участок его ткани формируется вне связи с бронхиальной системой вне или внутри доли легкого. Секвестрированный участок легкого состоит из нормальных бронхиол и альвеол, не имеющих связи с трахеобронхиальным деревом. Наиболее часто секвестрация встречается в левой плевральной полости, непосредственно примыкая к средостению. Значительно реже секвестрированный участок легочной ткани может располагаться в средней или верхней доле легкого. Снабжение секвестрированной ткани кровью осуществляется ветвями аорты, отходящими от нее выше или ниже диафрагмы. Венозный отток осуществляется обычно в легочную вену, реже — в непарную вену (v. azygos). Различают внутридолевую легочную секвестрацию (85 %), при которой участок легкого, не связанный с бронхиальным деревом, находится в толще доли, и внедолевую легочную секвестрацию (15 %), при которой этот участок расположен вне легкого, имеет собственный плевральный мешок и соединен с легким лишь фиброзной перемычкой. Иногда при этом обнаруживают артериовенозный шунт со сбросом крови слева (из артерий) направо, что сопровождается перегрузкой правых отделов сердца. Клиническая картина и диагностика. Внедолевая секвестрация обычно бессимптомна. На рентгенограмме она выглядит как затемнение в левом легком. При внутридолевой секвестрации имеются сообщения секвестрированной ткани с альвеолами здорового легкого и прилежащей легочной тканью, поэтому она подвержена инфекции и образованию абсцессов. Для данного порока характерны кашель с мокротой, рецидивирующие пневмонии с астматическими приступами, реже кровохарканье. В секвестрированном отделе легкого появляются кисты, заполненные жидким содержимым. Они хорошо выявляются в виде затемнений при рентгенологическом исследовании. Лечение. При наличии постоянной опасности инфицирования и развития абсцесса в секвестрированной части легкого показана резекция доли при внутридолевом расположении или экстирпация секвестра — при внедоле-вой форме секвестрации. Врожденная долевая эмфизема легких характеризуется дефектом развития хрящевых колец бронха доли или сегмента легкого. Возможны перегиб бронха, сдавление сосудами, сопровождающими его. Гипертрофия слизистой оболочки также может привести к сужению бронха. Образование вентильного механизма в просвете бронха ведет к резкому вздутию паренхимы легкого, расположенного дистальнее частичной обструкции бронха. Вздутие части легкого приводит к сдавлению соседних отделов легочной ткани, смещению средостения, нарушению функции легких и сердца. Клиническая картина и диагностика. Клинические симптомы заболевания могут появиться сразу после рождения ребенка. Характерны одышка, кашель, приступы асфиксии при кормлении. Нередко присоединяется инфекция, развивается пневмония. При хроническом течении организм адаптируется к условиям, вызванным лобарной эмфиземой, которая, достигнув определенного объема, перестает нарастать. Физикальное исследование в большинстве случаев дает возможность поставить предположительный диагноз. При осмотре отмечают выбухание грудной клетки соответственно области эмфиземы, расширение межреберных промежутков; при перкуссии обнаруживают тимпанический звук в зоне
Лечение. Применяют хирургическое удаление измененного отдела легкого. При развитии синдрома напряжения, резких расстройствах дыхания и гемодинамики производят экстренную операцию. Если заболевание принимает хроническое течение и появляется надежда на нормализацию элементов стенки бронха в процессе роста и развития ребенка, операцию откладывают и применяют ее лишь при явлениях дыхательной недостаточности. Кисты легкого. Различают врожденные (истинные) и приобретенные (ложные) кисты. Они представляют собой единичные или множественные полости, частично или полностью заполненные воздухом или жидкостью. Врожденные (истинные) кисты легких изнутри выстланы эпителием. Они формируются в эмбриональном периоде в результате агенезии альвеол и порока развития периферических бронхов и бронхиол, не содержащих в стенках хрящевой ткани, что приводит к расширению их и образованию полостей. Размеры кист могут варьировать от более или менее крупных, единичных до множества мелких и мельчайших, занимающих почти все легкое (по-ликистоз, микрокистозное легкое). Бронхогенные кисты выстланы цилиндрическим или кубическим эпителием. Внутренний покров альвеолярных кист состоит из альвеолярного эпителия. Приобретенные (ложные) кисты не имеют внутренней эпителиальной выстилки. Они могут иметь сообщение с бронхом (открытые кисты) или оставаться изолированными, закрытыми. Приобретенные кисты фактически представляют собой остаточные полости после абсцессов, туберкулезных каверн, незарубцевавшейся полости эхинококковой кисты, после рассасывания гематомы легкого. Кисты нагнаиваются, и тогда их трудно клинически отличить от абсцесса. Такая киста может прорваться в плевральную полость с образованием пиопневмоторакса. В результате разрыва стенок воздушной кисты возникает пневмоторакс, в том числе клапанный. Воздушная киста, сообщающаяся с бронхом, может стать напряженной, быстро увеличивающейся в объеме, если на фоне острой респираторной инфекции или пневмонии сообщающийся с ней просвет мелкого бронха резко суживается (отеком слизистой оболочки) и образуется своего рода клапанный механизм, пропускающий воздух в одном направлении — в полость кисты. Быстрое увеличение объема кисты приводит к сдавлению легких, смещению средостения, к тяжелой дыхательной и сердечной недостаточности. Вследствие аррозии сосуда возможны кровоизлияние в полость кисты, кровохарканье и даже легочное кровотечение. Клиническая картина и диагностика. Клинические проявления кист лег-ких весьма многообразны. Неосложненные единичные кисты долгое время могут оставаться нераспознанными, бессимптомными. При множественных кистах (поликистоз), так же как при кисте больших размеров, могут появиться одышка, неприятные ощущения в груди на стороне поражения. При осложненных кистах клинические проявления зависят от типа осложнения. При нагноившейся кисте симптомы болезни почти идентичны абсцессу, а в случае прорыва в плевральную полость — пиотораксу или пиопневмото-раксу. Для дифференциальной диагностки, помимо анамнеза и клиниче-ских данных, необходимо произвести рентгенологическое исследование и компьютерную томографию. Осложнения кист следует дифференцировать от абсцессов и пневмоторакса другого происхождения. Лечение. При кистах больших размеров обычно применяют хирургическое лечение — удаление кисты. Оперативное лечение становится настоятельно необходимым при осложненных кистах. Плевральные осложнения (пневмоторакс, пиопневмоторакс) лечат по общим правилам лечения этих осложнений. Лобэктомию или экономную краевую резекцию производят при кистозной гипоплазии, поликистозе, пороках развития. 6.4.2. Пороки развития сосудов легких Аплазия, гипоплазия сосудов — отсутствие, недоразвитие сосудов легкого. Обычно сочетаются с недоразвитием или отсутствием доли или всего легкого, эмфиземой, пневмосклерозом, бронхоэктазами. Лечение. При удовлетворительной функции второго легкого показано удаление патологически измененной части легкого. Артериовенозные аневризмы и свищи — наличие прямого патологического сообщения между легочной артерией и веной. Артериовенозные свищи и аневризмы могут быть множественными и располагаться как на крупных сосудах, так и на уровне артериол. Иногда они образуют конгломераты аневризматически расширенных сосудов по типу гемангиомы. Располагаются преимущественно в нижних долях легких. Морфологически представляют собой выстланные эндотелием тонкостенные, легко повреждающиеся полости. Различают локализованные и диффузные поражения. При артериовеноз-ных свищах происходит сброс неоксигенированной крови из легочных артерий в вены. Клиническая картина и диагностика. Основными симптомами заболевания являются гипоксия, одышка, резкий цианоз, тахикардия, изменения пальцев рук в виде барабанных палочек. В дальнейшем возможно развитие таких осложнений, как тромбоэмболия, кровотечение в плевральную полость или легкое. Для диагностики артериовенозной аневризмы применяют магнитно-резонансную томографию, компьютерную томографию, ангиопульмоногра-фию, которые позволяют обнаружить округлую гомогенную тень, соединяющую два сосуда — артерию и вену. Лечение. В последние годы при артериовенозных свищах и аневризмах легкого с успехом применяют эндоваскулярные операции — эмболизацию аневризмы или свища. Для этого используют метод Сельдингера, проводят специальный катетер в просвет аневризмы или сосудистого соустья, затем вводят специальную пружинку, которая вызывает тромбоз сосуда и ведет к закрытию соустья. Сброс неоксигенированной крови в легочную вену прекращается, наступает выздоровление. С помощью такого метода можно добиться ликвидации нескольких артериовенозных свищей и аневризм, локализованных в различных отделах легких. При неэффективности эндоваскулярной эмболи-зации, при локализации артериовенозных свищей в одной доле показана резекция пораженной части легкого — сегмент- или лобэктомия. 6.4.3. Воспалительные заболевания Воспалительные заболевания легких образуют большую группу патологических процессов, развивающихся в легких. Наиболее частым из них является пневмония — воспаление паренхимы легкого, расположенной дис- тально по отношению к конечным бронхиолам. В процесс включаются прежде всего бронхиолы, альвеолярные ходы и сами альвеолы. Воспаление может быть обусловлено различными возбудителями, варьировать по тяжести, продолжительности болезни и наличию осложнений, тем не менее термин "пневмония" используется для обозначения острой инфекции, при которой деструкция легочной ткани наблюдается сравнительно редко, как осложнение основного процесса, например при пневмонии, вызванной стафилококком (стафилококковая деструкция легких). Наряду с пневмонией наблюдаются воспалительные процессы, характерной чертой которых является очаговая инфекционная деструкция всех элементов легочной ткани — либо отграниченная (единичные или множественные абсцессы), либо не имеющая четких границ (гангрена легких). Многие виды пневмоний, так же как абсцесс и гангрена легких, развиваются в результате микроаспирации микрофлоры из ротоглотки — аспира-ционная пневмония. Термин был введен для обозначения заболевания, связанного с аспирацией в легкие не только содержимого ротоглотки, но и содержимого желудка больными, находящимися без сознания в момент рвоты. Первичная реакция легких на аспирацию имеет не инфекционную природу, а представляет собой воспалительный процесс в бронхах в ответ на раздражающее действие соляной кислоты желудочного сока. Эта реакция создает благоприятные предпосылки для последующего развития инфекции, аспирированной вместе с содержимым ротоглотки и желудка. Слизь из ротоглотки и желудочный сок содержат лишь небольшое количество микрофлоры, которая в норме представлена широким спектром анаэробных и аэробных бактерий. Анаэробы, число которых значительно превышает число аэробов (соотношение 10:1), взаимодействуют друг с другом как смешанная инфекция, способная индуцировать не только воспаление паренхимы легкого, но и некроз легочной ткани с последующим абсцедированием. Обычно возбудителями инфекционной деструкции легочной ткани являются некротизирующие инфекции: 1) пиогенные бактерии (золотистый стафилококк, клебсиеллы, стрептококки группы А, бактероиды, фузобактерии, анаэробные стрептококки и др.); 2) микобактерии (туберкулез и др.); 3) грибы (аспергиллус, Histoplasma, Coccidioides); 4) паразиты (амебы, легочные двуустки). Наиболее частыми формами инфекционной деструкции легких являются абсцессы (единичные и множественные), гангрена, туберкулезные каверны, грибковые и паразитарные абсцессы. Абсцесс и гангрена легкого характеризуются некрозом легочной ткани, возникающим в центральной части воспалительного инфильтрата, почти идентичного инфильтрату, наблюдающемуся при пневмонии, инфаркт-пневмонии или аспирационной пневмонии. Омертвевшая ткань подвергается гнойному расплавлению с последующим образованием гнойных полостей. Развитию некроза способствуют несколько факторов: 1) нарушение бронхиальной проходимости (сужение просвета мелких бронхов из-за отека слизистой оболочки); 2) тромбоз мелких сосудов с последующим нарушением микроциркуляции; 3) некротизирующая смешанная анаэробная и аэробная инфекция. Некротическая легочная ткань благоприятствует быстрому развитию патогенной микрофлоры, прогрессированию гнойного или гнилостного процесса, расплавлению легочной ткани с образованием гнойных полостей. Абсцесс и гангрена имеют общее происхождение и однотипность начальной фазы развития болезни, идентичной таковой при пневмонии. Некоторые авторы не согласны с этим и склонны рассматривать абсцесс и гангрену как качественно различные патологические процессы. 6.4.3.1. Абсцесс легкого Гнойная полость отграниченная со всех сторон пиогенной капсулой в процессе постепенной деструкции легочной ткани, образовавшаяся в центре воспалительного инфильтрата. Изоляция абсцесса свидетельствует о выраженной защитной реакции организма, в то время как отсутствие отграничения при распространенной гангрене легкого является результатом прогрессирующего некроза под влиянием неконтролируемой иммунной системой продукции интерлейкинов и других медиаторов воспаления. При тяжелой инфекции иммунологическая реакция подавляется избыточной продукцией провоспалительных и антивоспалительных интерлейкинов, что способствует их бесконтрольной продукции и прогрессированию воспалительного процесса вплоть до развития сепсиса и полиорганной недостаточности. Среди больных преобладают мужчины в возрасте 30—35 лет. Женщины болеют в 6—7 раз реже, что связано с особенностями производственной деятельности мужчин, более распространенным среди них злоупотреблением алкоголем и курением, ведущим к "бронхиту курящих" и нарушению дренажной функции бронхов. Этиология и патогенез. Инфекция при абсцессе и пневмонии попадает в легкие разными путями: 1) аспирационным (бронхолегочный); 2) гемато-генно-эмболическим; 3) лимфогенным; 4) травматическим. Аспирационный (бронхолегочный) путь. Происходит аспирация слизи и рвотных масс из ротовой полости и глотки при бессознательном состоянии больных, алкогольном опьянении, после наркоза. Инфицированный материал (частички пищи, зубной камень, слюна, рвотные массы), содержащий большое количество анаэробных и аэробных микроорганизмов, может вызывать воспаление и отек слизистой оболочки, сужение или обтурацию просвета бронха. Развивается ателектаз и воспаление участка легкого, расположенного дистальнее места обтурации. Как правило, абсцессы в этих случаях локализуются в задних сегментах (II, VI), чаще в правом легком. Аналогичные условия возникают при закупорке бронха опухолью, инородным телом, при сужении его просвета рубцом (обтурационные абсцессы). Удаление инородного тела и восстановление проходимости бронха нередко приводят к быстрому излечению больного. Гематогенно-эмболический путь. Около 7—9% абсцессов легкого развиваются при попадании инфекции в легкие с током крови из внелегочных очагов (септикопиемия, остеомиелит, тромбофлебит и т. д.). Мелкие сосуды легкого при этом тромбируются, в результате чего развивается инфаркт легкого. Пораженный участок подвергается некрозу и гнойному расплавлению. Абсцессы, имеющие гематогенно-эмболическое происхождение (обычно множественные), чаще локализуются в нижних долях легкого. Лимфогенный путь. Занос инфекции в легкие с током лимфы, наблюдается редко, возможен при ангине, медиастините, поддиафрагмальном абсцессе и т. д. Травматический путь. Абсцесс и гангрена могут возникнуть в результате более или менее обширного повреждения легочной ткани при про-никаюашх ранениях и закрытой травме грудной клетки. Патологоанатомическая картина. В легочной ткани на фоне воспалительной инфильтрации, характерной как для некоторых видов пневмонии, так и для абсцесса, появляется один или несколько участков некроза, в ко-
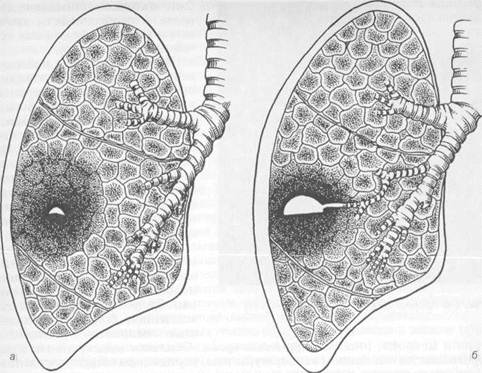
Рис. 6.5. Образование гнойного абсцесса. а — нагноение в центре инфильтрата; 6 — прорыв гнойника в бронх. торых начинает бурно развиваться инфекция. Под влиянием бактериальных протеолитических ферментов происходит гнойное расплавление нежизнеспособной ткани и формирование отграниченной полости, заполненной гноем (рис. 6.5). Разрушение стенки одного из бронхов, находящегося вблизи гнойной полости, создает условия для оттока гноя в бронхиальное дерево. При одиночных гнойных абсцессах полость довольно быстро освобождается от гноя, стенки ее постепенно очищаются от некротических масс и покрываются грануляциями. На месте абсцесса формируется рубец или выстланная эпителием узкая полость. При больших, плохо дренирующихся абсцессах освобождение от гноя или остатков некротических тканей происходит медленно. Пиогенная капсула абсцесса превращается в плотную рубцовую ткань, препятствующую уменьшению полости и заживлению. Формируется хронический абсцесс. Клиническая картина и диагностика. При типично протекающем одиночном абсцессе в клинической картине можно выделить два периода: до прорыва и после прорыва абсцесса в бронх. Заболевание обычно начинается с симптомов, характерных для острой пневмонии, т. е. с повышения температуры тела до 38—40 °С, появления боли в боку при глубоком вдохе, кашля, тахикардии и тахипноэ, резкого повышения числа лейкоцитов с преобладанием незрелых форм. Эти симптомы характерны для тяжелого синдрома системной реакции на воспаление.
Они являются сигналом для врача о необходимости срочных и высокоэффективных лечебных мероприятий. При физикальном исследовании выявляются отставание пораженной части грудной клетки при дыхании; болезненность при пальпации; здесь же определяют укорочение перкуторного звука, хрипы. На рентгенограмме и компьютерной томограмме в этот период в пораженном легком выявляется более или менее гомогенное затемнение (воспалительный инфильтрат).
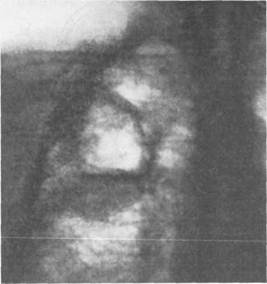
Второй период начинается с прорыва гнойника в бронхиальное дерево. Опорожнение полости абсцесса через крупный бронх сопровождается отхождением большого количества неприятно пахнущего гноя и мокроты, иногда с примесью крови. Обильное выделение гноя сопровождается снижением температуры тела, улучшением общего состояния. На рентгенограмме в этот период в центре затемнения можно видеть просветление, соответствующее полости абсцесса, содержащей газ и жидкость с четким горизонтальным уровнем. Если в полости абсцесса содержатся участки некротической ткани, то они часто бывают видны выше уровня жидкости. На фоне уменьшившейся воспалительной инфильтрации легочной ткани можно видеть выраженную пиогенную капсулу абсцесса. Однако в ряде случаев опорожнение абсцесса происходит через мелкий извилистый бронх, расположенный в верхней части полости абсцесса (рис. 6.6). Поэтому опорожнение полости происходит медленно, состояние больного остается тяжелым. Гной, попадая в бронхи, вызывает гнойный бронхит с обильным образованием мокроты. Мокрота при абсцессе легкого имеет неприятный запах, указывающий на наличие анаэробной инфекции. При стоянии мокроты в банке образуются три слоя: нижний состоит из гноя и детрита, средний — из серозной жидкости и верхний — пенистый — из слизи. Иногда в мокроте можно видеть следы крови, мелкие обрывки измененной легочной ткани (легочные секвестры). При микроскопическом исследовании мокроты обнаруживают большое количество лейкоцитов, эластические волокна, множество грамположительных и грамотрицательных бактерий. По мере освобождения полости абсцесса от гноя и разрешения перифо-кального воспалительного процесса исчезает зона укорочения перкуторного звука. Над большой, свободной от гноя полостью может определяться тим-панический звук. Он выявляется более отчетливо, если при перкуссии больной открывает рот. При значительных размерах полости в этой зоне выслушивается амфорическое дыхание и влажные разнокалиберные хрипы, преимущественно в прилежащих отделах легких. При рентгенологическом исследовании после неполного опорожнения абсцесса выявляется полость с уровнем жидкости. Внешняя часть капсулы абсцесса имеет нечеткие контуры вследствие перифокального воспаления. По мере дальнейшего опорожнения абсцесса и стихания перифокального воспалительного процесса границы пиогенной капсулы становятся более четкими. Далее болезнь протекает так же, как при обычном, хорошо дренирующемся абсцессе. Более тяжело протекают множественные абсцессы легкого. Обычно они бывают метапневматическими, возникают на фоне деструктивной (первично абсцедирующей) пневмонии. Возбудителем инфекции чаще является золотистый стафилококк или грамотрицательная палочка. Воспалительный инфильтрат распространяется на обширные участки легочной ткани. Заболевают преимущественно дети и лица молодого возраста. Стафилококковая пневмония развивается преимущественно после перенесенного гриппа, протекает очень тяжело. Патологические изменения в легких и тяжесть общего состояния ухудшаются с каждым днем. Клиническая картина болезни столь тяжела, что уже в первые дни выявляются признаки тяжелого синдрома системной реакции на воспаление, являющиеся предвестниками сепсиса. На рентгенограмме легких в начальном периоде болезни выявляются признаки очаговой бронхопневмонии, часто двусторонней. Вскоре появляются множество гнойных полостей, плевральный выпот, пиопневмото-ракс. У детей в легких образуются тонкостенные полости (кисты, буллы). Патологические изменения в легких, развивающиеся на фоне стафилококковой пневмонии, называют стафилококковой деструкцией легких. При наличии множественных очагов некроза и абсцессов в легком прорыв одного из образовавшихся абсцессов в бронхиальное дерево не приводит к существенному уменьшению интоксикации и улучшению состояния больного, поскольку в легочной ткани остаются очаги некроза и гнойного расплавления. Некроз распространяется на непораженные участки легкого. На этом фоне развивается гнойный бронхит с обильным отделением зловонной мокроты. Состояние больного существенно ухудшается, интоксикация нарастает, нарушается водно-электролитный баланс и кислотно-основное состояние, появляются признаки полиорганной недостаточности. При физикальном исследовании выявляют отставание грудной клетки при дыхании на стороне поражения, тупость при перкуссии соответственно одной или двум долям легкого. При аускультации выслушиваются хрипы разного калибра. Рентгенологическое исследование вначале выявляет обширное затемнение в легком. По мере опорожнения гнойников на фоне затемнения становятся видимыми гнойные полости, содержащие воздух и уровни жидкости. В тяжелых случаях, как правило, выздоровления больного не наступает. Заболевание прогрессирует. Развиваются легочно-сердечная недостаточность, застой в малом круге кровообращения, дистрофические изменения паренхиматозных органов. Все это без своевременного оперативного лечения быстро приводит к смерти. 6.4.3.2. Гангрена легкого Это наиболее тяжелая форма обширной гнойной деструкции легкого. Всасывание продуктов гнилостного распада легкого и бактериальных токсинов стимулирует продукцию медиаторов воспаления и в первую очередь провоспалительных цитокинов (IL-1, IL-6, TNF, IL-8) и активных радикалов (N0, 02 и др.), которые способствуют расширению зоны деструкции. В связи с этим реакция организма на воспаление принимает системный ха-
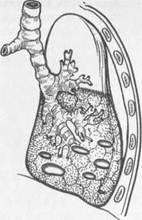
Рис. 6.7. Гангрена легкого с образованием множества полостей и пневмоторакса. рактер, котоконтроль иммунной системы над происходящими процессами ослабевает или утрачивается. Это приводит к резкой интоксикации организма больного, дисфункции жизненно важных органов и угрозе развития сепсиса, полиорганной недостаточности или септического шока. Клиническая картина и диагностика. При гангрене легкого рано начинает отделяться большое количество зловонной, пенистой, трехслойной мокроты, имеющей гнойно-кровянистый характер, свидетельствующий об анаэробном или смешанном виде инфекции. У больных появляется часто повторяющийся мучительный кашель. В гнойный процесс, как правило, вовлекается плевра, что приводит к развитию гнилостной эмпиемы или пиопневмоторакса. При исследовании больного отмечают выраженную дыхательную недостаточность — одышку, бледность кожных покровов, цианоз. При перкуссии определяют значительную зону укорочения перкуторного звука над пораженным легким, сменяющуюся коробочным звуком над полостью деструкции, содержащей воздух и жидкость. При аускультации выслушивают множество влажных хрипов различного калибра. Рентгенологически в начале болезни в пределах одной доли или всего легкого выявляется обширное затемнение, которое увеличивается с каждым днем (рис. 6.7). При появлении сообщения полости деструкции с бронхом на фоне инфильтрации легочной ткани появляются полости деструкции различной величины и степени заполнения воздухом и гноем. Осложнения в виде кровохарканья, кровотечения, пиопневмоторакса или эмпиемы плевры являются частыми спутниками, сопровождающими гангрену легкого. При рентгенологическом исследовании легких и компьютерной томографии в наиболее крупных полостях выявляются секвестры разной величины. Лабораторные показатели свидетельствуют о наличии тяжелого синдрома системного ответа на воспаление: наблюдаются тахикардия, тахипноэ, резкое повышение температуры тела, выраженные дисфункции легких, сердечно-сосудистой системы, печени и почек. Лейкоцитоз достигает 20—30- 10 9/л, возникают выраженная гипопротеинемия, анемия, нарушение водно-электролитного и кислотно-основного состояния. СОЭ возрастает до 60—70 мм/ч. При посеве крови часто выявляется бактериемия. Фактически речь идет о тяжелом сепсисе. Зона некроза, даже при тяжелом процессе, может отграничиться от здоровой ткани, тогда клиническая картина становится похожей на таковую при абсцессе, нередко переходя в хроническую форму. Если отграничения не происходит, гангрена прогрессирует, то необходимо провести срочное хирургическое вмешательево. Это единственный способ попытаться спасти жизнь больного. До появления антибиотиков и современных методов интенсивной терапии больные гангреной легкого обычно погибали в первые дни заболевания. В настоящее время благодаря ранней диагностике и эффективному лечению пневмонии и начальной формы абсцесса современными антибиотиками (цефалоспорины III поколения, макролиды, карбопенемы, фторхиноло- ны, метронидазол и др.) число больных с острыми абсцессами и гангреной легких резко сократилось. Таким образом, диагноз инфекционной деструкции легких (гангрена, абсцесс) можно установить на основании жалоб, анамнеза, развития заболевания, оценки тщательно проведенного физикального исследования, позволяющего выявить характерные симптомы. Неоценимую помощь в постановке диагноза оказывают инструментальные методы: рентгенография и томография, компьютерная томография, бронхоскопия, позволяющие также следить за динамикой развития болезни и эффективности лечебных мероприятий. Помимо рутинного исследования крови необходимо периодически брать кровь для выявления возможной бактериемии (она наблюдается у 8—20 % больных), регулярно проводить бактериологическое исследование мокроты и бронхиального содержимого, полученного при бронхоскопии или пункции полости абсцесса с целью определения чувствительности микрофлоры к антибактериальным препаратам и для дифференциальной диагностики с туберкулезом и грибковыми поражениями. Дифференциальный диагноз надо проводить с полостной формой рака легкого, каверной при открытом туберкулезе, нагноившейся эхинококковой кистой, которая по сути дела является абсцессом паразитарного происхождения, а также с различными видами ограниченных эмпием плевры. Лечение. Острые инфекционные деструктивные заболевания легких требуют комплексного лечения, направленного на борьбу с инфекцией с помощью антибиотиков широкого спектра действия, улучшение условий дренирования абсцесса, устранение белковых, водно-электролитных и метаболических нарушений, поддержание функций сердечно-сосудистой и дыхательной системы, печени, почек, повышение сопротивляемости организма. Рациональную антибиотикотерапию проводят с учетом чувствительности микрофлоры, высеваемой из крови и мокроты. При отсутствии данных о чувствительности микрофлоры целесообразно использовать антибиотики широкого спектра действия: цефалоспорины III поколения (цефотаксим, цефтриаксон-роцефин) или II поколения (цефуроксим, цефамандол). Очень хороший эффект получен при лечении септических деструктивных заболеваний легких антибиотиком тиенам (комбинированный препарат — имипенем/циластатин). Это антибиотик ультраширокого спектра, фактически действующий на все клинически значимые патогенные микроорганизмы. В связи с этим его можно назначать при смешанной инфекции эмпирически до получения результатов посева крови, мокроты, раневого отделяемого. Препарат накапливается в бронхолегочной системе в высокой концентрации и удерживается в течение длительного времени (препарат вводят один раз в сутки). Используют также комбинацию цефалоспоринов с гента-мицином, метронидазолом. Помимо внутривенного, внутримышечного или перорального введения антибиотиков, целесообразно вводить их непосредственно в бронхиальное дерево в виде аэрозоля или через бронхоскоп в бронх, дренирующий абсцесс, а также в полость абсцесса при его пункции в случае субплеврального расположения. Для полноценного удаления гноя и частичек распадающейся ткани из полости абсцесса и мокроты из бронхов целесообразно проводить ежедневную бронхоскопию. Иногда в бронх, дренирующий полость абсцесса через бронхоскоп, удается ввести тонкий дренаж для постоянной аспирации содержимого и введения антибиотиков. Не следует забывать о назначении препаратов, расширяющих бронхи и разжижающих слизистую мокроту. Это
позволяет более эффективно откашливать мокроту. Рекомендуется проводить постуральный дренаж, чтобы предотвратить затекание гноя в здоровое легкое (кроме того, гной будет лучше удаляться при отхаркивании).
Всем тяжелобольным необходима интенсивная терапия для восполнения водно-электролитных и белковых потерь, коррекции кислотно-основного состояния, дезинтоксикации, поддержания функции сердечно-сосудистой и дыхательной систем, печени, почек. Большое значение имеет полноценное питание больного, богатое белками и витаминами. Учитывая большие потери белка, пациент должен получать в сутки не менее 3500—4000 калорий (в международной системе единиц 1 калория = 4187 Дж). Для этих целей используют энтеральное, зондовое и парентеральное питание.
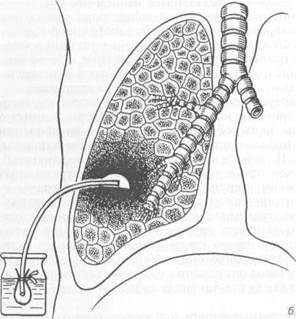
Повторные переливания компонентов крови — эритроцитной массы, плазмы, альбумина, гамма-глобулина — показаны при анемии, гипопротеинемии, низком содержании альбумина. Хирургическое лечение показано при гангрене легкого (пневмон- или лобэктомия). При остром абсцессе предпочтение отдается консервативному лечению. Если оно оказывается безуспешным или болезнь осложнилась эмпиемой плевральной полости, а состояние пациента не позволяет произвести более радикальное вмешательство, то выполняют одномоментную (при наличии сращений между висцеральным и париетальным листками плевры) или двухмоментную (при отсутствии сращений) пневмотомию по Мональди. В последние годы эти операции производят все реже, так как дренировать абсцесс можно, пунктируя его через грудную стенку, а также введя в полость абсцесса дренаж с помощью троакара (рис. 6.8). Консервативное лечение бесперспективно при абсцессах диаметром более 6 см, при очень толстой, неспособной к сморщиванию (уменьшению) капсуле абсцесса, при общей интоксикации организма, не поддающейся полноценной комплексной терапии. В этих случаях можно рекомендовать операцию — резекцию доли или сегмента легкого уже в остром периоде. Исходы заболевания. При своевременно начатом и правильном лечении более чем в 80 % случаев наступает выздоровление. Исходы заболевания бывают различными. 1. Полное выздоровление, когда исчезает клиническая симптоматика и Дата добавления: 2015-01-18 | Просмотры: 1428 | Нарушение авторских прав |
 6.2.3. Воспалительные заболевания
6.2.3. Воспалительные заболевания Диагноз устанавливают на основании данных бронхоскопии, при которой во время вдоха можно отметить выпячивание перепончатой части в просвет трахеи.
Диагноз устанавливают на основании данных бронхоскопии, при которой во время вдоха можно отметить выпячивание перепончатой части в просвет трахеи. Лечение. При доброкачественных опухолях на тонкой ножке, а также в тех случаях, когда открытая операция по тем или иным причинам противопоказана, проводят эндоскопические хирургические вмешательства.
Лечение. При доброкачественных опухолях на тонкой ножке, а также в тех случаях, когда открытая операция по тем или иным причинам противопоказана, проводят эндоскопические хирургические вмешательства.

 эмфиземы. При рентгенологическом исследовании и компьютерной томографии видно усиление прозрачности и обеднение легочного рисунка в области эмфиземы доли или сегмента легкого.
эмфиземы. При рентгенологическом исследовании и компьютерной томографии видно усиление прозрачности и обеднение легочного рисунка в области эмфиземы доли или сегмента легкого.