 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Нарушения ритма 4 страница
У больных с добавочным шейным ребром, а также реберно-ключичным синдромом особую ценность приобретают рентгенографические данные. Лечение. Необходимость реконструктивных вмешательств при окклюзи-онных поражениях брахиоцефальных сосудов диктуется частым развитием ишемических инсультов. Показаниями к операции являются гемодинами-чески значимые (более 60—70 %) стенозы или окклюзии, а также поражения, способные стать источником эмболии интракраниальных артерий (нестабильные бляшки, осложненные кровоизлиянием или изъязвлением). При изолированных поражениях брахиоцефальных артерий в настоящее время внедряются рентгеноэндоваскулярные процедуры — баллонная дила-тация, эндоваскулярная установка стента. При сегментарных окклюзиях общей сонной и начального отрезка внутренней сонной артерий, бифуркации
У больных с нарушениями проходимости сосудов, обусловленными экс-травазальным сдавлением, необходимо устранить причину компрессии. По показаниям производят скаленотомию, резекцию I ребра, пересечение малой грудной или подключичной мышцы и др. При невозможности выполнения реконструктивной операции целесообразны хирургические вмешательства на симпатической нервной системе: верхняя шейная симпатэктомия (С1—С11), стеллэктомия (CVII) (удаление или разрушение шейно-грудного (звездчатого) ганглия (ganglion stellatum) и грудная симпатэктомия (ThII—ThIV). После операции уменьшается периферическое сопротивление и улучшается кровообращение в коллатералях. 18.7.5. Облитерирующие заболевания висцеральных ветвей аорты Хроническая абдоминальная ишемия. Заболевание обусловлено окклюзи-онными поражениями висцеральных ветвей брюшной аорты, которые проявляются болями после еды, потерей массы тела, систолическим шумом в эпигастральной области над проекцией аорты. Этиология и патогенез. Наиболее частыми причинами поражения мезен-териальных сосудов и чревного ствола являются атеросклероз и неспецифический аортоартериит, реже — фиброзно-мышечная дисплазия, аномалии развития висцеральных артерий. Нарушение их проходимости возникает и при экстравазальном сдавлении, которому чаще подвергается чревный ствол. Его компрессию способны вызвать серповидная связка и медиальная ножка диафрагмы, нейрофиброзная ткань чревного (солнечного) сплетения. Атеросклеротическое поражение мезентериальных артерий чаше наблюдается у людей среднего и пожилого возраста. Атеросклеротические бляшки, как правило, располагаются в проксимальных артериальных сегментах, чаще всего поражается нижняя брыжеечная артерия, реже — чревный ствол. Неспецифический аортоартериит этой локализации, как правило, встречается в молодом возрасте; висцеральные ветви всегда поражаются вместе с соответствующим сегментом аорты. Поражение бывает более протяженным. Экстравазальное сдавление сосудов наблюдается одинаково часто в любой возрастной группе. В понятие "хроническая ишемия органов пищеварения" объединены признаки нарушения кровообращения в трех сосудистых бассейнах: чревного ствола, верхней и нижней брыжеечных артерий. Дефицит кровотока в бассейне пораженной артерии в течение определенного времени компенсируется за счет перераспределения крови из других сосудистых бассейнов. Однако по мере прогрессирования заболевания происходит снижение компенсаторных возможностей коллатерального кровообращения. Наиболее серьезные нарушения гемодинамики возникают при одновременном поражении нескольких висцеральных артерий. Тогда гемодинамические расстройства становятся особенно выраженными на высоте пищеварения, когда существующий кровоток не в состоянии обеспечить нормального кровоснабжения тех или иных участков желудочно-кишечного тракта, в которых и развивается ишемия. К гипоксии наиболее чувствительны слизистый слой и подслизистая основа пищеварительного тракта, поэтому его железистый аппарат подвергается дистрофии, что ведет к снижению продукции пищеварительных ферментов и нарушению всасывания. Одновременно нарушается функция печени и поджелудочной железы. Одним из последствий хронической абдоминальной ишемии является острое нарушение висцерального кровообращения, которое возникает вследствие тромбоза пораженной артерии и часто заканчивается гангреной кишечника. Клиническая картина. Хроническая абдоминальная ишемия характеризуется триадой симптомов: болью, дисфункцией кишечника, снижением массы тела. По преимущественным клиническим проявлениям выделяют 4 формы заболевания: чревную (болевая), проксимальную брыжеечную (дисфункция тонкой кишки), дистальную брыжеечную (дисфункция толстой кишки) и смешанную. Основным симптомом заболевания является боль в животе. При поражении чревного ствола боль интенсивная, локализуется в эпигастрии и возникает через 15—20 мин после приема пищи. При поражении верхней брыжеечной артерии боль менее интенсивная, появляется в мезогастрии через 30—40 мин после еды, обычно продолжается 2—2 1/2 ч, т. е. на протяжении всего периода максимальной функциональной активности пищеварительного тракта. Боль связана со скоплением в ишемизированных тканях недо-окисленных продуктов метаболизма, воздействующих на внутриорганные нервные окончания. При поражении нижней брыжеечной артерии лишь у 8 % больных возникает ноющая боль в левой подвздошной области. Больные отмечают уменьшение боли при ограничении приема пищи. Дисфункция кишечника выражается во вздутии живота, неустойчивом стуле, запоре. В каловых массах нередко обнаруживают- остатки непереваренной пищи, слизь. Прогрессирующее похудание объясняется нарушением секреторной и абсорбционной способности кишечника, а также тем, что больные ограничивают себя в еде из-за боязни возникновения приступа болей. Изолированное поражение висцеральных артерий встречается редко, чаще оно сочетается с поражением других сосудистых бассейнов, поэтому в дифференциальной диагностике большое значение приобретает правильная интерпретация жалоб больных. При аускультации живота в эпигастральной области нередко выслушивают характерный систолический шум, обусловленный стенозом чревного ствола или верхней брыжеечной артерии. Данные лабораторных исследований указывают на снижение абсорбционной и секреторной функций кишечника. Копрограмма выявляет большое количество слизи, нейтрального жира и непереваренных мышечных волокон. С прогрессированием заболевания развивается диспротеинемия, характеризующаяся снижением содержания в крови альбуминов и повышением уровня глобулинов, увеличивается активность АЛТ и ЛДГ, возрастают показатели тимоловой пробы. При рентгенологическом исследовании выявляют медленный пассаж бария по кишечнику, метеоризм, сегментарные спазмы кишечника. Колоно-скопия обнаруживает диффузный или сегментарный колит, атрофию сли- зистой оболочки, реже встречаются эрозии, сегментарные стенозы с исчезновением гаустрации. При гистологическом исследовании биоптатов выявляют отек собственной пластинки слизистой оболочки, уменьшение количества крипт, участки фиброза, дилатацию и эктазию сосудов подслизисто-го слоя, очаговые лимфоидно-клеточные инфильтраты. Результаты радиоизотопных исследований обычно указывают на уменьшение абсорбции I131-триолиона и всасывания I131-масляной кислоты. При подозрении на окклюзирующее поражение мезентериальных артерий необходимо тщательное рентгенологическое, эндоскопическое и ультразвуковое исследование органов желудочно-кишечного тракта для того, чтобы исключить их органические поражения в генезе абдоминального болевого синдрома. Ультразвуковое дуплексное сканирование позволяет визуализировать брюшную аорту и начальные отделы чревного ствола и его ветвей (общей печеночной и селезеночной артерий), а также верхнюю брыжеечную артерию. При стенозирующих поражениях в устьях указанных артерий появляется турбулентный высокоскоростной кровоток, уменьшается диаметр пораженного сосуда, наблюдается постстенотическое расширение. Аортография, выполненная в переднезадней и боковой проекциях, позволяет оценить состояние устьев чревной и брыжеечных артерий. На ан-гиограмме при хронической абдоминальной ишемии выявляют как прямые признаки поражения висцеральных артерий (дефекты наполнения, сужение, окклюзия, постстенотическое расширение сосудов), так и косвенные (ретроградное заполнение, расширение коллатералей, слабое контрастирование пораженной артерии). Для оценки состояния мезентериальных сосудов можно применять КТ- или МР-ангиографию. Лечение. В легких случаях ограничиваются консервативным лечением, включающим диету, спазмолитические и антисклеротические препараты, средства, улучшающие метаболизм тканей и реологические свойства крови. Прогрессирование заболевания является показанием к хирургическому лечению. Для устранения наружной компрессии чревного ствола достаточно рассечения рубцово-измененных медиальных ножек диафрагмы, серповидной связки печени или волокон чревного сплетения. При стенозах и окклюзиях в области устьев висцеральных артерий эффективна эндартерэктомия, а в случаях распространенных поражений операциями выбора являются либо резекция пораженного участка с последующим его протезированием, либо шунтирование. 18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия Вторичная симптоматическая артериальная гипертензия развивается вследствие стеноза почечной артерии, нарушения магистрального кровото-ка и кровообращения в почках без первичного поражения паренхимы и мо-чевыводящих путей. Характерным для этого заболевания являются высокие цифры артериального давления, нарушение функции почек, подозрение на| вовлечение в патологический процесс почечной артерии. Вазоренальная ги-пертензия встречается у 3—5 % больных, страдающих артериальной гипср-тонией. Наиболее часто болезнь поражает лиц молодого и среднего во раста. Этиология и патогенез. Причины, вызывающие поражение почечных артерий, многообразны: атеросклероз, неспецифический аортоартериит, фиб- розно-мышечная дисплазия, тромбоз и эмболия, сдавления артерий опухолями и др. На первом месте по частоте стоит атеросклероз (40—65 %), на втором — фиброзно-мышсчная дисплазия (15—30 %), на третьем — неспецифический аортоартериит (16—22 %). Атероматозная бляшка обычно располагается в аорте и распространяется на устье почечной артерии. Значительно реже атерома располагается непосредственно в почечной артерии (у 90 % больных поражение бывает двусторонним. Фиброзно-мышечная дисплазия обычно поражает среднюю или дистальную часть почечной артерии и может распространяться на ветви. У 50 % больных поражение бывает двусторонним). Сужение артерии возникает вследствие гиперплазии, которая в виде кольца охватывает артерию и концентрически суживает просвет ее. Заболевание встречается преимущественно у женщин в возрасте до 45 лет; является причиной гипертензии у 10 % детей, имеющих артериальную гипертонию. Наиболее частыми причинами гипертонии у детей является гипоплазия почечной артерии, коарктация аорты и аортоартериит Такаясу. Сужение просвета почечных артерий приводит к гипоперфузии почек, уменьшению пульсового давления в ее сосудах, В ответ на эти изменения возникает гиперплазия юкстагломерулярных клеток. Последние в этих условиях выделяют большое количество ренина, который превращает циркулирующий в крови ангиотензиноген в ангиотензин I, быстро превращающийся в ангиотензин II с помощью ангиотезин-превращающего фермента. Ангиотензин II суживает артериолы, вызывает гипоперфузию почки, способствует увеличению секреции альдостерона и задержке натрия в организме. Гипертония возникает в ответ на гипоперфузию почки. Определенное значение в развитии вазоренальной гипертензии придают и уменьшению уровня некоторых депрессорных и вазодилататорных субстанций, которые могут вырабатываться почками (простагландины, кинины и др.). Клиническая картина и даигностика. В начале болезни у большинства больных симптомы заболевания не выявляются. Лишь у немногих наблюдаются головные боли, раздражительность, эмоциональная депрессия. Постоянное повышение диастолического давления иногда бывает единственным объективным симптомом болезни. При аускультации может выслушиваться постоянный систолический шум в верхней части живота с обеих сторон от средней линии. Если причиной вазоренальной гипертензии является атеро-склеротическое поражение артерий, то у больных можно обнаружить другие симптомы атеросклероза. Отсутствие гипертонии в семье и у близких родственников, раннее появление гипертонии (особенно в детстве или у женщин в период перехода к зрелому возрасту), быстрое нарастание степени ее, резистентность к антигипертензивным препаратам и быстрое ухудшение функции почек дают основание для предположения о наличии вазоренальной гипертензии. В поздней стадии болезни симптомы вазоренальной гипертонии могут быть классифицированы следующим образом: 1) симптомы церебральной гипертензии (головные боли, головокружение, шум в ушах, ощущение приливов, тяжесть в голове, ухудшение зрения); 2) перегрузка левых отделов сердца и коронарная недостаточность (ноющие боли в области сердца, сердцебиение); 3) симптомы инфаркта почки (боли в поясничной области, гематурия); 4) признаки вторичного гиперальдостеронизма (мышечная слабость, парестезии, полиурия). При атеросклерозе и неспецифическом аор-тоартериите нередко поражаются и другие сосудистые бассейны, поэтому у больных могут быть симптомы, обусловленные другой локализацией патологического процесса. Артериальное давление у пациентов резко повышено: систолическое дав-
Рис. 18.10. Двусторонний критический стеноз почечных артерий. а — до лечения; б — после эндоваскулярной установки стентов. Ангиограммы. ление у большинства больных выше 200 мм рт. ст., а диастолическое — 130—140 мм рт. ст. Гипертензия носит стойкий характер и плохо поддается консервативной терапии. Границы сердца расширены влево, верхушечный толчок усилен; на аорте определяется акцент II тона. У некоторых больных в проекции брюшной аорты и почечных артерий выслушивается систолический шум. Заболевание характеризуется быстро прогрессирующим течением, приводящим к нарушению мозгового кровообращения, выраженной ан-гиопатии сетчатки глаз, коронарной и почечной недостаточности. Большое значение для диагностики имеет урография и радиоизотопная ренография. На серии урограмм выявляют замедленное поступление контрастного вещества в чашечки лоханки пораженной почки, замедленное выделение контраста по сравнению со здоровой почкой, которая нередко имеет большие размеры вследствие компенсаторной гипертрофии. Больная почка уменьшена в размерах. При изотопной ренографии отмечают замедленное выведение изотопа ич почки на стороне поражения. В процессе обследования необходимо исключить другие причины симптоматической артериальной гипертензии (заболевания надпочечников, поражение паренхимы почек, центральной нервной системы, брахиоцефальных артерий). При неясном диагнозе применяют биопсию почек; определяют активность ренина в периферической крови и в крови, оттекающей от почек. Ангиография, являясь заключительным этапом диагностики, показана при увеличении диастолического артериального давления выше 110 мм рт. ст. и быстром нарастании признаков нарушения функции почек. При атеросклеротическом поражении сосудов на ангиограмме выявляется характерное сужение устья или начального отдела почечной артерии на протяжении 1,5—2 см. При этом одновременно поражаются брюшная аорта и ее висцеральные ветви. При фиброзно-мышечной дисплазии сужение локализуется в среднем и дистальном отделах почечной артерии; участки расширения обычно чередуются с зонами кольцевидного сужения, напоминая нить с бусами. Лечение. Несмотря на появление современных гипотензивных препаратов с выраженным угнетением ренин-ангиотензин-альдостероновой системы (ингибиторы ангиотензинпревращающего фермента — каптоприл, эна-лаприл и др.), лекарственная терапия, даже успешная, нефизиологична, поскольку снижение артериального давления в условиях стеноза почечной артерии приводит к декомпенсации кровообращения и сморщиванию почки.
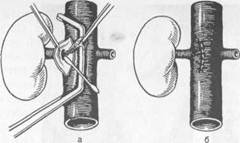
Рис. 18.11. Методы реконструкции почечной артерии. а — трансаортальная эндартерэктомия; б — шов аорты после эндартерэктомии; в — резекция почечной артерии с протезированием венозным трансплантатом. Поэтому консервативное лечение применяют у лиц пожилого возраста и при системном поражении артериального русла. У больных с высоким операционным риском применяют чрескожную эндоваскулярную дилатацию и установку стента в почечных артериях (рис. 18.10). Объем хирургического вмешательства зависит от локализации поражения. При изолированном атеросклеротическом поражении почечных артерий обычно выполняют трансаортальную эндартерэктомию. Из небольшого разреза стенки аорты удаляют измененную интиму вместе с атеросклеротиче-ской бляшкой. Удаление интимы облегчается выворачиванием стенки почечной артерии в просвет аорты (рис. 18.11, а, б). Хорошие результаты удается получить более чем у 60 % больных. При фиброзно-мышечной дисплазии выполняют резекцию пораженного участка артерии с последующим протезированием сегментом большой подкожной вены или a. hypogastrica. При небольшой протяженности поражения измененный участок артерии резецируют и реимплантируют ее дистальную часть в аорту по типу конец в бок или восстанавливают проходимость сосуда анастомозом конец в конец (рис. 18.11, в). Снижение артериального давления наблюдается более чем у 90 % оперированных. Лечение вазоренальной гипертензии, обусловленной неспецифическим аортоартериитом, сложно. Как правило, приходится выполнять корригирующую операцию не только на почечных артериях, но и на аорте. Поэтому чаще применяют резекцию почечных артерий с протезированием. При сморщенной почке, поражении внутрипочечных ветвей, организовавшихся тромбах в почечной артерии и ее ветвях производят нефрэкто-мию. 18.7.7. Облитерирующие заболевания артерий нижних конечностей Окклюзия или стеноз сосудов нижних конечностей наиболее часто возникает вследствие атеросклероза артерий, облитерирующего тромбангиита (эндартериита), аортоартериита, фиброзно-мышечной дисплазии. Эти заболевания являются основной причиной периферической артериальной недостаточности. Сужение и облитерация артерий вызывают резкое ослабление кровотока, ухудшает кровообращение в сосудах микроциркуляторного русла, снижают доставку кислорода тканям, вызывают тканевую гипоксию и нарушение
Активация макрофагов, нейтрофильных лейкоцитов, лимфоцитов и клеток эндотелия в условиях ишемии сопровождается выделением из них про-воспалительных цитокинов (Ил-1, Ил-6, Ил-8, ФНО), которые играют важную роль в регуляции микроциркуляторного кровообращения, повышении проницаемости капилляров, в тромбозе сосудов, повреждении (некрозе) тканей активными кислородными радикалами. В тканях увеличивается содержание гистамина, серотонина, простагландинов, обладающих мембрано-токсическим действием. Хроническая гипоксия ведет к распаду лизосом и высвобождению гидролаз, лизирующих клетки и ткани. Организм сенсибилизируется продуктами распада белков. Возникают патологические аутоиммунные процессы, усугубляющие нарушения микроциркуляции и усиливающие местную гипоксию и некроз тканей. Клиническая картина и диагностика. В зависимости от степени недостаточности артериального кровоснабжения пораженной конечности различают четыре стадии заболевания (по классификации Fontaine—Покровского). Стадия I — функциональной компенсации. Больные отмечают зябкость, судороги и парестезии в нижних конечностях, иногда покалывание и жжение в кончиках пальцев, повышенную утомляемость, усталость. При охлаждении конечности приобретают бледную окраску, становятся холодными на ощупь. При маршевой пробе уже через 500—1000 м возникает перемежающаяся хромота. С целью стандартизации маршевой пробы больному рекомендуют двигаться со скоростью 2 шага в секунду (по метроному). Определяется протяженность пройденного пути до появления болей в икроножной мышце и время до полной невозможности продолжать ходьбу. Пробу удобно проводить на тредбане. По показателям маршевой пробы можно судить о прогрессировании заболевания и об успешности лечения. Перемежающаяся хромота возникает вследствие недостаточности кровоснабжения мышц, нарушения утилизации кислорода, накопления в тканях недоокисленных продуктов обмена веществ. Стадия II — субкомпенсации. Интенсивность перемежающейся хромоты нарастает. При указанном темпе ходьбы она возникает уже после преодоления расстояния 200—250 м (Па стадия) или несколько меньше (Пб стадия). Кожа стоп и голеней теряет присущую ей эластичность, становится сухой, шелушащейся, на подошвенной поверхности выявляется гиперкератоз. Замедляется рост ногтей, они утолщаются, становятся ломкими, тусклыми, приобретая матовую или бурую окраску. Нарушается и рост волос на пораженной конечности, что приводит к появлению участков облысения. Начинает развиваться атрофия подкожной жировой клетчатки и мелких мышц стопы. Стадия III — декомпенсации. В пораженной конечности появляются боли в покое, ходьба становится возможной лишь на расстоянии 25—50 м. Окраска кожных покровов резко меняется в зависимости от положения пораженной конечности: при подъеме ее кожа бледнеет, при опускании появляется покраснение кожи, она истончается и становится легкоранимой. Не- значительные травмы вследствие потертостей, ушибов, стрижки ногтей приводят к образованию трещин и поверхностных болезненных язв. Прогрессирует атрофия мышц голени и стопы. Трудоспособность значительно снижена. При тяжелом болевом синдроме для облегчения страданий больные принимают вынужденное положение — лежа с опущенной ногой. Стадия IV — деструктивных изменений. Боли в стопе и пальцах становятся постоянными и невыносимыми. Образующиеся язвы обычно располагаются в дистальных отделах конечностей, чаще на пальцах. Края и дно их покрыты грязно-серым налетом, грануляции отсутствуют, вокруг них имеется воспалительная инфильтрация; присоединяется отек стопы и голени. Развивающаяся гангрена пальцев и стоп чаще протекает по типу влажной гангрены. Трудоспособность в этой стадии полностью утрачена. Уровень окклюзии накладывает определенный отпечаток на клинические проявления болезни. Для поражения бедренно-подколенного сегмента характерна "низкая" перемежающаяся хромота — появление болей в икроножных мышцах. Для атеросклеротического поражения терминального отдела брюшной аорты и подвздошных артерий (синдром Лериша) характерны "высокая" перемежающаяся хромота (боль в ягодичных мышцах, в мышцах бедер и тазобедренного сустава), атрофия мышц ноги, импотенция, снижение или отсутствие пульса на бедренной артерии. Импотенция обусловлена нарушением кровообращения в системе внутренних подвздошных артерий. Встречается в 50 % наблюдений. Она занимает незначительное место среди других причин импотенции. У части больных при синдроме Лериша кожные покровы конечностей приобретают цвет слоновой кости, появляются участки облысения на бедрах, становится более выраженной гипотрофия мышц конечностей, иногда они жалуются на боли в околопупочной области, возникающие при физической нагрузке. Эти боли связаны с переключением кровотока из системы брыжеечных артерий в систему бедренной артерии, т. е. с синдромом "мезентериального обкрадывания". В большинстве случаев правильный диагноз удается установить с помощью обычного клинического обследования, а специальные методы исследования, как правило, лишь детализируют его. Планируя проведение консервативной терапии, при правильном использовании клинических методов можно отказаться от ряда инструментальных исследований. Инструментальная диагностика имеет несомненный приоритет в период предоперационной подготовки, в ходе операции и послеоперационном наблюдении. Осмотр дает ценную информацию о характере патологического процесса. При хронической ишемии нижних конечностей у больных обычно развивается мышечная гипотрофия, уменьшается наполнение подкожных вен (симптом канавки или высохшего русла реки), изменяется окраска кожи (бледность, мраморность и т. д.). Затем появляются трофические нарушения в виде выпадения волос, сухости кожи, утолщения и ломкости ногтей и др. При выраженной ишемии на коже появляются пузыри, наполненные серозной жидкостью. Чаще возникает сухой (мумификация) или влажный (влажная гангрена) некроз дистальных сегментов конечности. Существенную информацию о локализации патологического процесса дают пальпация и аускультация сосудов ноги. Так, отсутствие пульса на подколенной артерии указывает на облитерацию бедренно-подколенного сегмента, а исчезновение пульса на бедре — на поражение подвздошных артерий. У ряда больных с высокой окклюзией брюшной аорты пульсацию обнаружить не удается даже при пальпации аорты через переднюю брюшную стенку. У 80—85 % больных облитерирующим атеросклерозом пульс не определяется на подколенной артерии, а у 30 % — и на бедренной. Следует помнить, что у небольшого числа пациентов (10—15 %) может быть изолированное поражение сосудов голени или стопы (дистальная форма). Всем больным необходимо проводить аускультацию бедренных, подвздошных артерий и брюшной аорты. Над стенозированными артериями обычно выслушивают систолический шум. При стенозе брюшной аорты и подвздошных артерий его можно хорошо определить не только над передней брюшной стенкой, но и на бедренных артериях под паховой связкой. Избирательное поражение дистальных артерий является причиной того, что у больных облитерирующим тромбангиитом в первую очередь исчезает пульсация артерий на стопах. В то же время следует иметь в виду, что у 6—25 % практически здоровых людей пульс на тыльной артерии стопы может не определяться в связи с аномалиями ее положения. Поэтому более достоверным признаком является отсутствие пульса на задней боль-шеберцовой артерии, анатомическое положение которой не столь вариабельно. Функциональные тесты. Симптом плантарной ишемии О п -пеля заключается в побледнении подошвы стопы пораженной конечности, поднятой вверх под углом 45°. В зависимости от скорости побледнения можно судить о степени нарушения кровообращения в конечности. При тяжелой ишемии оно наступает в течение 4—6 с. Позднее были внесены изменения в пробу Гольдфлама и Самюэлса, позволяющие более точно судить о времени появления побледнения и восстановления кровообращения. В положении лежа на спине больному предлагают поднять обе ноги и удерживать их под прямым углом в тазобедренном суставе. В течение 1 мин предлагают сгибать и разгибать стопы в голеностопном суставе. Определяют время появления побледнения стоп. Затем больному предлагают быстро занять положение сидя с опущенными ногами и отмечают время до заполнения вен и появления реактивной гиперемии. Полученные данные поддаются цифровой обработке, дают возможность судить об изменении кровообращения в процессе лечения. Проба Гольдфлама. В положении больного на спине с приподнятыми над кроватью ногами ему предлагают производить сгибания и разгибания в голеностопных суставах. При нарушении кровообращения уже через 10—20 движений больной испытывает утомление в ноге. Одновременно ведется наблюдение за окраской подошвенной поверхности стоп (проба Самюэлса). При тяжелой недостаточности кровоснабжения в течение нескольких секунд наступает побледнение стоп. Дата добавления: 2015-01-18 | Просмотры: 915 | Нарушение авторских прав |
 сонной артерии, стенозе устья позвоночной артерии выполняют открытую эндартерэктомию. При проксимальной окклюзии подключичной артерии, приводящей к развитию синдрома подключичного обкрадывания, операцией выбора является сонно-подключичное шунтирование аутовеной или синтетическим протезом либо резекция подключичной артерии с имплантацией ее конца в общую сонную. При распространенном поражении магистральных артерий дуги аорты производят их резекцию с протезированием или шунтирующие операции. При множественных поражениях ветвей дуги аорты выполняют одномоментную реконструкцию нескольких артерий. В случае патологической извитости сосудов лучшим видом операции считают резекцию с последующим прямым анастомозом конец в конец.
сонной артерии, стенозе устья позвоночной артерии выполняют открытую эндартерэктомию. При проксимальной окклюзии подключичной артерии, приводящей к развитию синдрома подключичного обкрадывания, операцией выбора является сонно-подключичное шунтирование аутовеной или синтетическим протезом либо резекция подключичной артерии с имплантацией ее конца в общую сонную. При распространенном поражении магистральных артерий дуги аорты производят их резекцию с протезированием или шунтирующие операции. При множественных поражениях ветвей дуги аорты выполняют одномоментную реконструкцию нескольких артерий. В случае патологической извитости сосудов лучшим видом операции считают резекцию с последующим прямым анастомозом конец в конец.


 тканевого обмена. Последний ухудшается вследствие раскрытия артериоло-венулярных анастомозов. Уменьшение напряжения кислорода в тканях ведет к накоплению недоокисленных продуктов обмена и метаболическому ацидозу. В этих условиях возрастают адгезивные и агрегационные и снижаются дезагрегационные свойства тромбоцитов, усиливается агрегация эритроцитов, возрастает вязкость крови, что неизбежно приводит к гиперкоагуляции и образованию тромбов. Тромбы блокируют микроциркуляторное русло, усугубляют степень ишемии пораженного органа. На этом фоне развивается диссеминированное внутрисосудистое свертывание.
тканевого обмена. Последний ухудшается вследствие раскрытия артериоло-венулярных анастомозов. Уменьшение напряжения кислорода в тканях ведет к накоплению недоокисленных продуктов обмена и метаболическому ацидозу. В этих условиях возрастают адгезивные и агрегационные и снижаются дезагрегационные свойства тромбоцитов, усиливается агрегация эритроцитов, возрастает вязкость крови, что неизбежно приводит к гиперкоагуляции и образованию тромбов. Тромбы блокируют микроциркуляторное русло, усугубляют степень ишемии пораженного органа. На этом фоне развивается диссеминированное внутрисосудистое свертывание.