 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Международная классификация по системе TNM (1997)Т — первичная опухоль ТХ — недостаточно данных для оценки первичной опухоли ТО — нет данных за наличие первичной опухоли TIS — рак in situ: интраэпителиальная опухоль или опухоль с инвазией собственной пластинки Т1 — опухоль прорастает подслизистую основу Т2 — опухоль прорастает в мышечный слой ТЗ — опухоль прорастает мышечный слой и подсерозную основу или окружающие ткани неперитонизированных участков кишки Т4 — опухоль прорастает висцеральную брюшину и/или распространяется на соседние органы и анатомические структуры N — регионарные лимфатические узлы NX — недостаточно данных для оценки регионарных лимфатических узлов N0 — нет метастазов в регионарные лимфатические узлы N1 — метастазы в 1—3 регионарных лимфатических узлах N2 — метастазы в 4 и более регионарных лимфатических узлах М — отдаленные метастазы MX — недостаточно данных для определения отдаленных метастазов МО — нет отдаленных метастазов Ml — имеются отдаленные метастазы Гистопатологическая классификация (G): G — степень дифференцировки не может быть определена G1 — хорошо дифференцированная опухоль G2 — умеренно дифференцированная опухоль G3 — малодифференцированная опухоль G4 — недифференцированная опухоль Рак прямой кишки, разрастаясь, распространяется в просвет кишки и в толщу кишечной стенки (поражая подслизистую основу и мышечный слой), выходя затем за ее пределы и врастая в окружающие органы (влагалище, матка, мочевой пузырь, семенные пузырьки, мочеточники) и ткани. Одновременно с ростом опухоли в толщу кишечной стенки идет ее распространение по окружности прямой кишки. Инфильтрация раковыми клетками стенки кишки не превышает обычно 4—5 см от видимой на глаз границы опухоли. Метастазирование рака прямой кишки может идти лимфогенным (в регионарные и отдаленные лимфатические узлы), гематогенным (чаще всего в печень) и имплантационным путями (карциноматоз брюшины, распространение раковых клеток по поверхности слизистой оболочки). Клиническая картина и диагностика. Рак прямой кишки развивается постепенно, клинические проявления возникают лишь при достижении опухолью значительных размеров и сводятся к болевым ощущениям, патологи-
ческим выделениям (кровь, слизь, гной) из прямой кишки и нарушению функции кишечника. Выраженность симптомов зависит от стадии заболевания, типа роста опухоли и ее локализации. Болевые ощущения обычно не являются ранним симптомом рака прямой кишки. Они возникают в начале заболевания лишь при раке, локализующемся в анальном канале, так как обусловлены прорастанием опухолью зоны, богатой нервными окончаниями, растяжением пораженного анального канала при дефекации. При других локализациях опухоли появление болей свидетельствует о распространении ее за пределы кишечной стенки и поражении окружающих органов и тканей. Причиной возникновения схваткообразных болей может быть растяжение стенки кишки вследствие непроходимости, вызванной обтураций просвета опухолью. Боли при раке прямой кишки постоянны. Они локализуются внизу живота, в крестцово-коп-чиковой области, в области заднего прохода, могут быть в области поясницы. Патологические выделения часто являются симптомом, заставляющим больного обратиться к врачу. Это постоянный симптом заболевания. Кровотечение из прямой кишки при раке вызвано изъязвлением опухоли и травмой ее каловыми массами. Оно проявляется в виде примеси темного, реже алого цвета крови в кале. Нередко при дефекации вначале выходит небольшое количество крови, а затем кал с примесью крови. Анемия наступает постепенно, так как сильных кровотечений обычно не бывает. При резком сужении просвета кишки кал принимает лентовидную форму. В результате распада опухоли и присоединения инфекции начинается воспаление, проявляющееся выделением из прямой кишки зловонного гноя и слизи в начале дефекации. Гной и слизь могут быть смешаны с каловыми массами или находиться на их поверхности. Наличие гноя и слизи является признаком далеко зашедшего процесса. Выделение крови, гноя и слизи при экзофитных опухолях начинается раньше, чем при эндофитных. Нарушения функции кишечника проявляются поносом, запором, тенез-мами. Понос и его смена запором возникают в результате проктосигмоиди-та, сопутствующего раку прямой кишки, и могут быть ранними симптомами заболевания. По мере инфильтрации стенки кишки опухолью или обтураций просвета кишки преобладающим симптомом становятся запоры. У некоторых больных возникают частые позывы на дефекацию, которые, однако, не сопровождаются отхождением кала (тенезмы). При этом из прямой кишки отделяется небольшое количество гноя, слизи, крови. Иногда первым симптомом заболевания является изменение формы кала (лентовид-
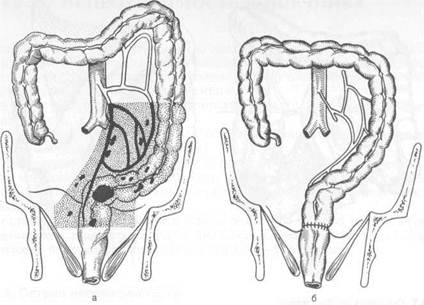
В связи с сужением просвета кишки развивающейся опухолью появляются симптомы кишечной непроходимости: вздутие живота, неотхождение кала и газов, урчание и схваткообразные боли в животе, рвота. В зависимости от локализации рака преобладают те или иные перечисленные выше симптомы. При раке а н ал ь н о го канала ведущим и довольно ранним симптомом болезни является тупая постоянная боль в области заднего прохода, которая усиливается при дефекации. В связи с эндофитным ростом опухоли этой локализации часто наступает изъязвление новообразования, что проявляется в виде патологических примесей к калу: вначале крови, затем слизи и гноя. При этом за счет присоединения воспалительного процесса боли усиливаются. При распространении воспаления на параректальную клетчатку возникают свищи, через которые выделяются кал, кровь, слизь, гной. При прорастании опухоли в анальный сфинктер на большом протяжении наблюдается недержание газов, кала. Вместе с тем опухоль за счет сужения наиболее узкого отдела прямой кишки быстро приводит к развитию кишечной непроходимости. При раке анального канала метастазы распространяются в паховые лимфатические узлы, о чем нужно помнить при объективном исследовании больного. При раке а м п у л я р н ого отдела прямой кишки симптоматика более скудная. Первым симптомом болезни являются патологические примеси к калу. В это же время или несколько позже возникают симптомы нарушения функции кишечника. Боли появляются лишь при прорастании опухоли через все слои стенки кишки. При прорастании опухоли в мочевой пузырь возникают частые позывы на мочеиспускание, лейкоцитурия, микрогематурия, позднее могут сформироваться пузырно-прямокишечные свищи, характеризующиеся выделением кала и газов при мочеиспускании. При формировании влагалищно-прямокишечных свищей наблюдается выделение кала из влагалища. В связи с тем что ампула является наиболее широкой частью прямой кишки, кишечная непроходимость при данной локализации опухоли развивается редко. Рак ректосигмоидного отдела прямой кишки проявляется про-грессирующими запорами с последующей полной кишечной непроходимо-стью. Общими симптомами рака прямой кишки являются анемия, общая сла-бость, похудание, гипертермия; они появляются в поздние сроки заболевания. Диагностика рака прямой кишки основывается на данных анамнеза, ана-лизе жалоб больного и проведении специальных методов обследования: oс-мотра промежности, пальцевого исследования прямой кишки (можно опра делить около 50 % опухолей прямой кишки), ирригографии, ректоромано-скопии с биопсией. Учитывая скудность клинических проявлений рака прямой кишки в ран-них стадиях заболевания, следует придавать важное значение жалобам боли ных на нарушения функции кишечника и при их наличии прибегать к спе- циальным методам обследования. При диспансерном обследовании боль-ных всегда необходимо производить пальцевое исследование прямой киш-ки, периодически производить колоноскопию. Пальцевое исследование прямой кишки — наиболее простой и доступ-ный метод, нередко позволяющий установить факт наличия заболевания в известной мере определить его распространенность. Оно может быть вы- полнено в коленно-локтевом положении больного, в положении на спине, на корточках, на боку. Наиболее целесообразно сочетать пальцевое исследование прямой кишки в коленно-локтевом положении с исследованием в положении больного на корточках. Последнее положение делает возможным достижение опухолей, расположенных на расстоянии 10—12 см от заднего прохода. У женщин, кроме пальцевого исследования прямой кишки, обязательно выполняют исследование через влагалище. Пальцевое исследование прямой кишки при раке проводят с целью выявления опухоли, ее локализации (расстояние от сфинктера), размеров, протяженности, подвижности, наличия изъязвлений, степени сужения просвета кишки, характера отделяемого из прямой кишки. Рак прямой кишки при пальцевом исследовании определяют в просвете кишки в виде опухолевого узла или язвы с плотными краями, или в виде ригидности и уплотнения стенки кишки. Установив наличие опухоли, необходимо провести пальпацию паховых областей для выявления состояния лимфатических узлов. Следующим методом исследования прямой кишки является ректорома-носкопия, позволяющая уточнить данные, полученные при пальцевом исследовании, выполнить биопсию, т. е. верифицировать диагноз путем получения сведений о гистологической структуре опухоли. Кроме того, ректоро-маноскопия делает возможной диагностику опухолей, недостижимых при пальцевом исследовании прямой кишки, расположенных на расстоянии более 35 см от заднего прохода. Ирригоскопия и колоноскопия позволяют выявить первично-множественное поражение ободочной и прямой кишки, уточнить протяженность поражения, степень сужения просвета кишки в области опухоли. Для обнаружения отдаленных метастазов применяют УЗИ, КТ и МРТ, реже — лапароскопию и целиакографию. Для выявления ранних форм рака, определения протяженности раковой инфильтрации в стенке кишки используют УЗИ с помощью специального ректального датчика. Метод также позволяет получить полезную информацию об инвазии опухолью окружающих анатомических структур. Осложнения. Наиболее частыми осложнениями рака прямой кишки являются острая непроходимость кишечника, перфорация кишки, свищи (пузырно-прямокишечный, влагалищно-прямокишечный, парарек-тальный). Перфорация кишки возникает при непроходимости вследствие чрезмерного растяжения ее стенки выше опухоли. Возможна также перфорация кишки в зоне самой опухоли (особенно часто при ее распаде). Перфорация в брюшную полость ведет к каловому перитониту, перфорация в парарек-тальную клетчатку — к развитию абсцесса или флегмоны. Дифференциальная диагностика. Рак прямой кишки дифференцируют от геморроя, полипов, сифилиса, туберкулеза. Как для рака прямой кишки, так и для геморроя характерным симптомом является выделение крови, однако при раке кровь темного цвета, измененная, иногда со сгустками, появляется перед выделением кала или смешивается с ним, а при геморрое кровь алого цвета, выделяется в конце акта дефекации. Гистологическое исследование позволяет дифференцировать рак прямой кишки от полипов, туберкулеза и сифилиса. При сифилисе серологические реакции, а при туберкулезе бактериологические методы исследования способствуют разрешению диагностических трудностей. Лечение. Основным методом является хирургическое лечение. Его могут дополнять химиотерапия и лучевой метод. В последние годы при подготовке кишечника к предстоящей операции используют перорально фортранс, растворенный в 3 л воды. Применяют также ортоградное промывание кишечника путем введения 6—8 л изотонического раствора через зонд, установленный в двенадцатиперстной кишке. Реже используют бесшлаковую диету и подготовку кишечника очистительными клизмами. Радикальные операции при раке прямой кишки направлены на удаление опухоли и регионарных лимфатических узлов. Наиболее часто используют брюшно-промежностную экстирпацию прямой кишки, переднюю резекцию прямой кишки; брюшно-анальную резекцию прямой кишки с низведением сигмовидной ободочной (или поперечной ободочной) кишки, операцию Хартманна (обструктивная резекция). Выбор метода радикальной операции при раке прямой кишки определяется главным образом отдаленностью опухоли от заднепроходного отверстия. При локализации опухоли на расстоянии менее 6—7 см от заднего прохода прибегают к брюшно-промежностной экстирпации прямой кишки. Расположение опухоли на расстоянии более 6—7 см от заднего прохода делает возможным выполнение сфинктеросохраняющих операций (брюшно-анальная резекция с низведением сигмовидной ободочной кишки). При расположении опухоли выше 10—12 см от заднего прохода целесообразна передняя резекция прямой кишки. Трансабдоминальную резекцию прямой и сигмовидной ободочной кишки с наложением одноствольной колостомы (операция Хартманна, обструктивная резекция) производят при расположении опухоли выше 10—12 см от заднего прохода и невозможности выполнения по тем или иным причинам передней резекции прямой кишки (например, при экстренной операции, выполняемой в связи с непроходимостью кишечника, когда вмешательство производят на неподготовленной кишке). Выбирая метод радикальной операции при раке прямой кишки, следует учитывать также конституциональные особенности больного, наличие и тяжесть сопутствующих заболеваний. Брюшно-промежностная экстирпация прямой кишки (операция Кеню—Майлса) заключается в удалении всей прямой кишки и части сигмовидной ободочной кишки с наложением одноствольной колостомы в левой половине подвздошной области (рис. 24.4). Операция состоит из двух этапов — брюшного и промежностного. Брюшной этап операции выполняют из нижней срединной лапаротомии. Перевязывают и пересекают нижнюю брыжеечную артерию (и вену) ниже отхождения от нее левой толстокишечной артерии, рассекают брыжейку сигмовидной ободочной кишки, а саму кишку перевязывают. Мобилизуют сигмовидную и прямую кишку. Сигмовидную ободочную кишку перевязывают и выводят в левой подвздошной области на брюшную стенку, формируя одноствольную колостому. Рану брюшной стенки зашивают. Переходят к промежностному этапу. Вокруг заднего прохода накладывают и затягивают кисетный шов. На расстоянии 2—3 см от заднего прохода окаймляющим разрезом рассекают кожу, подкожную жировую клетчатку, пересекают заднепроходно-копчико-вую связку и мышцы, поднимающие задний проход. Завершив мобилизацию прямой кишки, ее удаляют. Промежностную рану зашивают, оставляя дренаж в пресакральном пространстве. Целесообразно синхронное выполнение брюшного и промежностного этапов операции двумя бригадами хирургов, что более полно отвечает требованиям абластики. Переднюю резекцию прямой кишки выполняют из нижней
Рис. 24.4. Операция Кеню — брюшно-про-межностная экстирпация прямой кишки. в — зона резекции; б — вил после завершения операции.
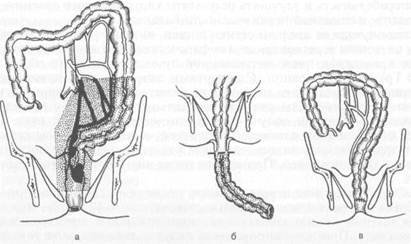
срединной лапаротомии. После мобилизации прямой кишки ее пересекают на 4—5 см ниже опухоли. Пересекают сигмовидную ободочную кишку (удаляя тем самым подлежащий резекции участок кишки) и накладывают анастомоз между сигмовидной ободочной кишкой и культей прямой, кишки (рис. 24.5). В пресакральное пространство вводят дренаж, а в кишку через задний проход — зонд, проводя его выше линии анастомоза — для декомпрессии кишки. При бр ю ш н о - а н ал ь н о й резекции прямой кишки с низведением сигмовидной, нисходящей или поперечной ободочной кишки производят нижнюю срединную лапаротомию. Мобилизуют прямую, сигмовидную и нисходящую ободочную кишку. Рану брюшной стенки зашивают. После растяжения заднего прохода стенку кишки рассекают по прямокишечно-заднепроходной линии и отсепаровывают слизистую оболочку до верхнего края анального канала, перфорируют мышечную оболочку прямой кишки над анальным каналом и отсекают прямую кишку. Низводят прямую и сигмовидную ободочную кишку через задний проход и отсекают сигмовидную ободочную кишку на уровне, определенном при брюшном этапе операции. Края низведенной кишки фиксируют по окружности анального канала (рис. 24.6). В последние годы многие отечественные и зарубежные хирурги отказались от методики иссечения слизистой оболочки анального канала. Операцию стали выполнять с низведением через анальный канал с сохраненной слизистой оболочкой и оставлением избытка низведенной кишки (ее фиксируют 4—6 швами к коже вокруг ануса) длиной 4—5 см, который отсекают на 12—14-е сутки после операции. Возможно также наложение анастомоза по типу "конец в конец" между низведенной кишкой и оставшимся участком прямой кишки. Операцию Хартманна выполняют из нижней срединной лапаротомии. Мобилизуют сигмовидную ободочную и прямую кишку. Пересекают прямую кишку ниже опухоли, культю кишки ушивают. Отсекают поражен-
Рис. 24.5. Передняя резекция прямой кишки. а — зона резекции; 6 — вид после наложения анастомоза. ный отдел кишки и накладывают одноствольную колостому в левой подвздошной области (рис. 24.7). Паллиативные операции преследуют целью лишь продление жизни больного и уменьшение его страданий. Их выполняют при развитии
Рис. 24.6. Брюшно-анальная резекция прямой кишки с низведением. а — зона резекции кишки; б — низведение нисходящей кишки; в — вид после завершения операции.
Рис. 24.7. Операция по Хартманну. а — зона резекции; б — вид после завершения операции. выраженных симптомов кишечной непроходимости и невозможности, выполнения радикальной операции. Они заключаются в наложении двуствольной колостомы либо сигмостомы на передней брюшной стенке в левой подвздошной области. Комбинированное лечение. Применение предоперационной лучевой терапии в настоящее время считают целесообразным при местно распространенном раке прямой кишки. В этом случае оно позволяет увеличить операбельность и улучшить результаты хирургического лечения, повышая частоту пятилетней переживаемости больных. Выход опухоли за пределы стенки кишки, инвазия параректальной клетчатки, метастазы в регионарные лимфатические узлы являются показаниями для проведения послеоперационной лучевой терапии (с обшей дозой 60—70 Гр) и химиотерапии. Стандартным лечением рака прямой кишки, выходящего за пределы ее стенки, или метастазов в ближайшие регионарные лимфатические узлы считают радикальную резекцию с последующей адъювантной терапией облучением и химиотерапией. При раке прямой кишки, ограниченном слизистой оболочкой, в последние годы стали применять трансанальное эндоскопическое удаление опухоли с последующей лучевой и химиотерапией. Применяют также внутриполостную лучевую терапию. Прогноз. Пятилетняя переживаемость после радикального хирургического лечения при раке прямой кишки составляет около 40—50 %. Она зависит прежде всего от стадии заболевания, гистологической структуры и формы роста опухоли. Прогноз благоприятнее в случае, если операция произведена в I—II стадиях заболевания, при экзофитной опухоли, особенно если она имеет высокую степень дифференцировки. Прогноз менее благоприятен у молодых больных, особенно при анальном раке. Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА Непроходимость кишечника — заболевание, характеризующееся частичным или полным нарушением продвижения содержимого по пищеварительному тракту, наблюдается в большинстве случаев в возрасте 30—60 лет, у мужчин несколько чаще, чем у женщин. Все виды непроходимости кишечника подразделяют на следующие основные группы. I. Механическая непроходимость: обтурационная; странгуляционная; со- II. Динамическая непроходимость: 1) паралитическая; 2) спастическая. При механической непроходимости в зависимости от уровня препятствия различают высокую (тонкокишечную) и низкую (толстокишечную) непроходимость. По степени закрытия просвета кишки выделяют полную и частичную непроходимость. Среди всех острых хирургических заболеваний органов брюшной полости непроходимость наблюдается в 3,5—9 % случаев. 25.1. Острая непроходимость Этиология и патогенез. Обтурационная непроходимость кишечника может быть вызвана закрытием просвета кишки изнутри предметами, не связанными с ее стенкой (собственно обтурация плотными каловыми "камнями", безоарами, крупными желчными камнями, провалившимися в кигиеч-ник при образовании фистулы между желчным пузырем и кишкой, инородными телами). Обтурация кишки может возникнуть при сдавлении ее снаружи: кистами, большими опухолями, исходящими из других органов, фиброзными тяжами и спайками. Просвет кишки может быть закрыт патологическими образованиями, исходящими из стенки кишки (опухоли и крупные полипы кишечника, руб-цовая стриктура кишки). Странгуляционная непроходимость кишечника возникает при завороте кишечной петли вокруг своей оси, образовании узла между несколькими петлями кишки, ущемлении кишечных петель, их брыжеек и сосудов в грыжевых воротах при наружных и внутренних грыжах, сдавлении кишки с брыжейкой спайками или Рубцовыми тяжами. При странгуляционной непроходимости сдавления сосудов и нервов в ущемленной петле кишки нарушается кровообразование, что и отличает этот вид непроходимости от обтурационной. К сочетанной механической непроходимости кишечника относят инвагинацию — внедрение одной кишки в другую. При этом внедрившаяся кишка закупоривает просвет другой кишки (обтурация), происходит сдавление сосудов брыжейки инвагинировав-шейся петли (странгуляция). При выделении с п ае ч н о й непроходимости к и ше ч н и ка подчеркивается только этиологический момент возникновения непроходимости — наличие спаек в брюшной полости в случае сдавления кишки вместе с брыжейкой и проходящими в ней сосудами и нервами. Она может быть обтурационной или странгуляционной. Динамическая непроходимость кишечника характеризуется стойким парезом или параличом кишечника или стойким спазмом. Функциональные расстройства, ведущие к паралитической динамической непроходимости, бывают обусловлены острыми воспалительными процессами в брюшной полости (холецистит, панкреатит, аппендицит, перитонит) или забрюшин-ной клетчатке (паранефрит и др.), травмами и травматичными операциями, интоксикацией, острыми нарушениями кровообращения в органах брюшной полости (тромбоз брыжеечных сосудов, инфаркт селезенки), забрю-шинными гематомами и др. Метаболические нарушения (диабетическая, уремическая кома), интоксикация, гипокалиемия также могут привести к развитию паралитической непроходимости кишечника. Спастическая динамическая непроходимость чаще вызывается аскаридами, отравлением свинцом, плоскостными спайками в брюшной полости, печеночной порфирией. Патогенез. Патологические изменения в кишке зависят от вида непроходимости. При обтурационной непроходимости они развиваются не так быстро, как при странгуляционной, при которой сдавление брыжейки вызывает нарушение кровоснабжения в ущемленной петле, приводящее к некрозу. Прекращение или резкое замедление пассажа кишечного химуса при всех формах острой непроходимости кишечника приводит к переполнению приводящей петли поступающими пищеварительными соками (желудочный, кишечный, панкреатический сок, желчь, слюна — всего около 6—8 л), воздухом, проникающим в желудок и кишечник при глотательных движениях. В результате жизнедеятельности микроорганизмов и реакции органических кислот в кишке накапливаются газы. Всасывание жидкости и газов в измененной стенке кишки прекращается, давление в кишке возрастает, резко увеличивается ее диаметр. Сосуды стенки кишки сдавливаются, в капиллярах образуются тромбы. Раздутая приводящая петля становится отечной, приобретает багровую окраску, перистальтика замедляется, а затем прекращается. В просвет кишки и в полость брюшины начинает выделяться значительное количество отечной жидкости. На слизистой оболочке на протяжении 30—40 см выше препятствия появляются кровоизлияния, а затем очаги некроза. Из-за изменений в стенке приводящей петли кишки нарушается защитный слизистый барьер, препятствующий в нормальных условиях проникновению бактериальных токсинов из просвета кишки в полость брюшины и в кровь; стенка кишки становится проницаемой для бактерий. Микроорганизмы проникают в полость брюшины — возникает перитонит. Указанные процессы протекают на фоне резкой активации медиаторов воспаления, дисбаланса между провоспалительными (IL-1, 1L-2, IL-6, IL-8, IL-12, фактора некроза опухоли) и антивоспалительными (IL-4, IL-10, IL-11, IL-13) интерлейкинами. Высокая концентрация их в крови напрямую связана с тяжестью состояния больного. В этом периоде болезни при отсутствии адекватной медицинской помощи синдром системной реакции на воспаление переходит в сепсис и полиорганную недостаточность. На фоне гиповолемии и дегидратации потеря жидкости достигает 10 % массы тела больного, возникает гемоконцентрация, относительное увеличение содержания гемоглобина и увеличение гематокрита. Минутный и ударный объемы сердца уменьшаются. Развивается централизация кровообращения, дальнейшее ухудшение микроциркуляции в жизненно важных органах и во всех тканях организма, гипоксия тканей с синдромом диссемини-рованного внутрисосудистого свертывания, гиповолемический шок. В ответ на гиповолемию и дегидратацию в организме усиливается выработка антидиуретического гормона и альдостерона. Это приводит к сокращению диуреза, реабсорбции натрия и бесконтрольному выделению калия с мочой и рвотными массами. В результате возникают гипокалиемия и связанные с ней нарушения тонуса мышц, сократительной способности мио- карда, кишечной перистальтики, перераспределение калия между клеткой и внеклеточной жидкостью. Место ионов калия в клетке занимают ионы натрия и водорода — развивается внутриклеточный ацидоз и внеклеточный алкалоз. По мере нарастания олигурии выведение калия замедляется, и в связи с гибелью клеток и распадом белков концентрация его в крови начинает быстро возрастать, гипокалиемия сменяется гиперкалиемией, алкалозом и метаболическим ацидозом. Деятельность сердца, легких, печени, почек, ЦНС нарушается в еще большей степени. Патофизиологические изменения в организме быстрее возникают при высокой (тощая и подвздошная кишка) тонкокишечной непроходимости. При низкой толстокишечной непроходимости развитие указанных выше процессов замедлено. При странгуляционной непроходимости в приводящем отрезке кишки выше места странгуляции происходят аналогичные изменения. Однако имеются и существенные различия: в результате сдавления сосудов брыжейки на двух уровнях ущемленная петля некротизируется, возникает гангрена и анаэробно-аэробный перитонит. Патологоанатомическая картина. Наиболее выраженные анатомические изменения наблюдаются при странгуляционной непроходимости кишечника. Приводящая и ущемленная петли бывают багрово-синюшными, отечными, стенки их утолщены. В местах локализации странгуляционных борозд уже в ранние сроки наступает некроз, а позднее — гангрена всей ущемленной петли. Приводящий оральный отдел кишки расширен, как при об-турационной непроходимости. Отводящий аборальный конец при всех видах непроходимости находится в спавшемся состоянии. Некроз или изъязвление слизистой оболочки в приводящем отделе кишки при странгуляционной и обтурационной непроходимости распространяется на 40—60 см, а в отводящем — не более чем на 10 см. Характер и тяжесть изменений в стенке кишечника определяются сроками существования непроходимости (однако четкой прямой зависимости нет) и различной степенью компрессии сосудов. Некроз слизистой оболочки и воспалительные явления в стенке кишки ниже места препятствия выражены незначительно и имеют протяженность не более 8—10 см. В брюшной полости в поздней стадии развития острой кишечной непроходимости обнаруживается серозный или серозно-фибринозный экссудат, имеющий при странгуляции кишки розоватый оттенок. Париетальная и висцеральная брюшина тусклая, местами мезотелий брюшины слущен, на некоторых участках видны наложения фибрина и грануляции. Изменения во внутренних органах при острой непроходимости кишечника неспецифичны, связаны с проявлениями гиповолемического шока, метаболическими расстройствами и перитонитом. Клиническая картина и диагностика. Ведущими симптомами острой кишечной непроходимости являются схваткообразные боли в животе, задержка стула и газов, рвота, усиленная перистальтика в первые часы и отсутствие ее при истощении сократительной способности мышечной оболочки. Указанные симптомы наблюдаются при всех формах механической непроходимости кишечника, но степень их выраженности бывает различной и зависит от вида, характера и уровня непроходимости, а также от сроков, прошедших с начала заболевания. Боли, появляющиеся в момент возникновения перистальтической волны, — самый ранний и постоянный симптом острой непроходимости кишечника. Они начинаются внезапно, при обтурационной непроходимости имеют схваткообразный характер. Между схватками они утихают и на ко- роткое время могут полностью исчезать. При странгуляционной непроходимости боли бывают чрезвычайно интенсивными, постоянными, усиливаются до "нестерпимых" в период перистальтики. Рвота возникает у большинства (70 %) больных. При высокой непроходимости она бывает многократной, не приносит облегчения. При низкой кишечной непроходимости рвота возникает редко и в раннем периоде заболевания может отсутствовать. В позднем периоде рвотные массы приобретают фекалоидныи запах из-за гнилостного разложения содержимого в приводящем отделе кишки. Задержка стула и газов — важный, но не абсолютно достоверный симптом непроходимости кишечника. В первые часы заболевания при высокой непроходимости стул может быть самостоятельным, могут частично отходить газы, что объясняется либо неполным закрытием просвета кишки, либо опорожнением от содержимого тех отделов кишечника, которые находятся ниже места препятствия. При низкой непроходимости кишечника (сигмовидная ободочная кишка) стула обычно не бывает. О б щ е е состояние у большинства больных тяжелое, они беспокойны. Температура тела в начале заболевания нормальная или субнормальная (35,5—35,8 °С), при осложнении (перитонит) температура тела повышается до 38—40 °С. Появляются характерные признаки синдрома системной реакции на воспаление (выраженная тахикардия, частота дыхания свыше 20 в 1 мин, лейкоцитоз свыше 12 000). Отмечается снижение артериального давления. Дисфункция органов имеет тенденцию к переходу в полиорганную н ед остато ч н ость. Язык при выраженной клинической картине сухой, покрыт желтым налетом. В терминальных стадиях заболевания появляются трещины слизистой оболочки, афты, что указывает на тяжелую интоксикацию, обезвоживание и наличие перитонита. Вздутие живота — один из частых признаков острой непроходимости кишечника. Однако при высокой непроходимости симптом может отсутствовать, так как большая часть кишечника, расположенная ниже препятствия, находится в спавшемся состоянии. При непроходимости нижних отделов тонкой кишки отмечается симметричное вздутие всего живота. Асимметрия живота наблюдается при толстокишечной непроходимости; в зависимости от уровня непроходимости может быть вздута только правая половина ободочной кишки или вся ободочная кишка. В поздние сроки, при возникновении недостаточности илеоцекального клапана, происходит вздутие тонкой кишки, проявляющееся симметричным увеличением живота. При заворотах сигмовидной ободочной кишки отмечается вздутие верхних отделов правой или левой половины живота ("перекошенный живот"). При динамической паралитической непроходимости наблюдается равномерное вздутие живота. При механической непроходимости иногда прослеживается видимая на глаз перистальтика кишечника, она бывает особенно выражена при подост-рых и хронических формах частичной обтурационной непроходимости, когда успевает гипертрофироваться мышечный слой приводящего отдела кишечника. Брюшная стенка при поверхностной пальпации обычно не напряжена. При глубокой пальпации иногда определяется резкая болезненность в месте расположения кишечных петель, подвергшихся странгуляции. Иногда удается прощупать фиксированную и растянутую в виде баллона петлю кишки (симптом Валя), над кишкой слышен тимпанический звук с металлическим оттенком (положительный симптом Кивуля). В поздние сроки заболевания при сильном растяжении кишечника и вздутии живота определяется характерная резистентность брюшной стенки. При илеоцекальной инвагинации в правом нижнем квадранте живота пальпируется плотное образование цилиндрической формы. Перистальтические шумы в первые часы заболевания усилены, нередко слышны на расстоянии (урчание, переливание, бульканье, симптом падающей капли). Бурная перистальтика более характерна для обтурации. При странгуляции усиление перистальтических шумов наблюдают в на,л.че заболевания. В дальнейшем вследствие некроза кишки и перитонита перистальтические шумы ослабевают и полностью исчезают (симптом "гробовой тишины"). При перкуссии живота над растянутыми кишечными петлями определяют высокий тимпанит. Толчкообразными движениями руки над растянутыми кишечными петлями можно вызвать и услышать шум плеска, что свидетельствует о скоплении в приводящей петле жидкости и газа. При пальцевом исследовании прямой кишки нередко выявляют баллонообразное расширение пустой ампулы прямой кишки и зияние заднего прохода вследствие ослабления тонуса сфинктера прямой кишки (положительный симптом Обуховской больницы). При и сел е д о ва н и и крови в связи с дегидратацией и гемокониен-трацией обнаруживают увеличение количества эритроцитов (до 5—6 109/л), повышение содержания гемоглобина, высокий уровень гематокрита, а в более поздних стадиях, при развитии воспалительных изменений, резко увеличивается лейкоцитоз (до 10—20- 109/л и более) и СОЭ. В связи с тяжелыми патофизиологическими сдвигами при лабораторных исследованиях наблюдают уменьшение объема циркулирующей плазмы, различные степени дегидратации, снижение содержания калия и хлоридов крови, гипопротеинемию, азотемию и изменения кислотно-основного состояния в сторону как алкалоза, так и ацидоза (в зависимости от стадии заболевания). По мере увеличения сроков заболевания превалирует ацидоз. В клиническом течении острой кишечной непрходимости условно можно выделить три периода: 1) ранний, 2) промежуточный, 3) поздний. В раннем периоде (до 12 ч от начала болей) ведущим симптомом являются боли. При обтурационной непроходимости боли носят приступообразный характер со светлыми промежутками. Для странгуляционной непроходимости характерны умеренные постоянные боли, периодически усиливающиеся до невыносимо резких, способных вызвать шок. Внешний вид живота не изменен, лишь при тонкой брюшной стенке можно видеть перистальтические волны. Рвота в этом периоде наблюдается редко. Функции основных систем организма не имеют грубых изменений, особенно при обтурации кишки. В промежуточном периоде (от 12 до 24 ч) развивается типичная картина острой кишечной непроходимости. Боли становятся постоянными, отчетливо выражено вздутие живота, рвота частая, обильная. Потеря жидкости с рвотой и отек кишки при невозможности принимать жидкость через рот быстро приводят к обезвоживанию организма. В связи с этим развивается гемоконцентрация, снижение ОЦК, учащение пульса и дыхания, нарушение водно-электролитного баланса. Диурез значительно уменьшается, а содержание мочевины и креатинина в крови возрастает. Состояние функции жизненно важных систем организма в этом периоде можно охарактеризовать как субкомпенсированное. В позднем периоде появляются характерные признаки синдрома системного ответа на воспаление. Резко увеличивается частота пульса и ды-
Диагноз основывается на анализе данных анамнеза и клинического физи-кального исследования. Особое значение при острой непроходимости кишечника имеет рентгенологическое исследование, которое должно быть проведено тотчас, как только возникнет подозрение на непроходимость.
Рентгенологическое исследование живота проводят в вертикальном и горизонтальном положении больного на боку (латероскопия). При этом выявляются петли кишечника, заполненные жидкостью и газом. В норме газ имеется лишь в ободочной кишке. Наличие газа в тонкой кишке — признак непроходимости кишечника (рис. 25.1). Скопление газа над горизонтальными уровнями жидкости имеет характерный вид перевернутых чаш (симптом чаши Клойбера). Петли тонкой кишки, раздутые газом и частично заполненые жидкостью, имеют вид аркад или вертикально расположенных труб с уровнем жидкости (симптом "органных труб"). Они появляются при странгуляциях через 1—2 ч от начала заболевания, при обтурации — через 3—5 ч. По виду раздутых кишечных петель и размерам чаш Клойбера, их форме и локализации можно судить об уровне непроходимости кишечника. В случае тонкокишечной непроходимости чаши Клойбера имеют небольшие размеры, горизонтальные уровни жидкости ровные, на рентгенограммах, кроме того, определяются растянутые газом петли тонкой кишки в виде аркад. На фоне газа хорошо видны круговые складки слизистой оболочки тонкой кишки (складки Керкринга), имеющие форму растянутой спирали. При непроходимости тощей кишки горизонтальные уровни жидкости локализуются в левом подреберье и эпигастральной области. При непроходимости терминального отдела подвздошной кишки — в чревной области. В случае толстокишечной непроходимости горизонтальные уровни жидкости в меньшем количестве, чем при тонкокишечной непроходимости, расположены по периферии брюшной полости, в боковых отделах живота. Вертикальные размеры чаш Клойбера преобладают над горизонтальными. На фоне газа видны циркулярные выпячивания стенки ободочной кишки (гаустры). Уровни жидкости при наличии оформленного кала в жидком содержимом толстой кишки не имеют ровной поверхности ("зеркала"). При динамической паралитической непроходимости (в отличие от меха- нической) горизонтальные уровни жидкости наблюдаются одновременно в тонкой и ободочной кишке. Тонкокишечную непроходимость диагностируют, применяя при рентгенологическом исследовании водорастворимый контраст (гастрографин и др.) или взвесь бария. При полной или так называемой завершенной непроходимости контрастное вещество, задерживаясь на уровне препятствия, дает возможность выявить изменения в приводящем отделе кишки. При частичной непроходимости контраст может продвинуться до слепой кишки. Более четкое представление об изменениях в тонкой кишке дает введение контрастного вещества через зонд непосредственно в двенадцатиперстную кишку (интестиноскопия), что позволяет избежать растворения и задержки его в желудке, точнее выявить расширение кишки выше места препятствия, определить скорость пассажа контрастного вещества по кишке. При непроходимости толстой кишки с целью уточнения диагноза рекомендуется произвести ирригоскопию или колоноскопию. Эти исследования помогают установить уровень и причину непроходимости. На рентгенограммах можно обнаружить сужение просвета кишки и дефекты наполнения, обусловленные опухолью. Сужение дистального отдела раздутой сигмовидной ободочной кишки в виде клюва наблюдается при ее заворотах. Дефекты наполнения в виде полулуния, двузубца характерно для илеоце-кальной инвагинации. У некоторых больных с целью ранней диагностики непроходимости ободочной кишки, выяснения ее причины следует применять после соответствующей подготовки кишечника ректо- и колоноскопию. Для диагностики и лечения отдельных видов непроходимости может быть применена лапароскопия, позволяющая в трудных случаях не только выявить причину непроходимости, но и провести некоторые манипуляции, например, рассечение спаек, деторсию кишки и т. п. Полезную информацию может дать УЗИ и компьютерная томография. Оба метода позволяют выявить скопление жидкости в брюшной полости, опухоль (по увеличению толщины стенок и изменению контуров кишки). Дифференциальная диагностика. Острую кишечную непроходимость необходимо дифференцировать от всех остро развивающихся заболеваний органов брюшной полости. Важно дифференцировать механическую и динамическую непроходимость кишечника, так как тактика, методы предоперационной подготовки и лечение этих двух видов непроходимости различны. В отличие от механической при динамической паралитической непроходимости схваткообразные боли отсутствуют, они не имеют четкой локализации, бывают, как правило, постоянными, распирающими. При тщательном исследовании выявляются симптомы основного заболевания, вызвавшего динамическую непроходимость кишечника. При паралитической непроходимости живот вздут равномерно; перистальтика с самого начала ослаблена или отсутствует, что является очень важным признаком. При спастической непроходимости живот не вздут, а иногда втянут, боли могут быть схваткообразными. Ошибки в диагностике непроходимости кишечника часто связаны с недостаточно полноценным клиническим и инструментальным исследованием, отсутствием динамического наблюдения за больным с неясной клинической картиной заболевания. Лечение. Перед началом лечения необходимо уточнить диагноз, определить вид непроходимости. При странгуляционной непроходимости или обоснованном подозрении на нее показана экстренная операция, так как задержка хирургического вмешательства может привести к некрозу кишки и распространенному перитониту. Допустима лишь кратковременная пред- операционная подготовка, направленная на коррекцию нарушенного го-меостаза. В процессе подготовки к операции следует учитывать время от начала симптомов острой кишечной непроходимости до поступления в хирургический стационар. В большинстве случаев оно коррелирует с тяжестью водно-электролитных нарушений, изменением кислотно-основного состояния, возможностью устранения дисфункции жизненно важных органов. Больные, поступившие в стационар в течение 24 ч от начала болезни с минимальными метаболическими расстройствами, при отсутствии фоновых заболеваний легких, сердца, почек, могут быть оперированы после кратковременной предоперационной подготовки; поступившие после 24—36 ч, с выраженными метаболическими нарушениями, нуждаются в более продолжительной подготовке, включающей ряд мероприятий. Тотчас после госпитализации следует немедленно аспирировать содержимое из желудка и кишечника, чтобы предотвратить попадание жидкости в дыхательные пути. Далее необходимо ввести в вену катетер для инфузии растворов, восстановления ОЦК, устранения водно-электролитных нарушений и измерения центрального венозного давления (контроль полноценности инфузионной терапии). Одновременно в мочевой пузырь для контроля за почасовым диурезом вводится катетер. Обычно при острой кишечной непроходимости наблюдается обезвоживание, снижение ОЦК, повышение гематокрита и содержания гемоглобина. Концентрация калия в крови может быть повышенной, поэтому инфузион-ную терапию целесообразно начинать с внутривенного введения изотонического раствора. После восстановления адекватного почасового диуреза можно добавлять растворы, содержащие калий. При введении достаточного количества водно-электролитных растворов центральное венозное давление восстанавливается до нормальных величин (5—10 см водн. ст.) и удерживается на этом уровне, диурез возрастает до 40 мл/ч. Плазма или кровь вводится при шоке или при подозрении на странгуляционную непроходимость. Операцию можно начинать при восстановлении нормального пульса, артериального, центрального венозного давления и диуреза. В процессе подготовки к операции целесообразно введение антибиотика широкого спектра действия, особенно при подозрении на странгуляционную непроходимость (предусматривается возможность некроза кишки и инфицирование брюшной полости). Консервативное лечение. При отдельных видах обтурационной непроходимости кишечника на ранних стадиях можно попытаться использовать консервативное лечение. Для этого применяют: 1) постоянную аспирацию желудочного и кишечного содержимого (иногда удается уменьшить давление в приводящей кишке, что в ряде случаев позволяет устранить частичную спаечную кишечную непроходимость, восстановить моторную функцию); 2) сифонную клизму, которая иногда при толстокишечной обтурационной непроходимости позволяет вывести газы и кишечное содержимое, скопившиеся выше места препятствия, ликвидировать заворот сигмовидной ободочной кишки, устранить инвагинацию; 3) колоноскопию, с помощью которой можно не только визуально распознать причину непроходимости, произвести декомпрессию кишки, но также иногда устранить заворот сигмовидной кишки. У больных с высоким риском хирургического вмешательства можно с помощью эндоскопа установить саморасширяющийся металлический каркас (стент) в суженный участок кишки и таким образом ликвидировать непроходимость. Консервативное лечение (промывание желудка, аспирация дуоденального и кишечного содержимого, сифонные клизмы, спазмолитические или антихолинэстеразные средства) в случае отсутствия выраженного эффекта должно проводиться не более 2 ч. Проводить его свыше указанного срока опасно из-за возможности развития тяжелых изменений в кишечнике, брюшной полости и жизненно важных органах. Определить результаты консервативного лечения позволяет контрольное рентгенологическое исследование органов брюшной полости. Сохранение тонкокишечных уровней (чаш Клойбера) и аркад обычно указывает на неэффективность консервативной терапии. Абсолютным противопоказан, ем к ней являются нарастающие признаки синдрома системной реакции на воспаление, увеличение степени дисфункции сердечно-сосудистой, дыхательной системы, почек, усиление интоксикации, появление признаков перитонита. Хирургический метод лечения острой механической непроходимости кишечника является основным. Оперативный доступ зависит от характера и локализации препятствия в кишечнике. Наиболее часто используют срединную лапаротомию, позволяющую с наименьшей травматичностью и более быстро выполнить полноценную ревизию органов брюшной полости, произвести весь необходимый объем оперативного вмешательства. После лапаротомии и аспирации экссудата производят анестезию брыжейки тонкой и толстой кишки, области чревного сплетения введением 100—150 мл 0,25 % раствора новокаина, что, как полагают некоторые хирурги, предотвращает развитие шока во время операции и в ближайшие сроки после нее. Место препятствия в кишке определяют по состоянию кишечных петель. Выше места непроходимости кишечные петли раздуты, ниже — находятся в спавшемся состоянии. Нередко детальная ревизия и определение места непроходимости бывают затруднены из-за резкого вздутия кишечника. Поэтому во время операции в тонкую кишку, по возможности до баугиниевой заслонки, вводят длинный двухпросветный назоинтестинальный зонд с множеством отверстий для аспирации содержимого. После удаления жидкого содержимого и газа кишка спадается, что существенно облегчает ревизию брюшной полости и устранение причины непроходимости. Зонд в тонкой кишке оставляют на несколько дней после операции для выведения высокотоксичного содержимого с высокой концентрацией микроорганизмов, промывания кишки, введения энтеросорбентов и антибактериальных препаратов. Эта процедура способствует быстрому восстановлению кровообращения и защитного барьера слизистой оболочки стенки кишки. Для устранения непроходимости используют различные оперативные приемы. В зависимости от вида, характера механической непроходимости, ее уровня и степени макроскопических морфологических изменений в кишке производят: 1) герниопластику при ущемленной грыже с погружением жизнеспособной петли кишки в брюшную полость или резекцию нежизнеспособной ущемленной петли; 2) рассечение рубцовых тяжей при спаечной непроходимости; 3) резекцию кишки при некрозе ее сегмента или поражении опухолью; 4) расправление заворота или узла при странгуляции; 5) эн-теротомию для извлечения инородных тел (безоар, желчные камни); 6) дез-инвагинацию; 7) удаление опухоли с выведением одного или обоих концов резецированной кишки на переднюю брюшную стенку; 8) колостомию (противоестественный задний проход) при иноперабельных опухолях толстой кишки; 9) операции с созданием обходных анастомозов между кишечными петлями, расположенными выше и ниже препятствия. Резекцию кишки обязательно проводят в пределах здоровых тканей. Жизнеспособность кишки определяют по наличию пульсации сосудов и пе- ристальтических сокращений, изменению цвета. Если жизнеспособность сомнительна, петлю кишки согревают марлевыми салфетками, смоченными теплым изотоническим раствором. Если эта процедура не приводит к изменению цвета кишки, появлению перистальтики и пульсации сосудов, то кишку следует рассматривать как нежизнеспособную, подлежащую удалению. Линия пересечения кишки в проксимальном направлении должна быть проведена на расстоянии не менее 40—60 см от места препятствия, а в дистальном — на расстоянии 10—15 см от него. После резекции тонкой кишки операцию заканчивают наложением межкишечного анастомоза. Это правило не относится к толстокишечной непроходимости, в хирургическом лечении которой одномоментное наложение межкишечного анастомоза часто приводит к недостаточности швов и развитию перитонита. Только при правосторонней локализации опухоли, обтурируюшей восходящую и правую половину поперечной ободочной кишки, у молодых больных при незапущенной кишечной непроходимости допустима одномоментная правосторонняя гемиколэктомия с наложением илеотрансверзоанастомоза. В последние годы в ряде клиник при левосторонней локализации непроходимости толстой кишки стали применять одномоментную резекцию измененной части и первичный анастомоз, производя перед наложением анастомоза промывание приводящего отдела кишки на операционном столе. В большинстве случаев применяют двухмоментные и трехмоментные операции. Двухмоментная операция: — резекция кишки, несущей опухоль, с наложением колостомы; — создание анастомоза между приводящим и отводящим концами резе Трехмоментная операция: — разгрузочная цекостома или противоестественный задний проход — резекция участка ободочной кишки с опухолью и наложение межки — закрытие цекостомы или противоестественного заднего прохода. При узлообразовании и завороте кишки производят деторсию или расправление узла. Если вовлеченная в этот процесс кишка жизнеспособна (восстановился нормальный цвет кишки, заметна перистальтика и пульсация сосудов брыжейки), то операция на этом заканчивается. В случае некроза ущемленной кишки производят резекцию нежизнеспособного участка. В послеоперационном периоде продолжают инфузионную и антибактериальную терапию, коррекцию метаболических нарушений и поддержание оптимальной функции внутренних органов с применением искусственной вентиляции легких при дыхательной недостаточности, гемодиализа при острой почечной недостаточности, методов экстракорпоральной детоксикации (плазмаферез, гемосорбция и др.). Особое значение приобретают ранняя активизация кишечной перистальтики, дезинтоксикация, профилактика тромбоэмболических и воспалительных осложнений. С целью восстановления моторной функции желудка и кишечника в послеоперационном периоде проводят постоянную (на протяжении 3—4 сут) аспирацию желудочного и кишечного содержимого через назоинтестиналь-ный или назогастральный зонд, назначают антихолинэстеразные препараты, прокинетики, сеансы электростимуляции кишечника. Дезинтоксикация достигается восстановлением нормального диуреза, для чего необходимо тщательно возмещать водно-электролитные потери. Хороший дезинтоксикационный эффект наблюдается при форсированном диурезе. Синтетические плазмозамещающие растворы (реополиглюкин, ге-модез) являются хорошими адсорбентами токсинов, способствуют их выведению почками. Наилучший способ устранения интоксикации — своевременная операция, тщательное интраоперационное промывание (санация, лаваж) брюшной полости, адекватная антибактериальная и трансфузионная терапия, искусственная вентиляция легких и гемодиализ по показаниям. В послеоперационном периоде большое значение приобретает профилактика тромбоэмболических осложнений: бинтование нижних конечностей эластичными бинтами, активный режим, назначение дезагрегантов, антикоагулянтов прямого и непрямого действия. Для борьбы с инфекцией при развившемся перитоните и для профилактики назначают антибиотики широкого спектра действия (цефалоспорины 3—4-го поколения, карбопенемы, аминогликозиды, метронидазол) внутривенно (не внутримышечно!) и местно в брюшную полость через дренажные трубки. Ограниченные скопления экссудата и абсцессы успешно дренируют чрескожно под контролем УЗИ специальными одним или двумя дренажами. Эффективность этого малоинвазивного способа дренирования при правильных показаниях и исполнении высокая. Прогноз. Летальность после операций по поводу острой кишечной непроходимости зависит от трех факторов: времени, прошедшего от начала болезни до оперативного вмешательства, т. е. от сроков поступления в стационар; возраста больного; наличия сопутствующих и фоновых заболеваний. В зависимости от этих факторов летальность колеблется от 3—5 до 45 %. Для ее снижения большое значение имеет организация оказания скорой медицинской помощи. Ранние госпитализация и хирургическое вмешательство обеспечивают, как правило, благоприятный исход лечения. Летальность среди больных с острой непроходимостью кишечника, оперированных в первые 6 ч, равна 3,5 %, а среди оперированных после 24 ч — 24,7 % и более. 25.1.1. Обтурационная непроходимость Обтурация кишечника опухолью составляет 9—10 % всех форм острой непроходимости кишечника, причинами ее бывают в основном злокачественные опухоли, локализующиеся в толстой кишке (чаще в сигмовидной), реже — опухоли тонкой кишки. Клиническая картина и диагностика. Симптомы непроходимости кишечника развиваются постепенно, подостро, обычно сочетаясь с симптомами злокачественной опухоли (истощение, анемия, интоксикация и др.). Нередко непроходимость является первым проявлением опухоли ободочной кишки. Заболевание может протекать по типу как высокой, так и низкой непроходимости. Резкое вздутие ободочной кишки при опухоли, обтурирующей сигмовидную ободочную кишку, приводит к резким нарушениям микроциркуляции в стенке кишечника, изъязвлению и перфорации. Лечение. Применяют хирургическое и консервативное лечение в зависимости от причины обтурации. При опухоли тонкой кишки производят резекцию кишки с первичным межкишечным анастомозом. При обтурации слепой и восходящей ободочной кишки опухолью производят геми-колэктомию. В случае неоперабельной опухоли накладывают обходной илеотрансверзоанастомоз. При локализации опухоли в левых отделах обо- домной кишки производят двух- и трехэтапные операции. В случае неоперабельной опухоли этих отделов кишки накладывают противоестественный задний проход. Послеоперационная летальность при этом составляет 20-30 %. Артериомезентериальная непроходимость кишечника обусловлена сдавле-нием нижней горизонтальной ветви двенадцатиперстной кишки верхней брыжеечной артерией, отходящей в некоторых случаях от аорты под острым углом. Иногда этот вариант непроходимости кишечника возникает остро после обильного приема пищи. Желудочное содержимое, поступающее в тощую кишку, оттягивает ее вместе с верхней брыжеечной артерией книзу. Это приводит к сдавлению двенадцатиперстной кишки между позвоночником сзади и натянутой как струна верхней брыжеечной артерией и брыжейкой тонкой кишки спереди. Клиническая картина и диагностика. В клинической картине преобладают резкие боли в верхней половине живота и обильная рвота с примесью желчи. Состояние больного довольно быстро улучшается в коленно-локте-вом положении, при котором степень сдавления двенадцатиперстной кишки значительно уменьшается. Рентгенологически выявляют значительное расширение желудка и двенадцатиперстной кишки. При контрастном исследовании отмечают задержку эвакуации контрастного вещества из двенадцатиперстной кишки при вертикальном положении больного и улучшение эвакуации — в коленно-локтевом. Возможны варианты хронического течения заболевания. Лечение. Вначале применяют консервативное лечение: частое дробное питание, отдых после еды в горизонтальном положении, лучше на правом боку. При неэффективности консервативных мероприятий показано хирургическое вмешательство — наложение дуоденоеюноанастомоза. Прогноз благоприятный. Обгурация желчными конкрементами составляет 0,5—2 % всех случаев кишечной непроходимости. Этиология и патогенез. При хроническом калькулезном холецистите вследствие деструктивных изменений в желчном пузыре (пролежень нижней стенки пузыря) происходит спаяние его стенки с двенадцатиперстной или толстой кишкой. При увеличении пролежня образуется пузырно-дуоде-нальный или пузырно-толстокишечный свищ, по которому конкремент из желчного пузыря проваливается в просвет кишечника. Обтурация возникает при конкрементах диаметром 3—4 см и более. Развитию острой непроходимости при этом способствует вторичный спазм кишки. Наиболее часто обтурация желчными конкрементами происходит на уровне терминального отрезка подвздошной кишки, что объясняют сравнительной узостью просвета этого отдела кишечника. Этническая картина и диагностика. Явления непроходимости возникают, как правило, остро и протекают со схваткообразными болями, многократной рвотой. При обзорной рентгеноскопии живота обнаруживают раздутые газом петли тонкой кишки с характерным "спиралевидным" рисунком складок слизистой оболочки. Нередко выявляют газ в желчевыводящих протоках. Лечение только хирургическое. Производят декомпрессию кишечника, энтеротомию дистальнее конкремента, удаление его. В дальнейшем по показаниям выполняют холецистэктомию. Закупорка каловыми "конкрементами" происходит преимущественно в толстой кишке. Этот вид непроходимости наблюдается у пожилых людей, страдающих хроническим колитом, длительным запором. Предрасполагаю- щими факторами часто бывают аномалии развития (мегаколон, мегасигма, врожденные мембраны слизистой оболочки и др.). Клиническая картина и диагностика. Каловые конкременты могут самостоятельно отходить со стулом. В ряде случаев они приводят к развитию пролежней стенки кишки и каловому перитониту. Конкременты могут вызывать острую непроходимость толстой кишки, симптомы и клиническое течение которой характерны для низкой непроходимости кишечника: схваткообразные боли, задержка стула и газов, усиленная, длительно сохраняющаяся перистальтика, резкое вздутие ободочной кишки, принимающей форму раздутой автомобильной шины, пустая, раздутая баллонообразно ампула прямой кишки. Лечение. При обтурации каловыми конкрементами операция показана в тех редких случаях, когда консервативные методы лечения (сифонные и масляные клизмы, попытка пальцевого или эндоскопического размельчения и удаления конкрементов через прямую кишку) не дают эффекта. Хирургическое лечение заключается в колотомии, удалении конкрементов и наложении временной колостомы. 25.1.2. Странгуляционная непроходимость Частота странгуляционных видов непроходимости кишечника составляет 40—50 % всех наблюдений острой непроходимости. Завороты (volvulus) представляют собой закручивание кишки с ее брыжейкой вокруг продольной оси. Они составляют 4—5 % всех видов непроходимости кишечника. Различают завороты тонкой, сигмовидной ободочной и слепой кишки. Среди причин заворотов кишки выделяют предрасполагающие и производящие факторы. К предрасполагающим причинам относят: а) чрезмерно длинную брыжейку кишки, незавершенный поворот кишечника; б) рубцовые тяжи, сращения, спайки между петлями кишечника как врожденного, так и приобретенного характера; в) резкое похудание.
К производящим причинам относят: а) внезапное повышение внутри-брюшного давления, приводящее к резкому перемещению кишечных петель; б) алиментарные факторы: нерегулярное питание, длительное голодание с последующей перегрузкой кишки большим количеством грубой пищи. Заворот тонкой кишки. В нормальных условиях петли кишечника совершают значительные по объему движения и нередко делают повороты до 90°, не вызывая каких-либо патологических нарушений. При повороте кишки более чем на 180° происходит перекрытие ее просвета и сдавление сосудов брыжейки. Завороту способствуют переполнение кишечника, усиленная перистальтика, спайки. В заворот могут вовлекаться несколько петель, а иногда весь кишечник (рис. 25.2). Рис. 25.2. Заворот тонкой кишки. 45 - 2375 Клиническая картина и диагностика. Завороты тонкой кишки начинаются остро. Заболевание протекает с тяжелыми общими и местными клиниче-скими симптомами, характерными для острой высокой странгуляционной непроходимости. Дата добавления: 2015-01-18 | Просмотры: 1233 | Нарушение авторских прав |


 ный). У некоторых больных имеется чувство неполного опорожнения прямой кишки после дефекации и ощущение инородного тела в ней.
ный). У некоторых больных имеется чувство неполного опорожнения прямой кишки после дефекации и ощущение инородного тела в ней.



 хания, повышается температура тела выше 38 °С, лейкоцитоз (свыше 12- 109/л) со сдвигом лейкоцитарной формулы влево. Развивается олигурия. Метаболические сдвиги в организме резко выражены в связи с развитием полиорганной недостаточности. При исследовании живота часто выявляются типичные признаки перитонита. Этот период можно охарактеризовать как период декомпенсации функций жизненно важных органов.
хания, повышается температура тела выше 38 °С, лейкоцитоз (свыше 12- 109/л) со сдвигом лейкоцитарной формулы влево. Развивается олигурия. Метаболические сдвиги в организме резко выражены в связи с развитием полиорганной недостаточности. При исследовании живота часто выявляются типичные признаки перитонита. Этот период можно охарактеризовать как период декомпенсации функций жизненно важных органов.