|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Нарушения ритма 8 страница
В диагностике повреждений вен основное значение принадлежит правильной оценке анамнеза и клинических симптомов. Важное значение имеют ультразвуковое исследование и флебография, позволяющие определить характер, локализацию и протяженность повреждения стенки вены. Лечение. Повреждения вен требуют хирургического лечения. В зависимости от степени и характера ранения магистральных вен накладывают боковой или циркулярный сосудистые швы либо производят пластику поврежденного магистрального сосуда аутовеной. Вены малого калибра перевязывают. Перевязка магистральной глубокой вены для остановки кровотечения нежелательна вследствие угрозы развития посттромбофлебитического синдрома 19.4. Хроническая венозная недостаточность Понятием "хроническая венозная недостаточность" объединяют различные заболевания венозной системы нижних конечностей, сопровождающиеся недостаточностью клапанов вен, облитерацией или сужением магистральных стволов, нарушением венозного кровообращения, трофическими изменениями кожи и подкожной клетчатки. К развитию хронической венозной недостаточности приводят наиболее часто посттромбофлебитиче-ский синдром и варикозное расширение вен. 19.4.1. Варикозное расширение вен нижних конечностей Варикозное расширение поверхностных вен нижних конечностей характеризуется образованием мешковидных расширений стенок вен, змеевидной извитостью, увеличением длины, недостаточностью клапанов. Оно наблюдается у 17—25 % населения. До периода полового созревания варикозное расширение вен встречается одинаково часто у юношей и девушек. В зрелом возрасте женщины заболевают в 2—3 раза чаще, чем мужчины. Число заболевших с увеличением возраста нарастает. Это объясняется гормональной перестройкой женского организма в связи с беременностью, менструациями, которые приводят к ослаблению тонуса вен, расширению их, относительной недостаточности клапанов поверхностных и коммуникант-ных вен, раскрытию артериовенозных шунтов и нарушению венозного кровообращения. Этиология и патогенез. Истинная природа варикозного расширения вен недостаточно ясна. Поскольку основные клинические симптомы болезни связаны с недостаточностью клапанов поверхностных и коммуникантных вен, полагают, что именно недостаточность клапанов и связанное с этим повышение венозного давления в поверхностных венах являются причиной заболевания. С учетом факторов, предрасполагающих к развитию заболевания, различают первичное варикозное расширение вен и вторичное. При первичном расширении поверхностных вен глубокие вены нормальные. Вторичное варикозное расширение вен является осложнением (облитерация, недостаточность клапанов) заболевания глубоких вен, наличием артериовенозных фистул, врожденным отсутствием либо недоразвитием венозных клапанов (наследственный характер заболевания).
Производящими факторами являются повышение гидростатического давления в венозных стволах, рефлюкс крови из глубоких вен в поверхностные, нарушение метаболических процессов в клетках гладких мышц, истончение венозной стенки. Рефлюкс крови происходит из верхних отделов большой подкожной вены вниз, в вены голени (вертикальный рефлюкс) и из глубоких вен через коммуникант-ные в поверхностные (горизонтальный рефлюкс). Эти факторы приводят к постепенному узлооб-разному расширению, извитости и удлинению подкожных вен. Заключительным звеном в патогенетической цепи является возникновение целлюлита, дерматита и в итоге — трофической венозной язвы нижней трети голени (рис. 19.2). Клиническая картина. Больные предъявляют жалобы на наличие расширенных вен, причиняющих косметические неудобства, тяжесть, иногда боли в ногах, ночные судороги мышц, трофические изменения на голенях. Расширение вен варьирует от небольших сосудистых "звездочек" и внутрикож-ных (ретикулярных) узелков до крупных извилистых стволов, узлов, выбухаюших сплетений, отчетливо выявляющихся в вертикальном положении больных. В 75—80 % случаев поражаются ствол и ветви большой подкожной вены, в 5—10 % — малая подкожная вена. Обе вены вовлекаются в патологический процесс в 7—10 % наблюдений. При пальпации вены имеют упругоэластичную консистенцию, легко сжимаемы, температура кожи над варикозными узлами выше, чем на остальных участках, что можно объяснить сбросом артериальной крови из ар-териовенозных анастомозов и крови из глубоких вен через коммуникантные вены в варикозные, поверхностно расположенные узлы. В горизонтальном положении больного напряжение вен и размеры варикозных узлов уменьшаются. Иногда удается прощупать небольшие дефекты в фасции в местах соединения перфорантных вен с поверхностными. По мере прогрессирования заболевания присоединяются быстрая утомляемость, чувство тяжести и распирания в ногах, судороги в икроножных мышцах, парестезии, отеки голеней и стоп. Отеки обычно возникают к вечеру и полностью исчезают к утру после ночного отдыха. Частым осложнением варикозного расширения является острый тромбофлебит поверхностных вен, который проявляется краснотой, шнуровид-ным, болезненным уплотнением по ходу расширенной вены, перифлеби-том. Разрыв варикозного узла с последующим кровотечением может про- изойти от самых ничтожных повреждений истонченной и спаянной с веной кожи. Кровь изливается струей из лопнувшего узла; кровопотеря иногда может быть довольно значительной. Диагностика варикозного расширения вен и сопутствующей ему хронической венозной недостаточности при правильной оценке жалоб, анамнестических данных и результатов объективного исследования не представляет существенных трудностей. Важное значение для точного диагноза имеет определение состояния клапанов магистральных и коммуникантных вен, оценка проходимости глубоких вен. О состоянии клапанного аппарата поверхностных вен позволяют судить проба Троянова—Тренделенбурга и проба Гаккенбруха. Проба Троянова—Тренделенбурга. Больной, находясь в горизонтальном положении, поднимает ногу вверх под углом 45°. Врач, поглаживая конечность от стопы к паху, опорожняет варикозно-расширенные поверхностные вены. После этого на верхнюю треть бедра накладывают мягкий резиновый жгут или сдавливают пальцами большую подкожную вену в овальной ямке — у места ее впадения в бедренную. Больного просят встать. В норме наполнение вен голени не происходит в течение 15 с. Быстрое наполнение вен голени снизу вверх свидетельствует о поступлении крови из коммуникантных вен вследствие недостаточности их клапанов. Затем быстро снимают жгут (или прекращают сдавление вены). Быстрое наполнение вен бедра и голени сверху вниз свидетельствует о недостаточности остиального клапана и клапанов ствола большой подкожной вены, характерного для первичного варикозного расширения вен. Проба Гаккенбруха. Врач нащупывает на бедре овальную ямку — место впадения большой подкожной вены в бедренную и просит больного покашлять. При недостаточности остиального клапана пальцы воспринимают толчок крови (положительный симптом кашлевого толчка). Для оценки состоятельности клапанов коммуникантных вен используют пробу Пратта-2, трехжгутовую пробу Шейниса или пробу Тальмана. Проба Пратта-2. В положении больного лежа после опорожнения подкожных вен на ногу, начиная со стопы, накладывают резиновый бинт, сдавливающий поверхностные вены. На бедре под паховой складкой накладывают жгут. После того как больной встанет на ноги, под самым жгутом начинают накладывать второй резиновый бинт. Затем первый (нижний) бинт снимают виток за витком, а верхним обвивают конечность книзу так. чтобы между бинтами оставался промежуток 5—6 см. Быстрое наполнение варикозных узлов на свободном от бинтов участке указывает на наличие здесь коммуникантных вен с несостоятельными клапанами. Трехжгутовая проба Шейниса по существу является модификацией предыдущей пробы. Больного укладывают на спину и просят приподнять ногу, как при пробе Троянова—Тренделенбурга. После того как подкожные вены спадутся, накладывают три жгута: в верхней трети бедра (вблизи паховой складки), на середине бедра и тотчас ниже колена. Больному предлагают встать на ноги. Быстрое наполнение вен на каком-либо участке конечности, ограниченном жгутами, указывает на наличие в этом сегменте коммуникантных вен с несостоятельными клапанами. Быстрое наполнение варикозных узлов на голени свидетельствует о наличии таких вен ниже жгута. Перемещая жгут вниз по голени (при повторении пробы), можно более точно локализовать их расположение. Проба Тальмана — модификация пробы Шейниса. Вместо трех жгутов используют один длинный (2—3 м) жгут из мягкой резиновой трубки, который накладывают на ногу по спирали снизу вверх; расстояние между витка- ми жгута — 5—6 см. Наполнение вен на каком-либо участке между витками свидетельствует об имеющейся в этом пространстве коммуникантнои вены с несостоятельными клапанами. Представление о проходимости глубоких вен дают маршевая проба Дель-бе—Пертеса и проба Пратта-1. Маршевая проба Дельбе—Пертеса. Больному в положении стоя, когда максимально наполняются подкожные вены, ниже коленного сустава накладывают жгут, сдавливающий только поверхностные вены. Затем просят больного походить или промаршировать на месте в течение 5—10 мин. Если при этом подкожные вены и варикозные узлы на голени спадаются, значит, глубокие вены проходимы. Если вены после ходьбы не запустевают, напряжение их на ощупь не уменьшается, то результат пробы надо оценивать осторожно, так как он не всегда указывает на непроходимость глубоких вен, а может зависеть от неправильного проведения пробы (сдавление глубоких вен чрезмерно туго наложенным жгутом), от наличия резкого склероза поверхностных вен, препятствующего спадению их стенок. Пробу следует повторить. Проба Пратта-1. После измерения окружности голени (уровень следует отметить, чтобы повторное измерение провести на этом же уровне) больного укладывают на спину и поглаживанием по ходу вен опорожняют их от крови. На ногу (начиная снизу) туго накладывают эластичный бинт, чтобы надежно сдавить подкожные вены. Затем больному предлагают походить в течение 10 мин. Появление боли в икроножных мышцах указывает на непроходимость глубоких вен. Увеличение окружности голени после ходьбы при повторном измерении подтверждает это предположение. Локализацию перфорантных вен с несостоятельными клапанами можно определить иногда путем пальпации дефектов в апоневрозе, через которые они перфорируют фасцию. Инструментальная оценка несостоятельности клапанов точнее перечисленных выше проб. При неосложненном варикозном расширении вен применение инструментальных методов диагностики, как правило, не требуется. Дуплексное сканирование иногда проводят для определения точной локализации перфорантных вен, выявления вено-венозных рефлюксов в цветовом коде. В случае недостаточности клапанов их створки перестают полностью смыкаться при проведении пробы Вальсальвы или компрессионных пробах (рис. 19.3). Недостаточность клапанов приводит к появлению вено-венозного рефлюкса. С помощью этого метода можно зарегистрировать обратный ток крови через пролабируюшие створки несостоятельного клапана. Анте-градный поток, как правило, окрашивается синим, ретроградный — красным цветом. Лечение. Консервативное лечение показано преимущественно больным, имеющим противопоказания к оперативному вмешательству по общему состоянию, пациентам с недостаточностью клапанов глубоких вен, при незначительном расширении вен, причиняющем только небольшие косметические неудобства, при отказе от оперативного вмешательства. Консервативное лечение направлено на предупреждение дальнейшего развития заболевания. В этих случаях больным необходимо рекомендовать бинтование пораженной конечности эластичным бинтом или ношение эластичных чулок, периодически придавать ногам возвышенное положение, выполнять специальные упражнения для стопы и голени (сгибание и разгибание в голеностопных и коленных суставах), чтобы активизировать мышечно-венозную помпу. При расширении мелких ветвей можно использовать склеротера-пию. Категорически запрещается использовать различные предметы туале-
Рис. 19.3. УЗ-диагностика состояния клапанного аппарата. а — состоятельный клапан (створки полностью сомкнуты); б — несостоятельный клапан (створки смыкаются не полностью). та, цикулярно стягивающие бедра или голени и затрудняющие отток венозной крови. Эластическая компрессия ускоряет и усиливает кровоток в глубоких венах, уменьшает количество крови в подкожных венах, препятствует образованию отека, улучшает микроциркуляцию, способствует нормализации обменных процессов в тканях. Важно научить больных правильно бинтовать ногу. Бинтование необходимо начинать утром, до подъема с кровати. Бинт накладывают с небольшим натяжением от пальцев стопы до бедра с обязательным захватом пятки, голеностопного сустава. Каждый последующий тур бинта должен перекрывать предыдущий наполовину. Следует рекомендовать для использования сертифицированный лечебный трикотаж с индивидуальным подбором степени компрессии от I до IV (т. е. способный оказывать давление от 20 до 60 мм рт. ст.). Больные должны носить удобную обувь с жесткой подошвой на невысоком каблуке, избегать длительного стояния, тяжелого физического напряжения, работы в горячих и влажных помещениях. Если по характеру производственной деятельности больному приходится длительное время сидеть, то ногам следует придать возвышенное положение, подставив под ступни специальную подставку необходимой высоты. Целесообразно через каждые 1—1 1/2 ч немного походить или 10—15 раз подняться на носки. Возникающие при этом сокращения икроножных мышц улучшают кровообращение, усиливают венозный отток. Во время сна ногам необходимо придать возвышенное положение. Больным рекомендуют ограничить прием жидкости и соли, нормализовать массу тела, периодически принимать диуретики, препараты, улучшающие тонус вен (детралекс, гинкор-форт, троксевазин, венорутон, анавенол, эскузан и др.). По показаниям назначают препараты, улучшающие микроциркуляцию в тканях (пентоксифиллин, аспирин и упомянутые выше препараты). Для лечения рекомендуют применять нестероидные противовоспалительные средства. Существенная роль в предупреждении дальнейшего развития варикозного расширения вен принадлежит лечебной физкультуре. При неосложнен-ных формах полезны водные процедуры, особенно плавание, теплые (не выше 30—35 °С) ножные ванны с 5—10 % раствором натрия хлорида.
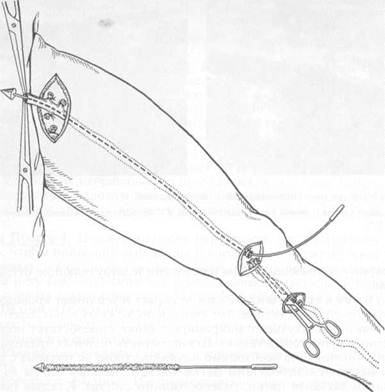
Рис. 19.4. Операция Троянова—Тренделенбурга, Бебкока, Нарата. Хирургическое вмешательство является единственным радикальным методом лечения больных с варикозным расширением вен нижних конечностей. Целью операции является устранение патогенетических механизмов (вено-венозных рефлюксов). Это достигается путем удаления основных стволов большой и малой подкожных вен и лигированием несостоятельных коммуникантных вен. Противопоказаниями к операции являются тяжелые сопутствующие заболевания сердечно-сосудистой системы, легких, печени и почек, исключающие возможность выполнения любой другой операции. Хирургическое лечение не показано в период беременности, у больных с гнойными заболеваниями различного происхождения. Перед операцией производится маркировка (желательно — под ультразвуковым контролем) основных венозных стволов, их притоков и перфо-рантных вен (с помощью проб И. Тальмана, Пратта, В. Шейниса). Операцию Троянова—Тренделенбурга начинают с пересечения и лигирования основного ствола большой подкожной вены у места ее впадения в бедренную вену и впадения в нее ее добавочных ветвей (рис. 19.4). Оставление длинной культи большой подкожной вены с ее притоками является одной из причин рецидивов заболевания. Особое внимание должно быть уделено пересечению добавочных венозных стволов (vv. saphenae accessoria), несущих кровь от медиальной и латеральной поверхности бедра. Оставление их также является частой причиной рецидивов.
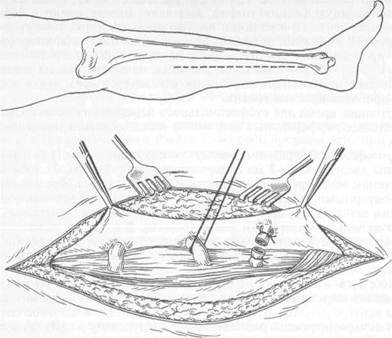
Рис. 19.5. Операция Линтона. Перед операцией для уменьшения кровопотери ножной конец стола целесообразно приподнять. Удаление большой подкожной вены (сафенэкто-мия, стриппинг) целесообразно проводить по методу Бебкока. С этой целью в дистальный отдел пересеченной вены вводят до верхней трети голени зонд Гризенди, имеющий конический наконечник с острым режущим нижним краем. Через небольшой разрез над наконечником инструмента обнажают вену, пересекают ее и выводят конец инструмента в рану. Под наконечником зонда на вену накладывают прочную лигатуру. Потягивая зонд в обратном направлении, удаляют весь участок вены. При этом все боковые ветви большой подкожной вены пересекаются на одном уровне, а удаляемая вена собирается в виде гармошки под коническим наконечником. Малая подкожная вена удаляется аналогичным образом. По ходу извлеченной вены кладут ватно-марлевый валик, а конечность туго бинтуют эластичным бинтом. Сильно извитые и коллатеральные участки вен, которые нельзя удалить по Бебкоку, целесообразно удалять через небольшие разрезы по Нарату. При этом подкожную жировую клетчатку между двумя разрезами "туннели-руют" с помощью зажима или другого инструмента, что значительно облегчает выделение и удаление вены. Обязательным является пересечение коммуникантных вен с несостоятельными клапанами, которые чаще всего локализуются на внутренней поверхности голени в надлодыжечной области (группа Коккета). При отсутствии трофических расстройств оправдана эпифасциальная перевязка прободающих вен. При выраженных трофических изменениях кожи и подкожной жировой клетчатки целесообразна субфасциальная перевязка прободающих вен по Линтону (рис. 19.5). Операцию производят из разреза по внутренней поверхности голени длиной 12—15 см. Рассекают кожу, подкожную клетчатку, собственную фасцию голени; выделяют, перевязывают и пересекают прободающие вены. При нал ичии индурации кожи и подкожной клетчатки на внутренней поверхности голени следует выполнить субфасциальную перевязку прободающих вен из разреза по задней поверхности голени (по Фелдеру). Этот доступ позволяет избежать манипуляций на измененных тканях и дает возможность перевязать как внутреннюю, так и наружную группы прободающих вен голени. В настоящее время для субфасциального пересечения и лигирования несостоятельных перфорантных вен может использоваться эндоскопическая техника. Склеротерапия. Операция преследует следующие цели: 1) разрушить интиму вены введением 1—2 мл склерозирующего раствора; 2) добиться слипания стенок вены срезу после введения препарата (без образования тромба); 3) повторными инъекциями в другие сегменты вены достичь полной облитерации вены. Для достижения этой цели необходимо тщательно выполнять все детали техники этого вмешательства. В качестве склерозирующих растворов используют тромбовар, натрия тетрадецилсульфат (фибро-вейн), этоксисклерол и другие, действие которых основано на коагуляции эндотелия. Методика с к л е р о т е р а п и и. В вертикальном положении больного производится маркировка участка вены, подлежащего склерозированию, и пункция вены. Сразу после пункции ноге придают возвышенное положение и вводят склерозирующий раствор в запустевшую вену по методу воздушного блока. Для этого в шприц набирают 1—2 мл склерозирующего раствора и 1—2 мл воздуха. В вену из шприца сначала вводят воздух, который вытесняет кровь на небольшом участке и создает благоприятные условия для контакта склерозирующего раствора со стенкой вены и разрушения эндотелия. Место инъекции прижимают латексной подушечкой, на конечность сразу накладывают эластичный бинт, чтобы добиться слипания стенок вены и последующей облитерации ее. Если после введения склерозирующего раствора не будет произведена адекватная компрессия конечности эластичным бинтом, то в вене может образоваться тромб, который со временем подвергнется реканализации. При этом часть склерозирующего раствора может повредить клапаны коммуникантных вен, что приведет к рефлюксу крови из глубоких вен и рецидиву варикозного расширения. Больному после инъекции и наложения эластичного бинта предлагают ходить в течение 2—3 ч, чтобы предотвратить повреждение интимы прободающих вен. Существуют также комбинированные методы лечения, сочетающие удаление крупных стволов измененных вен со склеротерапией мелких ветвей. При комбинированных оперативных вмешательствах без удаления основных стволов поверхностной вены сначала пересекают и перевязывают большую подкожную вену у места впадения ее в бедренную. Несостоятельные перфорантные вены лигируют эпифасциально по Коккету или с помощью эндоскопической техники, затем поэтапно производится склерозирование большой подкожной вены и ее притоков. После каждого сеанса склерозирования ногу забинтовывают эластическим бинтом и придают ей возвышенное положение. Со 2-го дня больному разрешают ходить. На 3-й сутки после вмешательства по поводу неослож-ненных форм варикозного расширения вен больные могут быть выписаны на амбулаторное лечение под наблюдение врача-хирурга. Швы снимают на 7—8-е сутки. Эластичный бинт рекомендуется носить в послеоперационном периоде в течение 8—12 нед. У большинства больных (92 %) наступает из- лечение; рецидивы — 8 %, летальность — 0,02 %. Осложнения встречаются редко. Склеротерапия должна применяться по строгим показаниям: а) для облитерации отдельных узлов или участков расширенных вен в начальной стадии заболевания при отрицательной пробе Троянова—Тренделенбурга; б) для облитерации отдельных узлов и мелких вен, оставшихся после удаления основных, наиболее крупных вен на бедре и голени; в) в виде комбинированного лечения (операция в сочетании со склерозированием боковых ветвей поверхностных вен на голени). Не рекомендуется применять лечение склерозирующими растворами у больных с резко выраженным (более 1 см) расширением вен, при наличии тромбофлебита, облитерируюших и гнойничковых заболеваний. 19.4.2. Посттромбофлебитическип синдром Посттромбофлебитический синдром — симптомокомплекс, развивающийся вследствие перенесенного тромбоза глубоких вен нижних конечностей. Он представляет собой типичную разновидность хронической венозной недостаточности, проявляющейся вторичным варикозным расширением вен, стойкими отеками, трофическими изменениями кожи и подкожной клетчатки голени. Согласно статистическим данным, в различных странах этим заболеванием страдает 1,5—5 % населения. Патогенез. Формирование посттромбофлебитического синдрома связано с судьбой тромба, образовавшегося в просвете пораженной вены и не подвергшегося лизису в течение ближайшего времени. Наиболее частым исходом тромбозов глубоких вен является частичная или полная реканализация тромба, утрата клапанного аппарата, реже облитерация глубоких вен. Процесс организации тромба начинается со 2—3-й недели от начала заболевания и заканчивается частичной или полной его реканализацией в сроки от нескольких месяцев до 3—5 лет. В результате воспалительных изменений вена превращается в ригидную склерозированную трубку с разрушенными клапанами. Вокруг нее развивается паравазальный сдавливающий фиброз. Грубые органические изменения клапанов и стенки вены ведут к рефлюксу крови сверху вниз, значительному повышению венозного давления в венах голени (венозная гипертензия), тяжелым нарушениям венозного кровотока в конечности, проявляющимся в виде рефлюкса крови по коммуникантным венам из глубоких в поверхностные вены. Высокое давление и стаз крови в венах голени приводят к нарушению лимфовенозной микроциркуляции, повышению проницаемости капилляров, отеку тканей, склерозу кожи и подкожной клетчатки (липосклероз), некрозу кожи и формированию трофических язв венозной этиологии. Клиническая картина. В зависимости от преобладания тех или иных симптомов различают четыре клинические формы посттромбофлебитического синдрома: отечно-болевую, варикозную, язвенную (рис. 19.6) и смешанную. Основными симптомами являются чувство тяжести и боль в пораженной конечности, усиливающаяся при длительном пребывании на ногах. Боль тянущая, тупая, лишь изредка бывает интенсивной, успокаивается в положении больного лежа с приподнятой ногой. Нередко больных беспокоят судороги икроножных мышц во время длительного стояния и в ночное время. Иногда самостоятельные боли в конечности отсутствуют, но появляются-при пальпации икроножных мышц, надавливании на внутренний край по-
Рис. 19.7. Частичная реканализация просвета бедренной вены при посттромбофлебитическом синдроме (сонограмма). I — бедренная артерия; 2 — бедренная вена; 3 — тромботические массы.
дошвы или сдавливании тканей между берцовыми костями. Отеки обычно возникают к концу дня, после ночного отдыха с возвышенным положением ног они уменьшаются, но полностью не исчезают. При сочетанном поражении подвздошных и бедренных вен отек захватывает всю конечность, при поражении бедренно-подколенного сегмента — только стопу и голень; при вовлечении в патологический процесс берцовых вен — область лодыжек и нижней трети голени. У 65—70 % больных развивается вто р и ч н ое варикозное расширение подкожных ве н. Для большинства больных т и п и ч н ы м является рассыпной тип расширения боковых ветвей основных венозных стволов на голени и стопе. Сравнительно редко наблюдается расширение основных венозных стволов. Варикозное расширение вен наиболее часто развивается в случае реканализации глубоких вен. Для оценки состояния глубоких вен при посттромбофлебитическом синдроме наряду с описанными выше пробами на проходимость глубоких вен (маршевая проба Дельбе—Пертеса и проба Пратта-1) успешно применяется ультразвуковое дуплексное сканирование. В случае реканализации глубокой вены в просвете ее можно увидеть неоднородные тромботические массы различной степени организованности (рис. 19.7). При цветовом картировании в области тромба выявляются один или несколько каналов с кровотоком. Сегментарная окклюзия характеризуется отсутствием кровотока, просвет оказывается заполненным организованными тромботическими массами. В зоне расположения облитери-рованной вены выявляются множественные коллатерали. Над облитериро-ванными венами допплеровский сигнал от кровотока не регистрируется. Коллатеральный кровоток дистальнее зоны окклюзии магистральных вен
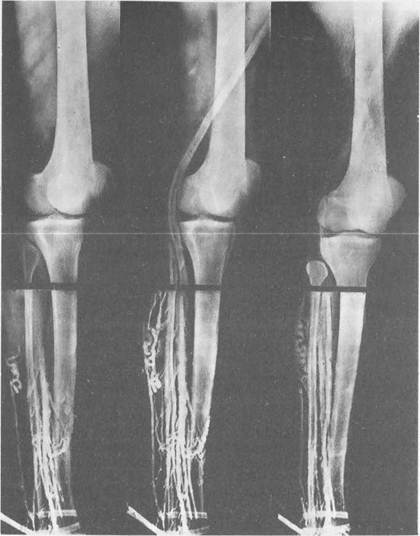
Рис. 19.8. Посттромбофлебитичсский синдром. Несостоятельность клапанного аппарата глубоких и перфорантных вен. Флебограмма. имеет так называемый монофазный характер, не реагирует на дыхание и пробу Вальсальвы. Функционально-динамическая флебография при хронической венозной недостаточности, вызванной постфлебитическим синдромом, имеет ограниченное применение. При реканализации глубоких вен голени на флебограмме видны неровности контуров вен. Часто заметен реф-люкс контрастного вещества из глубоких вен через расширенные коммуни- кантные вены в поверхностные (рис. 19.8). Отмечается замедление эвакуации контрастного вещества из вен при выполнении нескольких упражнений с поднятием на носки. Подозрение на поражение бедренной или подвздош-
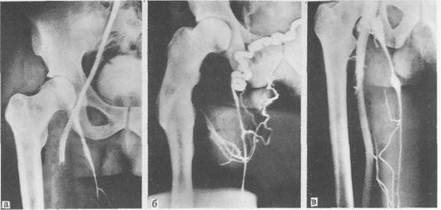
Рис. 19.9. Проксимальная селективная флебограмма. а — норма; б — облитерация подвздошных вен; в — несостоятельность клапана бедренном вены. ных вен делает необходимым выполнение тазовой флебографии (рис. 19.9). Отсутствие контрастирования подвздошных вен свидетельствует об их облитерации. Обычно при этом выявляются расширенные венозные коллатерали, через которые осуществляется отток крови из пораженной конечности. Аналогичную флебографическую картину можно наблюдать при магнитно-резонансной флебографии илеофеморального венозного сегмента. Дифференциальная диагностика. В первую очередь следует дифференцировать первичное варикозное расширение вен от вторичного, наблюдающегося при посттромбофлебитическом синдроме. Для посттромбофлеби-тического синдрома характерны: указания в анамнезе на перенесенный тромбоз глубоких вен, "рассыпной" тип варикозного расширения вен, большая выраженность трофических расстройств, дискомфорт и боли при попытке носить эластичные бинты или чулки, сдавливающие поверхностные вены. Подтверждают диагноз результаты функциональных проб (маршевая Дельбе—Пертеса и Пратта-1), а также указанные выше инструментальные исследования. Необходимо исключить компенсаторное варикозное расширение поверхностных вен, вызванное сдавлением подвздошных вен опухолями, исходящими из органов брюшной полости и таза, тканей забрюшинного пространства, врожденными заболеваниями — артериовенозными дисплазиями и флебоангиодисплазиями нижних конечностей. Аневризматическое расширение большой подкожной вены в зоне овальной ямки может быть принято за грыжу (см. "Грыжи живота"). Дата добавления: 2015-01-18 | Просмотры: 863 | Нарушение авторских прав |