 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Нарушения ритма 9 страница
Отеки пораженной конечности при поеттромбофлебитическом синдроме необходимо дифференцировать от отеков, развивающихся при заболеваниях сердца или почек. "Сердечные" отеки бывают на обеих ногах, начинаются со ступней ног, распространяются на область крестца и боковые поверхности живота. При поражении почек наряду с отеками на ногах отмечается одутловатость лица по утрам, повышение креатинина, мочевины в крови, в моче — повышение содержания белка, эритроциты, цилиндры. И в том, и в другом случае нет присущих посттромбофлебитическому синдрому трофических расстройств. Отек конечности может появиться вследствие затруднения оттока лимфы при лимфедеме или блокаде паховых лимфатических узлов метастазами опухолей брюшной полости и забрюшинного пространства. Трудности возникают в дифференциации отека, обусловленного посттромбофлебитиче-ским синдромом и лимфедемой (слоновостью) конечности. Отек при первичной лимфедеме начинается со стопы и медленно распространяется на голень. Отечные ткани плотные, отек не уменьшается после придания ноге возвышенного положения. В отличие от посттромбофлебитического синдрома окраска кожных покровов не изменена, язв и расширенных подкожных вен нет, характерно огрубение складок кожи в области голеностопного сустава, гиперкератоз и папилломатоз кожи стопы. Лечение. Для лечения посттромбофлебитического синдрома и неразрывно связанной с ним хронической венозной недостаточности используют консервативное лечение, включающее компрессионную, медикаментозную терапию, и различные хирургические вмешательства. Консервативное лечение является основным, несмотря на успехи реконструктивной хирургии сосудов и существование различных методов удаления или облитерации сосудов с нарушенной функцией клапанов. Основой консервативного лечения является компрессионная терапия, направленная на уменьшение венозной гипертензии в венах голени и стопы. Компрессия вен может быть достигнута применением эластичных чулок и бинтов с различной степенью растяжимости и компрессии тканей голени, наложением цинк-желатиновой повязки Унна или многослойной повязки из ригидных, хорошо моделируемых по голени полосок ткани. По механизму действия она аналогична повязке Унна. В последние годы с успехом применяются различные устройства для интермиттирующей пневматической компрессии голени и бедра. Наряду с компрессионным методом применяют медикаментозное лечение, направленное на повышение тонуса вен, улучшение лимфодренажной функции и микроциркуляторных расстройств, подавление воспаления. Компрессионная терапия применяется на протяжении всего периода лечения хронической венозной недостаточности и трофической язвы голени. Принципы применения компрессионной терапии изложены выше (см. "Варикозное расширение вен"). Эффективность компрессионной терапии подтверждена многолетними клиническими наблюдениями. Длительное использование хорошо подобранных для пациента эластичных чулок или бинтов позволяет добиться улучшения в 90 % и заживления язвы голени в 90— 93 % случаев. В начале лечения многие пациенты испытывают неудобства от постоянной компрессии. В подобных случаях следует рекомендовать сначала носить бинты или чулки в течение приемлемого для них времени, постепенно увеличивая его. Необходимо регулировать интенсивность компрессии, начинать с 20—30 мм рт. ст. и постепенно увеличивать его. Это достигается использованием трикотажных бинтов и чулок II и III компрессионного класса. Цинк-желатиновую повязку и повязки из моделируемых ригидных лент, фиксируемых Велкро (липучие ленты), чаще применяют при лечении трофических язв голени. Их используют для лечения пациентов, которые не могут или не хотят носить сдавливающие эластичные чулки или бинты. Цинк-желатиновые повязки меняют через 1—2 нед, постепенно увеличивая компрессию. Повязки Унна оказывают не только компрессию, но и местное лечебное воздействие на язву. Накладывать повязки должен хорошо натре- нированный персонал. Заживление язвы под повязкой Унна происходит в 70 % случаев. Многослойные повязки из ригидных лент, хорошо моделируемых по поверхности голени, оказывают компрессию подобно повязкам Унна, но они более просты в технике наложения, эффективно уменьшают отеки конечности. Предварительная оценка эффективности применения их позволяет считать, что эти повязки могут лучше устранять отеки, чем эластичные чулки. Пневматическая интермиттирующая компрессия не получила широкого распространения. Она может быть полезной при лечении венозных язв, не поддающихся лечению другими компрессионными методами. Медикаментозное лечение хронической венозной недостаточности и венозных язв становится более популярным (особенно в Европе) в связи с появлением новых, более эффективных препаратов, повышающих тонус вен, улучшающих микроциркуляцию и лимфодренажную функцию (детралекс, эндотелон, рутозид и др.). Детралекс многими флебологами признается как наиболее эффективный препарат для перорального применения. Наряду с пероральными препаратами для местного воздействия на кожу при индура-тивном целлюлите рекомендуют применять различные мази и гели (лиотон 1000 гель, гепариновая мазь, мисвенгал, гинкор-гель, мазевые формы руто-зида и троксерутина, индовазин и др.). Препараты наносят на кожу несколько раз в день. Медикаментозное лечение целесообразно проводить периодическими курсами длительностью до 2—2,5 мес. Лечение должно быть строго индивидуализировано в соответствии с клиническими проявлениями болезни. При проведении курса лечения целесообразно назначать одновременно несколько препаратов с различным механизмом действия, сочетать медикаментозное лечение с другими методами. Российскими флебологами рекомендована схема лечения, включающая несколько этапов. На первом этапе длительностью 7—10 дней рекомендуется парентеральное введение реополиглюкина, пентоксифиллина, антибиотиков, антиоксидантов (токоферол и др.), нестероидных противовоспалительных средств. Для закрепления эффекта на втором этапе лечения наряду с дезагрегантами, флебопротекторами и антиоксидантами назначают препараты, улучшающие тонус вен, микроциркуляцию и лимфодренажную функцию, т. е. поливалентные флеботоники (детралекс и др.). Продолжительность этого курса 2—4 нед. На протяжении третьего периода длительностью не менее 1,5 мес рекомендуется применять поливалентные флеботоники и препараты местного действия (различные гели и мази). Медикаментозное лечение обычно сочетают с компрессионными методами. Хирургическое лечение посттромбофлебитического синдрома обычно применяют после завершения процесса реканализации глубоких вен, когда восстанавливают кровоток в глубоких, коммуникантных и поверхностных венах. Предложены многочисленные хирургические вмешательства. Наибольшее распространение в лечении посттромбофлебитического синдрома получили операции на поверхностных и коммуникантных венах. При частичной или полной реканализации глубоких вен, сопровождающейся расширением подкожных вен, операцией выбора является сафенэк-томия в сочетании с перевязкой коммуникантных вен по методу Линтона или Фелдера. Операция позволяет ликвидировать стаз крови в варикозно-расширенных подкожных венах, устранить ретроградный кровоток по ком-муникантным венам, уменьшить венозную гипертензию в области пораженной голени и, следовательно, улучшить кровообращение в микроциркуля-
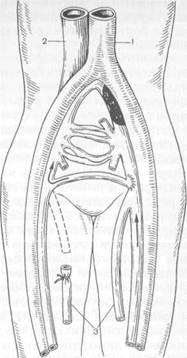
Рис. 19.10. Операция Пальма. I — аорта; 2 — нижняя полая иена; 3 — подкожные вены. торном сосудистом русле. При выписке больным следует рекомендовать постоянное ношение эластичных бинтов или специально подобранных чулок, периодически проводить курсы консервативной терапии. Стремление восстановить разрушенный клапанный аппарат и устранить выраженные гемодинамические нарушения в пораженной конечности побудило хирур- ' гов к созданию искусственных внутри- и внесосудистых клапанов. Предложено много способов коррекции уцелевших клапанов глубоких вен. При невозможности выполнения коррекции существующих клапанов производят трансплантацию участка здоровой вены, имеющей клапаны. В качестве трансплантата обычно берут содержащий клапаны участок подмышечной вены, которым замещают резецированный сегмент подколенной или большой подкожной вены, лишенный нормальных клапанов. Успех достигается не более чем у 50 % оперированных больных. Пока эти методы находятся в стадии клинических испытаний и не рекомендуются для широкого применения. Различные варианты шунтирующих операций (операция Пальма — создание шунта между пораженной и здоровой венами над лобком) малоэффективны вследствие частых повторных тромбозов (рис. 19.10). 19.4.3. Трофические язвы венозной этиологии Характерным проявлением посттромбофлебитического синдрома является индурация тканей в нижней трети голени, обусловленная развитием фиброзных изменений в подкожной клетчатке (липодерматосклероз). Изменения особенно резко выражены в области медиальной лодыжки. Кожа в этой области принимает бурую или темно-коричневую окраску, становится плотной и неподвижной по отношению к глубжележащим тканям. На измененном участке кожи у ряда больных часто возникает мокнущая экзема, сопровождающаяся мучительным зудом. Нередко зона гиперпигментации и индурации кожи кольцом охватывает нижнюю треть голени ("панцирный" фиброз). На этом участке голени отек отсутствует, выше он отчетливо выражен. Тяжелым осложнением заболевания являются трофические венозные язвы, которые обычно располагаются на передневнутренней поверхности нижней трети голени над лодыжками в зоне липодерматосклероза. Они характеризуются упорным рецидивирующим течением. Чаще встречаются язвы одиночные, реже — множественные со склерозированными краями. Дно язвы обычно плоское, покрыто вялыми грануляциями, отделяемое скудное с неприятным запахом. Размеры язв варьируют от 1—2 см до занимающих всю окружность нижней трети голени. При инфицировании они становятся резко болезненными, осложняются микробной экземой, пиодермией, дерматитом. Наиболее распространенная теория патогенеза венозных язв голени и предшествующих ей изменений кожи и подкожной клетчатки связывает появление их с повышением давления в венозных концах капилляров микро-циркуляторного русла кожи, нарушением диффузии в капиллярах, увеличением проницаемости их стенок, выходом белка (в том числе фибрина) в ин-терстициальное пространство. Это приводит к накоплению фибрина вокруг капилляров в виде сдавливающей манжетки, что подтверждается гистологическим изучением биоптатов кожи. Предполагают, что скопление фибрина вокруг капилляров кожи является барьером, препятствующим диффузии кислорода и питательных веществ к клеткам кожи и подкожной клетчатки. В результате этого возникает тканевая гипоксия, нарушение питания клеток и очаговый некроз. Эндотелий капилляров и клетки, содержащиеся в фиб-риновой манжетке, могут действовать как хемоаттрактанты и активаторы лейкоцитов и тромбоцитов, выделяющих провоспалительные интерлейки-ны, активные кислородные радикалы, фактор активации тромбоцитов. Вследствие этого создаются благоприятные условия для тромбоза капилляров, гипоксии тканей, повреждения клеток кожи и подкожной клетчатки кислородными радикалами. В результате возникают микронекрозы тканей и хроническое воспаление, которые приводят к образованию трофических венозных язв. Доказано, что у больных с хронической венозной недостаточностью и липодерматосклерозом снижена фибринолитическая активность крови по сравнению с контрольной группой, что создает предпосылки для тромбоза капилляров. Сторонники привлекающей большой интерес теории считают, что венозная гипертензия, свойственная хронической венозной недостаточности, способствует выделению эндотелиальными клетками интерлейкинов и адгезивных молекул. В связи с этим лейкоциты прилипают к эндотелию капилляров микроциркуляторной системы кожи (краевое стояние лейкоцитов), что является первым шагом к созданию благоприятных условий для задержки их в капиллярах микроциркуляторной системы кожи и затруднению кровотока в микроциркуляторном русле. В связи с этим возникает застой крови, тромбоз капилляров, раскрытие артериоловенулярных шунтов вследствие затруднения оттока венозной крови по капиллярам, ишемия тканей. Фиксированные в капиллярах кожи лейкоциты проникают в интерстици-альное пространство, выделяют там разрушающие кожу активные кислородные радикалы и лизосомальные ферменты, вызывающие некроз кожи и образование язвы. В процессе развития трофической язвы выделяют фазы экссудации, репарации и эпителизации. Фаза экссудации сопровождается выраженным перифокальным воспалением, очагами некроза тканей, значительной обсе-мененностью язвы микроорганизмами, обильным раневым отделяемым с неприятным гнойным запахом. Иногда воспалительный процесс из язвы распространяется на лимфатические сосуды, что проявляется экземой, рожистым воспалением, лимфангиитом, тромбофлебитом. Частые обострения местной инфекции могут привести к облитерации лимфатических сосудов и появлению вторичной лимфедемы дистальных отделов конечности. В фазе репарации поверхность язвы постепенно очищается от некротических тканей, покрывается свежими грануляциями. Перифокальное воспаление и гнойное отделяемое уменьшаются. Фаза эпителизации характеризу- ется появлением полоски свежего эпителия по краям язвы. Поверхность ее к этому времени покрывается чистыми, свежими грануляциями со скудным серозным отделяемым. Леченые. В целях профилактики образования трофической венозной язвы необходимо систематически проводить повторные курсы компрессионного и медикаментозного лечения хронической венозной недостаточности. При наличии показаний к хирургическому лечению необходимо своевременно оперировать больных с постфлебитическим синдромом. В течение всего периода лечения трофических венозных язв рекомендуется применять эластическую компрессию в виде многослойного бандажа из бинтов короткой и средней растяжимости (сменяют несколько раз в день). Компрессия является основным звеном в лечении трофических язв и хронической венозной недостаточности. В фазе экссудации основной задачей является подавление патогенной инфекции и очищение язвы от некротических тканей, подавление системной реакции на воспаление. По показаниям рекомендуется использовать антибиотики широкого спектра действия, нестероидные противовоспалительные препараты, инфузию антиагрегантов (реополиглюкин с пентокси-филлином), десенсибилизирующие препараты. Ежедневно 2—3 раза в день меняют компрессионный бандаж и повязку. Рекомендуется промывать язву растворами антисептических препаратов (хлоргексидин, слабый раствор перманганата калия и др.). На поверхность язвы накладывают повязку с растворами антисептиков или с мазями на водорастворимой основе (диок-сиколь, левосин, левомеколь). В течение 2—3 нед больному рекомендуется соблюдать постельный режим. В фазе репарации продолжают эластическую компрессию, назначают флеботонические препараты, используемые при медикаментозном лечении хронической венозной недостаточности. Местно используют повязки со слабыми антисептиками (слабый раствор перманганата калия или просто физиологический раствор). Некоторые авторы рекомендуют повязку с по-лиуретановой губкой, которая хорошо впитывает экссудат и массирует язву при движениях. В фазе эптелизации продолжают эластическую компрессию, медикаментозное лечение, повязки с биодеградирующими раневыми покрытиями (ал-левин, альгипор и др.). В фазе репарации и эпителизации некоторые авторы с успехом используют цинк-желатиновые повязки Унна или повязки из ригидных специальных, легко моделируемых по голени лент, сменяемых через 2—3 нед. Считают, что упомянутые повязки оказывают наиболее эффективную компрессию, способствуют заживлению язв. При язвах больших размеров целесообразно использовать различные методы кожной пластики. Для профилактики рецидивов язвы необходимо строго соблюдать гигиенический режим, проводить повторные курсы медикаментозного и компрессионного лечения хронической венозной недостаточности, удалять ва-рикозно-расширенные вены. 19.5. Острый тромбофлебит поверхностных вен Под острым тромбофлебитом понимают воспаление стенки вены, связанное с присутствием инфекционного очага вблизи вены, сопровождающееся образованием тромба в ее просвете. Термином флеботромбоз обозначают тромбоз глубоких вен без признаков воспаления стенки вены. Такое состояние длится недолго, так как в ответ на присутствие тромба стенка вены быст-
ро отвечает воспалительной реакцией.
Этиология и патогенез. Среди причин, способствующих развитию острого тромбофлебита, имеют значение инфекционные заболевания, травма, оперативные вмешательства, злокачественные новообразования (паранеопластиче-ский синдром), аллергические заболевания. Тромбофлебит часто развивается на фоне варикозного расширения вен нижних конечностей. Свежие данные дуплексного ультразвукового исследования показали, что в 20 % случаев и более тромбофлебит поверхностных вен сочетается с тромбозом глубоких вен. Острый тромбофлебит поверхностных вен верхних конечностей встречается относительно редко и обычно является следствием внутривенных инъекций, катетеризации, длительных инфузий лекарственных средств, поверхностных гнойных очагов, травмы, мелких трещин в межпальцевых промежутках стопы. В патогенезе тромбообразования имеют значение нарушения структуры венозной стенки, замедление кровотока и повышение свертываемости крови (триада Вирхова). Клиническая картина и диагностика. Основные симптомы тромбофлебита поверхностных вен — боль, краснота, болезненное шнуровидное уплотнение по ходу тромбированной вены, незначительная отечность тканей в зоне воспаления. Общее состояние больных, как правило, удовлетворительное, температура тела чаще субфебрильная. Лишь в редких случаях наступает гнойное расплавление тромба, целлюлит. При прогрессирующем течении заболевания тромбофлебит может распространяться по большой подкожной вене до паховой складки (восходящий тромбофлебит). В подобных случаях в подвздошной вене может образоваться подвижный (плавающий, флотирующий) тромб, создающий реальную угрозу отрыва части его и эмболии легочной артерии. Аналогичное осложнение может возникнуть при тромбофлебите малой подкожной вены в случае распространения тромба на подколенную вену через устье малой подкожной вены или по коммуникантным (прободающим) венам. Исключительно тяжело протекает септический гнойный тромбофлебит, который может осложниться флегмоной конечности, сепсисом, метастатическими абсцессами в легких, почках, головном мозге. Обычно диагностировать тромбофлебит поверхностных вен нетрудно. Для уточнения проксимальной границы тромба и состояния глубоких вен целесообразно провести дуплексное сканирование (рис. 19.11). Это позволит определить истинную границу тромба, так как она может не совпадать с границей, определяемой пальпаторно. Тромбированный участок вены становится ригидным, просвет его неоднороден, кровоток не регистрируется. Тромбофлебит следует дифференцировать от лимфангиита. Лечение. Консервативное лечение возможно в амбулаторных условиях в случаях, когда проксимальная граница тромба не выходит за пределы голени. В комплекс лекарственной терапии включают препараты, улучшающие реологические свойства крови, оказывающие ингибиторное влияние на адгезивно-агрегационную функцию тромбоцитов (ацетилсалициловая ки- слота, трентал, курантил, троксевазин), препараты, обладающие неспецифическим противовоспалительным действием (реопирин, бутадион, ибу-профен, ортофен) и препараты, дающие гипосенсибилизирующий эффект (тавегил, димедрол, супрастин). По показаниям назначают антибиотики. Целесообразно местно применять гепариновую мазь и мази, содержащие неспецифические нестероидные противовоспалительные препараты (индо-метацин, бутадион, ортофен и др.). На ноги необходимо наложить эластичные бинты. Больным можно рекомендовать дозированную ходьбу. В тяжелых случаях в условиях стационара указанное лечение дополняют назначением антикоагулянтов (гепарин), антибиотиков (при наличии инфекции). По мере стихания острых воспалительных явлений применяют физиотерапевтические процедуры: коротковолновую диатермию, электрофорез трипсина (химопсина), йодида калия, гепарина и др. Хирургическое лечение показано при заметном распространении тромбофлебита на большую подкожную вену до границы нижней и средней трети бедра (восходящий тромбофлебит). Для предупреждения тромбоза бедренной вены показана срочная перевязка большой подкожной вены по Троянову—Тренделенбургу. Если позволяет состояние больного, при давности тромбоза менее 5—7 дней и незначительных воспалительных изменениях кожи целесообразно удалить тромбированную вену. 19.6. Острые тромбозы глубоких вен нижних конечностей Тромбозы глубоких вен нижних конечностей чаще развиваются у больных пожилого возраста, страдающих сердечно-сосудистыми заболеваниями, сахарным диабетом, ожирением, у пожилых и онкологических больных. Тромбозы часто появляются при тяжелой травме, травматичных и продолжительных операциях, у беременных женщин до и после родов. Они могут осложнять течение инфекционных и гнойных заболеваний. Указанные состояния являются факторами риска тромбоэмболических осложнений. Этиология и патогенез. В развитии тромбозов вен важную роль играет изменение эндотелия сосудов на пораженной конечности. Повреждение эндотелия сопровождается выделением интерлейкинов, фактора агрегации тромбоцитов, который активирует тромбоциты и коагуляционный каскад. Поверхность эндотелия приобретает повышенную тромбогенность и адге-зивность. Указанные факторы приводят к образованию тромбов. Формированию тромба способствует тканевый тромбопластин, который в избыточном количестве поступает из поврежденных тканей в кровеносное русло. В большинстве случаев (89 %) тромб берет начало в суральных венозных синусах — сравнительно больших, слепо заканчивающихся полостях в икроножных мышцах, которые открываются в глубокие вены голени. Сураль-ные синусы пассивно заполняются кровью при расслаблении икроножных мышц и опорожняются при их сокращении (мышечно-венозная помпа). Когда пациент лежит без движений, с прижатыми к операционному столу или к постели икроножными мышцами, в указанных синусах возникает застой крови, способствующий формированию тромбов. Этому благоприятствует изменение коагулирующих свойств крови под влиянием оперативной травмы и изменений стенок вен. У оперированных больных тромбообразо-вание в глубоких венах голени в большинстве случаев начинается уже на операционном столе. Тромбы, локализующиеся в синусах и мелких венах голени, чаще (до 80 %) подвергаются спонтанному лизису, и только у 20 % больных они рас- пространяются на вены бедра и выше. В течение 6 мес у 70 % больных с флеботромбозом глубоких вен конечностей проходимость венозных стволов восстанавливается, однако у 44 % наблюдается повреждение сосудов, питающих стенку вены, грубые фибринозные изменения стенок и несостоятельность клапанов глубоких и коммуникантных вен. Глубокие вены превращаются в трубки, неспособные препятствовать обратному кровотоку. Вследствие этого значительно повышается давление в венах голени, развивается хроническая венозная недостаточность. У онкологических больных, как правило, имеется гиперкоагуляция, значительно увеличивающая риск тромбообразования. При злокачественных опухолях почек опухолевая ткань подобно тромбу распространяется по просвету почечной вены в супраренальный отдел нижней полой вены и полностью или частично перекрывает ее просвет. Опухолевый "тромб" может разрастаться вплоть до правого предсердия. Клиническая картина и диагностика. Клиническая картина тромбоза глубоких вен голени в течение 1—2 сут часто бывает стертой. Общее состояние больных остается удовлетворительным, отмечаются незначительные боли в икроножных мышцах, усиливающиеся при движениях, небольшой отек нижней трети голени, болезненность икроножных мышц при пальпации. Одним из характерных признаков тромбоза глубоких вен голени являются боли в икроножных мышцах при тыльном сгибании стопы (симптом Хо-манса) или при компрессии средней трети голени манжеткой сфигмомано-метра, в которую медленно нагнетают воздух. В то время как у здоровых людей повышение давления в манжетке до 150—180 мм рт. ст. не вызывает никаких болевых ощущений, больные с тромбозами глубоких вен начинают испытывать резкую боль в икроножных мышцах уже при небольшом увеличении давления. Клиническая картина становится резко выраженной, когда тромбируют-ся все три парные глубокие вены голени. Это сопровождается резкой болью, чувством распирания, напряжения, отеком голени, нередко сочетающимся с цианозом кожных покровов и повышением температуры тела. При тромбозе, распространяющемся на бедренную вену, появляется отек бедра, который никогда не бывает значительным, если не блокируется устье глубокой вены бедра, имеющее богатую сеть анастомозов с ветвями бедренной вены. Пальпация по ходу тромбированной вены болезненна. При сочетании тромбоза бедренной и подколенной вен иногда возникают отечность, боли, ограничение движений в коленном суставе. Распространение процесса на проксимальный отрезок бедренной вены (выше устья глубокой вены бедра) сопровождается увеличением объема всей пораженной конечности, усилением болей, цианозом кожных покровов. При илеофеморальном тромбозе больных беспокоят боли по передне-внутренней поверхности бедра, в икроножных мышцах, иногда в паховой области. Конечность увеличивается в объеме, отек распространяется от стопы до паховой складки, иногда переходит на ягодицу. Окраска конечности варьирует от бледной до цианотичной. При пальпации определяется болезненность по ходу магистральных вен на бедре и в паховой области. Через 3—4 дня от начала заболевания отек несколько уменьшается и появляется усиленный рисунок кожных вен, обусловленный затруднением оттока крови по глубоким венам. Иногда заболевание начинается внезапно с острых пульсирующих болей в конечности, ее похолодания и онемения, как при артериальной эмболии. Быстро нарастает отек, движения пальцев стопы становятся ограниченными, снижаются чувствительность и кожная температура дистальных сегмен-
При распространенном тромбозе всех глубоких вен нижней конечности и таза конечность резко увеличивается в объеме, становится отечной, плотной. Кожа приобретает фиолетовую или почти черную окраску. На ней появляются пузыри с серозной или геморрагической жидкостью. Эта клиническая форма носит название синей болевой флегмазии (phlegmasia coerulea dolens). Для нее характерны сильные рвущие боли, отсутствие пульсации периферических артерий. В тяжелых случаях развиваются шок, венозная гангрена конечности. Восходящий тромбоз нижней полой вены является осложнением тромбоза магистральных вен таза. Отек и цианоз захватывают при этом здоровую конечность и распространяются на нижнюю половину туловища. Боли в поясничной и гипогастральной областях сопровождаются защитным напряжением мышц передней брюшной стенки. Диагностика острых тромбозов магистральных вен нижних конечностей основывается на данных клинической картины заболевания. Наиболее простым и безопасным методом обнаружения флеботромбозов является ультразвуковое дуплексное сканирование. С его помощью удается "увидеть" просвет нижней полой, подвздошных, бедренных, подколенных вен и вен голени, уточнить степень сужения просвета вены, его тип (окклюзивный, неокклюзивный), определить протяженность тромба и его подвижность (флотирующий тромб). Тромбированная вена становится ригидной, несжимаемой, диаметр ее увеличен, в просвете можно визуализировать внутрисосу-дистые включения (тромботические массы). При окклюзивном тромбозе кровоток в просвете вены отсутствует, при неокклюзивном тромбозе можно наблюдать, как контрастное вещество обтекает тромб по узким, сохранившимся участкам просвета вены (рис. 19.12). При флотирующем тромбе отмечается неполная фиксация тромба к стенке вены, заметны движения верхушки тромба в такт дыханию. Ультразвуковое дуплексное сканирование используют для дифференциации илеофеморального венозного тромбоза от отеков нижней конечности другой этиологии (лимфедема, сдавление вен опухолями, воспалительными инфильтратами). Флебографии принадлежит решающее значение в диагностике флотирующих (неокклюзивных) тромбов, в особенности в случаях, когда при дуплексном сканировании не удается отчетливо визуализировать верхушку тромба. Основными рентгенологическими признаками острого тромбоза являются отсутствие контрастирования или "ампутация" магистральных вен, наличие дефектов наполнения в просвете сосуда. Последний признак свидетельствует о неокклюзирующем тромбозе. Видимые тонкие слои контрастного вещества, обтекающие тромб и видимые вокруг него полоски, называют симптомом "железнодорожных рельсов". Выступающая верхушка тромба может плавать над поверхностью окклюзированного сегмента или распространяться в просвет неокклюзированной вены. Косвенными признаками непроходимости подвздошных вен, выявляемыми при дистальной флебографии, считают расширение глубоких вен голени, подколенной и бедренной вен, длительную задержку в них контрастного вещества. Характер патологического процесса, препятствующего венозному оттоку из вен голени и бедра, определяют с помощью проксимальной (тазовой) флебографии. Дата добавления: 2015-01-18 | Просмотры: 1307 | Нарушение авторских прав |

 тов конечности, ослабевает или исчезает пульсация артерий стопы. Эту форму илеофемо-рального тромбоза называют "псевдоэмболической", или белой болевой флегмази-е й (phlegmasia alba dolens), она возникает при сочетании тромбоза глубоких вен с выраженным спазмом артерий больной конечности.
тов конечности, ослабевает или исчезает пульсация артерий стопы. Эту форму илеофемо-рального тромбоза называют "псевдоэмболической", или белой болевой флегмази-е й (phlegmasia alba dolens), она возникает при сочетании тромбоза глубоких вен с выраженным спазмом артерий больной конечности.