|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Опухоли желудка и двенадцатиперстной кишкиОпухоли могут возникать из всех слоев стенки желудка. По происхождению их разделяют на эпителиальные и неэпителиальные. Каждую из этих групп подразделяют на доброкачественные и злокачественные. Из злокачественных опухолей наиболее часто наблюдается рак желудка (98 %). Доброкачественные опухоли встречаются менее чем в 2 %. Более 20 % всех доброкачественных опухолей пищеварительного тракта локализуются в желудке. 11.9.1. Доброкачественные опухоли желудка Доброкачественные опухоли наблюдаются преимущественно в среднем возрасте, локализуются чаще всего в антральном отделе или в теле желудка. Различают поверхностные опухоли, исходящие из клеток слизистой оболочки, и интрамуральные. Принято выделять: 1) полипы, исходящие из слизистой оболочки; 2) доброкачественные гиперпластические гастропатии (болезнь Менетрие, псевдолимфомы и др.); 3) интрамуральные опухоли (лейо-миома, аденомиома, липома, нейрогенные или сосудистые опухоли, гетеро-топические островки поджелудочной железы, фибромы); 4) воспалительные опухоли (эозинофильный гастрит, туберкулез, сифилис, болезнь Крона, саркоид); 5) кисты слизистой оболочки — мукоцеле, подслизистые кисты; 6) смешанная группа. Клиническая картина и диагностика. Опухоли, расположенные поверхностно в подслизистом слое, склонны вызывать изъязвление эпителия слизистой оболочки, в результате чего возникает скрытое кровотечение. Обычно оно проявляется железодефицитной анемией. Более опасно изъязвление интрамурально расположенных опухолей, так как оно часто сопровождается явным, массивным кровотечением. В ранней стадии болезни доброкачественные опухоли протекают бессимптомно. Однако при изъязвлении могут появиться жалобы на тяжесть и тупую боль в эпигастрии. У ряда больных боль может быть более сильной, трудно отличимой от боли, наблюдающейся при язвенной болезни. Лейомиомы, нейрогенные и другие интрамуральные опухоли могут дости- гать значительных размеров и стать доступными для пальпации. Опухоли на длинной ножке в препилорической части желудка иногда пролабируют через привратник в двенадцатиперстную кишку и вызывают интермиттирую-щую непроходимость, так как опухоль действует как шаровидный клапан, перемещающийся в двенадцатиперстную кишку и обратно. Для диагностики опухолей желудка наиболее часто используют эндоскопическое исследование, позволяющее обнаружить даже бессимптомно протекающие опухоли и в сочетании с биопсией выявить малигнизацию полипов и других опухолей. Трудности возникают при глубоко расположенных интрамуральных образованиях. Их не удается захватить щипцами, чтобы получить материал для гистологического изучения. Большую помощь в диагностике может оказать эндоскопическое ультразвуковое исследование. Оно позволяет дифференцировать один слой стенки желудка от другого, четко представить, в каком слое расположена опухоль, дает характеристику образования (форма, инфильтрирующий или неинфильтрирующий тип роста и т. п.). Помогает уточнить диагноз рентгенологическое исследование с двойным контрастированием желудка. Если при упомянутых методах диагностики остаются сомнения и не удается исключить рак, необходимо предпринять хирургическое вмешательство с цитологическим и гистологическим исследованием удаленной опухоли. Полипы. Наиболее часто полипы локализуются в желудке, затем в прямой и ободочной кишке, реже в пищеводе, двенадцатиперстной и тонкой кишке. Полипы желудка происходят из эпителия слизистой оболочки. По своим свойствам они не являются аналогами полипов толстого кишечника, реже превращаются в рак (0,8—0,4 %). Полипы желудка чаще наблюдаются у лиц пожилого возраста. Различают железистые или аденоматозные (III — IV тип) полипы, гиперпластические (I— II тип, по японской классификации), или регенераторные, и воспалительно-фиброматозные полипы. Полипы локализуются преимущественно в антральном отделе и теле желудка. По форме они могут быть шаровидными, овальными, реже сосочко-образными, грибовидными, в виде цветной капусты, диаметр — от нескольких миллиметров до 5 см. Полип может иметь выраженную ножку или располагаться на широком основании. Различают одиночный полип, множественные полипы и полипоз желудка. О полипозе говорят в случаях, когда их трудно сосчитать. Гиперпластические полипы составляют около 75% полипов желудка. По механизму развития они являются последствием нарушения регенераторного процесса в слизистой оболочке, а не следствием неопла-зии, образуясь в связи с удлинением и извитостью желудочных ямок или очаговой гиперплазией поверхностного эпителия, возникающей на фоне ге-ликобактерного гастрита. Гиперпластические полипы обычно выявляются при эндоскопическом исследовании желудка. Они подлежат обязательному удалению или биопсии с целью раннего выявления рака желудка. Полипы могут быть одиночными и множественными, располагаться на ножке или на широком основании. Размер большинства из них колеблется от нескольких миллиметров до 2 см и более. Редко встречающаяся болезнь Менетрие относится к гиперпластической гастропатии и представляет собой, по сути дела, множественные гиперпластические полипы (полипоз). Почти у 79 % пациентов с гиперпластическими полипами наблюдается атрофический гели-кобактерный гастрит. Риск развития рака желудка обычно связан с атрофи-ческим гастритом и в значительно меньшей степени с наличием гиперпластических полипов. Пациенты с геликобактерным атрофическим гастритом предрасположены к появлению рака, язвенной болезни и полипов. Аденоматозные (неопластические) полипы представляют собой доброкачественные опухоли (аденомы), возникающие из эпителия слизистой оболочки желудка. Они образуют папиллярные и(или) тубуляр-ные структуры с различной степенью дисплазии и атипии. Аденоматозные полипы редко растут в желудке, имеют такую же склонность к малигниза-ции, как и полипы толстой кишки. Локализуются преимущественно в ан-тральном отделе, обычно они одиночные и достаточно большие по размерам, располагаются чаще на широком основании, реже — на ножке. Их долго связывали с аденокарциномой. При диаметре опухоли 2 см и более рак обнаруживают в 24 %, а при диаметре менее 2 см — всего в 4 % случаев. Таким образом, в соответствии с размером полипа возрастает частота малигнизации. При гистологическом исследовании аденоматозных (неопластических) полипов обнаруживают атипичные железы, отклонения в структуре ядер клеток, большое число митозов. Подобно толстокишечным полипам, их разделяют на аденоматозные (тубулярная аденома) и ворсинчатые аденомы. В ткани аденоматозных полипов находят разбросанные клетки, продуцирующие серотонин и другие пептидные гормоны. У пациентов с аденома-тозными полипами одновременно могут быть полипы в толстой кишке, которую также необходимо обследовать. Аденоматозные (неопластические) полипы относят к предраковому заболеванию желудка. Воспалительные фиброзные полипы. Иногда их называют эозинофильной гранулемой, гранулобластомой, нейрофибромой, гемангио-перицитомой. Процесс протекает на фоне гипохлоргидрии или ахлоргид-рии, полипы могут быть единичными и множественными, располагаются обычно в антральном отделе. Воспалительные фиброзные полипы не являются настоящей неоплазией. При микроскопическом исследовании они выявляются в подслизистом слое. Для их структуры характерна фиброзная пролиферация, симулирующая опухоль, исходящую из периферических нервов. Полип имеет тонкую сеть сосудов, обильно инфильтрирован эози-нофилами, лимфоцитами, гистиоцитами и плазматическими клетками. В периферической крови эозинофилии обычно не наблюдается. Это отличает фиброзные воспалительные полипы от диффузного эозинофильного гастрита. Клиническая картина и диагностика. Полипы могут существовать бессимптомно или проявляться симптомами гастрита, на фоне которого они возникают. Обычно пациенты жалуются на ноющие боли в подложечной области, появляющиеся сразу или через 1—3 ч после приема пищи, снижение аппетита, отрыжку, неустойчивый стул. Иногда наблюдается слабость, головокружение, обусловленные хроническим атрофическим гастритом или скрытым кровотечением при изъязвлении полипа. Рвота с примесью крови наблюдается редко. Аденоматозные полипы на ножке могут пролабировать в двенадцатиперстную кишку и вызывать симптомы непроходимости. Для диагностики применяют рентгенологическое исследование, при котором выявляются различных размеров округлые или овальные дефекты наполнения с четкими ровными контурами. Наиболее точным диагностическим методом является гастроскопия с биопсией или удалением полипа с последующим гистологическим исследованием. Лечение. Учитывая возможность малигнизации, полипы целесообразно удалять через гастроскоп или открытым вмешательством. Операция становится необходимой при кровотечении или пролабировании полипа в двенадцатиперстную кишку. Тотальная эксцизия полипа позволяет установить гистологическую структуру и принять соответствующее решение о дальней- шем вмешательстве. При наличии данных за злокачественный характер роста необходимо радикальное оперативное вмешательство. При множественных полипах дистальной части желудка показана резекция половины или двух третей желудка. Если в остающейся при резекции культе видны одиночные полипы, их необходимо удалить, а препарат подвергнуть срочному цитологическому и гистологическому исследованию. От результатов гистологического исследования будет зависеть решение о характере завершения оперативного вмешательства. При сравнительно близком групповом расположении полипов допустимо частичное иссечение стенки желудка или сегментарная резекция со срочным гистологическим исследованием препарата и завершением операции в зависимости от результатов последнего. При диффузном полипозе, когда невозможно исключить рак желудка, показана гастрэктомия. Бессимптомно протекающие полипы гиперпластической природы, доброкачественный характер которых доказан с помощью гастробиопсии, подлежат эндоскопическому удалению с обязательным ежегодным эндоскопическим контролем. При аденоматозном полипе диаметром до 2 см удаление его может быть произведено через эндоскоп. Полипы диаметром более 2 см подлежат хирургическому удалению в связи с риском злокачественного характера их структуры. Лейомиомы могут возникать из muscularis mucosae, muscularis propria стенки желудка; располагаются в теле или антральном отделе желудка ин-трамурально. По мере роста лейомиома может распространяться как в просвет желудка и располагаться в подслизистом слое (эндогастрально), так и кнаружи (экзофитный рост). Подслизистое расположение лейомиом встречается чаще (60 %), чем субсерозное. Опухоль не имеет капсулы, со временем эпителий слизистой оболочки над ней может изъязвляться. Большая опухоль иногда подвергается некрозу, в результате чего в центре ее образуется полость, которая может сообщаться с просветом желудка (при подслизистом росте) или прорваться в свободную брюшную полость (при субсерозном росте). По микроскопическому строению различают доброкачественные лейомиомы и злокачественные (лейомиосаркомы и другие более редкие разновидности). Злокачественные лейомиомы могут прорастать в соседние органы, давать гематогенные метастазы в легкие, печень и по поверхности брюшины. Лимфатические пути поражаются редко, преимущественно в виде прорастания опухоли в рядом расположенные лимфатические узлы. Всегда следует стремиться исключить злокачественный характер опухоли, пока соответствующие исследования не убедят в обратном. Клиническая картина и диагностика. Длительное время опухоль может не проявлять себя какими-либо расстройствами и разрастаться до больших размеров, пока врач или сам пациент не нащупают плотное образование в животе. Наиболее часто лейомиомы обнаруживают случайно при эндоскопическом или рентгенологическом исследовании по поводу других заболеваний или в связи с возникшим кровотечением при изъязвлении слизистой оболочки и некрозе в центре опухоли, когда полость распада сообщается с желудком. Кровотечение вначале может быть оккультным, проявляющимся железодефицитной анемией, похуданием, слабостью, но может стать массивным, интермиттирующим, угрожающим жизни больного. Лечение. В связи с тем что отличить доброкачественную лейомиому от злокачественной очень трудно, предпочтение следует отдать локальной экс-цизии опухоли, отступя на 2—3 см от краев ее. Энуклеация опухоли всегда таит в себе риск недостаточной радикальности оперативного вмешательст- ва. Препарат подлежит срочному цитологическому и гистологическому исследованию. При больших опухолях или препилорическом расположении их показана стандартная резекция желудка. Гетеротопическое расположение участков поджелудочной железы. Аберрантные участки поджелудочной железы, расположенные в стенке желудка, клинически выглядят как опухоли, которые надо дифференцировать от других доброкачественных опухолей этого органа. Обычно дистопические участки располагаются в препилорическом и антральном отделах, имеют полушаровидную или цилиндрическую сосочкообразную форму размером от 0,5 до 3 см. Большинство их (85 %) располагается в подслизистом слое, реже — в мышечном слое. Они имеют очень узкий проток, который отводит секрет, выделяемый дистопическим панкреатическим узлом, в просвет желудка. Иногда проток удается заметить при эндоскопии или рентгенологическом исследовании. Длительное время аберрантные узлы поджелудочной железы протекают бессимптомно. В них могут возникать такие же патологические процессы, как и в панкреас. При воспалении, формировании кист в протоке, расширении его могут наблюдаться боли в эпигастрии. Следует учитывать, что из гете-ротопических узлов может происходить рак. Лечение. Учитывая опасность осложнений и развития рака, рекомендуется оперативное удаление дистопированных участков поджелудочной железы. 11.9.2. Злокачественные опухоли желудка 11.9.2.1. Рак желудка Рак желудка представляет собой злокачественную опухоль, возникающую из клеток эпителия слизистой оболочки. По частоте он занимает второе-третье место среди злокачественных опухолей. По не совсем понятной причине количество больных раком желудка уменьшается. Если 50 лет назад частота смертей от рака желудка в США составляла от 20 до 30 %, то в настоящее время она не превышает 3 %. В России также наблюдается снижение заболеваемости раком желудка и резко возрастает заболеваемость раком легких. Частота смертей от рака желудка на 100 000 населения широко варьирует. По статистическим данным, с 1988 по 1991 г. наибольшая частота смертей наблюдалась в Коста-Рике (77,5 на 100 000 населения), затем в России (52,8) и Японии (50,5). Наиболее низкие показатели отмечены в США (7,5) и Канаде (11,4). Определенное влияние на заболеваемость раком желудка оказывают социально-экономические условия жизни. Среди наименее обеспеченных слоев населения заболеваемость значительно выше. В США рак желудка у белого населения встречается в 2 раза реже, чем у цветного. Экологические факторы и характер питания оказывают огромное влияние на заболеваемость злокачественными опухолями. В частности, в США снижение заболеваемости раком желудка связывают с улучшением качества пищи, гигиены питания, круглогодичной доступностью свежих фруктов и овощей. Употребление консервированных продуктов, содержащих много соли, нитратов и нитритов, оказывает раздражающее влияние на желудок. Нитраты и нитриты под влиянием микроорганизмов, вегетирующих в желудке, легко трансформируются в нитрозамин, представляющий собой сильнейший канцероген. Аскорбиновая кислота и бета-каротин, содержащиеся в свежих
Инфицирование желудка Н. pylori, по мнению многих исследователей, в 3—6 раз увеличивает риск возникновения рака желудка. Имеется определенная корреляция между заболеваемостью раком желудка и инфицирован-ностью населения Н. pylori. Например, в странах Центральной Америки, где население почти поголовно инфицировано Н. pylori, наблюдается самая высокая заболеваемость раком желудка. Вместе с тем заболеваемость язвенной болезнью двенадцатиперстной кишки в этих странах низкая [Parsonnet J., 1993]. В США снижение заболеваемости раком желудка идет параллельно со снижением геликобактерной инфекции. Причину этого явления объясняют тем, что Н. pylori более чем у 80 % инфицированных пациентов вызывает атрофический гастрит с последующей кишечной метаплазией и дис-плазией эпителия слизистой оболочки желудка [Sipponen P., 1994). Причину гастрита объясняют тем, что Н. pylori выделяют продукты аммония, хлорамин, ацетальдегид, которые, раздражая слизистую оболочку, вызывают воспаление с неизбежной инфильтрацией тканей нсйтрофилами. Известно, что нейтрофилы при воспалительной реакции выделяют свободные кислородные радикалы (NO, O2, ONOO), цитокины, которые непосредственно могут вызывать повреждение ДНК в клетках эпителия желудка, появление аномальных генов, нарушение мутации клеток и развитие рака. Геликобактер-ная инфекция ассоциируется с интестинальным раком, реже с диффузным. В этом направлении проводится много исследований. Если эти данные получат широкое подтверждение и признание, то открывается возможность предупреждения развития рака желудка. Некоторые исследователи полагают, что в значительном проценте (35—89) случаев развитие рака желудка можно предупредить своевременным лечением инфекции Н. pylori. Риск развития рака из аденоматозных (неопластических) полипов желудка достигает 10—20 %. Перенесенные ранее оперативные вмешательства на желудке по поводу язвенной болезни, особенно резекция желудка по Биль-рот-11 в модификации Гофмайстера—Финстерера, также относят к факторам риска. Через 15—20 лет после резекции желудка по поводу язвенной болезни у пациентов развиваются атрофический гастрит, дисплазия эпителия слизистой оболочки, на фоне которых риск развития рака возрастает в 4 раза и более. Доброкачественная язва желудка не относится к числу предраковых заболеваний. Ахлоргидрия после резекции желудка, ваготомии, длительного применения антисекреторных препаратов, эффективно подавляющих продукцию соляной кислоты, также относится к факторам риска. При ахлоргид-рии значительно увеличивается количество бактерий в желудочном содержимом. Бактерии способствуют конверсии нитратов и нитритов, поступающих в желудок с пищей, в сильный канцероген — нитрозамин. В связи с этим через определенное время возникает атрофический гастрит с кишечной метаплазией эпителия и опасностью развития рака. Поэтому через 10— 15 лет после операций на желудке пациентов необходимо регулярно 1—2 раза в год подвергать эндоскопическому исследованию. Пернициозную анемию и болезнь Менетрие многие авторы относят также к факторам риска развития рака желудка. Болезнь Менетрие характеризуется резко выраженной гипертрофией слизистой оболочки желудка (множественные гиперпластические полипы) в такой степени, что складки слизистой оболочки становятся похожими на извилины мозга. Патологический процесс локализуется преимущественно в области тела и дна желудка. Боль- ные жалуются на тупые боли в эпигастрии, снижение аппетита, слабость. Иногда возникает массивное кровотечение. Кислотность желудочного сока резко повышена. Рентгенологически болезнь Менетрие трудно отличить от злокачественной лимфомы. Перечисленные факторы риска в соответствии с современными представлениями специалистов, занимающихся молекулярной генетикой, могут повреждать гены нормальной клетки и способствовать превращению ее в злокачественную. Гены, которые имеют отношение к развитию опухоли, можно объединить в три большие группы: 1) онкогены (возникающие при активации протоонкогенов), способные вызвать трансформацию клеток; 2) гены-супрессоры опухоли, отсутствие которых в клетках вызывает изменения, способствующие превращению клетки в злокачественную; 3) мутагены. Врожденные генетические дефекты в нормальных клетках со временем могут дать начало росту рака. На этом основано мнение о том, что некоторые виды рака можно считать наследственно обусловленными. Кроме того, генетические изменения в клетках возникают и под влиянием вирусной инфекции, мутагенов, врожденных дефектов репликации или восстановления ДНК, а также в процессе цикла развития клеток. Эти дефекты могут вызвать изменения частоты мутаций других генов, непосредственно ответственных за развитие рака. Процесс онкогенеза и генной терапии интенсивно изучается. Возможно, в скором времени достижения в этой области выйдут из стадии эксперимента и найдут клиническое применение. Наиболее часто рак желудка наблюдается в возрасте 50—70 лет. Мужчины заболевают чаще, чем женщины (соотношение 3:2). Патологоанатомическая картина. Рак желудка чаще локализуется в ан-тральном отделе и теле желудка на малой кривизне (до 70 %), в области кар-дии (около 20 %), редко в области дна желудка (1 %) и на большой кривизне (1 %)• Для характеристики рака желудка применяют различные классификации, основанные на макроскопическом виде опухоли, характере роста, гистологической картине, степени дифференцированности клеток, глубине поражения стенки желудка (ранние и развитые формы), эндоскопической характеристике раннего рака. По гистологическому строению различают: 1. Аденокарциномы: папиллярные, тубулярные, муцинозные (слизи 2. Ороговевающие аденокарциномы (аденосквамозные). 3. Плоскоклеточные. 4. Недифференцированные карциномы. 5. Неклассифицируемые карциномы. В соответствии с рекомендацией Борманн (1926) по макроскопическому виду выделяет четыре группы рака желудка (рис. 11.23). I. Полипоидная — солитарная, хорошо отграниченная карцинома без II. Изъязвленная карцинома ("рак-язва") с блюдцеобразно приподняты
III. Частично изъязвленная опухоль с приподнятыми краями и частич IV. Диффузно-инфильтративная (скиррозная) опухоль, которая часто
распространяется в подслизистом слое (пластический линит — linitis plastica), поэтому ее макроскопически трудно распознать при гастроскопии. Она составляет 10 % заболеваний раком желудка, дает ранние метастазы. Прогноз неблагоприятный.
Лорен (1965) предложил выделять интестинальный (хорошо дифференцированный) и диффузный (низ-кодифференцированный) типы рака. Эта классификация имеет международное признание и часто используется. Она имеет прогностическое значение.
Интестинальный тип — это макроскопически хорошо отграниченная опухоль, имеющая хорошо дифференцированную железистую структуру, часто с метаплазией инте-стинального типа, напоминающую рак толстой кишки с диффузной воспалительной клеточной инфильтрацией. Появлению опухоли часто предшествует длительный прекан-крозный период. Этот тип больше распространен в регионах с высокой заболеваемостью раком. С уменьшением частоты рака желудка среди населения региона снижается и частота рака интестинального типа. Диффузный тип рака относится к низкодифференцированным. Состоит из тонких скоплений однотипных мелких клеток. В отличие от интестинального рака диффузный рак распространяется преимущественно по слизистой оболочке и подслизистому слою. Для него характерны меньшая воспалительная инфильтрация и плохой прогноз. Метастазирование рака желудка происходит лимфогенным путем (в ближайшие и отдаленные регионарные лимфатические узлы); гематогенным (преимущественно в печень, легкие и другие органы); имплантационным путем по поверхности брюшины. Рак желудка метастазирует преимущественно лимфогенным путем. Внутриорганное распространение рака желудка происходит по типу инфильтрации стенки желудка по малой кривизне, преимущественно по направлению к кардии. Распространение за пределы привратника на двенадцатиперстную кишку происходит по лимфатическим сосудам подслизистой основы и мышечного слоя. Экзофитные опухоли распространяются по подслизистому слою на 3—4 см преимущественно в проксимальном направлении, а при инфильтративной и смешанной форме — на 5—7 см от макроскопически заметной границы. Проникая через все слои стенки желудка, опухоль может поражать соседние органы и ткани; их называют "местно распространенными". При распространении клеток опухоли по лимфатическим путям появляются метастазы в регионарных лимфатических узлах, надключичной области и между ножками m. sternocleidomastoideus (метастаз Вирхова). При блокаде отводящих лимфатических путей метастазами рака возникает ретроградный ток лим-
фы. В связи с этим наблюдаются метастазы в области пупка, паховых лимфатических узлах, яичниках (опухоль Крукенберга).
Во внутренние органы метастазы рака попадают гематогенным путем (через систему воротной вены) или лимфогематогенным путем через грудной лимфатический проток. Гематогенные метастазы чаще локализуются в печени, значительно реже в легких, плевре, надпочечниках, костях, почках. Имплантационные метастазы возникают при контактном переносе раковых клеток, которые сначала заполняют субсерозные лимфатические пути и из них проникают в свободную брюшную полость. При имплантации раковых клеток на брюшине возникает ее канцероматоз, иногда сопровождаемый асцитом, а при инфицировании — канцероматозным перитонитом. Опускаясь в малый таз, раковые клетки образуют метастазы в прямокишечно-пузырной (у мужчин) и пузырно-влагалищной (у женщин) складках (метастазы Шнитцлера). Лимфатическая система желудка образована лимфатическими капиллярами слизистой оболочки, подслизистым, межмышечным, серозно-подсе-розным сплетениями лимфатических сосудов. Отток лимфы от различных отделов желудка происходит в регионарные лимфатические узлы, расположенные, как правило, по ходу сосудов. Для обозначения стадии рака и радикальности удаления пораженных метастазами лимфатических узлов, по анатомическим критериям, их объединяют в 4 группы. N1 (Nodulus) — лимфатические узлы, располагающиеся перигастрально непосредственно в связках желудка. N2 — узлы, располагающиеся вдоль чревного ствола, левой желудочной, селезеночной, печеночной артерий. N3 — лимфатические узлы, локализующиеся в ligamentum hepatoduode-nale, в корне брыжейки поперечной ободочной кишки и в парааортальной клетчатке. N4 — лимфатические узлы, располагающиеся в других областях, за пределами N3. В зависимости от того, какие регионарные лимфатические узлы удаляют при резекции желудка, определяют степень радикальности оперативного вмешательства. DO (Dissectio — лимфаденэктомия) — резекция желудка без удаления регионарных узлов. D1— лимфаденэктомия в пределах бассейна N1. D2 — удаление лимфатических узлов в пределах N2. D3 — расширенная лимфаденэктомия в пределах N3. Dn — расширенная лимфаденэктомия с удалением отдаленных метастазов в пределах N4. Наиболее важной для определения стадии развития рака является классификация, основанная на глубине пенетрации опухоли в стенку желудка рис. 11.24). В соответствии с ней различают ранние и поздние формы.
Ранние формы рака. При первом типе ранней формы разрастание раковых клеток происходит только в пределах эпителия слизистой оболочки (ин-траэпителиальный рак), без инфильтра-тивного роста. Эту форму раннего рака (диаметр до 3 мм) называют carcinoma in situ. При втором типе раннего рака опухоль прорастает в подслизистую основу, мышечную пластинку (lamina muscularis mucosae) слизистой оболочки, но не достигает основной мышечной оболочки желудка.
По макроскопическим данным эндоскописты выделяют три типа раннего рака: I — выбухающий; II — поверхностный: а — приподнятый, б — плоский, в — углубленный (вогнутый); III — язвенный (рис. 11.25). Кроме того, выделяют 5 комбинированных типов, представляющих собой различные сочетания II и III типов. Классификация рака желудка по стадиям производится исходя из характера опухоли (Т), наличия метастазов в лимфатических узлах (N) и отдаленных метастазов (М). Это позволяет унифицировать подход к определению стадий развития опухоли. Классификация по TNM была предложена ВОЗ и модифицирована Американской объединенной комиссией по раку (1998). Оценка стадии развития опухоли по этой системе производится только после гистологического исследования удаленной опухоли и выявления метастазов современными инструментальными методами. Т — первичная опухоль Тх — недостаточно данных для оценки первичной опухоли. ТО — первичная опухоль не определяется. Tis — преинвазивная карцинома (carcinoma in situ) поражает только слизистую оболочку (интраэпителиальная опухоль). Т1 — опухоль поражает слизистую оболочку и подслизистый слой. Т2 — опухоль инфильтрирует m. muscular propre желудка и субсерозный слой. ТЗ — опухоль прорастает все слои стенки желудка, включая серозную оболочку, но не прорастает в прилежащие органы и ткани. T4 — опухоль прорастает серозную оболочку и распространяется на соседние структуры. N — вовлеченность регионарных лимфатических узлов Nx — недостаточно данных для оценки поражения регионарных лимфатических узлов метастазами. N0 — метастазов в регионарных узлах нет. N1 — имеются метастазы в лимфатических узлах, расположенных не далее 3 см от края первичной опухоли вдоль большой и малой кривизны. N2 — имеются метастазы в региональных лимфатических узлах на расстоянии более 3 см от края первичной опухоли или в лимфатических узлах, располагающихся вдоль левой желудочной, общей печеночной, селезеночной или чревной артерии, удалимые во время операции. М — отдаленные метастазы Мх — недостаточно данных для определения отдаленных метастазов. МО — нет признаков отдаленных метастазов. Ml — имеются отдаленные метастазы. Для удобства в клинике выделяют 4 стадии рака. К первой стадии относят опухоли (Т, Tl, T2) слизистой оболочки и под-слизистого слоя без метастазов в лимфатические узлы (N, N1) и без отдаленных метастазов (МО). Вторая стадия — опухоль (Tl, T2) прорастает все слои стенки желудка до серозной оболочки или все слои, но не проникает в прилежащие органы и ткани (ТЗ). Имеются единичные метастазы в перигастральные лимфатические узлы (N1, N2), без отдаленных метастазов (МО). Третья стадия — опухоль (ТЗ, Т4) прорастает в соседние органы и ткани, имеются множественные метастазы в лимфатические узлы (N1, N2, N3), без отдаленных метастазов (МО). Четвертая стадия — опухоль любых размеров (Т4, Т любое), с метастазами в лимфатические узлы (N2, N любое) с отдаленными метастазами (Ml или МО). Клиническая картина и диагностика. Ранний рак протекает бессимптомно или маскируется симптомами доброкачественных заболеваний (атрофиче-ский гастрит, аденоматозные полипы, инфекция Н. pylori, язва желудка, функциональная диспепсия и др.), входящих в группу повышенного риска. Ранняя диагностика рака в доклинической стадии возможна при массовом эндоскопическом обследовании населения. Гастроскопия позволяет обнаружить опухоль на слизистой оболочке желудка менее 0,5 см в диаметре и взять биопсию для верификации диагноза. Введение ежегодного эндоскопического обследования пациентов в некоторых медицинских учреждениях России позволило увеличить диагностику рака I—II стадии с 25 до 74 % (Н.Н. Малиновский). У больных, обратившихся за медицинской помощью, наиболее часто выявляется рак III—IV стадии. Клинические проявления рака желудка многообразны. Они зависят от наличия предраковых заболеваний, характера опухолевого роста (экзофит-ный или эндофитный), локализации опухоли, стадии развития и осложнений. У ряда больных имеется многолетний анамнез хронического гастрита, хронической язвы желудка, полипов; у других первые симптомы заболевания появляются всего за несколько месяцев до обращения к врачу. Симптомы, которые могут быть выявлены при расспросе больного, можно условно разделить на местные и общие. К местным относят симптомы диспепсии, "желудочного дискомфорта": отсутствие физиологического чувства удовлетворения от насыщения пищей, чувства переполнения и распи-рания в эпигастральной области, ощущение тупой боли, снижение или отсутствие аппетита, отказ от некоторых видов пищи (мясо, рыба). Иногда наблюдается тошнота, рвота. Общими симптомами рака желудка являются слабость, похудание, вялость, адинамия, быстрая утомляемость от привычной работы и понижение интереса к ней (у 90 %); депрессия, анемия, связанная со скрытой кровопо-терей и опухолевой интоксикацией. Иногда анемия является первым признаком заболевания. При запущенных формах рака наблюдается повышение температуры тела от субфебрильной до высокой. Причинами лихорадки служат инфицирование опухоли, развитие воспалительных процессов вне желудка. Болевой синдром при первично-язвенной форме рака может иметь сходство с таковым при язвенной болезни. Иррадиация боли в спину свидетельствует о возможном прорастании опухоли в поджелудочную железу. Опухоли кардиального отдела желудка могут сопровождаться болью в эпигастральной области под мечевидным отростком. Нередко боли иррадиируют в область сердца; в связи с этим возникает необходимость дифференцировать их от заболеваний сердца. По мере распространения опухоли кардии на нижний пищеводный сфинктер появляются признаки дисфагии. В начале заболевания дисфагия возникает нерегулярно при глотании грубой или мясной пищи. Некоторые больные испытывают ощущение неловкости за грудиной; при покашливании и питье воды это ощущение исчезает. По мере увеличения опухоли сужение пищевода нарастает, дисфагия становится стойкой, затрудняется прохождение не только твердой, но и жидкой пищи. При осмотре пациентов в ранней стадии развития рака изменения внешнего вида не наблюдается. В поздней стадии появляется бледность кожных покровов и видимых слизистых оболочек рака (при анемии, кахексии), при осмотре живота могут быть обнаружены неравномерное вздутие в верхней половине, видимые перистальтические сокращения желудка при стенозе выхода из желудка. Увеличение размеров живота с распластанными боковыми отделами может быть признаком асцита. Для его выявления, кроме перкуссии живота в различных положениях больного (на спине, боку и в положении стоя), пользуются методом определения ундуляции; более точным методом является ультразвуковое исследование живота. При поверхностной пальпации живота легкая ригидность мышц брюшной стенки и болезненность в эпигастральной области могут свидетельствовать о распространении опухоли за пределы желудка, о карциноматозе брюшины. Чтобы выявить опухоль, пальпацию живота надо проводить в различных положениях больного: на спине, на правом и левом боку, в положении стоя с наклоном туловища вперед. Пальпация живота в положении больного на правом боку облегчает выявление опухоли тела желудка, скрывающейся в левом подреберье, а в положении на левом боку можно легче определить опухоль антрального отдела. Проксимальный отдел желудка становится более доступным пальпации в положении больного стоя. Печень при пальпации может быть бугристой, ее неровный край заставляет заподозрить наличие метастазов. Для выявления отдаленных метастазов проводят пальпацию в области пупка, в надключичных областях и между ножками грудино-ключично-сосцевидных мышц. Учитывая возможность ретроградного метастазирования, необходимо исследовать паховые лимфатиче-
ские узлы. Для выявления метастазов в малом тазу необходимо произвести исследование per rectum, а у женщин, кроме того, — per vaginum.
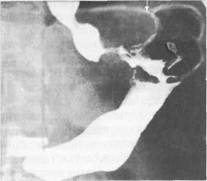
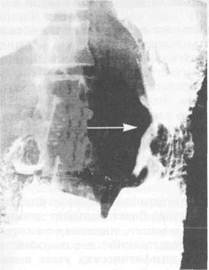
Симптоматика рака желудка в значительной степени зависит от локализации опухоли. При раке кардиального отдела пациенты предъявляют жалобы на слюнотечение, затруднение при прохождении грубой пиши. Дисфагия нарастает по мере прогрессирования болезни и сужения просвета пищевода (рис. 11.26). На этом фоне появляются срыгивание пищей, тупые боли или ощущение давления за грудиной, в области сердца или в межлопаточном пространстве. Причиной этих симптомов может быть застой пищи в пищеводе, расширение его. При локализации рака в антральном отделе (рис. 11.27) сравнительно рано появляется чувство тяжести в эпигастральной области, рвота пищей, съеденной накануне, неприятный тухлый запах рвотных масс, шум плеска в желудке. Иногда через брюшную стенку бывают видны перистальтические сокращения желудка. При раке тела желудка, даже при значительных размерах опухоли, местные симптомы болезни длительное время отсутствуют, преобладают общие симптомы — слабость, анемия, похудание и т. п.
Язвенно-инфильтративные формы рака проявляются выраженными местными симптомами. При экзофитных опухолях обычно наблюдается изъязвление, скрытое и явное кровотечение, анемия, общие симптомы рака. Местные симптомы слабо выражены. Осложнения. Наиболее частыми осложнениями являются желудочное кровотечение с более или менее выраженной анемией. При массивном кровотечении возникает необходимость в оперативном вмешательстве. При раке III —IV стадии может возникнуть перфорация опухоли с типичной картиной острого живота и необходимость срочного оперативного вмешательства. Иногда распадающаяся опухоль инфицируется, что проявляется повышением температуры тела, значительным ухудшением общего состояния больного.
Рутинные лабораторные тесты должны включать развернутую гемограмму, определение белков крови, щелочной фосфатазы, тестов, отражающих функцию печени, почек, свертывающей сис-
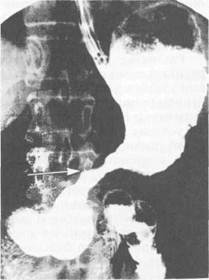
Рис. 11.28. Рак тела желудка, инфильт-ративно-язвенная форма. В средней трети тела по малой кривизне дефект наполнения с подрытыми границами, с депо бария, не выходящими за контуры желудка. Рентгенограмма желудка. темы крови, состояние водно-электролитного и кислотно-основного состояния, исследование кала на скрытую кровь. В III—IV стадии болезни отмечаются уменьшение гемоглобина, гематок-рита, числа эритроцитов, повышение СОЭ, склонность к гиперкоагуляции, повышение щелочной фосфатазы. Пробы для обнаружения геликобактерной инфекции часто бывают положительными. К сожалению, в настоящее время нет маркера рака желудка для выявления ранних форм его. Использование молекулярно-биологической техники для выявления ранних форм рака пока недоступно для клинического применения. В этом направлении проводятся интенсивные исследования в ряде центров.
Для диагностики рака желудка используются различные инструментальные методы: рентгенологическое исследование с двойным контрастированием желудка взвесью бария, гастроскопия с биопсией, эндоскопическое ультразвуковое исследование, компьютерная и магнитно-резонансная томография.
исследование у больных с диспепсией, болями в верхней половине живота. Широкое применение эндоскопических методов коренным образом сказалось на повышении качества диагностики, позволяя выявить как ранние, так и поздние формы рака, удалить полип, взять материал для гистологического и цитологического исследований, произвести остановку кровотечения. Эндоскопия в сочетании с биопсией позволяет точно диагностировать рак более чем у 98 % обследованных пациентов. Это самый информативный метод, с которым может конкурировать только ультразвуковое эндоскопическое исследование, позволяющее определить глубину проникновения опухоли в толщу стенки желудка. УЗИ позволяет определить изменения в толщине стенок желудка, обусловленные опухолью, выявить метастазы и скопление жидкости в брюшной полости. Компьютерную и магнитно-резонансную томографию также с успехом используют для диагностики рака. Оба этих метода более подходят для определения локализации и распространенности опухоли, инвазии ее в окружающие ткани. Они могут дать некоторое представление о возможности оперативного удаления опухоли. Метастазы в лимфатических узлах и печени почти с одинаковой точностью выявляют ультразвуковое, компьютерное, томографическое и магнитно-резонансное исследования. Лапароскопию производят преимущественно для выявления диссемина-ции рака по брюшине, метастазов в печень, а также для определения опе-рабельности опухоли. Иногда для этих целей прибегают к пробной лапаро-томии. Лечение. Хирургическое удаление рака желудка остается до настоящего времени единственным достаточно эффективным методом лечения. Поэтому при установлении диагноза операция безусловно показана. Объем и характер оперативного вмешательства зависят от многих причин: стадии развития рака, объема поражения желудка, наличия метастазов и прорастания опухоли в окружающие органы и ткани, общего состояния больного, его способности без большого риска перенести оперативную травму и возможные осложнения. Различают радикальные и паллиативные операции. В настоящее время радикальными считают такие операции, при которых желудок единым блоком удаляется вместе с большим и малым сальником, с одновременным удалением регионарных лимфатических узлов (лимфаденэктомией). При одновременном поражении раковым процессом соседних органов, если позволяют условия, их удаляют вместе с желудком (например, с селезенкой, левой долей печени или пораженным сегментом ее, хвостом поджелудочной железы, поперечной ободочной кишкой). Такие операции называют расширенными. Японские хирурги убедительно показали, что резекция желудка и гастр-эктомия с расширенной лимфаденэктомией обеспечивают значительно более высокую пятилетнюю выживаемость оперированных больных по сравнению со стандартными операциями. У расширенной лимфаденэктомии имеется достаточно большое число оппонентов, скептически настроенных хирургов, которые считают подобную операцию травматичной, связанной с опасностью увеличения послеоперационной летальности и осложнений. Перед операцией необходимо оценить тяжесть сопутствующих заболеваний сердечно-сосудистой системы, легких, почек, метаболических расстройств. Это важно для определения степени риска оперативного вмешательства. Онкологические больные часто нуждаются в специальной предоперационной подготовке для того, чтобы в пределах возможного скорригировать имеющиеся нарушения и провести оперативное вмешательство с меньшим риском. Противопоказаниями общего характера являются резкая кахексия, тяжелые сопутствующие заболевания жизненно важных органов (легкие, сердце, почки, печень). Оперативное вмешательство начинают с тщательной ревизии органов малого таза, нижней части живота и его верхних отделов. При ревизии определяют подвижность опухоли, наличие метастазов в регионарных лимфатических узлах и отдаленных органах, возможность радикального удаления опухоли. При инфильтративно-язвенном раке линия пересечения желудка должна отстоять проксимальнее от определяемой границы опухоли на 8—10 см и на 2—3 см ниже привратника, при отграниченном экзофитно растущем раке — на 6—8 см проксимальнее и 2 см ниже привратника. Пересечение пищевода при гастрэктомии производят не менее чем на 3 см выше пальпируемой верхней границы опухоли при экзофитной и на 5—6 см при инфильтратив-ной форме рака. Ткань удаляемой части желудка по линии разреза необходимо взять для срочного гистологического и цитологического исследования, для того чтобы убедиться в отсутствии раковых клеток. Радикальность удаления опухоли принято оценивать не только по расстоянию линии пересечения желудка от края опухоли, но и по радикальности удаления регионарных лимфатических узлов. Резекция не может считаться радикальной, если не удалены регионарные лимфатические узлы, расположенные не только по большой и малой кривизне вблизи желудка, но и по ходу сосудов. Таков современный взгляд на радикальную операцию. Несмотря на убедительные данные о целесообразности расширенной лим-фаденэктомии, представленные японскими, европейскими, американскими и русскими хирургами, есть еще немало хирургов, которые считают такой подход к резекции желудка не совсем оправданным. В ряде стран стандартной радикальной резекцией считают такую, при которой вместе с резецируемым желудком удаляются большой и малый сальник, лимфатические узлы, расположенные вдоль большой и малой кривизны, а также супра- и ин-фрапилорические узлы. Это так называемая стандартная операция. Радикальность резекции желудка в настоящее время принято оценивать по обширности диссекции лимфатических узлов (от DO до D3—D4). DO — оценивается как паллиативная резекция, так как не удалены лимфатические узлы желудка, расположенные вблизи большой и малой кривизны. D1 — означает резекцию желудка с удалением регионарных лимфатических узлов по большой и малой кривизне вместе с большим и малым сальником, супра- и инфрапилорическими узлами (стандартная операция). D2 — предусматривает резекцию желудка, удаление не только указанных лимфатических узлов (в пределах D1), но и регионарных узлов, расположенных по ходу артерий желудка в зоне оперативного вмешательства. D3 — удаляются лимфатические узлы, как при D2, плюс лимфатические узлы, расположенные по ходу чревного ствола. D4 — включает удаление узлов, как при D3, плюс удаление парааорталь-ных лимфатических узлов. Dn — означает резекцию желудка с удалением всех регионарных лимфатических узлов, резекцию других органов, вовлеченных в опухоль. Основными типами стандартных радикальных операций при раке являются субтотальная резекция и гастрэктомия.
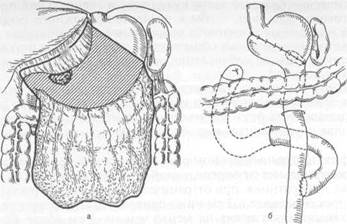
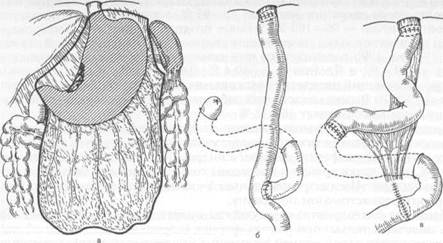
Рис. 11.30. Дистальная субтотальная резекция желудка при раке антрального отдела, а — объем резекции; б — гастроеюнальный анастомоз по Ру. При поражении антрального и пилорического отделов желудка в Японии, странах Западной Европы, США, России и ряде других стран сторонники расширенной лимфаденэктомии производят резекцию дистального отдела желудка с удалением регионарных лимфатических узлов в пределах D2—D3. Многие хирурги, не согласные с этой точкой зрения, ограничиваются диссекцией лимфатических узлов в рамках Dl—D2. При локализации опухоли в теле желудка выше угла его рекомендуется производить гастрэктомию с лимфаденэктомией в пределах D3—Dn. Воздержание от расширенной лимфаденэктомии обосновывают тем, что операция делает стандартную резекцию желудка более сложной и травматичной, что может увеличить послеоперационную смертность и число послеоперационных осложнений. Этот тезис опровергнут не только статистическими данными японских авторов, но и хирургов Германии, Голландии, США, России и других стран. J. R. Siewert и соавт. (1993) провели сравнительное проспективное изучение результатов более 1600 операций, из которых 558 было стандартными и 1096 — с радикальной лимфаденэктомией. Летальность в обеих группах оперированных была одинаковой — 5,2 и 5 % соответственно. Пятилетняя выживаемость после радикальных операций при II стадии рака возросла более чем в два раза — с 27 % после стандартной резекции до 55 % после резекции с расширенной лимфаденэктомией. В опытных руках резекция с лимфаденэктомией в пределах D2—D3 так же безопасна, как резекция с лимфаденэктомией в пределах D1. В случае прорастания опухоли в окружающие органы и ткани производят резекцию рядом расположенных органов и расширенную лимфаденэк-томию. Восстановление непрерывности желудочно-кишечного тракта после дис-тальной резекции желудка (рис. 11.30) производят чаще по Бильрот-П в модификации Гофмейстера—Финстерера или Бильрот-I. В настоящее время после резекции желудка по Бильрот II и гастрэктомии (рис. 11.31) рекомендуется накладывать гастроеюнальный (эзофагоеюнальный при гастрэктомии) анастомоз на выключенной по Ру петле тощей кишки с целью профи-
Рис. 11.31. Гастрэктомия при раке тела желудка. а — удаление желудка вместе с большим и малым сальником и регионарными лимфатическими узлами; б - ээофагоеюнальный анастомоз по Ру; в — эзофагоеюнодуоденопластика. лактики рефлюкс-гастрита (рефлкжс-эзофагита). Длина выключенной петли от гастроеюнального анастомоза до энтероэнтероанастомоза не должна быть меньше 40—60 см. Это позволяет более надежно предотвратить попадание содержимого приводящей петли в культю желудка. Резекцию желудка по Бильрот-11 в модификации Гофмейстера—Финстерера большинство хирургов в последнее время считают порочной, так как при ней создаются благоприятные условия для заброса содержимого двенадцатиперстной кишки в культю желудка, что приводит к щелочному (билиарному) рефлюкс-га-стриту, синдрому приводящей петли, демпинг-синдрому. Проксимальную резекцию желудка (резекция кардии) в настоящее время большинство хирургов считают недостаточно радикальной. Вместо нее рекомендуют производить гастрэктомию. Химиотерапия рака остается пока безуспешной, несмотря на применение современных препаратов и полихимиотерапии, хотя имеются отдельные сообщения японских авторов о положительном влиянии на течение рака митомицина С в сочетании с 5-фторурацилом и его аналогами. Лучевые методы лечения используют при раке кардии у неоперабельных больных. Иногда это дает временное уменьшение размеров опухоли и восстановление проходимости. Возможность применения интраоперационного облучения опухоли для улучшения результатов находится в стадии клинических испытаний. В настоящее время операбельность больных достигает 60—80 % от числа госпитализированных для хирургического лечения. Послеоперационная летальность при дистальной субтотальной резекции равна 5—10 %, при гастрэктомии 5—15 %, при расширенной гастрэктомии 8—20 %, при резекции кардии 10—20 %, при паллиативных операциях 10— 30 %. Пятилетняя выживаемость зависит от стадии роста опухоли, наличия отдаленных метастазов, от радикальности вмешательства, технических возможностей и доброй воли хирурга произвести адекватную лимфаденэктомию. При ранних формах рака (микрокарциномы) пятилетняя выживаемость после операции достигает 85—95 %, а при поражении только слизистой оболочки — 96—100 %. В более поздних стадиях рака (макрокарцинома) пятилетняя выживаемость еще недавно составляла 20—35 %. За период с 1970 по 1990 г. пятилетняя выживаемость в европейских странах возросла до 39,4 %, в Японии — до 60,4 %. Даже при III стадии в отдельных сериях наблюдений пятилетняя выживаемость достигает 25—38 % [Siewert J. R. et al., 1993]. Выживаемость всех заболевших раком желудка (абсолютная выживаемость) составляет 10—15 %. Качество жизни больных зависит от типа операции, предотвращения возможности развития тяжелых пострезекционных синдромов (рефлюкс-га-стрит, рефлюкс-эзофагит, демпинг-синдром, синдром приводящей петли и др.). С этой точки зрения в последние годы отдается предпочтение резекции по Бильрот-П с гастроеюнальным У-образным анастомозом по Ру или энтероэнтероанастомозом по Брауну. Наиболее благоприятные результаты оперативного лечения рака могут быть получены только при ранних формах (поражение слизистой оболочки и подслизистого слоя), ранней операции с расширенной лимфаденэктомией. Паллиативные операции можно разделить на 2 группы: 1) паллиативные резекции желудка; 2) паллиативные шунтирующие операции, когда не удается удалить желудок. В этих крайних по тяжести поражения случаях операция сводится лишь к гастроэнтеростомии, гастростомии или еюностомии, для того чтобы избавить больного от голодания, тягостных симптомов (дис-фагии, рвоты), обеспечить кормление пациента, минуя препятствие, вызванное разрастанием опухоли. Больных с множественными метастазами в брюшную полость, в надключичные и паховые области, с тяжелыми метаболическими нарушениями, резким похуданием, при отсутствии непроходимости или кровотечении не следует подвергать лапаротомии. Однако даже и в этих крайне тяжелых условиях, при непроходимости в антральном или кардиальном отделе или кровотечении показан доступный в данных условиях тип паллиативной операции. Если опухоль подвижна и может быть удалена, то предпочтение следует отдать паллиативной резекции желудка. Паллиативные резекции на некоторое время улучшают состояние пациента, уменьшают раковую интоксикацию, вселяют надежду на улучшение здоровья и качества жизни. В ряде случаев паллиативная резекция желудка может на некоторое время продлить жизнь пациента. Осложнения. Наиболее частыми осложнениями, встречающимися в III—IV стадии рака, являются кровотечение из распадающейся опухоли и перфорация. Скрытое кровотечение является одной из причин анемии. Массивное кровотечение с рвотой кровью и дегтеобразным стулом возникает при распадающихся опухолях, расположенных на малой кривизне желудка, в области крупных ветвей сосудов желудка. При кровотечении в случае неэффективности консервативной терапии показана паллиативная резекция желудка или перевязка сосудов на протяжении. Перфорация опухоли в свободную брюшную полость сопровождается клиническими признаками острого живота: внезапной резкой болью в животе, напряжением мышц брюшной стенки, выраженной болезненностью при пальпации, положительным симптомом Щеткина—Блюмберга и другими признаками перитонита. Лечение. Необходима экстренная минимальная операция — тампонада перфорационного отверстия прядью большого сальника. При относительно благоприятных условиях (отсутствие признаков гнойного распространенного перитонита, подвижности опухоли) целесообразно произвести резекцию желудка. Инфицирование опухоли, лимфатических путей и лимфатических узлов проявляется лихорадочным состоянием вплоть до развития сепсиса. В подобных случаях показана антибиотикотерапия. Прорастание рака желудка в соседние органы утяжеляет течение заболевания. При сдавлении желчевыводящих путей метастазами или опухолью, прорастающей в головку поджелудочной железы, в печеночно-двенадцати-перстную связку, появляется механическая желтуха. Прорастание рака в поперечную ободочную кишку может привести к непроходимости толстой кишки, а в более поздних случаях — к образованию желудочно-толстоки-шечного свища. Признаками его являются каловый запах изо рта, рвота с примесью каловых масс (каловая рвота), наличие в каловых массах недавно принятой пищи. Мезенхимальные опухоли желудка. Доброкачественные мезенхимальные (неэпителиальные) опухоли желудка характеризуются интрамуральным рос-том. К ним относят липомы, фибромы, миолипомы, нейрофибромы, нев-риномы. Обычно они растут субсерозно или в подслизистой основе, иногда достигают значительных размеров (5—10 см и более), выпячивая в просвет желудка неизмененную слизистую оболочку. Под давлением опухоли она изъязвляется, что может стать причиной серьезного кровотечения. Добро-] качественные мезенхимальные опухоли желудка необходимо дифференцировать от саркомы. Клиническая картина и диагностика. Больные жалуются на ощущение полноты и тяжести в эпигастрии. При стенозировании выхода из желудка появ-ляется рвота, а при изъязвлении — скрытое или массивное кровотечение. При рентгенологическом исследовании выявляют характерный для этих опухолей округлый дефект наполнения, четко отграниченный, с гладкими контурами, при эндоскопии — покрытое слизистой оболочкой выпячивание стенки желудка, изъязвление слизистой оболочки в центре выпячивания (кровоточащие опухоли). Биопсия опухоли часто бывает затруднена. Лечение. При интрамуральных опухолях стенки желудка их иссекают (при малых размерах опухоли без вскрытия просвета) или производят резек-цию желудка. 11.9.2.2. Саркома желудка В зависимости от анатомического типа роста редко встречающейся опу-холи различают экзогастральные, эндогастральные, смешанные и интраму-ральные саркомы, растущие в толще стенки желудка (инфильтративный тип). Преобладают ретикуло-, мио-, фибро- и нейросаркомы. Клинические проявления такие же, как при других неэпителиальных опухолях. Лечение. Производят резекцию желудка по онкологическим правилам. 11.9.2.3. Лимфома желудка Опухоли лимфатической системы желудка занимают небольшое месте среди опухолей этого органа. Лимфомы представляют собой нелейкемиче-ские опухоли лимфоидной ткани желудка, способные к злокачественному росту или изначально злокачественные. Первичная лимфома очень похожа на рак желудка. Так же как аденокар-циномы, локализуется в дистальной части желудка. По макроскопическому виду она похожа на рак: выделяют язвенную, полипоидную, узловую, ин-фильтративную и смешанную формы. Инфильтративная диффузная лимфома поражает всю слизистую оболочку желудка и подслизистый слой. При гистологическом исследовании определяется скопление лимфоид-ной ткани в слизистой оболочке и подслизистом слое, инфильтрация желудочных желез центральными клетками лимфоидных фолликулов с образованием патогномоничного лимфоэпителиального поражения. Точность гистологической и цитологической диагностики лимфомы желудка в зависимости от используемой методики варьирует в пределах от 35 до 80 %. Первичная лимфома не связана с поражением костного мозга (нелейкемическая лимфома) и периферических лимфатических узлов. Она дает метастазы в регионарные лимфатические узлы и узлы в грудной клетке. Псевдолимфома относится к доброкачественным поражениям желудка, составляет 10 % лимфом желудка, представляет собой желудочный лимфоматоз, характеризующийся инфильтрацией стенки желудка, преимущественно подслизистого слоя и слизистой оболочки, не дает метастазов в лимфатические узлы. Возможно злокачественное перерождение. При гистологическом исследовании препарата иногда обнаруживают сочетание псев-долимфомы и злокачественной лимфомы. Поэтому рекомендуется удалять ее путем экономной резекции желудка. Адъювантная терапия обычно не требуется. В-клеточная лимфома состоит из лимфоэпителиальной ткани, происходит из низкодифференцированных В-клеток. Развитие этого вида опухолей связывают с инфекцией Н. pylori. Этот вид лимфомы часто сосуществует с лимфомой и поэтому подлежит удалению, если эрадикация ге-ликобактерной инфекции окажется неэффективной. Циническая и диагностика. Клинические симптомы похожи на рак желудка. У большинства больных основной жалобой являются тупые боли в эпигастральной области, раннее насыщение, тошнота, иногда рвота, ано-рексия, потеря массы тела. Общие симптомы такие же, как при раке желудка. При диффузной лимфоме бывает повышение температуры, усиленное потоотделение ночью, резкое похудание. Лимфомы могут сопровождаться осложнениями: стенозом выходного отдела желудка, кровотечением, перфорацией опухоли. Осложнения проявляются типичными симптомами. Диагноз первичной лимфомы устанавливают путем исключения лимфом в других органах. Наиболее ценную для диагностики информацию дает биопсия с последующим цитологическим и гистологическим исследованием. Очень важно отличить первичное поражение желудка от вторичного его поражения. По рентгенологическим данным не представляется возможным отличить лимфому от карциномы желудка. Лимфома обычно выглядит как язва, достигающая часто больших размеров. Обращает на себя внимание значительное утолщение складок слизистой оболочки. Лимфоматозная инфильтрация часто распространяется на всю слизистую оболочку желудка. У 20 % больных с первичной лимфомой слизистая оболочка может выглядеть нормальной. УЗИ в сочетании с гастроскопией дает возможность отличить опухоль от диффузного поражения. При гастроскопии удается выявить злокачественное поражение желудка в виде поверхностных звездчатой формы язв, занимающих значительную поверхность слизистой оболочки. В отличие от карциномы края язв четко очерчены. При гистологическом исследовании материала, взятого при биопсии, часто бывает трудно отличить доброкачественную лимфому от злокачественной и от рака желудка. С по- Дата добавления: 2015-01-18 | Просмотры: 2017 | Нарушение авторских прав |
 фруктах и овощах, являются сильными антиоксидантами, которые тормозят превращение нитратов и нитритов в нитрозамин.
фруктах и овощах, являются сильными антиоксидантами, которые тормозят превращение нитратов и нитритов в нитрозамин.






 Прогрессирующие формы рака. К ним относятся опухоли, прорастающие в поверхностный слой мышечной оболочки желудка (m. muscularis propria), всю толщу мышечной оболочки, и опухоли, прорастающие все слои стенки желудка. Эти формы рака обычно сочетаются с метастазами и местным распространением на ближайшие анатомические образования. В США и России этот вид рака встречается более чем у 80 % пациентов, в то время как в Японии благодаря ранней эндоскопической диагностике — у 50 %. Распознавание ранних форм рака стало возможным при широком применении эндоскопических исследований.
Прогрессирующие формы рака. К ним относятся опухоли, прорастающие в поверхностный слой мышечной оболочки желудка (m. muscularis propria), всю толщу мышечной оболочки, и опухоли, прорастающие все слои стенки желудка. Эти формы рака обычно сочетаются с метастазами и местным распространением на ближайшие анатомические образования. В США и России этот вид рака встречается более чем у 80 % пациентов, в то время как в Японии благодаря ранней эндоскопической диагностике — у 50 %. Распознавание ранних форм рака стало возможным при широком применении эндоскопических исследований.