 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
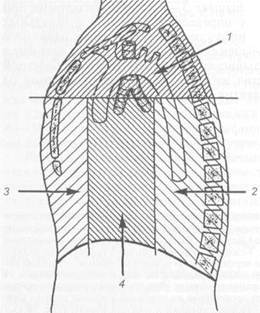
Методы исследования. Для диагностики заболеваний средостения (опухолей, кист, острого и хронического медиа-стинита) используют те же инструментальные методыДля диагностики заболеваний средостения (опухолей, кист, острого и хронического медиа-стинита) используют те же инструментальные методы, которые применяют для диагностики поражений органов, расположенных в этом пространстве. Они описаны в соответствующих главах. 16.1. Повреждения средостения Выделяют открытые и закрытые повреждения средостения и расположенных в нем органов.
Диагноз основывается на данных анамнеза (выяснение механизма травмы), последовательности развития симптомов и данных объективного обследования, выявления симптомов, характерных для поврежденного органа. При рентгенологическом исследовании видно смещение средостения в ту или другую сторону, расширение его тени, обусловленное кровоизлиянием. Значительное просветление тени средостения — рентгенологический симптом медиастинальной эмфиземы.
Открытые травмы обычно сочетаются с повреждением органов средостения (что сопровождается соответствующей симптоматикой), а также кровотечением, развитием пнев-момедиастинума. Лечение направлено прежде всего на нормализацию функций жизненно важных органов (серд- ца и легких). Проводят противошоковую терапию, при нарушении каркасной функции грудной клетки применяют искусственную вентиляцию легких и различные методы фиксации. Показаниями к оперативному лечению являются сдавление жизненно важных органов с резким нарушением их функций, разрывы пищевода, трахеи, главных бронхов, крупных кровеносных сосудов с продолжающимся кровотечением. При открытых повреждениях показано хирургическое лечение. Выбор метода операции зависит от характера повреждения того или иного органа, степени инфицирования раны и общего состояния больного. 16.2. Воспалительные заболевания 16.2.1. Нисходящий некротизирующий острый медиастинит Острое гнойное воспаление клетчатки средостения протекает в большинстве случаев в виде некротизирующей быстро прогрессирующей флегмоны. Этиология и патогенез. Эта форма острого медиастинита, возникающая из острых гнойных очагов, расположенных на шее и голове, встречается наиболее часто. Средний возраст заболевших составляет 32—36 лет, мужчины заболевают в 6 раз чаще, чем женщины. Причиной более чем в 50 % случаев является одонтогенная смешанная аэробно-анаэробная инфекция, реже инфекция исходит из ретрофарингеальных абсцессов, ятрогенных повреждений глотки, лимфаденита шейных лимфатических узлов и острого ти-реоидита. Инфекция быстро спускается по фасциальным пространствам шеи (преимущественно по висцеральному — позадипищеводному) в средостение и вызывает тяжелое некротизирующее воспаление тканей последнего. Быстрое распространение инфекции на средостение происходит в силу гравитации и градиента давления, возникающего вследствие присасывающего действия дыхательных движений. Нисходящий некротизирующий медиастинит отличается от других форм острого медиастинита необычайно быстрым развитием воспалительного процесса и тяжелого сепсиса, который может закончиться летальным исходом в течение 24—48 ч. Несмотря на агрессивное хирургическое вмешательство и современную антибиотикотерапию, летальность достигает 30 %. Перфорация пищевода (повреждение инородным телом или инструментом при диагностических и лечебных процедурах), несостоятельность швов после операций на пищеводе могут также стать источниками нисходящей инфекции средостения. Медиастинит, возникающий при этих обстоятельствах, следует отличать от некротизирующего нисходящего медиастинита, так как он составляет отдельную клиническую единицу и требует специального алгоритма лечения. Клиническая картина и диагностика. Характерными признаками нисходящего некротизирующего медиастинита являются высокая температура тела, озноб, боли, локализованные на шее и в ротоглотке, нарушение дыхания. Иногда наблюдаются покраснение и припухлость в подбородочной области или на шее. Появление признаков воспаления вне ротовой полости служит сигналом к началу немедленного хирургического лечения. Крепитация в этой области может быть связана с анаэробной инфекцией или эмфиземой, обусловленной повреждением трахеи или пищевода. Затруднение дыхания является признаком угрозы отека гортани, обструкции дыхательных путей. При рентгенологическом исследовании отмечаются увеличение ретро- висцерального (позадипищеводного) пространства, наличие жидкости или отека в этой области, смещение трахеи кпереди, эмфизема средостения, сглаживание лордоза в шейном отделе позвоночника. Для подтверждения диагноза следует немедленно произвести компьютерную томографию. Обнаружение отека тканей, скопления жидкости в средостении и в плевральной полости, эмфиземы средостения и шеи позволяет установить диагноз и уточнить границы распространения инфекции. Лечение. Быстрое распространение инфекции и возможность развития сепсиса с летальным исходом в течение 24—48 ч обязывают начинать лечение возможно раньше, даже при сомнениях в предположительном диагнозе. Необходимо поддерживать нормальное дыхание, применять массивную ан-тибиотикотерапию, показано раннее хирургическое вмешательство. При отеке гортани и голосовых связок проходимость дыхательных путей обеспечивают интубацией трахеи или трахеотомией. Для антибиотикотерапии эмпирически выбирают препараты широкого спектра действия, способные эффективно подавлять развитие анаэробной и аэробной инфекции. После определения чувствительности инфекции к антибиотикам назначают соответствующие препараты. Лечение рекомендуют начинать с пенициллина G (бензилпенициллин) — 12—20 млн ЕД внутривенно или внутримышечно в сочетани с клиндамицином (600—900 мг внутривенно со скоростью не более 30 мг в 1 мин) или метронидазолом. Хороший эффект наблюдается при сочетании цефалоспориыов, карбопенемов. Наиболее важным компонентом лечения является хирургическое вмешательство. Разрез производят по переднему краю m. sternocleidomastoideus. Он позволяет вскрыть все три фасциальных пространства шеи. В процессе операции иссекают нежизнеспособные ткани и дренируют полости. Из этого разреза хирург не может получить доступ к инфицированным тканям средостения, поэтому рекомендуют во всех случаях дополнительно производить торакотомию (поперечную стернотомию) для вскрытия и дренирования гнойников. В последние годы для дренирования средостения используют вмешательства с помощью видеотехники. Наряду с хирургическим вмешательством применяют весь арсенал средств интенсивной терапии. Летальность при интенсивном лечении составляет 20—30 % 16.2.2. Послеоперационный медиастинит Острый послеоперационный медиастинит наблюдается чаще после продольной стернотомии, применяемой при операциях на сердце. Международная статистика показывает, что частота его колеблется от 0,5 до 1,3 %, а при трансплантации сердца до 2,5 %. Летальность при послеоперационном медиастините достигает 35 %. Это осложнение увеличивает длительность пребывания больного в стационаре и резко повышает стоимость лечения. Возбудителями более чем в 50 % случаев являются Staphylococcus aureus, Staphylococcus epidermidis, реже Pseudomonas, Enterobacter, Escherichia coli, Serratia. Факторами риска развития медиастинита являются ожирение, перенесенные ранее операции на сердце, сердечная недостаточность, длительность искусственного кровообращения. Клиническая картина и диагностика. Симптомами, которые позволяют заподозрить послеоперационный медиастинит, являются усиливающиеся болевые ощущения в области раны, смещение краев рассеченной грудины при кашле или при пальпации, повышение температуры тела, одышка, покраснение и отечность краев раны. Они появляются обычно на 5—10-е сут- ки после операции, но иногда и через несколько недель. Диагностика затрудняется тем, что повышение температуры тела, умеренный лейкоцитоз и легкая подвижность краев грудины могут наблюдаться при других заболеваниях. Отсутствие изменений при компьютерной томографии не исключает медиастинита. Обнаруженные при этом исследовании отек тканей средостения и небольшое количество жидкости являются основанием для предположительного диагноза медиастинита в 75 % случаев. Точность диагностики повышается до 95 % при использовании сцинтиграфии с мечеными лейкоцитами, которые концентрируются в зоне воспаления. Лечение. Показано возможно раннее оперативное лечение. Часто производят резекцию грудины и удаление измененных тканей с одномоментным закрытием раны лоскутами из больших грудных мышц, прямой мышцы живота или сальника. Использование для закрытия раны сальника, достаточно большого размера, хорошо васкуляризированного, содержащего иммуно-компетентные клетки, оказалось более успешным, чем использование мышц. Метод позволил снизить летальность с 29 до 17 % (Lopez-Monjardin и соавт.). Успешно применяют также радикальное иссечение измененных тканей с последующим открытым или закрытым дренированием, с промыванием раны растворами антибиотиков или антисептиков. При открытом дренировании эффективно тампонирование с мазями на гидрофильной основе (диок-сидиновая мазь, левомиколь и др.). Некоторые авторы рекомендуют заполнять рану тампонами, содержащими сахар и мед, обладающими гиперосмо-лярностью и бактерицидностью как мази. Рана быстро очищается, покрывается грануляциями. Острый послеоперационный медиастинит может возникать вследствие несостоятельности швов после резекции или перфорации пищевода, операциях на бронхах и трахее. Диагностика его затруднена вследствие того, что начальные симптомы медиастинита совпадают с симптомами, свойственными послеоперационному периоду. Однако необъяснимое ухудшение состояния больного, повышение температуры тела и лейкоцитоза, боль в задней части спины вблизи позвоночника, одышка позволяют заподозрить развитие медиастинита. Рентгенологическое и компьютерно-томографическое исследования позволяют установить правильный диагноз. При перфорации пищевода, трахеи и главных бронхов возникает медиа-стинальная, а позднее и подкожная эмфизема. Газ в средостении или в подкожной клетчатке может быть признаком несостоятельности швов на бронхах, пищеводе или следствием развития газообразующей анаэробной флоры. Рентгенологически выявляют расширение тени средостения, уровень жидкости, реже — его просветление в связи с эмфиземой или скоплением газа. При подозрении на наличие несостоятельности швов или перфорации пищевода проводят рентгенологическое исследование с пероральным приемом водорастворимого контрастного вещества, позволяющее выявить выхо-ждение контраста за пределы органа, а также бронхоскопию, при которой в большинстве случаев удается обнаружить дефект в стенке бронха. Наиболее информативной является компьютерная томография грудной клетки, выявляющая изменения относительной рентгеновской плотности жировой клетчатки средостения, возникшие в связи с отеком, имбибицией гноем или скоплением газа; кроме того, обнаруживаются изменения в окружающих органах и тканях (эмпиема плевры, поддиафрагмальный абсцесс и т. д.). Итак, при остром медиастините показано срочное оперативное лечение, направленное прежде всего на устранение причины, вызвавшей данное осложнение. При несостоятельности швов пищеводного анастомоза или культи бронха производят экстренную операцию для прекращения поступления содержимого в клетчаточные пространства средостения. Оперативное вмешательство завершают дренированием плевральной полости и соответствующего отдела средостения двухпросветными трубками для удаления экссудата и воздуха. В зависимости от локализации гнойного процесса дренирование может быть осуществлено через шейный, парастернальный, трансторакальный или лапаротомный доступ. При медиастините верхнего отдел а средостения используют разрез над рукояткой грудины, тупо раздвигая ткани, продвигаясь позади грудины. При поражении задних отделов верхнего средостения используют доступ параллельно и кпереди левой грудино-ключич-но-сосцевидной мышцы. Тупым путем параллельно пищеводу проникают в глубокие клетчаточные пространства средостения. При медиастините переднего средостения применяют парастернальный доступ с резекцией 2—4 реберных хрящей. П ри поражении нижних отделов заднего средостения обычно используют срединную лапаротомию в сочетании с диафрагмотомией, дренированием средостения. При обширном поражении заднего средостения и эмпиеме плевры показаны торакотомия, соответствующее вмешательство для предотвращения поступления содержимого пищевода в плевральную полость, дренирование плевральной полости. Важная роль в лечении медиастинитов принадлежит массивной анти-биотикотерапии, дезинтоксикационной и инфузионной терапии, парентеральному и энтеральному (зондовому) питанию. Энтеральное питание наиболее часто применяют при повреждениях пищевода и осуществляют с помощью назоинтестинального зонда, проведенного в двенадцатиперстную кишку с помощью эндоскопа. Энтеральный путь питания имеет целый ряд преимуществ перед парентеральным, так как питательные вещества (белки, жиры, углеводы) гораздо лучше усваиваются, нет осложнений, связанных с введением препаратов в кровеносное русло. Кроме того, данный способ экономически выгоден. Прогноз при остром гнойном медиастините зависит прежде всего от причины, его вызвавшей, и степени распространенности воспалительного процесса. В среднем показатель летальности при этом достигает 25—30 % и более. Наибольшая частота неблагоприятных исходов наблюдается у больных с онкологическими заболеваниями. 16.2.3. Склерозирующий (хронический) медиастинит Склерозирующий медиастинит часто называют фиброзным. Это редкое заболевание, характеризующееся острым и хроническим воспалением и прогрессирующим разрастанием фиброзной ткани в средостении, что вызывает сдавление и уменьшение просвета верхней полой вены, мелких и крупных бронхов, легочной артерии и вены, пищевода. Склерозирующиий медиастинит поражает лиц в возрасте 20—40 лет, мужчины заболевают несколько чаще, чем женщины. Этиология и патогенез. Истинная причина болезни неизвестна. Кпох (1925) предположил, что заболевание связано с грибковой инфекцией. В настоящее время наиболее вероятной причиной болезни считают ненормальную острую и хроническую воспалительную реакцию на грибковые антигены, указывая на определенную связь этого заболевания с гистоплазмозом, аспергиллезом, туберкулезом, бластомикозом. Некоторые авторы считают, что склерозирующий медиастинит имеет аутоиммунную природу, подобную ретроперитонеальному фиброзу, склерозирующему холангиту, тиреоидиту Риделя. Фиброз образует ограниченные опухолевидные структуры в области корня легкого или разрастается диффузно в средостении. Локализованные узлы связаны с формированием гранулемы, которая иногда содержит отложения кальция и сдавливает соприкасающиеся с ней анатомические структуры. Диффузные формы фиброза поражают все средостение. Фиброзная ткань может сдавливать верхнюю полую вену, легочную артерию и вены, трахею и главные бронхи. При оперативных вмешательствах обнаруживаются плотные, словно бе-тон, фиброзные массы, сдавливающие анатомические элементы средосте-ния. При биопсии обнаруживаются гиалинизированный склероз, скопление фибробластов, лимфоцитов и плазматических клеток, коллагеновые волокна и гранулемы с участками кальцификации. Клиническая картина и диагностика. К моменту выявления болезни мно-гие пациенты не предъявляют жалоб. Более чем у 60 % больных наблюдаются симптомы компрессии анатомических структур средостения. Наибо-лее частыми проявлениями болезни являются кашель, одышка, затруднение дыхания, синдром сдавления верхней полой вены. Значительно реже на-блюдаются дисфагия, боль в груди, выделение крови с мокротой. Диагноз фиброзирующего медиастинита часто приходится устанавливать методом исключения. Анамнез и объективное исследование могут выявить симптомы сдавления некоторых органов и структур средостения, устано-вить связь заболевания с указанными выше патогенетическими факторами. При рентгенологическом исследовании видны изменения контуров средо-стения, сдавление легочной артерии и вен. Наиболее информативным явля-ется компьютерно-томографическое исследование, позволяющее опреде-лить распространенность фиброза, выявить гранулему и отложения кальция в ней, сдавление анатомических структур средостения. Сосудистые измене-ния легче диагностируются при компьютерной томографии с контрастным усилением. В зависимости от симптомов заболевания для диагностики мо-гут потребоваться бронхоскопия (сужение, смещение бронхов, бронхиты) рентгеноскопия пищевода и эзофагоскопия, ультразвуковое исследование сердца и другие методы, поскольку диагноз медиастинита нередко произво-дится методом исключения. Полезную информацию дает определение титра фиксации комплемента к грибковым антигенам, помогающее в выборе лея чения противогрибковыми препаратами. Для дифференциальной диагностики фиброзного медиастинита от опухолей средостения необходима биопсия. Лечение. Медикаментозная терапия, включая стероидные гормоны, прак-тически безуспешна. Если развитие медиастинита связано с грибковой ин-фекцией, лечение противогрибковыми препаратами может оказаться эф-фективным [Mathisen D. J., 1992; Urschel H. С, 1990). Рекомендуется назна-чать лечение кетоконазолом по 400 мг в сутки в течение года (он лучше пе-реносится пациентами по сравнению с другими препаратами). Несмотря на некоторые успехи противогрибковой терапии, ряд больных нуждаются в хи-рургической помощи: шунтирование верхней полой вены, декомпрессия трахеи, бронхов, легочных сосудов, резекция легкого. Хирургические вме-шательства при склерозирующем медиастините рискованны и опасны, по-этому их следует рекомендовать с осторожностью для пациентов с прогрес-сирующим развитием фиброза при наличии симптомов, резко ограничивающих жизнь больного. 16.3. Синдром верхней полой вены Обтурация и непроходимость верхней полой вены сопровождаются почти безошибочным сочетанием симптомов, известных как синдром верхней полой вены. Возникающее при этом нарушение оттока венозной крови от головы, рук и верхней части туловища может проявляться в зависимости от степени и длительности периода, в течение которого это происходит, либо незначительными, либо угрожающими жизни симптомами. Чем быстрее развивается процесс образования тромба, тем меньше времени для развития коллатералей, тем тяжелее симптомы. При медленном развитии тромбоза успевают развиться коллатерали, которые компенсируют нарушение оттока венозной крови. В этих случаях болезнь может протекать бессимптомно или сопровождаться слабо выраженными симптомами. Среди множества причин, способных вызвать нарушение проходимости верхней полой вены, основной является экстравазальная компрессия опухолями (90 %). Сдавление вены может быть также вызвано прорастанием злокачественных опухолей средостения в стенку вены с последующей облитерацией просвета, аневризмой аорты, доброкачественными новообразованиями или фиброзом средостения (склерозирующим медиастинитом). Тромбоз верхней полой вены сравнительно редко встречается при длительном пребывании в полой вене центрального венозного катетера или электродов электростимулятора (частота — от 0,3 до 4 на 1000). Клиническая картина. Приблизительно 2/3 больных жалуются на отечность лица, шеи, одышку в покое, кашель, невозможность спать в положении лежа из-за увеличения тяжести указанных симптомов. Почти у 1/3 пациентов наблюдается стридор, свидетельствующий об отеке гортани и опасности обструкции дыхательных путей. Повышение давления в венах может сопровождаться отеком мозга с соответствующими симптомами и апоплексией. При осмотре обращают на себя внимание переполнение кровью и отек лица, шеи, верхних конечностей, цианоз и расширение поверхностных вен. Основные методы диагностики синдрома верхней полой вены — компьютерная томография, магнитно-резонансная томография и флебография (рентгеноконтрастная или магнитно-резонансная). Кроме того, совершенно необходимо обследовать органы грудной клетки и средостения (рентгенография и КТ) для определения заболевания, которое может вызвать окклюзию верхней полой вены. Лечение. Применение обходного шунтирования не дает хороших отдаленных результатов и зачастую невыполнимо из-за тяжести состояния больного, распространения опухоли на другие органы. В настоящее время наиболее перспективным способом лечения сдавления верхней полой вены опухолями или фиброзом средостения является чрескожная эндоваскулярная баллонная ангиопластика с установкой стента в суженном участке вены. 16.4. Опухоли и кисты средостения Опухоли средостения принято подразделять на первичные и вторичные. К первой группе относят врожденные или приобретенные новообразования доброкачественного или злокачественного характера, развивающиеся из различных тканей. Вторичные опухоли являются по своей сути метастазами опухолей различных органов грудной или брюшной полости в лимфатические узлы средостения. Первичные опухоли могут исходить из нервной, со- единительной, лимфоидной ткани, из тканей, дистопированных в средостение в процессе эмбриогенеза, а также из вилочковой железы. Кисты средостения подразделяют на врожденные (истинные) и приобретенные. В зависимости от тканей, из которых развиваются опухоли средостения, их классифицируют следующим образом: неврогенные опухоли: неврофиброма, невринома, невролеммома, ганг-лионеврома, невросакома, симптикобластома, параганглиома (феохромоци-тома); мезенхимальные. липома (липосаркома), фиброма (фибросаркома), лейо-миома (лейомиосаркома), гемангиома, лимфангиома, ангиосаркома; лимфоидные: лимфогранулематоз (болезнь Ходжкина), лимфосаркома, ретикулосаркома; дисэмбриогенетические: внутригрудной зоб, тератома, хорионэпите-лиома, семинома; тимома: доброкачественная, злокачественная. К истинным кистам средостения относят целомические кисты перикарда, бронхогенные, энтерогенные кисты, а также кисты вилочковой железы. Среди приобретенных кист наиболее частыми являются эхинококковые кисты. Значительное разнообразие опухолей и кист средостения, сходная клиническая картина обусловливают сложность диагностики и дифференциальной диагностики этих новообразований. Для упрощения диагностического поиска необходимо учитывать наиболее частую локализацию различных опухолей средостения. Анатомическая локализация новообразований средостения: верхнее средостение: тимомы, загрудинный зоб, лимфомы; переднее средостение: тимомы, мезенхимальные опухоли, лимфомы, тератом ы; среднее средостение: кисты перикарда, бронхогенные кисты, лимфомы; заднее средостение: неврогенные опухоли, энтерогенные кисты. Большинство опухолей и кист средостения не имеют специфической клинической симптоматики и обнаруживаются случайно при обследовании больных по другим причинам или проявляются вследствие сдавления соседних органов, выделения опухолями гормонов и пептидов или развития инфекции. Признаки компрессии внутригрудных органов зависят от размеров, степени сдавления прилежащих органов и структур, локализации опухолей или кист. Они могут проявляться болью в груди, кашлем, одышкой, затруднением дыхания (стридор) и глотания, синдромом верхней полой вены, неврологическими симптомами (симптом Горнера, парез или паралич диа-фрагмального или возвратного нервов). При значительном давлении крупной опухоли на сердце возникает боль за грудиной, в левой половине грудной клетки, нередко наблюдаются нарушения сердечного ритма. Опухоли заднего средостения, проникающие через межпозвоночные отверстия в спинномозговой канал, вызывают парезы и параличи конечностей, нарушение функции тазовых органов. Злокачественные опухоли имеют короткий бессимптомный период и растут достаточно быстро, часто вызывая симптомы компрессии жизненно важных органов. Более чем у 40 % больных к моменту обращения к врачу выявляются отдаленные метастазы. Довольно часто отмечаются выпот в плевральных полостях, гипертермия. Лишь некоторые виды опухолей (тимома, параганглиома и т. д.) имеют специфические клинические признаки, позволяющие уже в самом начале обследования поставить предварительный диагноз. Некоторые симптомы опухолей средостения связаны с выделением ими гормонов и биологически активных пептидов. Карциноидные опухоли средостения не вызывают карциноидного синдрома, но выделяют АКТГ, приводят к развитию синдрома Кушинга. Некоторые неврогенные опухоли, исходящие из ганглиев и параганглиев (ганглионеврома, нейробластома), могут продуцировать норадреналин, реже адреналин, что сопровождается эпизодами гипер-тензии, как при феохромоцитоме. Иногда они продуцируют вазоинтестиналь-ный полипептид, вызывающий диарею, а при тимоме иногда наблюдаются аутоиммунные заболевания — миастения, иммунодефицитное состояние. В диагностике большинства новообразований средостения основная роль отводится инструментальным методам исследования. При рентгенологическом исследовании (рентгеноскопия, флюорография, полипозиционная рентгенография, томография) грудной клетки выявляются характерная локализация, форма и размеры опухоли. Анамнез и клинические симптомы также помогают поставить правильный диагноз. Компьютерная и магнитно-резонансная томография позволяют уточнить локализацию новообразования, ее взаимосвязь с окружающими органами, измерить относительную рентгеновскую плотность, что особенно важно в дифференциальной диагностике солидных и жидкостных образований. С помощью этих методов можно произвести ангиографию для исключения аневризм сердца и крупных сосудов, определения степени компрессии верхней полой вены и оценки коллатеральных путей оттока венозной крови. Торакоскопия позволяет осмотреть плевральную полость и взять биопсию из лимфатических узлов переднего или заднего средостения, а также из опухоли, располагающейся непосредственно под медиастинальной плеврой. Трансторакальная аспирационная биопсия применяется при опухолях средостения, расположенных в непосредственной близости от грудной стенки и хорошо видных при рентгеноскопии. Медиастиноскопия — осмотр с помощью оптической системы лимфатических узлов переднего средостения и бифуркационных лимфатических узлов, позволяет через биопсийный канал инструмента взять биопсийный материал. Парастернальная медиастинотомия выполняется наиболее часто при лимфопролиферативных образованиях переднего средостения. Для этого параллельно краю грудины делают разрез кожи длиной 5—7 см, иссекают 2—3 см реберного хряща и тупо выделяют лимфатический узел или его фрагмент для морфологического исследования. 16.4.1. Неврогенные опухоли Они встречаются чаще других новообразований средостения (20—25 %), могут возникать в любом возрасте, в большинстве случаев бывают доброкачественными, излюбленная локализация — заднее средостение в области реберно-позвоночного угла. Невриномы и неврофибромы развиваются из нервных клеток и их оболочек, ганглионевромы и параганглиомы (медиа-стинальные феохромоцитомы) — из ганглиозных клеток симпатического ствола. В половине случаев эти опухоли являются злокачественными. Злокачественными неврогенными опухолями являются также симпатикогонио-мы, симпатобластомы и неврогенные саркомы. Наиболее часто неврогенные опухоли развиваются из межреберных нервов и из пограничного симпатического ствола. Среди неврогенных опухолей наиболее часто наблюдаются невриномы. Они характеризуются медленным ростом и скудной клинической симпто-
матикой. При достижении опухолью значительных размеров появляются боли в спине. Иногда в процессе роста часть опухоли прорастает в просвет позвоночного канала, в результате чего опухоль принимает форму "песочных часов", появляются признаки компрессии спинного мозга (парезы, параличи конечностей). Реже встречающаяся неврофиброма по клиническому течению не отличается от неврино-мы, но у части больных она является проявлением диффузного неврофиброматоза (болезнь Реклингхау-зена).
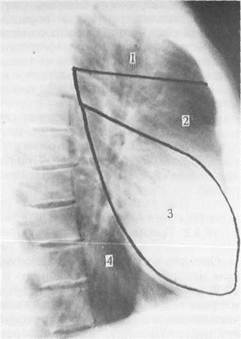
Наиболее частой опухолью, исходящей из клеток симпатического ствола, является ганглионев-рома. Она имеет хорошо выраженную капсулу, обычно развивается в детском возрасте. Опухоль растет довольно медленно, отличается доброкачественным течением. Другие опухоли этого вида (ганг-лионевробластомы, с и м -патогониомы, невробла-стомы) являются злокачественными, довольно часто развиваются в детском возрасте и к моменту установления диагноза достигают больших размеров. Характерным клиническим признаком являются постоянные боли в спине, почти у каждого третьего больного молодого возраста выявляют симптомы компрессии спинного мозга. При невробластоме больные иногда отмечают боли в животе, профузную диарею, обусловленную продукцией опухолью вазоинте-стинального полипептида. Злокачественные невробластомы отличаются бурным прогрессированием, выраженным местным инфильтрирующим ростом. Параганглиома (медиастинальная феохромоцитома) является самой редкой неврогенной опухолью, развивающейся из хромаффинной ткани. Наряду с обычной локализацией в заднем средостении параганглиома нередко обнаруживается в области дуги аорты и ее ветвей, аортолегочном пространстве, в области предсердий. Частота выявления отдаленных метастазов обычно не превышает 5 %, хотя почти у половины больных находят гистологические признаки злокачественности. Большинство из них являются гормонально-активными, выделяя в кровь преимущественно норадреналин. Клинически это проявляется постоянной или пароксизмальной артериальной гипертонией. Характерными являются также снижение массы тела, гипергидроз, обусловленные катаболическим действием катехоламинов. Основными способами диагностики неврогенных опухолей средостения являются полипозиционная рентгенография грудной клетки и компьютерная томография. Рентгенологически они выглядят в виде интенсивной округлой тени, обычно расположенной в реберно-позвоночной борозде, с четкими контурами (рис. 16.2). При больших опухолях, растущих по типу "пе- сочных часов", можно выявить узурацию в позвоночном отверстии, через которое выходит нервный корешок. Дооперационная трансторакальная пункция обычно невозможна в связи с глубоким залеганием новообразования. Компьютерная томография дополняет результаты рентгенологического исследования, позволяет более точно определить размеры опухоли и ее отношение к окружающим органам и тканям. В диагностике параганглием помогает исследование уровня катехоламинов в крови и ванилил-миндаль-ной кислоты в моче. Лечение неврогенных опухолей хирургическое. Если опухоль распространяется в позвоночный канал, для ее полного удаления необходима резекция дужек позвонков (ламинэктомия). При доброкачественных новообразован ниях прогноз благоприятный. При распространенных злокачественных опухолях дополнительно к оперативному лечению проводят полихимиотерапию. 16.4.2. Тимомы Опухоли развиваются из вилочковой железы и являются наиболее частым новообразованием переднего и верхнего средостения. Встречаются в 20 % случаев, развиваются у лиц зрелого возраста, мужчины страдают почти в 2 раза чаще. Термин "тимома" является собирательным понятием и включает несколько разных по морфологической структуре опухолей—эпители-оидные, лимфоэпителиальные, веретеноклеточные, гранулематозные тимо-мы, тимолипомы. Злокачественные формы опухоли наблюдаются примерно в 30 % случаев. Небольшие по размерам тимомы протекают без локальной симптоматики. Опухоли больших размеров проявляются в виде компрессионного синдрома лишь при достижении значительных размеров. Тимома в ряде случаев сопровождается миастенией. Примерно у 13 % больных миастенией обнаруживается тимома. Миастения является аутоиммунным нарушением нервно-мышечной передачи импульсов, т. е. блокадой нервно-мышечных синапсов. В патогенезе миастении ведущая роль отводится образованию аутоантител к ацетилхоли-новым рецепторам нервно-мышечных синапсов. Эпителиальные клетки вилочковой железы также принимают участие в выработке аутоантител. В результате блокирования синапсов аутоантителами нарушается нервно-мышечная передача импульсов, проявляясь в виде нарастающей мышечной слабости, снижением активности. Наблюдаются следующие клинические симптомы: быстрая утомляемость скелетных мышц при повторных движениях, вынуждающая больных прекратить их, и сравнительно быстрое восстановление исходной силы мышц и возможность продолжать движения после отдыха. Введение антихолинэстеразных препаратов (прозерин, кали-мин) на некоторое время восстанавливает передачу импульсов в нейромы-шечных синапсах. В связи с этим исчезает мышечная слабость и утомляемость. Диагноз миастении уточняют с помощью электрофизиологических исследований. Выделяют две клинические формы миастении — глазную и генерализованную. Первая из них характеризуется слабостью глазодвигательных мышц (диплопией, птозом век). Более тяжело протекает генерализованная форма, при которой на первый план выступают поражения функций многих групп мышц. Характерными являются нарушения жевания, глотания (поперхива-ние), речи (гнусавый голос), свидетельствующие о выраженных бульбарных расстройствах. Нередко также наблюдается общая слабость скелетной мус- кулатуры, в том числе и дыхательной, что приводит к расстройствам дыхания. После подкожной инъекции антихолинэстеразных препаратов симптомы миастении уменьшаются. В наиболее тяжелых случаях развивается так называемый миастенический криз, при котором прибегают к искусственной вентиляции легких и энтеральному зондовому питанию. Обычно это заболевание развивается в детском или юношеском возрасте. Легкие формы заболевания с преобладанием бульбарных расстройств лечат медикаментозно с помощью антихолинэстеразных препаратов и кортико-стероидов. При более тяжелых степенях генерализованной миастении применяют хирургическое лечение — тимэктомию. У большинства лиц, страдающих миастенией, отмечается гиперплазия вилочковой железы, в 10— 15 % — тимома. После тимэктомии у 75 % больных миастенией наступает излечение или значительное уменьшение степени выраженности миастени-ческих симптомов. Кроме миастенических, при тимоме встречаются и другие патологические синдромы — арегенераторная анемия, агаммаглобулинемия, кушинго-идный синдром, дерматомиозит, системная красная волчанка. В диагностике тимом и гиперплазии вилочковой железы ведущая роль принадлежит компьютерной томографии, реже используют пневмомедиа-стинографию. Лечение тимом хирургическое. Производят тимэктомию. Опухоль удаляют вместе с клетчаткой переднего и верхнего отделов средостения. При доброкачественных тимомах прогноз благоприятный. У больных со злокачественными формами опухоли при ранних стадиях 5-летняя переживаемость достигает 90 % и более. При запущенных формах с поражением окружающих органов и тканей этот показатель составляет 60—70 %. В этих случаях в качестве адъювантной терапии целесообразно использовать послеоперационную рентгенотерапию. 16.4.3. Дизэмбриогенетические опухоли Опухоли развиваются из всех трех элементов зародышевого листка и по своей этиологической сути являются следствием миграции примордиальных герминативных клеток в средостение и вилочковую железу в процессе эмбриогенеза. Примерно половина всех герминативноклеточных опухолей средостения являются доброкачественными (тератомы). Злокачественные опухоли представлены семиномой и подобными ей, но не относящимися к семиноме герминативноклеточными опухолями (эмбрионально-клеточная карцинома, тератокарцинома, хориокарцинома, некоторые из них являются смешанными). Семинома и другие герминативноклеточные опухоли не являются метастазами опухолей, исходящих из гонад. Метастазы семиномы редко локализуются в средостении, поэтому нет необходимости в биопсии яичек. При дизэмбриогенетических опухолях реакция на альфа-фетопроте-ин часто бывает положительной. Дизэмбриогенетические опухоли занимают третье место (10—15 %) среди всех новообразований средостения. Тератомы. Наиболее часто встречающимися доброкачественными герминативноклеточными опухолями средостения являются тератомы (синоним — дермоидные кисты) и внутригрудной зоб. Пик выявления тератом средостения приходится на второе-третье десятилетие жизни. Заболеваемость у мужчин и женщин одинакова. Подавляющее большинство тератом локализуются в переднем и верхнем средостении и лишь 5—8 % — в заднем средостении. Макроскопически они обычно име- ют вид кистозного образования с толстыми стенками. Полость кисты обычно заполнена густым жироподобным содержимым серого или бурого цвета, в котором нередко обнаруживают зубы, волосы, элементы кожи, кости. Реже наблюдают солидные формы, имеющие в своей толще мелкие кисты. Злокачественные тератомы содержат эмбриональные ткани и недифференцированные клетки. Клинические проявления тератом обусловлены давлением опухоли на соседние органы и анатомические структуры. Наиболее часто отмечается боль в грудной клетке, сухой кашель, одышка, повторные пневмонии, перикардиты. Злокачественные тератомы (тератобластомы) обладают интенсивным инфильтрирующим ростом, быстро увеличиваются в размерах, сопровождаются различными осложнениями. При формировании свища с бронхиальным деревом возникает кашель с отхождением элементов содержимого кисты. При развитии свища с полостью перикарда возможна тампонада сердца; прорыв ее в плевральную полость может вызвать острую дыхательную недостаточность. Одним из наиболее частых осложнений тератом является нагноение. Основной способ диагностики тератом — компьютерная томография. Иногда даже при рутинном рентгенологическом исследовании грудной клетки можно обнаружить тень новообразования с включениями зубов, фрагментов костей. Лечение оперативное — удаление опухоли. Внутригрудной зоб. Зоб в средостении встречается редко (около 1 % от всех новообразований средостения). Обычно его выявляют на 6—7-м десятилетии жизни, чаще у женщин. В большинстве случаев внутригрудной зоб располагается в верхнем или переднем средостении, гораздо реже — в других отделах. Он развивается из дистопированного зачатка щитовидной железы, т. е. по своей сути является аберрантным зобом, имеет строение нормальной ткани щитовидной железы. В редких случаях наблюдается его злокачественная трансформация. При расположении внутри грудного зоба в верхнем и переднем средостении наиболее частыми симптомами являются сухой кашель, одышка, затрудненное (стридорозное дыхание), обусловленные сдавлением трахеи. Для заднемедиастинальной его локализации характерна дисфагия (сдавле-ние пищевода). Достаточно редко наблюдают симптомы тиреотоксикоза (гиперфункция дистопированной ткани щитовидной железы). При рентгенологическом исследовании зоб выглядит в виде округлого образования достаточно высокой рентгеновской плотности с ровными контурами. Чаще он локализуется справа, нередко смещает трахею и пищевод. Наиболее информативным методом исследования в диагностике внутри-грудного зоба является сканирование с радиоактивным йодом. Ткань щитовидной железы, расположенная загрудинно, так же как и остальная ткань железы, накапливает изотоп, что хорошо видно на сканограмме. Лечение внутригрудного зоба оперативное. При небольших его размерах, отсутствии компрессионного синдрома возможно динамическое наблюдение за больным. При появлении тенденции к увеличению узла в размерах показано хирургическое лечение. Семинома. Семинома составляет более одной трети злокачественных опухолей средостения, происходящих из герминативных клеток. Она относится к крайне злокачественным дизэмбриогенетическим новообразованиям средостения, обладает способностью к быстрой локальной инвазии в соседние структуры. Обычная ее локализация — переднее и верхнее средостение, наблюдается только у мужчин, преимущественно молодого (20—40 лет) возраста. Метастазирование происходит лимфогенным путем в лимфатиче- ские узлы средостения и шеи. Клинические проявления болезни обусловлены сдавлением органов средостения. Примерно у 10—20 % больных развивается синдром верхней полой вены, наблюдаются резкое похудание, лихорадка. Компьютерная томография и тонкоигольная аспирационная биопсия являются основными способами диагностики. Оперативное лечение возможно не более чем у 20 % больных с опухолями малых размеров. Семинома очень чувствительна к лучевой терапии и химиотерапии препаратами, содержащими платину, поэтому резекция сравнительно крупных опухолей не показана. При современной радиохимиотерапии длительное выживание наблюдается почти у 100 % больных. Хорионэпителиома. Встречается реже, чем семинома, но протекает более злокачественно. Чаще поражаются мужчины молодого возраста. Достаточно часто данная опухоль сочетается с различными генетическими аномалиями (синдром Клайнфелтера, трисомия 8-й пары хромосом). Хорионэпителиома довольно быстро метастазирует в медиастинальные и шейные лимфатические узлы и в отдаленные органы. Основные симптомы болезни обусловлены компрессией трахеи, легких, верхней полой вены. Кроме того, у мужчин отмечается атрофия яичек, гинекомастия, у женщин — нагрубание молочных желез. В анализе крови более чем у 90 % больных обнаруживают эмбриональный белок (альфа-фетопротеин). Основной способ лечения хори-онэпителиомы — полихимиотерапия. Оперативное удаление новообразования возможно у незначительной части больных. Иногда его предпринимают после курса химиотерапии в качестве компонента комплексной терапии. Лучевое лечение неэффективно. Прогноз неблагоприятный. 16.4.4. Мезенхимальные опухоли В средостении наблюдается большое разнообразие тканей мезенхималь-ного происхождения, поэтому мезенхимальные опухоли средостения бывают разнообразными. Они могут быть доброкачественными и в 50 % случаев — злокачественными. Опухоли развиваются из жировой, соединительной, мышечной ткани, а также из эндотелия сосудистой стенки. Они встречаются преимущественно у лиц молодого возраста, поражая примерно с одинаковой частотой мужчин и женщин. Доброкачественные новообразования растут медленно и не имеют специфической симптоматики. При достижении ими значительных размеров появляются признаки компрессии внутренних органов. Причинами развития компрессионного синдрома у 75 % больных являются злокачественные новообразования. Как доброкачественные, так и злокачественные мезенхимальные опухоли могут локализоваться в любом отделе средостения. Наиболее часто встречаются липомы. Обычно они наблюдаются у лиц зрелого возраста, гиперстенического телосложения, чаще у женщин. Излюбленная их локализация — правый кардиодиафрагмальный угол, достаточно часто они исходят из предбрюшинной клетчатки и проникают в средостение через отверстие Ларрея. На рентгенограмме липомы кардиодиаф-рагмального угла выглядят в виде гомогенного образования с четкими, ровными контурами, примыкающего к тени средостения. Для проведения дифференциального диагноза с опухолью легкого, кистой перикарда, грыжей Ларрея используют рентгенологическое исследование, однако наиболее информативными являются компьютерная и магнитно-резонансная томография. Лечение мезенхимальных опухолей хирургическое. При злокачественных опухолях в связи с большими их размерами оперативное вмешательство далеко не всегда возможно. Химиотерапия и лучевое лечение малоэффективны. 16.4.5. Лимфоидные опухоли Лимфомы в настоящее время рассматривают как опухоли иммунной системы. К ним относятся болезнь Ходжкина и лимфоцитарные опухоли. Лимфомы развиваются в лимфатических узлах или в лимфоидной ткани паренхиматозных органов. У 90 % лиц с болезнью Ходжкина первично поражаются лимфатические узлы, у 10 % источником заболевания являются внеуз-ловые очаги. При лимфоцитарных лимфомах 60 % опухолей происходят из лимфатических узлов и 40 % — из опухолевых очагов другой локализации. Первичные лимфомы средостения локализуются преимущественно в переднем средостении и классифицируются как ходжкинская и неходжкин-ская лимфомы. Ходжкинская лимфома — лимфогранулематоз (болезнь Ходжкина) является злокачественной опухолью, исходящей из Т-, реже В-лимфоцитов, наблюдается в 20—30-летнем возрасте и после 50 лет. В противоположность этому частота неходжкинских лимфом значительно увеличивается с возрастом. Ходжкинская лимфома протекает либо бессиптомно, проявляясь лишь появлением безболезненных увеличенных лимфатических узлов, не спаянных между собой, либо сопровождается лихорадочным состоянием, проливными ночными потами, значительным похуданием, иногда кожным зудом. Болезнь медленно прогрессирует, захватывает смежные поля лимфатических узлов средостения и надключичных лимфатических узлов. Стадию развития ходжкинской лимфомы определяют на основе количества областей тела с пораженными лимфатическими узлами. При I стадии болезнь поражает только один регион лимфатических узлов, при II стадии — два и более региона по одну сторону диафрагмы, при III стадии поражаются лимфатические узлы по обе стороны диафрагмы (выше и ниже), селезенка и экстралимфатические органы, к IV стадии относят диссеминированные формы. Медиастинальные лимфомы проявляются различными симптомами сдавления органов средостения. При быстро растущих опухолях возникают кашель, одышка, затруднение дыхания, боль в груди, стридор, синдром верхней полой вены. Общими симптомами болезни являются лихорадка, потеря массы тела, потрясающие ночные поты. В диагностике ведущая роль отводится компьютерной томографии, медиастиноскопии, тонкоигольной аспирационной биопсии и парастернальной медиастинотомии (биопсия лимфатического узла). В трудных случаях при необходимости проведения указанных исследований прибегают к диагностической торакотомии. Характерным признаком лимфогранулематоза являются клетки Рида-Березовского—Штернберга. Основной способ лечения лимфогранулематоза — химио- и лучевая терапия. Для химиотерапии используют доксору-бицин, блеомицин, винбластин и дакарбазин. Известно несколько схем химиотерапии. Если планируется лучевое лечение, то необходимо точно установить стадию болезни, чтобы обоснованно выбрать поля для лучевого воздействия. В IV стадии применяют преимущественно химиотерапию. Лишь в исключительно редких случаях на начальных стадиях изолированного ме-диастинального лимфогранулематоза возможно оперативное удаление опухоли. В основном роль хирурга при лечении этого заболевания сводится к выполнению инвазивных диагностических мероприятий для получения биопсийного материала. Прогноз заболевания зависит от стадии заболевания. На ранних стадиях комплексное лечение приводит к излечению или длительной ремиссии более чем у 80 % больных. У лиц с запущенными формами показатель 5-летней переживаемости составляет около 50—60 %. Неходжкинская лимфома объединяет большой спектр злокачественных лимфобластических опухолей, которые делят на неактивные и агрессивные формы. К неходжкинским лимфомам относят ретикулосаркому, лимфосаркому и гигантоклеточную л и мфо му, они характеризуются диффузным ростом с тенденцией к диссеминации, реже локализуются в средостении, однако, поскольку заболеваемость неходжкинской лимфомой в 6 раз выше по сравнению с ходжкинской, они составляют почти две трети лимфом средостения. Неходжкинские лимфомы отличаются значительно более агрессивным клиническим течением, быстрой инвазией опухоли в окружающие органы и ткани, развитием у большинства больных компрессионного синдрома. Оперативное лечение применяется лишь на ранних стадиях опухолевого процесса. Традиционный способ лечения — полихимиотерапия и лучевое лечение. Прогноз неблагоприятный.
Медиастинальные кисты (рис. 16.3) встречаются достаточно часто, на их долю приходится около 20 % от всех новообразований средостения, более 75 % из них протекают без какой-либо клинической симптоматики.
Бронхогенные кисты наблюдаются у 30—35 % больных с кистозными новообразованиями средостения, они формируются в период внутриутробного развития плода и развиваются из дистопированных участков бронхиального эпителия. Макроскопически они имеют вид тонкостенных образований, содержащих прозрачную, реже бурую жидкость. При микроскопическом исследовании в стенке кисты определяются хрящевая ткань, слизистые железы, гладкомышечные и соединительнотканные волокна. Малигнизация наблюдается очень редко. Изнутри киста выстлана цилиндрическим или реснитчатым эпителием. Бронхогенные кисты могут локализоваться как в средостении, так и в ткани легкого. В средостении они чаще всего тесно прилежат к трахее и главным бронхам, обычно позади бифуркации трахеи.
Клинические проявления возникают лишь при кистах значительных размеров. Появляются сухой кашель, одышка, тупая боль в грудной клетке, стридороз-ное дыхание, обусловленные сдавлени-ем дыхательных путей. Рентгенологически выявляется округлая тень с четкими ровными контурами, примыкающая к трахее или главным бронхам. В редких случаях киста имеет сообщение с просветом дыхательных путей, и тогда на рентгенограмме определяют округлую тень с уровнем жидкости и газом над ним. При бронхографии контрастное вещество может заполнять полость кисты. Компьютерная томография выявляет округлое образование низкой рентгеновской плотности. Лечение хирургическое — иссечение кисты. Оперативное лечение необходимо в связи с возможностью нагноения кисты и перфорации ее стенки. Прогноз благоприятный. Кисты перикарда составляют около 30 % среди всех случаев медиасти-нальных кист и являются пороком внутриутробного формирования пери-кардиального целома, в связи с чем их еще называют целомическими. Макроскопически они представлены тонкостенными образованиями с ровными контурами, микроскопическая структура соответствует строению нормального перикарда. Если имеется сообщение кисты с полостью перикарда, то в этом случае правильнее называть такое заболевание дивертикулом перикарда. Клинические проявления возникают редко, при больших кистах, сдавливающих сердце или легкое. При дивертикуле перикарда возможны нарушения ритма сердца, иногда кардиалгия. При крупных кистах, вызывающих сдавление окружающих органов, показано оперативное лечение — удаление кисты. Бессимптомные кисты небольших размеров либо наблюдают в динамике под контролем рентгенологического или компьютерно-томографического исследования, либо лечат с помощью чрескожной пункции под контролем ультразвукового исследования и склерозирования абсолютным спиртом. Прогноз благоприятный. Энтерогенные кисты встречаются реже, чем бронхогенные и целомиче-ские кисты перикарда. Они развиваются из дорсальных отделов первичной кишечной трубки и локализуются преимущественно в заднем средостении вблизи пищевода. Энтерогенные кисты имеют более толстую, чем у брон-хогенных кист, стенку, содержат вязкую беловатую слизистую жидкость. Изнутри они могут быть выстланы пищеводным, желудочным или кишечным эпителием. Клинические проявления возникают лишь при больших размерах кист и их осложнениях (наиболее частые — нагноения и изъязвления стенки кисты, если внутренняя ее выстилка представлена желудочным эпителием). Изъязвление стенки кисты может привести к внутреннему кровоизлиянию или перфорации в просвет пищевода или главных бронхов. Крупные неослож-ненные кисты проявляются симптомами сдавления пищевода или дыхательных путей. Основными способами диагностики являются рентгенография грудной клетки и компьютерная томография. В связи с достаточно высоким риском развития осложнений этим больным показано оперативное лечение. Прогноз благоприятный. Кисты вилочковой железы диагностируются чаще у детей и лиц молодого возраста. Врожденные кисты образуются при незаращении тимофа-рингеального протока и скопления в его просвете содержимого, приобретенные кисты — при распаде доброкачественных тимом. Наиболее типичная локализация — верхнее и переднее средостение, они редко достигают значительных размеров, поэтому обычно протекают бессимптомно. Лишь крупные кисты могут вызывать компрессионный синдром. Описаны случаи их малигнизации. Лечение хирургическое — удаление кисты. Прогноз благоприятный. Глава 17 СЕРДЦЕ. ПЕРИКАРД Венозная кровь из верхней и нижней полых вен и вен сердца поступает в правое предсердие. У самого устья верхней полой вены в толще стенки предсердия расположен синусовый узел (узел Кейта—Флака). генерирующий биопотенциал, который по проводящим путям в стенке предсердия распространяется до предсердно-жслудочкового узла (узел Ашоффа—Тава-ры). От предсердно-желудочкового узла берет начало предсердно-желудочковый пучок (пучок Гиса), по которому биопотенциал распространяется на миокард желудочков сердца. Из правого предсердия кровь поступает в правый желудочек через правое предсердно-желу-дочковое отверстие, снабженное правым предсердно-желудочковым (трехстворчатым) клапаном. В клапане различают переднюю, заднюю и перегородочную створки, которые своими основаниями прикрепляются к фиброзному кольцу. Свободный край створок удерживается сухожильными хордами, соединенными с сосочковыми (папиллярными) мышцами. В систолу желудочков три створки герметично смыкаются, препятствуя обратному току крови в правое предсердие. В правом желудочке различают приточный и выводной отделы, париетальную стенку и межжелудочковую перегородку. В последней — мышечную и перепончатую части. Мышечная часть перегородки делится на трабекулярную и инфундибулярную. Из многочисленных анатомических образований правого желудочка следует выделить три сосочковые мышцы, удерживающие хорды створок правого предсердно-желудочкового клапана. Из правого желудочка кровь поступает в легочный ствол — легочную артерию, которая делится на правую и левую легочные артерии. Устье ствола легочной артерии снабжено клапаном, состоящим из трех полулунных створок. Пройдя через легкие, кровь по четырем легочным венам поступает в левое предсердие и далее через левое венозное отверстие в левый желудочек. Левое предсердно-желудочковое отверстие снабжено левым предсердно-желудочковым клапаном, который имеет две створки. Передняя и задняя створки левого предсердно-желудочкового клапана удерживаются сухожильными хордами, прикрепленными к сосочковым мышцам. В систолу края створок смыкаются герметично. Из левого желудочка кровь поступает в аорту. Выход в аорту снабжен клапаном аорты, состоящим из трех полулунных створок. Кровоснабжение сердца осуществляют две венечные (коронарные) артерии. Левая венечная артерия начинается из левого синуса аорты (синус Вальсальвы), проходит между легочным стволом и левым предсердием и направляется к передней поверхности сердца полевой венечной борозде, где делится на переднюю межжелудочковую и огибающую ветви. Правая венечная артерия начинается от правого синуса аорты и по правой венечной борозде, отдав ветвь к синусовому узлу и выводному отделу правого желудочка, проходит к верхушке сердца. Вены сердца впадают в венечный синус и непосредственно в правый желудочек и правое предсердие. В покое сердце поглощает до 75 % кислорода, содержащегося в артериальной крови, протекающей через миокард. Механизм работы сердца. Из синусового узла возбуждение распространяется по миокарду предсердий, вызывая их сокращение. Через 0,02—0,03 с возбуждение достигает предсердно-желудочкового узла и после предсердно-желудочковой задержки на 0,04—0,07 с передастся на предсердно-желудочковый пучок. Через 0,03—0,07 с возбуждение достигает миокарда желудочков, после чего наступает систола. Сердечный цикл подразделяется на систолу и диастолу желудочков, в конце которой совершается систола предсердий. Объем крови, выбрасываемой желудочком сердца, называют ударным, или систолическим, объемом сердца, а произведение ударного объема сердца на частоту сердечных сокращений в минуту — минутным объемом. Минутные объемы большого и малого круга кровообращения в норме равны. Минутный объем сердца, отнесенный к площади поверхности тела, обозначают сердечным индексом. Сердечный индекс выражают в литрах в минуту на 1 м2 поверхности тела. Отношение ударного объема к плошади поверхности тела называют ударным индексом. Нормальное давление в левом желудочке и аорте не превышает 120 мм рт. ст., а в правом желудочке и в легочной артерии — 25 мм рт. ст. В норме между левым желудочком и аортой, между правым желудочком и легочной артерией разницы (градиента) систолического давления нет. Общее периферическое сосудистое сопротивление в 3—4 раза превышает общее легочное сопротивление. Этим обусловлена разница давления в правом и левом желудочках, в аорте и легочной артерии. Сокращения сердечной мышцы, выбрасывающие кровь в сосудистое русло, объем циркулирующей крови, сопротивление сосудов большого, малого и венечного круга кровообращения подчинены законам гемодинамики и описываются многочисленными математическими уравнениями. Основной закон сердца — закон Франка—Старлинга (ударный выброс пропорционален конечно-диастолическому объему). 17.1. Специальные методы исследования Катетеризация полостей сердца рентгеноконтрастными зондами производится для определения давления и насыщения крови кислородом в желудочках и предсердиях. Запись результатов в виде кривой позволяет выявить пороки сердца, определяя разницу (градиент) давления и насыщения крови кислородом в различных анатомических образованиях (желудочки, предсердия, легочный ствол). Введя через катетеры контрастное вещество (кардиотраст), можно с помощью киноангиокардиографии проследить изменения полостей сердца и сосудов по току крови, выявить морфологические и гемодинамиче-ские изменения на разных уровнях и составить представление о характере порока сердца. Катетеризация полостей сердца как инвазивный метод стала применяться реже, потому что достоверную информацию о пороках сердца можно получить, применяя современные неинвазивные методы. Эхокардиография — ультразвуковое допплерографическое исследование (УЗДГ), и более информативное цветное допплерографическое сканирование позволяют проследить артериальный и венозный кровоток. Еще более информативным методом является магнитно-резонансная томография, при которой без введения контрастного вещества можно выявить изменения не только в полостях сердца, но и в коронарных сосудах. По специальным показаниям производят коронарную ангиографию и рентгенокинематографию. При селективной коронарографии определяют проходимость венечных (коронарных) артерий. Для определения обширности зон нарушения сокращений желудочка при хронической ишемической болезни сердца ее производят в нескольких проекциях и одновременно выполняют левую вентрикулографию. 17.2. Обеспечение операций на сердце и крупных сосудах Предоперационная подготовка кардиохирургических больных должна быть направлена на устранение недостаточности кровообращения, нормализацию функции паренхиматозных органов, ликвидацию нарушений водно-электролитного баланса и белкового обмена. Основное внимание уделяют лечению обострения ревматического процесса, ликвидации нарушений ритма, восполнению потерь калия. Искусственное кровообращение применяют при "открытых" внутрисердеч-ных операциях и операциях на коронарных артериях, когда необходимо остановить сердце на период шунтирующей операции. Во время кардиоплегии кровообращение и газообмен обеспечивают с помощью аппарата искусственного кровообращения (АИК). Он состоит из насоса, оксигенатора, теплообменника и системы управления. Экстракорпоральную систему аппарата заполняют донорской кровью у маленьких детей или кровезамещающими жидкостями у взрослых. Для предотвращения свертывания крови во время искусственного кровообращения больному вводят гепарин, который после отключения аппарата искусственного кровообращения нейтрализуют протамина сульфатом. Во время перфузии процессы свертывания крови тщательно контролируют. Чаще используют гипотермическое искусственное кровообращение, снижая температуру тела до 26—24°С и ниже. Гипотермическая перфузия позволяет защитить пациента, его сердце, мозг и другие органы от ишемического повреждения во время искусственного кровообращения, уменьшить травму
Кардиоплегия. Большинство внутрисердечных операций в условиях искусственного кровообращения выполняют на временно остановленном сердце. Для достижения такой обратимой остановки сердца используют специальные кардиоплегические растворы, которые после пережатия восходящей аорты вводят непосредственно в венечные артерии через специальные канюли или в корень восходящей аорты. Сохранение энергетических ресурсов миокарда достигается остановкой сердца и быстрым его охлаждением. Обычно применяют кардиоплегические растворы, приготовленные в производственных условиях. Для поддержания низкой температуры миокарда и сохранения его инъекции кардиоплегического раствора повторяют каждые 15—30 мин, одновременно обкладывают сердце крошками тающего льда или постоянно орошают изотоническим раствором натрия хлорида, охлажденным до 0°С. По окончании операции и возобновлении венечного кровообращения миокард согревается и сердечные сокращения восстанавливаются. Современные методы кардиоплегии позволяют безопасно остановить сердце на 4 ч и более. 17.3. Ранения сердца и перикарда Наиболее часто раны сердца и перикарда бывают колото-резаными и огнестрельными. Дата добавления: 2015-01-18 | Просмотры: 1429 | Нарушение авторских прав |
 Клиническая картина и диагностика. Клинические проявления зависят от характера травмы и того, какой орган средостения поврежден, от интенсивности внутреннего или наружного кровотечения. П ри закрытой травме практически всегда возникают кровоизлияния с формированием гематомы, которая может приводить к сдавлению жизненно важных органов (прежде всего тонкостенных вен средостения). При разрыве пищевода, трахеи и главных бронхов развиваются медиастинальная эмфизема, медиасти-нит. Клинически эмфизема проявляется интенсивными болями за грудиной, характерной крепитацией в подкожной клетчатке передней поверхности шеи, лица, реже грудной стенки.
Клиническая картина и диагностика. Клинические проявления зависят от характера травмы и того, какой орган средостения поврежден, от интенсивности внутреннего или наружного кровотечения. П ри закрытой травме практически всегда возникают кровоизлияния с формированием гематомы, которая может приводить к сдавлению жизненно важных органов (прежде всего тонкостенных вен средостения). При разрыве пищевода, трахеи и главных бронхов развиваются медиастинальная эмфизема, медиасти-нит. Клинически эмфизема проявляется интенсивными болями за грудиной, характерной крепитацией в подкожной клетчатке передней поверхности шеи, лица, реже грудной стенки.

 16.4.6. Кисты средостения
16.4.6. Кисты средостения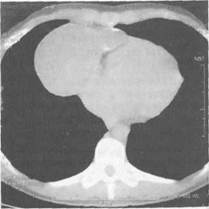
 форменных элементов крови. При открытых операциях на сердце у детей применяют глубокую гипотермию со снижением температуры тела до 18°С. Это позволяет остановить кровообращение на 30—40 мин. По окончании внутрисердечного этапа операции температуру подаваемой крови в теплообменнике постепенно повышают и заканчивают перфузию после полного согревания пациента до 37°С.
форменных элементов крови. При открытых операциях на сердце у детей применяют глубокую гипотермию со снижением температуры тела до 18°С. Это позволяет остановить кровообращение на 30—40 мин. По окончании внутрисердечного этапа операции температуру подаваемой крови в теплообменнике постепенно повышают и заканчивают перфузию после полного согревания пациента до 37°С.