 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Предоперационная подготовка 6 страница
Болевой синдром при язвенной болезни двенадцатиперстной кишки может иметь сходство с болями, возникающими при хроническом холецистите и хроническом панкреатите, которые могут ей сопутствовать. Для дифференциального диагноза важны результаты ультразвукового сканирования печени, желчного пузыря, поджелудочной железы. Следует также учитывать возмож- Рис. 11.9. Пилоробульбарный стеноз. Желудок расширен. Над бариевой взвесью жидкость. Пило-ричсский канал сужен. В двенадцатиперстной кишке небольшое количество контраста. Рентгенограмма желудка. ность частого сочетания различных заболеваний органов пищеварительной системы. Течение язвенной болезни без лечения практически не изучено, терапевтические вмешательства изменяют естественное развитие процесса. Для язвенной болезни характерно циклическое течение, при котором период обострения сменяется периодом ремиссии. Выделяют три фазы заболевания: острую (активную) фазу, или обострение, неполную ремиссию (затухающее обострение), полную ремиссию. В острой фазе и при обострении у больного имеются типичные симптомы язвенной болезни, при обследовании выявляется язвенный дефект слизистой оболочки с выраженным воспалением вокруг. Затухающее обострение (неполная ремиссия) характеризуется свежими рубцами на месте язвы, сохраняющимся воспалением (наличием буль-бита или антрального гастрита), отсутствием клинических симптомов обострения. Это состояние поддерживается лечением, при отмене которого наблюдается быстрый возврат объективных и субъективных клинических признаков обострения. Фаза ремиссии характеризуется отсутствием клинических симптомов, стойким заживлением язвы с образованием зрелого рубца, исчезновением активного геликобактерного воспаления и колонизации слизистой ободочки Н. pylori. По клиническим проявлениям болезни принято различать легкую, сред-нетяжелую и тяжелую формы. При легкой форме болезни обострения возникают не чаще одного раза в год, они легко купируются под влиянием лечения, проявляются немногочисленными легкими симптомами. Среднетя-желая болезнь характеризуется обострениями, возникающими 2—3 раза в год, которые купируются только при полноценном курсе противоязвенной терапии. Тяжелая (агрессивная) форма проявляется типичными частыми обострениями, отсутствием стойкой ремиссии, выраженной клинической симптоматикой, сочетанием с другими заболеваниями органов брюшной полости (панкреатит, желчнокаменная болезнь и др.). Часто рецидивирующее тяжелое течение болезни может быть связано с неадекватной медикаментозной терапией. Различают также неосложненную и осложненную (стеноз, кровотечение, перфорация) формы язвенной болезни. Лечение. Общие принципы консервативного и хирургического лечения язвенной болезни желудка и двенадцатиперстной кишки основаны прежде всего на устранении этиологических факторов (рис. 11.10; 11.11). Консервативное лечение должно быть спланировано так, чтобы воздействовать на основные механизмы язвообразования. Для этого необходимо: 1) подавить воздействие агрессивного желудочного сока на слизистую 2) нормализовать моторно-эвакуаторную функцию желудка и двенадца 3) снизить уровень психомоторного возбуждения (покой, легкие тран В настоящее время при лечении язвенной болезни не придерживаются столь строгого режима питания, как раньше. Диета не оказывает существенного влияния на течение язвенной болезни. Однако настоятельно рекомендуется 5-разовое питание пищей, приготовленной на пару, исключение из рациона острых блюд, маринадов и копченостей, кофе, алкоголя; прекратить курение, прием нестероидных противовоспалительных препаратов (аспирин, бутадион, индометацин, волтарен и др.).
Рис. 11.10. Алгоритм лечения язвы двенадцатиперстной кишки. Эффективная эрадикация геликобактерной инфекции, подавление продукции соляной кислоты и заживление язвы достигается при триплексной терапии, т. е. сочетании антисекреторных препаратов (омепразол, ранити-дин, фамотидин) с двумя антибиотиками (наиболее часто кларитромицин +
Рис. 11.11. Алгоритм лечения язвы желудка. амоксициллин) или сочетании де-нола, обладающего цитопротективным действием, с амоксициллином и метронидазолом. Хороший эффект достигается при поддержании рН желудочного сока на уровне 4,0—6,0. Эрадика-ция геликобактерной инфекции приводит к тому, что частота рецидива язвенной болезни после адекватного медикаментозного курса лечения снижается до 4—6 % в течение первого года после лечения. При неосложненной язвенной болезни двенадцатиперстной кишки рано начатое адекватное медикаментозное лечение у большинства больных обеспечивает стойкую ремиссию при впервые выявленной язве, рецидивах до 2 раз в год, а также у пациентов с неизлеченной инфекцией Н. pylori. Но даже при этих условиях остается группа больных, которым непрерывная поддерживающая терапия противоязвенными препаратами показана: 1) при безуспешности прерывистого курса лечения с рецидивами язвы 3 раза и более в год; 2) при осложненном течении болезни (кровотечение или перфорация в анамнезе); при эрозивном рефлюкс-эзофагите, а также грубых руб-цовых изменениях в стенках двенадцатиперстной кишки и желудка в анамнезе. Резистентные к медикаментозной терапии язвы требуют более настойчивого длительного лечения с заменой применявшихся препаратов более эффективными или увеличением дозы и длительности лечения. Столь настойчивое медикаментозное лечение привело к тому, что число плановых операций по поводу язвенной болезни резко сократилось, а число больных, поступающих в хирургические стационары с кровотечением, перфорацией и стенозом, значительно возросло, операции приходится проводить по неотложным показаниям, на фоне опасных для жизни осложнений. Этот факт отмечается повсеместно как в России, так и за ее пределами. Общеизвестно, что летальность при оперативных вмешательствах по поводу кровотечения, перфорации или стеноза в 10—15 раз выше, чем при плановых операциях. С учетом этих обстоятельств возникает вопрос о целесообразности оперативного лечения больных, нуждающихся в дорогостоящем непрерывном или поддерживающем повторном противоязвенном лечении, для того чтобы предупредить развитие опасных для жизни осложнений (кровотечение, перфорация, стеноз). Оперативное лечение целесообразно проводить в плановом порядке, до развития осложнений. Чем чаще возникают обострения заболевания, тем более выраженными становятся сопутствующие нарушения функций поджелудочной железы, печени, желчного пузыря, уменьшаются шансы на хороший результат плановой операции. Своевременная плановая операция предупреждает развитие опасных для жизни больного осложнений. Одновременно с этим она резко уменьшает риск хирургического вмешательства. Показания к хирургическому лечению разделяют на абсолютные и относительные. Абсолютными показаниями считают перфорацию язвы, профуз-ное или рецидивирующее гастродуоденальное кровотечение, пилородуоде-нальный стеноз и грубые рубцовые деформации желудка, сопровождающиеся нарушениями его эвакуаторной функции. Относительным показанием к операции является безуспешность полноценного консервативного лечения: 1) часто рецидивирующие язвы, плохо поддающиеся повторным курсам 2) длительно не заживающие вопреки консервативному лечению (рези 3) повторные кровотечения в анамнезе, несмотря на адекватное лечение; 4) каллезные и пенетрирующие язвы желудка, не рубцующиеся при аде 5) рецидив язвы после ранее произведенного ушивания перфоративной 6) множественные язвы с высокой кислотностью желудочного сока; 7) социальные показания (нет средств для регулярного полноценного ме-
дикаментозного лечения) или желание больного избавиться от язвенной болезни хирургическим способом; 8) непереносимость компонентов медикаментозной терапии. Если 3—4-кратное лечение в стационаре в течение 4—8 нед при адекватном подборе лекарственных препаратов не приводит к излечению или длительным ремиссиям (5—8 лет), то следует настоятельно ставить вопрос о хирургическом лечении, чтобы не подвергать пациентов риску появления опасных для жизни осложнений.
Современные плановые операции типа ваготомии не калечат больных, как ранее широко применявшиеся резекции желудка, летальность менее 0,3 %. Вовремя сделанная ваготомия, помимо обеспечения безопасности больного, экономит его личные и государственные средства, улучшает качество жизни. Врач должен помнить, что он не имеет права подвергать пациента риску возникновения опасных для жизни осложнений. Хирургическое лечение язвенной болезни двенадцатиперстной кишки преследует те же цели, что и консервативное. Оно направлено на устранение агрессивного кислотно-пептического фактора и создание условий для свободного прохождения пищи в нижележащие отделы желудочно-кишечного тракта. Эта цель может быть достигнута различными способами. 1. Пересечение стволов или ветвей блуждающего нерва, т. е. вагото 2. Резекция 2/3—3/4 желудка. При этом придерживаются принципа: 3. Сочетание одного из видов ваготомии с экономной Наиболее часто применяют следующие виды оперативных вмешательств: а) стволовую ваготомию с пилоропластикой (по Гейнеке— Микуличу, Финнею, Жабуле) (рис. 11.13; 11.14; 11.15) или, что наиболее выгодно, с дуод е н опл асти кой; б) ваготомию с антрумэктомией и анастомозом по Бильрот-1, Бильрот-II или по Ру; в) селективную проксимальную ваготомию; г) резекцию желудка; д) гастрэ ктом и ю. При резекции желудка удаляют обычно дистальную часть его (дистальная резекция) (рис. 11.16). Непрерывность желудочно-кишечного тракта восстанавливают по различным модификациям Бильрот-1, Бильрот-II или по Ру. Удаление значительной части тела желудка производят для снижения ки-слотопродукции за счет уменьшения зоны расположения обкладочных клеток, продуцирующих соляную кислоту. Естественно, при этом удаляют язву и весь антральный отдел, продуцирующий гастрин.
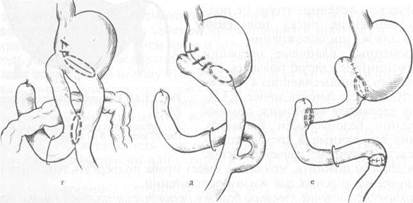
Рис. 11.13. Методы дистальной резекции желудка. а — по Бильрот-1; б — по Габереру—Финнею; в — по Гофмейстеру—Финстереру; г — по Бальфуру; д — но Ру; с — гастроеюнодуоденопластика.
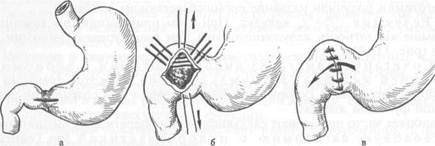
Рис. 11.14. Пилоропластика по Гсйнекс—Микуличу. D — рассечение стемки желудка и двенадцатиперстной кишки в продольном направлении; б — сшивание краев разреза в поперечном направлении; в — сформированное соустье. При резекции желудка во время его мобилизации неизбежно пересекают желудочные ветви блуждающих нервов вместе с сосудами малой и большой кривизны. Резекция желудка практически всегда сопровождается селективной ваготомией, выполняемой вслепую, без выделения пересекаемых желудочных ветвей вагуса. После удаления 2/3 желудка раньше, как правило, накладывали гастроею-
Рис. 11.15. Пилоропластика по Финнею. а — швы между передней стенкой желудка и двенадцатиперстной кишкой, дугообразный разрез через привратник; б — сформированное соустье.
Рис. 11.16. Пилоропластика по Жабуле. а — разрезы на передних стенках желудка и двенадцатиперстной кишки для соустья: б — сформирование соустье. нальный анастомоз позади поперечной ободочной кишки на короткой петле (по Бильрот-П в модификации Гофмейстера—Финстерера). Это в большинстве случаев приводит к рефлюксу содержимого двенадцатиперстной кишки в желудок, к развитию рефлюкс-гастрита и рефлюкс-эзофагита. Некоторые хирурги предпочитают накладывать анастомоз впереди ободочной кишки, используя длинную петлю тонкой кишки. Между приводящей и отводящей петлями (по Бальфуру) накладывают энтероэнтероанастомоз для устранения рефлюкса содержимого приводящей петли кишки (желчь, панкреатический сок) в культю желудка. Однако и в этом случае наблюдается, хотя и менее выраженный, рефлюкс. В последние годы предпочтение отдают гастроеюнальному Y-анастомозу на выключенной по Ру петле. Этот способ более надежно предотвращает рефлюкс желчи и панкреатического сока в культю желудка, возникновение рефлюкс-гастрита и последующую метаплазию эпителия, уменьшает вероятность развития рака культи желудка в последующем. Позадиободочный гастроеюнальный анастомоз (по Гофмейстеру—Фин-стереру) на короткой петле многие хирурги считают порочным, устаревшим, так как он способствует рефлюксу желчи и панкреатического сока в культю желудка, развитию рефлюкс-гастрита, метаплазии эпителия желудка и в ряде случаев возникновению рака культи. У больных, оперированных по этому способу, чаще всего появляются тяжелые пострезекционные синдромы. Преимуществом резекции желудка по Бильрот-I является сохранение физиологического прохождения пищи через двенадцатиперстную кишку. Однако этот метод также не предотвращает возможность рефлюкса дуоденального содержимого в культю желудка и не всегда выполним (инфильтрат, рубцовая деформация двенадцатиперстной кишки, возможность натяжения тканей соединяемых органов и опасности расхождения швов анастомоза). Для обеспечения пассажа пищи по двенадцатиперстной кишке при реконструктивных операциях по поводу демпинг-синдрома используют интерпозицию петли тощей кишки длиной 15—20 см между маленькой культей желудка и культей двенадцатиперстной кишки (гастроеюнодуоденопла-стика). Это увеличивает резервуарную функцию культи желудка, предупреждает рефлюкс-гастрит и устраняет некоторые пострезекционные синдромы. Комбинированные операции, при которых сочетают стволовую вагото-мию с антрумэктомией и анастомозом на выключенной по Ру петле или га-строеюнальным анастомозом по Бильрот-I, Бильрот-П, позволяют даже при очень высокой секреции соляной кислоты сохранить резервуарную функцию желудка и подавить условнорефлекторную и желудочную фазы секреции желудочного сока. Антрумэктомию в сочетании со стволовой ваготомией часто используют при лечении больных язвенной болезнью двенадцатиперстной кишки. В ряде стран этот тип операции применяется наиболее часто, его называют "золотым стандартом". При хронической дуоденальной непроходимости целесообразно завершить стволовую ваготомию с антрумэктомией гастроеюнальным анастомозом на выключенной по Ру петле тощей кишки. Многие хирурги предпочитают накладывать этот тип анастомоза при всякой резекции желудка. Послеоперационная летальность при этом методе составляет около 1,5 %, что значительно ниже, чем после обширной дистальной резекции. Рецидивы пептических язв после этой операции очень редки. Частота и выраженность постгастрорезекционных синдромов после антрумэктомии или гемигастр-эктомии в сочетании со стволовой ваготомией значительно меньше, чем после обширной (2/з—3/4 желудка) дистальной резекции желудка с гастроеюнальным анастомозом по Гофмейстеру—Финстереру. После обширной дистальной резекции желудка летальность составляет 3—5 %. У большинства больных наступает ахлоргидрия. Тем не менее рецидивы язв возникают у 1—7 % больных. В первый год после резекции желудка около половины больных находятся на инвалидности, а 15—30 % становятся инвалидами пожизненно и вынуждены менять профессию. У
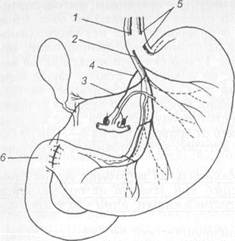
Рис. 11.17. Стволовая ваготомия (объяснение в тексте). 1 — передний ствол (левый); 2 — задний ствол (правый); 3 — печеночная ветвь переднего (левого) ствола; 4 — чревная ветвь заднего (правого) ствола; 5 — добавочная ветвь заднего (правого) ствола: 6 — пи-лоропластика. стикой по Гейнеке—Микуличу или по Жабуле. Стволовая ваготомия заключается в пересечении стволов блуждающих нервов и пересечением мелких ветвей по всей окружности пищевода на протяжении не менее 6 см выше от-хождения от них печеночной и чревной ветвей (рис. 11.17). Стволовая ваготомия в сочетании с пилоропластикой в плановой хирургии язвенной болезни сопровождается низкой послеоперационной летальностью (менее 1 %). Частота рецидивов язв при ней составляет в среднем 8—10 %. Обычно рецидивы язв легко поддаются медикаментозному лечению и редко служат поводом для повторных операций. Селективная проксимальная ваготомия (рис. 11.18) заключается в пересечении мелких ветвей желудочного нерва Латарже, иннервирующих тело и свод желудка, где расположены кислотопродуцирующие обкла-дочные клетки. Дистальные ветви нерва Латарже, иннервируюшие ан- 10—15 % перенесших резекцию желудка развиваются постгастро-резекционные синдромы, резко ухудшающие качество жизни. Тяжесть течения некоторых пострезекционных синдромов значительно превосходит тяжесть симптомов язвенной болезни, больные нуждаются в повторных реконструктивных операциях. Высокая послеоперационная летальность, большой процент неудовлетворительных результатов после обширной дистальной резекции желудка, особенно по методу Бильрот-11 с позадиободочным анастомозом по Гофмейстеру—Фин-стереру, явились причиной поиска менее травматичных и более физиологичных операций. Из нерезекционных (органосо-храняющих) методов в настоящее время широко применяют различные варианты ваготомии. В клинической практике распространены стволовая ваготомия с пилоропла-Финнею или гастродуоденоанастомоз
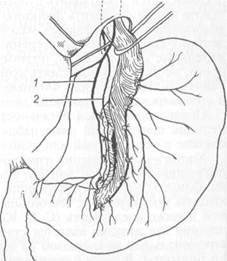
Рис. 11.18. Селективная проксимальная ва-готомия (объяснение в тексте). 1 — передний ствол (левый); 2 — задний ствол (правый). 299' тральный отдел и привратник, при этой операции сохраняют, что обеспечивает нормальную моторику антрального отдела и нормальную эвакуацию содержимого. При отсутствии стеноза в пилоропластике нет необходимости. Чтобы селективная проксимальная ваготомия была полноценной, необходимо соблюдать следующие условия: 1) пересечь все мелкие ветви вокруг пищевода на протяжении 6—7 см, не повреждая стволы вагуса (при скелетизации рецидивов на протяжении 2—3 см резко возрастает частота рецидивов вследствие неполной денервации фундального отдела); 2) пересечь ветви нерва Латарже, идущие к кислотопродуцирующей зоне желудка по малой кривизне, до уровня, отстоящего от привратника на 6—7 см; 3) пересечь правую желудочно-сальниковую артерию на расстоянии 6 см от привратника. В настоящее время селективная проксимальная ваготомия без пилоро-пластики является стандартной операцией при лечении не поддающейся стойкому излечению язвы двенадцатиперстной кишки, в том числе язв с осложнениями в анамнезе. Дренирующие желудок операции (пилоропластику по Гейнеке—Мику-личу, гастродуоденостомию по Жабуле или дуоденопластику) применяют при селективной проксимальной ваготомии, если имеется стеноз привратника. Пилоропластику всегда производят при стволовой ваготомии. Дополнение ваготомии операцией, дренирующей желудок, связано с разрушением привратника. В ряде случаев (6—7 %) это приводит к развитию легкого демпинг-синдрома вследствие неконтролируемого сброса желудочного содержимого в тонкую кишку. Разрушение привратника (пилоропла-стика) или его шунтирование (гастродуоденоанастомоз) создает условия для развития дуоденогастрального рефлюкса и "щелочного" рефлюкс-гастрита. Поэтому "идеальной" операцией при язвенной болезни двенадцатиперстной кишки (операцией выбора) считают стандартную селективную проксимальную ваготомию (СПВ). Если нет стеноза, то СП В выполняют без дренирующей желудок операции. При стенозе в луковице двенадцатиперстной кишки рекомендуется производить дуоденопластику, так как она позволяет значительно лучше сохранить функцию привратника. После СПВ развитие дуоденогастрального рефлюкса маловероятно, редко наблюдается диарея или демпинг-синдром легкой степени. Дренирующая операция снижает положительные качества СПВ, поэтому при дуоденальном стенозе, по возможности, необходимо выполнять дуоденопластику (аналог пилоропластики по Гейнеке—Микуличу или Финнею, но только в пределах деформированной и стенозированной луковицы двенадцатиперстной кишки). Послеоперационная летальность после СПВ составляет 0,3 % и менее. Рецидив пептической язвы наблюдается у 10—12 % больных, что бывает связано с неадекватной или неполной ваготомией. Хирургическое лечение язвенной болезни желудка производят по тем же показаниям, что и при лечении язвенной болезни двенадцатиперстной кишки. Однако сроки консервативного лечения при желудочных язвах нужно сокращать тем увереннее, чем больше язва, чем глубже ниша, чем старше больной и ниже кислотность (С. С. Юдин). Основным методом хирургического лечения язв желудка является стволовая ваготомия с антрумэктомией и га-строеюнальным анастомозом на выключенной по Ру петле или анастомозом по Бильрот-I. В связи с трудностями дифференциальной диагностики между пептической язвой и первично-язвенным раком отношение к ваготомии как методу лечения язв желудка сдержанное. При крупных язвах верхней части желудка выполняют дистальную лестничную резекцию с анастомозом по Ру. При сочетанных язвах желудка и двенадцатиперстной кишки применяют
Препилорические язвы и язвы пилорического канала по патогенезу и клиническим симптомам аналогичны язвам двенадцатиперстной кишки. Показания к операции и методы хирургического вмешательства при них такие же, как при дуоденальной язве. Если хирург не уверен в доброкачественной природе язвы, то показана резекция (3/4) желудка с удалением сальника и лимфаденэктомией (региональные лимфатические узлы) в пределах D2 (см. "Рак желудка"). Операцию заканчивают гастроеюнальным анастомозом по Ру или одному из вариантов Бильрот-I или Бильрот-11. Органосберегающую стволовую ваготомию с пилоропластикой для лечения язвенной болезни желудка можно применять только в специализированных стационарах, при полной уверенности в доброкачественном характере язвы. Для этого до операции проводят курс интенсивной противоязвенной терапии, который в большинстве случаев заканчивается заживлением язвы. Во время лечения производят 2—3-кратную прицельную биопсию с гистологическим исследованием биоптатов. Заживление язвы и уменьшение воспалительных изменений в тканях вокруг язвы облегчают выполнение операции, во время которой иссекают послеязвенный рубец или незажившую язву, проводят их срочное гистологическое исследование (для исключения признаков язвенной формы рака). После этого выполняют стволовую ваготомию с пилоропластикой. Опыт ряда клиник показал надежность такого типа оперативного вмешательства. При выборе метода хирургического лечения у конкретного больного необходимо учитывать локализацию и особенности течения язвенной болезни, осложнения, общее состояние больного, степень технической подготовленности хирурга к выполнению различных типов ваготомии. Перед операцией хирург должен ответить себе на ряд вопросов: 1) хорошо ли он знает анатомию ветвей вагуса и их роль в секреции желудочного сока и моторной функции желудка; 2) владеет ли он современной техникой различных видов ваготомии; 3) осведомлен ли он о возможных технических ошибках, которые могут привести к неполной ваготомии и частым рецидивам; 4) правильно ли он определил показания и противопоказания к различным видам ваготомии и их комбинации с экономной резекцией желудка; 5) сумел ли он критически осмыслить достоинства и недостатки методов оперативного лечения язв желудка и двенадцатиперстной кишки для того, чтобы выбрать наиболее приемлемый для данного больного вариант оперативного вмешательства. 11.6.1. Осложнения язвенной болезни Наиболее частыми осложнениями язв желудка и двенадцатиперстной кишки являются: 1) кровотечение (5—10 %), 2) перфорация (у 10 %), 3) стеноз привратника и двенадцатиперстной кишки (10—40 %), 4) пенетрация язвы (5 %). 11.6.1.1. Желудочно-кишечные кровотечения Этиология и патогенез. Кровотечение разной степени интенсивности может происходить из артерий, вен, капилляров. Различают кровотечения скрытые (оккультные), проявляющиеся вторичной гипохромной анемией, и явные. Скрытые кровотечения часто бывают хроническими и происходят из капилляров, сопровождаются железодефицитной анемией, слабостью, снижением гемоглобина и эритроцитов. Скрытое кровотечение можно выявить исследованием кала или желудочного содержимого на присутствие крови (бензидиновая или гваяковая пробы). Источниками желудочно-кишечных кровотечений чаще всего являются язвы желудка или двенадцатиперстной кишки, стрессовые язвы, острые эрозии слизистой оболочки (эрозивный гастрит). Реже кровотечения наблюдаются при синдроме Мэллори—Вейса (продольный разрыв слизистой оболочки кардиального отдела желудка, возникающий при многократной рвоте). Очень редки кровотечения при простой язве Дьелафуа (небольшая круглая язва на передней или задней стенке желудка, расположенная над сравнительно большой по диаметру артерией в стенке желудка), встречающейся сравнительно редко (0,7—2,2 %), но представляющей большую опасность, так как кровотечение возникает, как правило, из подвергшегося аррозии крупного сосуда, обычно бывает массивным и часто рецидивирующим. Для остановки его требуется оперативное лечение — трансгастральная перевязка кровоточащего сосуда или иссечение кровоточащей язвы. У 3—10 % больных кровотечение происходит из варикозно-расширенных вен пищевода при портальной гипертензии. Редко источником кровотечения могут быть телеангиэктазии при синдроме Ослера—Рандю, сосуды доброкачественных и злокачественных опухолей желудка, дивертикулов двенадцатиперстной кишки и желудка, грыж пищеводного отверстия диафрагмы. Кровотечение при язвенной болезни является опаснейшим осложнением. Оно возникает вследствие аррозии ветвей желудочных артерий (правой или левой). При язве двенадцатиперстной кишки источником кровотечения являются аа. pancreaticoduodenales в области дна язвы. При остром незначительном кровотечении (меньше 50 мл) оформленные каловые массы имеют черную окраску. Общее состояние больного остается удовлетворительным. К явным признакам профузного кровотечения относят кровавую рвоту и стул с примесью крови. Кровавая рвота (гематеме-зис) — выделение с рвотными массами неизмененной или измененной (цвета кофейной гущи) крови, наблюдается при кровотечениях из желудка, пищевода, двенадцатиперстной кишки. Мелена — выделение измененной крови с каловыми массами (дегтеобразный стул), наблюдается при кровотечении из двенадцатиперстной кишки и массивном желудочном кровотечении с потерей крови, достигающей 500 мл и более. Реакция организма больного зависит от объема и скорости кровопотери, степени потери жидкости и электролитов, возраста больного, сопутствующих заболеваний, особенно сердечно-сосудистых. Потеря около 500 мл крови (10—15 % объема циркулирующей крови) обычно не сопровождается заметной реакцией сердечно-сосудистой системы. Дата добавления: 2015-01-18 | Просмотры: 1299 | Нарушение авторских прав |









 стволовую ваготомию с антрумэктомией и удалением язв обеих локализаций. Операцию завершают гастроеюнальным анастомозом по Ру.
стволовую ваготомию с антрумэктомией и удалением язв обеих локализаций. Операцию завершают гастроеюнальным анастомозом по Ру.