|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Клиническая группировка по стадиям
Стадия 0 — интраэпителиальная опухоль, поражена только слизистая оболочка без признаков инфильтративного роста (Tis carcinoma in situ), без метастазов. Стадия I — небольшая опухоль (Tl, T2), локализирующаяся в толще слизистой и подслизистой оболочек без регионарных и отдаленных метастазов (N0, МО). Стадия II — опухоль, занимающая не более полуокружности кишечной стенки (ТЗ, Т4), не выходящая за ее пределы и не переходящая на соседние органы (N0, МО) (возможны единичные метастазы в лимфатические узлы). Стадия III — опухоль занимает более полуокружности стенки кишки, прорастает всю толщу стенки, распространяется на брюшину соседних органов (любое Т (без метастазов) N0) или любое Т с множественными метастазами в лимфатические узлы (N1, N2), без отдаленных метастазов (МО). Стадия IV — большая опухоль (любое Т), прорастающая в соседние органы с множественными регионарными метастазами (любое N), с отдаленными метастазами (Ml). Клиническая картина и диагностика. Клинические проявления зависят от локализации опухоли, ее типа, роста, размеров, стадии развития, наличия осложнений. Ранние формы рака протекают бессимптомно и выявляются при колоноскопии по поводу других заболеваний или при диспансерном исследовании. Большинство больных обращаются к врачу по поводу появления следов крови в кале, выделения слизи, внезапно появившихся запоров, уменьшения калибра каловых масс, желудочно-кишечного дискомфорта, болевых ощущений, ухудшения общего состояния. При опухолях правой половины толстой кишки рано возникают общие симптомы — недомогание, слабость, умеренно выраженная анемия, тупые боли в правой половине живота. Нередко в сравнительно ранней стадии пальпируется опухоль. Для опухолей левой половины характерны частые запоры, испражнения в виде овечьего кала со следами крови на его поверхности, признаки частичной кишечной непроходимости (метеоризм, вздутие живота, урчание, схваткообразные боли на фоне постоянных тупых болей). Боли в животе отмечают у 80—90 % больных, особенно часто — при локализации опухоли в правой половине ободочной кишки. Они связаны с воспалительным процессом в зоне распадающейся опухоли и переходом его на брюшину, они могут быть незначительными (тупыми, тянущими), но при развитии непроходимости кишечника становятся очень интенсивными, схваткообразными. Кишечная диспепсия проявляется потерей аппетита, отрыжкой, тошнотой, чувством тяжести в эпигастральной области. Кишечные расстройства бывают вызваны воспалительными изменениями в стенке кишки, нарушениями ее моторики и сужением просвета. Они проявляются запорами, поносами, их чередованием, урчанием в животе и его вздутием. При резком сужении просвета кишки развивается обтурационная непроходимость кишечника (частичная или полная). Патологические выделения (примесь крови, гноя, слизи в кале) отмечаются у 40—50 % больных. Кровь в кале появляется в результате распада опухоли и развития сопутствующего колита. Нарушение общего состояния (похудание, лихорадка, повышенная утомляемость, слабость, анемия) связано с интоксикацией и особенно выражено при раке правой половины ободочной кишки. У некоторых больных единственным симптомом заболевания является пальпируемая опухоль (чаще при опухолях правой половины ободочной кишки). Выделяют шесть форм клинического течения рака ободочной кишки: токсико-анемическую, энтероколитическую, диспепсическую, обтурацион-ную, псевдовоспалительную, опухолевую (атипическую). Токсико-анемическая форма проявляется слабостью, повышенной утомляемостью, субфебрильной температурой тела, бледностью кожных покровов вследствие анемии. Прогрессирующая анемия — основное проявление развивающегося патологического процесса. Больных иногда длительное время обследуют для выявления ее причины, и лишь возникающие кишечные расстройства наводят врача на мысль о раковой опухоли ободочной кишки. Энтероколитическая форма заболевания характеризуется выраженными кишечными расстройствами: вздутием живота, урчанием, чувством распирания, запором, поносом. Возникают тупые ноющие боли в животе. В кале обычно имеется примесь крови и слизи. Клиническая картина энтероколитической формы рака ободочной кишки нередко сходна с таковой при колите, энтерите, дизентерии, что является причиной диагностических ошибок. Диспепсическая форма рака проявляется потерей аппетита, тошнотой, отрыжкой, рвотой, чувством тяжести и вздутием в эпигастральной области, болями в верхней половине живота. Все эти симптомы могут наблюдаться при многих заболеваниях органов брюшной полости и не являются строго специфичными для этой формы рака. Ведущим симптомом обтурационной формы рака является кишечная непроходимость. Возникают приступообразные боли, урчание в животе, вздутие, чувство распирания, неотхождение кала и газов. Вначале эти симптомы самостоятельно проходят, эпизодически повторяясь (частичная непроходимость кишечника). По мере нарастания обтурации просвета кишки развивается острая непроходимость кишечника, при которой необходимо экстренное хирургическое вмешательство. Псевдовоспалительная форма заболевания характеризуется болями в животе и повышением температура тела. Кишечные расстрой-
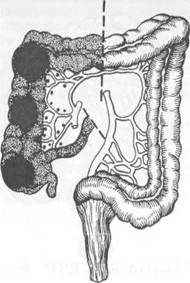
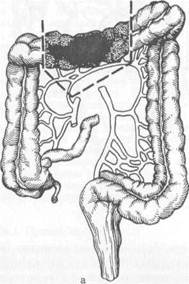
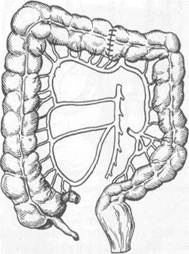
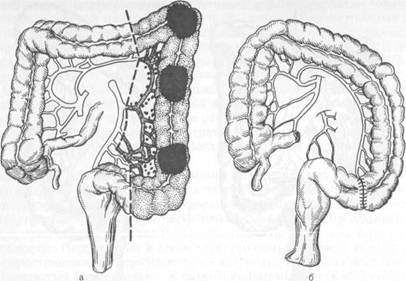
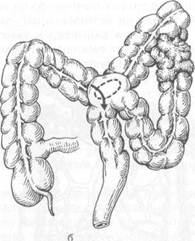
соэ. При опухолевидной форме рака опухоль в животе обнаруживает сам больной или врач при обследовании больного. При этом других проявлений заболевания нет или они выражены очень слабо. Нередко клинические проявления заболевания соответствуют нескольким формам рака ободочной кишки. Однако для рака правой ее половины более характерны токсико-анемическая, энтероколитическая, псевдовоспалительная и опухолевая формы, а для рака левой половины — обтурационная. Диагностика основывается на тщательной оценке анамнестических данных, жалоб больного, результатах физикального и специальных методов исследования. Следует придавать большое значение диспепсическим явлениям, жалобам на тупые боли в животе, кишечным расстройствам и всегда выяснять их причины. При осмотре больного нередко обращают на себя внимание бледность кожных покровов, похудание. Пальпацию живота нужно проводить целенаправленно в различных положениях тела больного (стоя, лежа на спине, на правом и левом боку). Пальпация живота у 20 % больных позволяет выявить опухоль, определить ее размеры, подвижность. При перкуссии живота устанавливают наличие или отсутствие свободной жидкости в брюшной полости (асцита), увеличение печени. В известной мере этим и определяют операбельность больного. Пальцевое исследование прямой кишки позволяет выявить метастазы в клетчатке малого таза, исключить наличие второй опухоли в прямой кишке (синхронный рак). Рентгенологическое исследование должно включать ирригографию толстой кишки с двойным контрастированием, при котором в кишку вводят воздух после опорожнения ее от бариевой взвеси. Исследование позволяет выявить степень сужения просвета кишки, локализацию опухоли, ее размеры, наличие изъязвления. Ценным методом диагностики является колоноскопия, при которой можно не только выявить опухоль, расположенную на любом участке толстой кишки, но и взять биопсию для морфологической верификации диагноза. Рентгенологическое и колоноскопическое исследования дополняют друг друга и позволяют получить наиболее полную информацию о заболевании. Дополнительными методами исследования, направленными на выявление метастазов, являются УЗИ (при необходимости сочетается с тонкоигольной аспирационной биопсией печени), лапароскопия, компьютерная томография. В группе больных повышенного риска развития колоректального рака необходимо проведение скрининговых исследований. Используют тест на скрытую в кале кровь, определение карциноэмбрионального антигена, проводят генетическое тестирование, выполняют колоноскопию. Осложнения. Наиболее частыми осложнениями являются непроходимость кишечника, воспаление в окружающих опухоль тканях и перфорация опухоли, кишечные кровотечения, свищи между ободочной кишкой и соседними органами. Непроходимость кишечника чаще является следствием обтурации просвета кишки опухолью. Она возникает у 10—15 % больных. Изредка непроходимость кишечника может быть вызвана инвагинацией кишки при экзо-фитно растущей опухоли, заворотом петли кишки, пораженной опухолью При локализации опухоли в левой половине ободочной кишки или в сиг- мовидной кишке непроходимость возникает в 2—3 раза чаще, чем при ее локализации в правой половине ободочной кишки. Предвестниками развития острой кишечной непроходимости являются запор, сменяющийся иногда поносом, урчание в животе, эпизодически возникающее вздутие живота. Воспаление в окружающих опухоль тканях развивается у 8—10 % больных, причем у 3—4 % из них возникают параколические флегмоны и абсцессы. Воспаление является следствием проникновения патогенных микроорганизмов из просвета кишки через ее стенки в окружающие ткани по лимфатическим путям и в результате разрушения стенки кишки опухолью. Более часто воспалительные инфильтраты, флегмоны и абсцессы в клетчатке возникают при опухолях слепой, восходящей, реже сигмовидной ободочной кишки. Перфорация стенки ободочной кишки при поражении ее опухолью развивается у 1—2 % больных и является частой причиной смерти больных раком этого отдела кишечника. К перфорации приводят изъязвление опухоли, ее распад, причем способствует перфорации появление непроходимости кишечника, приводящее к повышению давления в просвете кишки и растяжению ее стенки. Перфорация в свободную брюшную полость ведет к развитию распространенного перитонита, а в клетчатку позади кишки (на участках, не покрытых брюшиной) — к развитию флегмоны или абсцесса забрю-шинной клетчатки. К редким осложнениям рака ободочной кишки относят прорастание опухоли в полые органы с образованием свищей. Указанные осложнения ухудшают прогноз заболевания. Леченые. Основным методом лечения является хирургический. Перед хирургическим вмешательством на ободочной кишке больные нуждаются в предоперационной подготовке, направленной на очищение кишечника. В последние годы при подготовке кишечника используют перо-рально фортранс, растворенный в 3 л воды. Применяют также ортогр'адное промывание кишечника путем введения 6—8 л изотонического раствора через зонд, установленный в двенадцатиперстной кишке. Реже используют бесшлаковую диету и очистительные клизмы. Выбор метода хирургического вмешательства зависит от локализации опухоли, наличия или отсутствия осложнений и метастазов, общего состояния больного. При отсутствии осложнений (перфорация, непроходимость) и метастазов выполняют радикальные операции — удаление пораженных отделов кишки вместе с брыжейкой и регионарными лимфатическими узлами. При раке правой половины ободочной кишки производят правостороннюю гемиколэктомию (удаляют терминальный отдел подвздошной кишки протяженностью 15—20 см, слепую кишку, восходящую и правую половину поперечной ободочной кишки), завершая операцию наложением илео-трансверзоанастомоза по типу конец в бок или бок в бок (рис. 23.3). При раке средней трети поперечной ободочной кишки производят резекцию поперечной ободочной кишки, завершая ее коло-колоанастомозом по типу конец в конец (рис. 23.4). При раке левой половины ободочной кишки производят левостороннюю гемиколэктомию (удаляют часть поперечной ободочной кишки, нисходящую ободочную кишку и часть сигмовидной ободочной кишки) с наложением трансверзосигмоанастомоза (рис. 23.5). При наличии неудалимой опухоли или отдаленных метастазов производят паллиативные операции, направленные на предупреждение непроходимости кишечника: паллиативные резекции, наложение обходного илео-трансверзоанастомоза, трансверзосигмоанастомоза и др. (рис. 23.6), или на-
Рис. 23.3. Правосторонняя гемиколэктомия. а — зона резекции; б — вид после илеотрансверзостомии.
Рис. 23.4. Резекция поперечной ободочной кишки. а — зона резекции кишки; б — вид после коло-колостомии.
Рис. 23.5. Левосторонняя гемиколэктомия. а — зона резекции кишки; 6 — вид после трансверзосигмостомии.
Рис. 23.6. Виды обходных кишечных анастомозов. а — нлеотрансверзоанастомоз; б — траневерзосигмоанастомоз. кладывают колостому. Химиотерапия в послеоперационном периоде не увеличивает продолжительность жизни. Оптимальная схема лекарственной терапии, так же как ценность пред- и послеоперационной рентгенотерапии, не установлена. Летальность при радикальных операциях, выполненных по поводу рака ободочной кишки, равна 6—8 %. Пятилетняя выживаемость зависит от ста-
Наиболее часто метастазы рака ободочной кишки выявляют в печени, при этом 70—80 % метастазов появляются в течение первых 2 лет после операции. Лечение — комбинированное: их удаляют оперативным путем (возможно в 4—11 % наблюдений), проводят селективное введение химиопре-паратов в артериальную систему печени, эмболизацию ветвей печеночной артерии в сочетании с внутрипеченочной химиотерапией и др. Глава 24. ПРЯМАЯ КИШКА
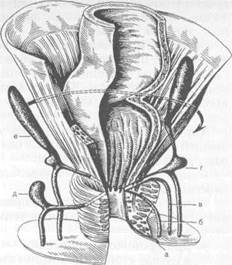
Слизистая оболочка прямой кишки покрыта цилиндрическим эпителием. В ниж-неампулярном отделе прямой кишки слизистая оболочка образует продольные складки — заднепроходные столбы (морга-ниевы колонны), у основания которых находятся заднепроходные (анальные) пазухи. В эти пазухи открываются протоки анальных желез, вырабатывающих слизь. В анальном канале слизистая оболочка покрыта многослойным плоским эпителием. Границей между цилиндрическим эпителием нижнеампулярного отдела кишки и Рис. 24.1. Прямая кишка. I — слизистая оболочка; 2 — продольный мышечный слон; 3 — верхняя поперечная складка; 4 — циркулярный мышечный слой; 5 — средняя поперечная складка; 6 — тазовая брюшина; 7 — мышца, поднимающая задний проход; 8 — нижняя поперечная складка; 9 — заднепроходные столбы (морганиевы колонны); 10 — внутренний сфинктер; II — наружный сфинктер; 12 — прямокишечно-заднепроходная линия. плоским эпителием анального отдела служит зигзагообразная прямокишечно-заднепроходная (аноректальная) линия. Анальный канал окружен внутренним и наружным сфинктерами, выполняющими замыкательную функцию. Кровоснабжение прямой кишки осуществляют верхняя прямокишечная артерия (ветвь нижней брыжеечной артерии) и парные средняя и нижняя прямокишечные артерии, широко ана-стомозирующие между собой. Средняя прямокишечная артерия отходит от внутренней под-нздошной или внутренней половой артерии, нижняя (которая снабжает кровью анальный канал и наружный сфинктер прямой кишки) — от внутренней половой артерии. Венозный отток идет через нижнее и верхнее венозные сплетения в нижнюю, среднюю и верхнюю прямокишечные вены, анастомозируюшие между собой. Нижняя прямокишечная вена впадает во внутреннюю половую вену, а средняя — во внутреннюю подвздошную вену. Верхняя прямокишечная вена впадает в брыжеечную вену. Следовательно, в области прямой кишки имеются естественные портокавальные анастомозы. Лимфоотток от зоны анального канала осуществляется в паховые лимфатические узлы. Лимфатические сосуды и лимфатические узлы прямой кишки расположены по ходу верхней прямокишечной и нижней брыжеечной артерий. Иннервации прямой кишки происходит за счет ветвей крестцового отдела пограничного симпатического сплетения, симпатических нервов, сопровождающих артерии, ветвей, отходящих от И —IV корешков крестцовых нервов. Иннервация надампулярного и ампулярного отделов осуществляется,в основном.вегетативными нервами. Анальная часть кишки иннервируется преимущественно спинномозговыми нервами. Этим объясняются относительно слабая чувствительность ампулярного отдела к различным воздействиям и высокая болевая чувствительность анального отдела. Важнейшей функцией прямой кишки является удержание стула и газов. Прямая кишка осуществляет резорбцию воды и уплотнение жидкого тонкокишечного содержимого, за сутки в ней происходит всасывание 2—2,5 л жидкости. Анальные железы кишки вырабатывают слизь, которая обволакивает плотные каловые массы и облегчает их прохождение через анальное отверстие. 24.1. Методы исследования Анамнез имеет важное значение в диагностике заболеваний прямой кишки. Необходимо выяснить у больного: — характер стула (запоры, поносы, лентовидный кал); — прием слабительных средств. Следует уточнить, бывает ли выделение слизи и крови, когда появляется кровь в стуле (перед дефекацией, после нее или в виде полосок на каловых массах). Осмотр анального канала и окружающей области целесообразно производить в коленно-локтевом положении или лежа на левом боку с приведенными к животу ногами. Обращают внимание на изменения в области ануса и вблизи него. Наряду с исследованием живота (осмотр, перкуссия, пальпация) обязательным является ректальное пальцевое исследование, при котором может быть установлен диагноз (почти в 50 % рак прямой кишки располагается в пределах досягаемости пальца). Прежде чем ввести палец в анальный канал, необходимо деликатно ощупать перианальную область для того, чтобы выявить уплотнение тканей, локальную болезненность, характерную для ряда заболеваний прямой кишки, а также подготовить больного к введению пальца в анус. Палец перчатки должен быть хорошо смазан вазелином во избежание болевых ощущений. Три пальцевом исследовании необходимо ощупать предстательную железу яичники, матку). Специальные методы исследования описаны в соответст-зующих разделах при изложении заболеваний прямой кишки. 24.2. Врожденные аномалии Врожденные аномалии встречаются в виде полной атрезии или атрезии со свищами. Выделяют атрезию заднего прохода, прямой кишки, заднего прохода и прямой кишки, врожденные сужения прямой кишки и анального отверстия, эктопии анального отверстия, врожденные свищи. При атрезии заднего прохода на его месте имеется тонкая кожа, которую легко можно вдавить внутрь пальцем. При атрезии прямой кишки на ее месте находится соединительная ткань. Заднепроходное отверстие при этом может отсутствовать, но может и быть. В последнем случае оно ведет в слепой карман глубиной 1—3 см. Атрезия прямой кишки иногда сочетается со свищами, соединяющими кишку с одним из органов таза: прямокишечно-влагалищная атрезия, прямокишечно-пузырная атрезия, прямокишечно-уретральная атрезия. Клиническая картина и диагностика. Полная атрезия заднего прохода или прямой кишки проявляется симптомами кишечной непроходимости с первых дней после рождения ребенка: вздутие живота, нсотхождение газов и кала, икота, отрыжка, рвота. Осмотр промежности позволяет поставить правильный диагноз. При атрезии со свищами отхождение кала происходит в необычном месте (через влагалище, уретру). При прямокишечно-пузырной атрезии моча мутная, перемешанная с калом. Эктопированное анальное отверстие может локализоваться в области промежности либо в преддверии влагалища (вестибулярная форма). Лечение. Полная атрезия заднего прохода или прямой кишки является показанием к срочной операции. При атрезии заднего прохода рассекают кожу, закрывающую выход из кишки, низводят слизистую оболочку прямой кишки и подшивают ее к коже. Другие виды полной атрезии прямой кишки требуют выполнения сложных хирургических вмешательств. При атрезии со свищом операцию выполняют в плановом порядке, она направлена на ликвидацию атрезии и свища. Оперативное лечение показано при вестибулярной форме эктопии анального отверстия: переносят нормально сформированный задний проход в обычное место (операция Стоуна). Сужения, выявленные в ранние сроки, лечат бужированием. При отсутствии эффекта либо выявлении стеноза во взрослом возрасте прибегают к хирургическому лечению — рассечению сте-нозирующего кольца с последующей пластикой кишки либо резекции кишки. 24.3. Травмы прямой кишки Травмы прямой кишки могут возникнуть в результате повреждения ее различными предметами, падении на них, переломах конечностей, таза, огнестрельных ранениях, медицинских манипуляциях (ректороманоско-пия, введение клизменных наконечников, термометров), в результате осложнений при хирургических операциях на органах таза, при родовой травме. Клинические проявления травмы в значительной степени определяются локализацией повреждения прямой кишки — внутрибрюшинной или внебрю-шинной ее частей. Они связаны как с нарушением целости стенки кишки (боль, кровотечение), так и с выхождением кала за пределы кишки (в пара-ректальную клетчатку или брюшную полость). Лечение. Хирургическое лечение сводится к ушиванию дефекта в стенке кишки, дренированию тазовой клетчатки; нередко накладывают разгрузочную колостому. 24.4. Заболевания прямой кишки 24.4.1. Геморрой Геморрой (varices haemorrhoidales) — варикозное расширение вен в области заднего прохода, обусловленное гиперплазией кавернозных телец прямой кишки. Геморроем страдает более 10 % всего взрослого населения в возрасте 30—50 лет. Эти больные составляют 15—28 % от общего числа проктологических больных. Мужчины болеют в 3—4 раза чаще, чем женщины. Этиология и патогенез. Причина, вызывающая заболевание, неизвестна. Возможно, появление их связано с конституционально-обусловленной слабостью соединительной ткани. Важное значение имеют дисфункция сосудов, усиление притока артериальной крови по улитковым артериям и снижение оттока по кавернозным венам, что приводит к увеличению размеров кавернозных телец и появлению геморроидальных узлов. Развитие дистрофических процессов в анатомических структурах, формирующих фиброзно-мышечный каркас внутренних геморроидальных узлов, способствует их постепенному смещению в дистальном направлении. Кавернозные тельца имеются в норме и закладываются на 3—8-й неделе эмбрионального развития. Они располагаются в области основания заднепроходных столбов диф-фузно или чаще группируются в основном в трех зонах: на левой боковой, правой переднебоковой и правой заднебоковой стенках анального-канала (в зоне 3; 7 и 11 ч по циферблату при положении больного на спине). Именно в этих зонах наиболее часто впоследствии формируются геморроидальные узлы. Кавернозные тельца отличаются от обычных вен подслизистой основы прямой кишки обилием прямых артериовенозных анастомозов. В этом следует видеть объяснение того факта, что при осложненном геморрое выделяется алая кровь, кровотечение имеет артериальный характер. Геморрой возникает у лиц с выраженными группами кавернозных телец. Другими факторами в возникновении геморроя являются врожденная функциональная недостаточность соединительной ткани, нарушение нервной регуляции тонуса венозной стенки, повышение венозного давления вследствие запоров, длительной работы в положении стоя или сидя, тяжелого физического труда, беременности. Немаловажное значение в возникновении геморроя придают злоупотреблению алкоголем и острой пищей, в результате чего усиливается артериальный приток к кавернозным тельцам прямой кишки. При длительном воздействии неблагоприятных факторов в сочетании с предрасполагающими факторами возникает гиперплазия кавернозных телец и формируется собственно геморроидальный узел. Различают внутренние геморроидальные узлы, расположенные выше прямокишечно-заднепроходной линии под слизистой оболочкой прямой кишки, и наружные, расположенные ниже этой линии под кожей. Примерно у 40 % больных наблюдают сочетание наружного и внутреннего геморроя (комбинированный геморрой). Наружный геморрой наблюдается менее чем у 10 % больных. Этническая картина и диагностика. Вначале больные отмечают неприятные ощущения в области заднего прохода (ощущение инородного тела). Эти явления усиливаются при нарушении диеты, расстройствах функции кишечника (запор, понос). Затем появляются кровотечения, выпадение и ущемление узлов. Кровотечение является главным симптомом геморроя. Оно возникает в момент дефекации или тотчас после нее (выделяется кровь алого цвета, иногда при натуживании — струйкой); кал не перемешан с кровью, она покрывает его сверху. Геморроидальные кровотечения могут быть интенсивными и приводить к анемизации больных вследствие своей продолжительности. Боль не является характерным симптомом хронического геморроя. Она наблюдается при присоединении воспаления, тромбоза узлов или их ущемлении, при появлении анальной трещины, возникает в момент дефекации и продолжается некоторое время после нее. Зуд в области заднего прохода ощущается в связи с мацерацией кожи при слизистых выделениях из кишки, что может вести к развитию экземы. Различают 4 стадии развития заболевания (выпадение внутренних геморроидальных узлов). При I стадии узлы выступают в просвет кишки (но не выпадают), во время дефекации выделяется кровь из анального канала. На II стадии узлы выпадают при дефекации и вправляются самостоятельно. При III стадии узлы выпадают даже при незначительной физической нагрузке, самостоятельно не вправляются, необходимо вправлять их рукой. В IV стадии выпавшие за пределы анального канала узлы не вправляются. Для геморроя характерна смена периодов ремиссий и обострений. В период ремиссий больные жалоб не предъявляют. При погрешности в диете (прием алкоголя, острой пищи), физическом перенапряжении могут возникать кровотечения. Характерные жалобы больного и выявление геморроидальных узлов при осмотре позволяют поставить правильный диагноз. Осматривают больного в коленно-локтевом положении и в положении на корточках при натуживании. Осмотр дополняют пальцевым исследованием прямой кишки, аноско-пией и ректоскопией. Дифференцируют геморрой от полипа и рака прямой кишки, трещины заднего прохода, выпадения слизистой оболочки прямой кишки. Для дифференциальной диагностики с раком толстой кишки применяют ирригоско-пию, колоноскопию. Лечение. Основу консервативной терапии составляют диетотерапия, устранение запоров, соблюдение гигиенического режима, флеботропные препараты, влияющие на повышение тонуса вен, улучшающие микроциркуляцию в кавернозных тельцах и нормализацию в них кровотока (венорутон, детралекс, диосмин, Прокто-Гливенол, проктоседил и др.). При выборе местного лечения (состава мазей, свечей) исходят из преобладания одного из симптомов осложненного геморроя (тромбоз, кровотечение, воспалительные изменения, боль). В последние годы все большее распространение находят малоинвазивные методы лечения — склерозирующая терапия, инфракрасная фотокоагуляция, лигирование латексными кольцами, электрокоагуляция и др. В большинстве стран Западной Европы и Америки эти методы лечения применяют у 75—80 % больных, к хирургическому лечению прибегают при безуспешном консервативном лечении. В России наиболее распространенным методом лечения является геморроидэктомия, выполняемая у 75 % пациентов. Пациентам с I стадией заболевания показано консервативное лечение . 673 препаратами, влияющими на тонус венозных сосудов, при его неэффективности применяют склерозирующую терапию (иглу вводят в верхний край узла, чтобы блокировать артерию, снабжающую узел кровью). При II стадии используют вышеперечисленные методы, а также лигирование геморроидальных узлов латексными кольцами; при III стадии — либо лигирование, либо геморроидэктомию. В IV стадии заболевания методом выбора является геморроидэктомия. Хирургическое лечение (методика Миллигана— Моргана) состоит в иссечении трех групп кавернозных телец с внутренними узлами и перевязкой их сосудистых ножек. Предоперационная подготовка заключается в назначении бесшлаковой диеты на 1—2 дня, клизмы утром и вечером перед операцией. Хорошей подготовки толстой кишки можно достичь без клизм — назначением фортран-са, растворенного в 3—4 л воды. Жидкость принимают по 1 стакану через каждые 15 мин. Это вызывает многократный жидкий стул и полноценное очищение кишечника. Ортоградное промывание сочетают с назначением невсасывающихся в кишечнике антибиотиков (неомицин, канамицин, мет-ронидазол). Операцию целесообразно производить под общим обезболиванием. Во время операции иссекают геморроидальные узлы: после растяжения сфинктера заднего прохода захватывают окончатым зажимом один из узлов, рассекают слизистую оболочку по обе стороны от него, выделяют ножку узла, на которую накладывают кровоостанавливающий зажим. Узел отсекают, ножку прошивают и перевязывают, края раны слизистой оболочки сшивают кетгутом. Н ару жн ые геморроидальные узлы, местонахождение которых не всегда соответствует по локализации внутренним, иссекают отдельно. Рецидивы при данном способе операции возникают в 1—3 % случаев. После операции ежедневно производят перевязки, назначают бесшлаковую диету. На 5—6-й день возникает самостоятельный стул. Первый акт дефекации может быть болезненным и сопровождаться небольшим кровотечением. Хирургическое лечение геморроя противопоказано при выраженной портальной гипертензии и гипертонической болезни III стадии. К ослож-нениям геморроя относят тромбоз и ущемление геморроидальных узлов. Тромбоз наружного геморроидального узла возникает чаще при физической нагрузке, напряжении при дефекации, родах и др. Является основой для развития острого геморроя. Воспалительный процесс в узле и окружающих тканях является его следствием. Появляются резкие боли в области заднего прохода, усиливающиеся при любой физической нагрузке, кашле; ощущение инородного тела. В области анального отверстия виден синюшного цвета узел, очень болезненный при пальпации. Ректальное исследование производить нецелесообразно, оно не дает какой-либо полезной информации. Леченые. Чаще применяют консервативное лечение (см. выше) — диету с исключением острых блюд, алкоголя; послабляющие средства, нестероидные противовоспалительные препараты. Назначают сидячие теплые ванночки со слабым раствором перманганата калия. Более целесообразно хирургическое лечение (иссечение тромбированного узла), позволяющее сократить сроки нетрудоспособности больного, ликвидировать болевой синдром. Ущемление внутренних геморроидальных узлов происходит в результате их внезапного выпадения и тонического спазма сфинктера. Вторично возникает тромбоз ущемленных узлов и их некроз. Заболевание следует дифференцировать от тромбоза наружного геморроидального узла. У больных появляются резкие распирающие боли в области заднего прохода и ощу- щение инородного тела. При осмотре по всему периметру анального канала видны выпавшие геморроидальные узлы темно-синюшного или черного цвета. При некрозе слизистой оболочки возможно кровотечение, впоследствии парапроктит. Ректальное исследование в остром периоде проводить не рекомендуется. Лечение. Консервативное лечение заключается в назначении послабляющей диеты, применении ненаркотических анальгетиков и противовоспалительных средств. Местно используют обезболивающие, противовоспалительные и антибактериальные препараты (ауробин, Прокто-Гливе-нол, ультрапрокт, левосин, левомеколь, мафинид и др.). При безуспешности консервативного лечения показано иссечение тромбированных геморроидальных узлов — геморроидэктомия. У ряда больных выпавшие и ущемленные узлы могут на фоне лечения самостоятельно вправиться. После ликвидации острых явлений спустя 5— 7 дней показано хирургическое лечение — геморроидэктомия. 24.4.2. Трещина заднего прохода Трещина заднего прохода представляет собой хроническую линейную язву нижней части анального канала (90 %). Анальная трещина по частоте третья среди болезней прямой кишки — после колитов и геморроя, ее обычная длина около 2 см, ширина 2—3 мм. Дном линейного дефекта слизистой оболочки являются волокна анального сфинктера. При нескольких трещинах наиболее типичная локализация их — передняя и задняя комиссуры ("зеркальные" трещины), направление — продольное. Несколько чаще они наблюдаются у мужчин в возрасте 30—50 лет. Этиология и патогенез. Наиболее частую локализацию анальной трещины в области задней комиссуры объясняют травматизацией этой зоны при дефекации и худшим кровоснабжением. Предрасполагающими факторами являются колиты, проктиты, энтероколиты, криптит, геморрой. Изредка они возникают в результате грубых манипуляций при аноскопии, ректоро-маноскопии. Вначале трещина представляет собой надрыв кожи в области переходной складки и слизистой оболочки прямой кишки в зоне анального канала (острая трещина). Мягкие края постепенно становятся твердыми, кал-лезными, она расширяется и приобретает вид трофической язвы, дно которой покрыто грануляциями. Присоединение спазма сфинктера прямой кишки уменьшает возможность заживления трещины из-за ишемии тканей. В области внутреннего края трещины развивается зона избыточной ткани — пограничный анальный бугорок. Такая трещина называется хронической. Клиническая картина и диагностика. В момент дефекации возникает боль, кровотечение. Боли режущие, жгучие, колющие, длятся от нескольких минут до нескольких часов после дефекации, их интенсивность может быть очень значительной. Боли могут иррадиировать в промежность, прямую кишку, крестец. Характерен длительный спазм сфинктера. Кровотечение при трещине заднего прохода обычно незначительное. Кровь при этом не смешана с калом, а находится на его поверхности в виде полос или появляется в конце дефекации в виде капель. Диагностика трещины заднего прохода основана на данных анамнеза, оценке жалоб больного и осмотра области заднего прохода, при котором трещина хорошо видна. Длительно существующая трещина приводит к за- мещению мышечных элементов сфинктера прямой кишки соединительной тканью, вследствие чего он становится ригидным, образовавшееся фиброзное кольцо суживает задний проход. Дифференциальный диагноз. При больших трещинах, расположенных в нетипичных местах, множественном их характере, необходим дифференциальный диагноз с раком прямой кишки, туберкулезом, сифилисом, ВИЧ, болезнью Крона. Лечение. Вначале применяют консервативное лечение — слабительные, болеутоляющие препараты, спазмолитики, используют свечи, содержащие анестезирующие вещества, специальные мази, микроклизмы перед актом дефекации, теплые сидячие ванны со слабым раствором перманганата калия, физиотерапевтические процедуры. Производят спиртоновокаиновую блокаду (под основание трещины) либо вводят 25—30 мг гидрокортизона в 3—4 мл раствора новокаина, а также насильственное расширение сфинктера с целью вызвать временный парез сфинктера и устранить патологический спазм. При правильном и своевременном лечении острые анальные трещины заживают в течение 3—6 нед. Хирургическое лечение применяют при хронических трещинах и безуспешности консервативных методов лечения — производят иссечение трещины, подслизистую боковую сфинктеротомию с последующим гистологическим исследованием удаленных тканей для исключения рака. 24.4.3. Парапроктит и свищи прямой кишки Парапроктит (параректальный абсцесс) — острое или хроническое воспаление параректальной клетчатки. На его долю приходится около 30 % всех заболеваний, процесс поражает примерно 0,5 % населения. Мужчины страдают в 2 раза чаще женщин, заболевают в возрасте 30—50 лет. Этиология и патогенез. Парапроктит возникает в результате попадания в параректальную клетчатку микрофлоры (стафилококк, грамотрицательные и грамположительные палочки). При обычном парапроктите чаще всего выявляют полимикробную флору. Воспаление с участием анаэробов сопровождается особо тяжелыми проявлениями заболевания — газовой флегмоной клетчатки таза, гнилостным парапроктитом, анаэробным сепсисом. Специфические возбудители туберкулеза, сифилиса, актиномикоза очень редко являются причиной парапроктита. Пути инфицирования очень разнообразны. Микробы попадают в параректальную клетчатку из анальных желез, открывающихся в анальные пазухи. При воспалительном процессе в анальной железе ее проток перекрывается, в межсфинктерном пространстве образуется абсцесс, который прорывается в перианальное или параректальное пространство. Переход процесса с воспаленной железы на параректальную клетчатку возможен также лим-фогенным путем. В развитии парапроктита определенную роль могут играть травмы слизистой оболочки прямой кишки инородными телами, содержащимися в кале, геморрой, анальные трещины, неспецифический язвенный колит, болезнь Крона, иммунодефицитные состояния. Парапроктит может быть вторичным — при распространении воспалительного процесса на параректальную клетчатку с предстательной железы, уретры, женских половых органов. Травмы прямой кишки являются редкой причиной развития парапроктита (травматического). Распространение гноя по параректальным клетчаточным пространствам
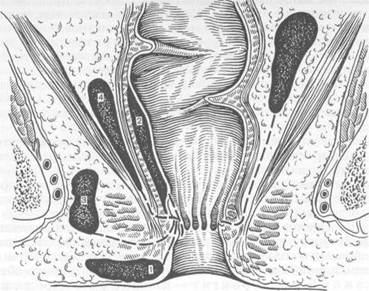
Рис. 24.2. Виды пирапроктитов в зависимости от локализации. I — подкожный; 2 — подслизистый; 3 — ишиоректальный; 4 — пельвиоректальный. может идти в разных направлениях, что приводит к формированию различных форм парапроктита (рис. 24.2). При этом гной нередко прорывается наружу через кожу с образованием свища. Классификация пирапроктитов I. Острый парапроктит. 1. По этиологическому принципу: обычный, анаэробный, специфиче 2. По локализации гнойников (инфильтратов, затеков): подкожный, II. Хронический парапроктит (свищи прямой кишки). 1. По анатомическому признаку: полные, неполные, наружные, внутрен 2. По расположению внутреннего отверстия свища: передний, задний, 3. По отношению свищевого хода к волокнам сфинктера: интрасфинк- 4. По степени сложности: простые, сложные. Острый парапроктит характеризуется быстрым развитием процесса. Клиническая картина и диагностика. Клинически парапроктит проявляется довольно интенсивными болями в области прямой кишки или промежности, повышением температуры тела, сопровождающимся ознобом, чувством недомогания, слабости, головными болями, бессонницей, исчезновением аппетита. Обширная флегмона параректальной клетчатки ведет к выраженной интоксикации, развитию синдрома дисфункции жизненно важных органов, угрожающей переходом в полиорганную недостаточность и сепсис. Больные испытывают недомогание, слабость, головные боли, бессонницу, исчезновение аппетита. Нередко появляются задержка стула, те-незмы, дизурические явления. По мере скопления гноя боли усиливаются, становятся дергающими, пульсирующими. Если своевременно не производят вскрытие гнойника, то он прорывается в смежные клетчаточные пространства, прямую кишку, наружу через кожу промежности. Прорыв гнойника в прямую кишку является следствием расплавления ее стенки гноем при пельвиоректальном пара проктите. Образуется сообщение полости гнойника с просветом прямой кишки (неполный внутренний свищ). При прорыве гноя наружу (на кожу промежности) формируется наружный свищ. Боли стихают, снижается температура тела, улучшается общее состояние больного. Прорыв гнойника в просвет прямой кишки или наружу очень редко приводит к полному выздоровлению больного. Чаще образуется свищ прямой кишки (хронический парапроктит). Рецидивирующий парапроктит проявляется наличием ремиссий, когда наступает, казалось бы, полное выздоровление больного (исчезают боли, нормализуется температура тела, рана заживает). Затем возникает обострение с клинической картиной острого параректального абсцесса. Подкожный парапроктит — наиболее часто встречающаяся форма заболевания (до 50 % всех больных парапроктитом). Характерны острые, дергающие боли, усиливающиеся при движении, натуживании, дефекации; наблюдается дизурия. Температура тела достигает 39 °С, часто возникают ознобы. При осмотре выявляют гиперемию, отечность и выбухание кожи на ограниченном участке вблизи ануса, деформацию анального канала. При пальпации этой зоны отмечается резкая болезненность, иногда определяют флюктуацию. Пальцевое исследование прямой кишки вызывает усиление болей. Однако под обезболиванием его целесообразно провести, так как это дает возможность определить размеры инфильтрата на одной из стенок прямой кишки вблизи анального канала и принять решение о способе лечения. Ишиоректальный парапроктит встречается у 35—40 % больных. Вначале появляются общие признаки гнойного процесса, характерные для синдрома системной реакции на воспаление с резким повышением температуры тела, ознобом, тахикардией и тахипноэ, высоким содержанием лейкоцитов в крови. Наряду с этим отмечаются слабость, нарушение сна, признаки интоксикации. Тупые боли в глубине промежности становятся острыми, пульсирующими. Они усиливаются при кашле, физической нагрузке, дефекации. При локализации гнойника спереди от прямой кишки возникает дизурия. Лишь через 5—7 дней от начала болезни отмечают умеренную гиперемию и отечность кожи промежности в зоне расположения гнойника. Обращают на себя внимание асимметрия ягодичных областей, сглаженность полулунной складки на стороне поражения. Болезненность при пальпации кнутри от седалищного бугра умеренная. Весьма ценным в диагностике ишиоректальных гнойников является пальцевое исследование прямой кишки. Уже в начале заболевания можно определить болезненность и уплотнение стенки кишки выше прямокишечно-заднепроходной линии, сглаженность складок слизистой оболочки прямой кишки на стороне поражения. Подслизистый парапроктит наблюдается у 2—6% больных с острым парапроктитом. Боли при этой форме заболевания весьма умеренные, несколько усиливаются при дефекации. Температура тела субфебриль-ная. Пальпаторно определяют выбухание в просвете кишки, в зоне гнойни- ка, резко болезненное. После самопроизвольного прорыва гнойника в просвет кишки наступает выздоровление. Пельвиоректальный парапроктит — наиболее тяжелая форма заболевания, встречается у 2—7 % больных с острым парапроктитом. Вначале отмечаются общая слабость, недомогание, повышение температуры тела до субфебрильной, озноб, головная боль, потеря аппетита, ноющие боли в суставах, тупые боли внизу живота. При абсцедировании инфильтрата пельвиоректальной клетчатки (через 7—20 дней от начала заболевания) температура тела становится гектической, выражены симптомы гнойной интоксикации. Боли становятся более интенсивными, локализованными, отмечаются тенезмы, запор, дизурия. Болезненности при пальпации промежности нет. Диагноз может быть подтвержден УЗИ, компьютерной или магнитно-резонансной томографией. Без инструментальных исследований диагноз поставить трудно до тех пор, пока гнойное расплавление мышц тазового дна не приведет к распространению воспалительного процесса на се-далищно-прямокишечную и подкожную жировую клетчатку с появлением отека и гиперемии кожи промежности, болезненности при надавливании в этой области. Во время пальцевого исследования прямой кишки можно обнаружить инфильтрацию стенки кишки, инфильтрат в окружающих кишку тканях и выбухание его в просвет кишки. Верхний край выбухания пальцем не достигается. Ретроректальный парапроктит наблюдается у 1,5—2,5 % всех больных парапроктитом. Характерны интенсивные боли в прямой кишке и крестце, усиливающиеся при дефекации, в положении сидя, при надавливании на копчик. Боли иррадиируют в область бедер, промежность. При пальцевом исследовании прямой кишки определяют резко болезненное выбухание ее задней стенки. Из специальных методов исследования применяют ректороманоскопию, которая информативна при пельвиоректальном па-рапроктите. Обращают внимание на гиперемию и легкую кровоточивость слизистой оболочки в области ампулы, сглаживание складок и инфильтрацию стенки, внутреннее отверстие свищевого хода при прорыве гнойника в просвет кишки. При других формах эндоскопия не нужна. Лечение. При остром парапроктите проводят хирургическое лечение. Операция заключается во вскрытии и дренировании гнойника, ликвидации входных ворот инфекции. Операцию выполняют под общим обезболиванием. После обезболивания (наркоз) устанавливают локализацию пораженной пазухи (осмотр стенки кишки с помощью ректального зеркала после введения в полость гнойника раствора метиленового синего и раствора перекиси водорода). Если прорыв абсцесса произошел наружу через кожу, то хорошего его дренирования, как правило, не наступает. При подкожном пара-проктите его вскрывают полулунным разрезом, гнойную полость хорошо ревизуют пальцем, разделяют перемычки и ликвидируют гнойные затеки. Пуговчатым зондом проходят через полость в пораженную пазуху и иссекают участок кожи и слизистой оболочки, образующие стенку полости вместе с пазухой (операция Габриэля). При подкожно-подслизистом парапроктите разрез можно произвести радиальном направлении — от гребешковой линии через пораженну анальную крипту (входные ворота инфекции) на перианальную кожу. Зате иссекают края разреза, пораженную крипту вместе с внутренним отверсп ем свища. На рану накладывают повязку с мазью, вводят газоотводну трубку в просвет прямой кишки. При ишиоректальном и пельвиоректальном парапроктитах подобное хирургическое вмешательство невозможно, поскольку при этом будет пересе- чена большая часть наружного сфинктера. В подобных случаях производят вскрытие гнойника полулунным разрезом, тщательно обследуют полость его и вскрывают все гнойные затеки, рану промывают раствором перекиси водорода и рыхло тампонируют марлевым тампоном с диоксидиновой мазью. Для ликвидации криптита, который привел к развитию парапроктита, в таких случаях необходимо обеспечить парез сфинктера. Для этого производят дозированную заднюю сфинктеротомию (при этом рассекают и пораженную пазуху). В ряде случаев, когда при ревизии гнойной полости четко определяется дефект в стенке прямой кишки (входные ворота инфекции), можно использовать лигатурный метод. Полулунный разрез кожи после вскрытия гнойника продлевают до средней линии кпереди или кзади от прямой кишки (в зависимости от локализации пораженной пазухи). Далее со стороны прямой кишки эллипсовидным разрезом иссекают пораженную пазуху. Нижний угол раны в кишке соединяют с медиальным углом про-межностной раны, слизистую оболочку в указанных пределах иссекают. Через вскрытую полость и иссеченную пазуху в прямую кишку и далее наружу проводят толстую лигатуру, укладывают строго по средней линии спереди или сзади анального канала и затягивают. Через 2—3 дня часть волокон сфинктера прорезается лигатурой, и ее снова затягивают. Повторяя эту процедуру несколько раз, постепенно пересекают лигатурой мышечные волок-па сфинктера, в результате чего у большинства больных удается ликвидировать свищ без нарушения замыкательной функции сфинктера. Целесообразно при лечении этим методом использовать эластичные, специально изготовленные лигатуры, которые после затягивания, в силу эластических свойств, будут более длительно, чем простая лигатура, постепенно разрушать волокна сфинктера. При ретроректальном (пресакральном) остром парапроктите производят разрез кожи длиной 5—6 см посередине между проекцией верхушки копчика задним краем анального отверстия. На расстоянии 1 см от копчика пересекают заднепроходно-копчиковую связку. Эвакуируют гной, полость абсцесса обследуют пальцем, разъединяя перемычки. Экспонируют с помощью крючков заднюю стенку анального канала, окруженную мышцами сфинктера, где отыскивают участок свищевого хода, ведущий в просвет кишки. Второй этап операции — проведение лигатуры — производят аналогично описанному выше. Хронический парапроктит (свищи прямой кишки) встречается у 30—40 % всех проктологических больных. Заболевание развивается вследствие перенесенного острого парапроктита и проявляется свищами прямой кишки. Это происходит в том случае, если имеется внутреннее отверстие, ведущее из прямой кишки в полость гнойника. При формировании хронического парапроктита внутреннее отверстие свища открывается в просвет прямой кишки, наружное — на коже промежности. В свищ из прямой кишки попадают газы и кал, что постоянно поддерживает воспалительный процесс. Причинами перехода острого парапроктита в хронический являются: — поздняя обращаемость больных за медицинской помощью после са — ошибочная хирургическая тактика в остром периоде (вскрытие гной Свищ может быть полным и неполным. Полный свищ имеет два или более отверстий: внутреннее — на стенке прямой кишки и наружное — на коже промежности. Неполный свищ имеет одно отверстие на стенке прямой кишки, слепо заканчиваясь в параректальной клетчатке (внутренний свищ).
Рис. 24.3. Виды свищей прямой кишки (по К. Н. Саламову и Ю. В. Дульисву). Дата добавления: 2015-01-18 | Просмотры: 1660 | Нарушение авторских прав |
 ства выражены слабо. В анализе крови выявляют лейкоцитоз, повышение
ства выражены слабо. В анализе крови выявляют лейкоцитоз, повышение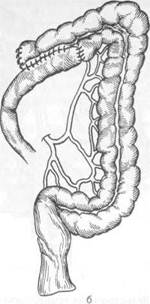
 дии заболевания и степени дифференцировки клеток опухоли; среди радикально оперированных она составляет в среднем 50 %. Если опухоль не выходит за пределы подслизистой основы, то пятилетняя выживаемость приближается к 100 %. При экзофитном росте опухоли прогноз несколько лучше, чем при эндофитном. Прогноз для жизни во многом зависит от наличия или отсутствия метастазов в регионарные лимфатические узлы. При наличии таких метастазов пятилетняя выживаемость составляет 40 %, а при их отсутствии — 80 %. Прогноз ухудшается с уменьшением степени дифференцировки опухоли.
дии заболевания и степени дифференцировки клеток опухоли; среди радикально оперированных она составляет в среднем 50 %. Если опухоль не выходит за пределы подслизистой основы, то пятилетняя выживаемость приближается к 100 %. При экзофитном росте опухоли прогноз несколько лучше, чем при эндофитном. Прогноз для жизни во многом зависит от наличия или отсутствия метастазов в регионарные лимфатические узлы. При наличии таких метастазов пятилетняя выживаемость составляет 40 %, а при их отсутствии — 80 %. Прогноз ухудшается с уменьшением степени дифференцировки опухоли.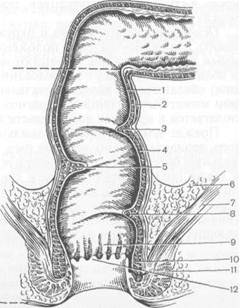 Прямая кишка является терминальным отделом кишечника. Она расположена в заднем отделе полости малого таза, длина кишки 15—16 см. В прямой кишке выделяют надампулярный (ректосигмоидный) отдел, ампулу (ампулярный отдел) и заднепроходный (анальный) канал. В ампуле различают верхне-, средне- и нижнеампулярный отделы. Нижнеампулярный отдел прямой кишки переходит в анальный канал длиной 2,5—4 см и заканчивается задним проходом. Прямая кишка покрыта брюшиной (серозной оболочкой) только в надампулярном отделе. Под серозной оболочкой находится субсерозная основа. Ниже кишка расположена экстраперито-нсально и покрыта фасцией. Под тазовой брюшиной прямая кишка окружена клетчаткой, расположенной в тазово-прямокишечных и седалищно-прямокишечных ямках (пространствах). В отличие от других отделов толстой кишки прямая кишка не имеет гаустрации, ее продольный мышечный слой не собран в ленты, а равномерно распределен по всей окружности (рис. 24.1).
Прямая кишка является терминальным отделом кишечника. Она расположена в заднем отделе полости малого таза, длина кишки 15—16 см. В прямой кишке выделяют надампулярный (ректосигмоидный) отдел, ампулу (ампулярный отдел) и заднепроходный (анальный) канал. В ампуле различают верхне-, средне- и нижнеампулярный отделы. Нижнеампулярный отдел прямой кишки переходит в анальный канал длиной 2,5—4 см и заканчивается задним проходом. Прямая кишка покрыта брюшиной (серозной оболочкой) только в надампулярном отделе. Под серозной оболочкой находится субсерозная основа. Ниже кишка расположена экстраперито-нсально и покрыта фасцией. Под тазовой брюшиной прямая кишка окружена клетчаткой, расположенной в тазово-прямокишечных и седалищно-прямокишечных ямках (пространствах). В отличие от других отделов толстой кишки прямая кишка не имеет гаустрации, ее продольный мышечный слой не собран в ленты, а равномерно распределен по всей окружности (рис. 24.1).