|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Операции при злокачественных опухолях верхней челюстиВ настоящее время имеется довольно большое число вариантов хирургических вмешательств на верхней челюсти при злокачественных опухолях данной локализации. Наиболее распространенной операцией является удаление верхней челюсти. В зависимости от распространенности опухолевого процесса объем вмешательства может быть расширен. Вместе с челюстью удаляют содержимое орбиты, клетки решетчатого лабиринта, производят ревизию основной пазухи, кры-лонебной ямки, резецируют вертикальную ветвь нижней челюсти. Операция довольно травматична. Послеоперационный период протекает тяжело. Как правило, после этих вмешательств в дальнейшем необходимы пластические операции. В основном различные варианты операций на верхней челюсти отличаются доступом к удаляемой опухоли. Эндоназальное вмешательство при злокачественных опухолях не дает достаточного обозрения и широкого доступа, следовательно, может быть нарушен основной принцип операции — радикальность. Мало отличаются от эн-^оназальных вмешательств доступы с рассечением мягких тканей хрящевой части наружного носа. При таком доступе операционное поле ограничивается размерами грушевидного отверстия. Эндона-зальные вмешательства и доступы с рассечением лишь мягких тканей можно применять как исключение при ограниченных новообразованиях нижней части перегородки носа. Наиболее щадящим доступом при ограниченных новообразованиях полости носа является операция по Денкеру. Однако и это вмешательство при злокачественных опухолях имеет очень ограниченные показания. Операция применима только при локальных процессах в передненижней части латеральной стенки носа. При более распространенных опухолях этот доступ не может обеспечить необходимой широты обозрения и свободы действий хирурга. Наиболее распространенными при таких заболеваниях являются вмешательства с наружным доступом, через разрезы на лице. Таких доступов известно довольно много. Б. А. Шварц (1961) разделил эти Глава Vf Операции при опухолях ЛОР-органов
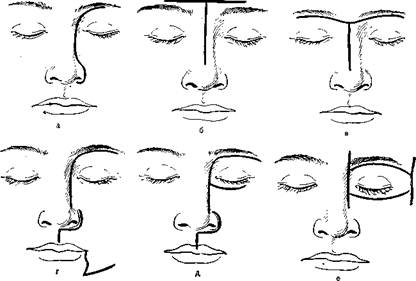
доступы на ряд групп, положив в основу деления направление доступа. В первую группу он отнес упомянутые выше доступы через естественные пути. Следующую группу составляют доступы через наружные разрезы с использованием резекции костей для расширения операционного поля. Сюда автор отнес челюстно-носовой, небный, небно-альвеолярный и лицевой доступы. Кратко остановимся на каждой из названных групп. К группе челюстно-носовых доступов в первую очередь следует отнести операцию Мура, которую начинают с разреза кожи, который проходит от середины брови, огибает внутренний край глазницы и идет вниз вдоль боковой поверхности носа до нижнего края его крыла (рис. 391, а). Следующим этапом вмешательства является обнажение и резекция грушевидного отверстия и лобного отростка верхней челюсти на стороне поражения. Эта операция обеспечивает доступ к верхним отделам носа и передним клеткам решетчатого лабиринта. Поскольку злокачественные опухоли редко расположены только в данной области, то и операцию производят редко. Для расширения доступа вскоре это вмешательство было модифицировано. Кроме носовой кости и лобного отростка верхней челюсти, стали резецировать переднюю и медиальную стенки верхнечелюстной пазухи. Мы стали добавлять и рассечение верхней губы (рис. 391, д). При двустороннем процессе операция Мура и ее модификации не могут быть применены. В этом случае можно применить операцию, предложенную Preising. После Т-образного разреза кожи, горизонтальная линия которого проходит в области надбровных дуг, производят удаление обеих носовых костей, лобных отростков верхней челюсти, слезных костей, медиальной части орбиты и передних стенок лобных пазух. По объему операция напоминает вмешательство по Муру, произведенное сразу с двух сторон, отличие лишь в линии кожного разреза и резекции передних стенок лобных пазух. Отнести эту операцию к группе челюстно-носовых можно лишь условно, поскольку по объему она выходит далеко за пределы носа и верхней челюсти. Мы несколько модифицировали разрез Прайсинга. Горизонтальную ветвь проводим по нижнему краю бровей. Линия разреза напоминает размах крыльев (рис. 391,в). Это вмешательство, как и операция по Муру, обеспечивает доступ к верхним отделам носа, передним клеткам решетчатого лабиринта и лобным пазухам, однако в чистом виде ее применяют редко. Ни один из перечисленных доступов не позволяет осмотреть верхнечелюстную пазуху, задние отделы носа, основание черепа и носоглотку. Небные доступы (через твердое небо со стороны ротовой полости) при злокачественных опухолях носа и околоносовых пазух не отвечают основным требованиям онкологических операций, в клинике эти доступы почти не применяют. Их иногда используют лишь как дополнение (расширение) к другим доступам. То же можно сказать и по поводу небно-альвеолярного доступа [Зимонт Д. И., 1957]. One- рация трудная, травматичная. Ее можно применять лишь при ограниченных опухолях альвеолярного отростка и твердого неба. В настоящее время наибольшее распространение нашли лицевые доступы, предусматривающие расширение операционного поля за счет резекции или полного удаления верхней челюсти. Нужно подчеркнуть, что резекцию челюсти в том или ином виде применяют значительно реже, чем удаление ее. Это, как правило, связано с распространенностью опухолевого процесса. Резекция не всегда может обеспечить абластичность вмешательства. Основной операцией при опухолях околоносовых пазух до настоящего времени остается удаление верхней челюсти. Мы используем модифицированный и дополненный разрез по Муру. Линия такого разреза идет по нижнему краю брови до внутреннего угла глазницы, затем — вдоль боковой стенки носа, огибает его крыло, доходит до середины верхней губы и рассекает ее сверху вниз. Дальше разрез ведут под верхней губой вдоль альвеолярного отростка по переходной складке спереди назад. Такой разрез создает широкий доступ к верхней челюсти, ее скуловому, альвеолярному и лобному отросткам. При необходимости этот разрез может быть дополнен ветвью, идущей вдоль нижнего края глазницы, или вертикальной ветвью, проходящей от угла рта к краю нижней челюсти и кзади вдоль края до ее угла (рис. 391, г). После разреза и отсепаровки мягких тканей кверху и в стороны так, чтобы полностью обнажить переднюю стенку до нижнего края глазницы, край грушевидного отверстия, лобный, скуловой и альвеолярный отростки верхней челюсти, приступают к выполнению операции на костных тканях. Проволочной пилой, проведенной через нижнюю глазничную щель под скуловой отросток, разъединяют челюсть со скуловой и частично с лобной костью. В дальнейшем отделяют челюсть от ложной и носовой костей. Ответственным и трудным моментом операции является расчленение челюстных костей по средней линии. Прежде чем приступить к этому этапу операции, следует сделать дополнительный разрез слизистой оболочки и надкостницы вдоль твердого неба по средней линии до мягкого неба, которое отсекают от твердого и отводят кзади. Долотом разъединяют обе кости в области альвеолярного отростка и твердого неба. Пользуясь долотом, отделяют верхнюю челюсть от небной кости и крыловидного отростка основной. После разъединения костных швов и сращений верхняя челюсть держится только на мягких тканях. Рассечение мягких тканей, как правило, связано с опасностью кровотечения из ветвей внутренней челюстной артерии. Перевязать сосуды в глубине раны не представляется возможным. Останавливают кровотечение тугой тампонадой послеоперационной полости. После остановки кровотечения осматривают макропрепарат удаленной челюсти, изучают все ее стенки. Если они целы и нет признаков прорастания новообразования за пределы удаленных тканей, то на этом операцию можно закончить. При подозрении, что на каком-то участке опухоль вышла за пределы удаленной челюсти, производят ревизию раны, обращая особое вни- Глава VI Операции при опухолях ЛОР-органов 34»
391. Виды разрезов при операциях по поводу злокачественных опухолей носа и верхней челюсти. а — по Муру; б — по Прайсингу; в — наша модификация разреза по Прайсингу; г, д — модификации разреза по Муру; е — по Головину. мание на подозрительные участки послеоперационной полости. Такой ревизии мешает кровотечение, которое после удаления тампона, как правило, возобновляется. В этих случаях следует применить отсос, быстро осмотрев послеоперационную полость и исследовать ее с помощью пальца, подозрительные участки дополнительно выскоблить, а при необходимости расширить вмешательство. Поскольку кровотечение грозит большой кровопотерей, ограничивает действия хирурга во времени, мешает провести тщательную ревизию раны, мы при всех таких операциях предварительно перевязываем наружную сонную артерию на стороне поражения. Это значительно уменьшает кровопотерю в ходе операции и позволяет провести ее более тщательно. После удаления челюсти особое внимание при ревизии раны нужно обратить на состояние клеток решетчатого лабиринта, основной пазухи, крылонебной и подвисочной ямок, а также носоглотки. Опухоли верхней челюсти, как и всякой другой анатомической области, при своем инфильтративном росте редко придерживаются анатомических границ отдела и области. Иногда имеются какие-то определенные излюбленные направления роста, но они не соответствуют анатомическим границам органа. Вследствие этого не всегда можно ограничиться резекцией или полным удалением того или иного органа, в данном случае верхней челюсти. Значительно чаще приходится затрагивать и смежные с ней участки и органы, меняя по ходу операции ранее намеченные планы, отступая от классических описаний. Само собой понятно, что чем лучше обследован больной до> операции, тем детальнее можно разработать и заранее предусмотреть, ход вмешательства. Мы всегда стремимся разработать заблаговременно план действий, чтобы во время операции не было неожиданностей. Любые трудности в ходе вмешательства преодолеть легче,, если о них знаешь заблаговременно. После удаления верхней челюсти послеоперационная рана сообщается с полостью рта. Тампон плохо держится в ране и может выпадать в ротовую полость, поэтому для больного заранее, до операции, изготавливают временный протез подлежащей удалению-части альвеолярного отростка и твердого неба. После операции и гугой тампонады послеоперационной полости протез устанавливают на место, фиксируют к зубам здоровой верхней челюсти. Таким образом разобщают раневую и ротовую полости. Это облегчает прием пищи, позволяет больному разговаривать. Марлевый тампон полностью удаляем на 3—4-й день после операции. Длительное пребывание тампона в полости считаем нецелесообразным, 3—4 дня достаточно, чтобы сосуды тромбировались окончательно. При удалении-тамдона в такие сроки мы ни разу не отмечали кровотечений. Кроме того, раннее удаление тампона способствует раннему гранулированию раны, уменьшает возможность ее нагноения. Начинаем удаление тампона уже на 2-й день после операции (подтягиваем, отрезаем его часть). Это снижает давление на стенки послеоперационной полости. Уменьшается напряжение, создаются благоприятные-условия для улучшения лимфостока и кровообращения в окружающих тканях. Уменьшаются боли в области раны и головная боль. Как было отмечено выше, опухоль редко ограничивается верхней челюстью и объем вмешательства довольно часто приходится увеличивать за счет других околоносовых пазух и смежных областей. Довольно часто наряду с удалением верхней челюсти приходится широко вскрывать клетки решетчатого лабиринта. Вскрытие этих клеток не представляет особых трудностей, однако связано с опасностью кровотечения. Кровотечения при выполнении этой части операции бывают даже после перевязки наружной сонной артерии, так как кровоснабжение передневерхних отделов носа и решетчатого лабиринта осуществляется системой внутренней сонной артерии. Особая осторожность при вскрытии клеток решетчатого лабиринта требуется вследствие близости продырявленной пластинки, которую нужно щадить. После вскрытия передних и средних клеток решетчатого лабиринта становится доступной осмотру передняя стенка основной пазухи. При ревизии этой пазухи также требуется осторожность. Близость кавернозных синусов и крупных ветвей артерии основания черепа Дата добавления: 2015-02-06 | Просмотры: 1325 | Нарушение авторских прав |